16 листопада, 2021
Застосування препарату Аллуна при лікуванні постковідної інсомнії: вивчення ефективності та безпечності
Не менш як 50% населення в розвинених країнах страждають на порушення сну, а для 13% із них проблема є досить тяжкою. Проблем зі сном протягом життя зазнають близько 95% людей, при цьому більшість із них не отримують повноцінного специфічного лікування [1, 2]. За останні 3 роки проблема інсомнії загострилася. Інсомнія як наслідок пандемії коронавірусної хвороби (COVID-19) трапляється в практиці лікарів дедалі частіше. Це зумовлено як ускладненням перенесеного захворювання, так і стресовим станом, у якому перебуває більша частина населення, особливо у великих містах.
У журналі Sleep Medicine [3] опубліковано результати дослідження впливу пандемії COVID‑19 на сон і психологічний стан 5641 респондента. Учені виявили дуже високі показники клінічно значущого безсоння (20%), гострого стресу (15,8%), тривоги (18,5%) та депресії (24,5%). Також порівняли рівень безсоння до та під час епідемії, попросивши учасників двічі заповнити тест щодо індексу тяжкості безсоння (ISI), включаючи ретроспективну оцінку безсоння до пандемії (визначено як останні 3 міс 2019 р.). Отримані дані свідчать про збільшення на 37% показників безсоння (із 14,6 до 20%) від початку до піку пандемії.
Саме тому сьогодні COVID‑19 розглядають не тільки як гостру респіраторну інфекцію. Незалежно від ступеня ураження легень SARS-CoV‑2 може уражати кишечник, серце, нирки, спричиняти дисбаланс вуглеводного та ліпідного обміну, порушувати діяльність нервової системи. Близько 2/3 пацієнтів страждають від наслідків коронавірусної інфекції ще тривалий час після одужання від гострого стану. Серед ускладнень, які може зумовити SARS-CoV‑2, часто трапляються тривога, депресія та безсоння, що суттєво впливає на стан пацієнтів протягом тривалого часу.
Порушення сну негативно впливає на якість життя пацієнтів, а також є тригером для загострення всіх хронічних захворювань, потенціює розвиток хвороб de novo. Насамперед це стосується серцево-судинної та травної систем, неврологічних розладів. Разом із тим відомо, що порушення сну зумовлює зменшення числа природних кілерів (NК‑клітин), зниження титру T‑хелперів і продукції інтерлейкіну‑6, що призводить до підвищення захворюваності на інфекційні хвороби. Існують і експериментальні дані, що підтверджують погіршення показників набутого імунітету (кількості CD4+ і CD8+ клітин) у разі цієї патології.
Вчені виявили, що сон тривалістю менш як 7 год підвищує ризик розвитку застуди у 2,9 раза, та продемонстрували зв’язок між ефективністю сну й захворюваністю на риновірусну інфекцію. За ефективності сну менш як 92% схильність до захворювання була в 5,5 раза більшою, ніж у осіб, ефективність сну яких становила 98% і більше [4].
У дослідженні, проведеному в Carnegie Mellon University, також було встановлено, що сон тривалістю менш як 7 год на добу в 3 рази збільшує ймовірність захворіти на застуду [5]. Ще одне дослідження, проведене в Mayo Clinic, виявило, що під час сну організм синтезує білки – цитокіни. Через нестачу сну синтез захисних цитокінів зменшується, внаслідок чого інфекція тримається в організмі довше, ніж зазвичай [6].
Зважаючи на велику поширеність безсоння після перенесеної COVID‑19 і суттєвий вплив на якість життя та прогресування хронічних захворювань, постала необхідність якісного лікування цього стану.
Мета дослідження – вивчити ефективність і безпечність препарату Аллуна британської компанії Amaxa Pharma в лікуванні інсомній, що розвинулися на тлі COVID‑19.
Матеріали та методи
Нами було проведено відкрите дослідження з використання препарату Аллуна для лікування безсоння в пацієнтів у постковідному періоді. Критеріями включення були наявність безсоння, постковідний період (задокументована COVID‑19), відсутність проявів безсоння до захворювання, відсутність прийому будь-яких препаратів для лікування безсоння або заспокійливих засобів. Обстежено 30 пацієнтів (середній вік – 34±2,7 року), що проходили лікування в Національному військово-медичному клінічному центрі «Головний військовий клінічний госпіталь» і Військово-медичному клінічному лікувально-реабілітаційному центрі, в яких відзначалися скарги на безсоння після перенесеної коронавірусної інфекції. У пацієнтів отримано згоду на проведення дослідження й обробку їхніх даних. Критеріями виключення були тяжкі соматичні та неврологічні стани, застосування психотропних препаратів протягом останніх 30 днів, клінічно значущі тривога та депресія (за госпітальною шкалою оцінки тривоги й депресії – HADS), біль, що здатний стати причиною інсомнії, розлади сну, пов’язані з порушенням дихання, зловживання алкоголем або забороненими препаратами.
Хворі лікувалися в кардіологічному та неврологічному відділеннях. Вираженість порушень сну визначали за ISI [7]. Ступінь безсоння оцінювали в балах: значення від 0 до 7 свідчило про відсутність клінічно значущого безсоння, від 8 до 14 – субклінічне безсоння, від 15 до 21 – помірно виражене безсоння, 22 – тяжке безсоння. Визначали часові характеристики пресомнічних розладів. Для оцінки денної сонливості використовували шкалу сонливості Епворт (ESS): 0-5 балів – низька (норма), 6-10 балів – висока (норма), 11-12 балів – легка надмірна, 13-15 балів – помірна надмірна, 16-24 бали – надмірно тяжка [3]. Для визначення якості сну використовували Пітсбургський опитувальник якості сну (PSQI) [8].
Результати дослідження
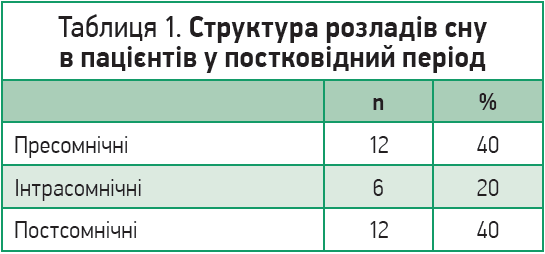
Порушення сну відзначали 30 пацієнтів (100%), які перехворіли на COVID‑19 за останні 4 міс. Оцінюючи структуру сну, ми виявили, що 12 респондентів (40%) відзначали пресомнічні розлади, 6 (20%) – інтрасомнічні, 12 (40%) – постсомнічні (табл. 1, рис. 1).
Рис. 1. Відсоткове співвідношення розладів сну в пацієнтів у постковідному періоді
Середній час до засинання в пацієнтів із пресомнічними розладами становив 56,2±3,7 хв. Середня тривалість сну – 4,7±1,4 год.
Ступінь безсоння за ISI був помірно виражений (середній бал – 19±1,3) і тяжкий (24±2,7). Помірно виражене безсоння відзначали 14 пацієнтів (47%), а тяжке – 16 (53%). Отже, в пацієнтів, які перехворіли на COVID‑19, у постковідний період безсоння частіше має тяжкий ступінь (табл. 2).
Для оцінки денної сонливості анкетованим пропонувалося відповісти на запитання: «Настільки ймовірно, що ви можете задрімати або заснути в ситуаціях, описаних нижче, порівняно з відчуттям звичайної втоми?». Серед варіантів відповіді, які оцінювали за бальною системою, були такі: ніколи не заснув би / не задрімав би (0 балів); дуже невелика ймовірність заснути або задрімати (1 бал); імовірно, засну або задрімаю (2 бали); велика ймовірність заснути або задрімати (3 бали). Для практичних цілей ESS служить унітарною шкалою для вимірювання надлишкової денної сонливості.
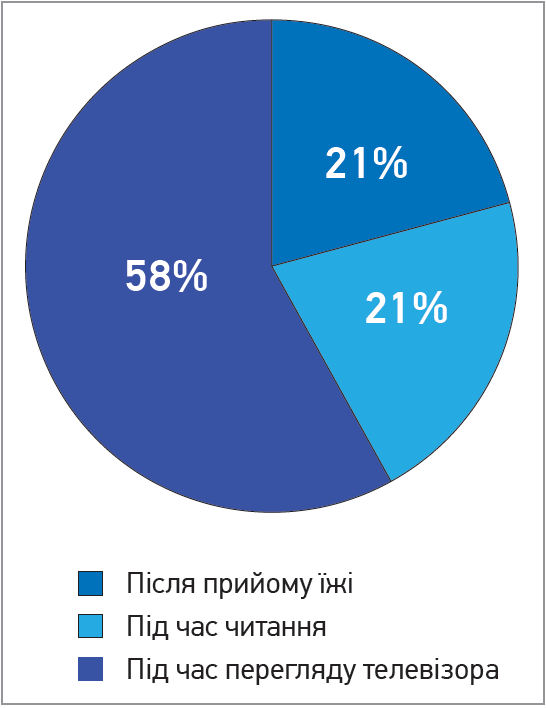
Денну сонливість відзначили 19 хворих, що становило 63% від загального числа респондентів. Із них у 13 пацієнтів (68%) спостерігалася помірна денна сонливість (14,1±1,2 бала), в 6 (32%) – надмірно тяжка (17,6±2,7 бала). Пацієнти відзначали переважно такі порушення (рис. 2): сонливість під час перегляду телевізора – 11 хворих (58%); сонливість під час читання книжки сидячи – 4 (21%); сонливість після прийому їжі без алкоголю в ранковий час (переважно після сніданку) – 4 (21%).
Рис. 2. Порушення в пацієнтів (%) із денною сонливістю
Для визначення інших характеристик сну використовували опитувальник PSQI [9]. У ході дослідження визначали суб’єктивну якість, затримку (скільки часу потрібно, щоб заснути), тривалість, ефективність (відсоток часу, проведеного в ліжку, коли людина спить) і причини порушення сну, використання ліків для сну, денну дисфункцію. PSQI містить 19 запитань із самостійною оцінкою та 5 запитань з оцінкою сусіда по палаті (кімнаті). Кожен компонент оцінюється від 0 до 3 балів. Мінімальне значення (0 балів) характеризує оптимальний нічний сон, максимальне (21 бал) – виражені порушення сну. При інтерпретації результатів сума балів <5 свідчить про відсутність проблем зі сном (визначає хорошу якість сну), >5 – вказує на наявність порушень сну. Важливою перевагою цієї шкали є облік не тільки суб’єктивних характеристик від самого досліджуваного, а й об’єктивних показників від осіб, які перебувають поруч.
PSQI, що складається з 19 пунктів, вимірює кілька різних аспектів сну, пропонуючи сім оцінок компонентів і одну загальну оцінку. Розлади сну, за загальною оцінкою шкали PSQI, в пацієнтів у групі дослідження на початку лікування мали виражений характер (17,1±3,6 бала). Як уже було продемонстровано вище, денну сонливість відзначали 19 респондентів (63%). Низьку якість сну виявили в усіх хворих, яких включили до дослідження (n=30). Тривалість сну менш як 7 год спостерігалася також у всіх респондентів (n=30). Третина хворих (n=10) не могли заснути довше ніж 30 хв. Середній час до засинання становив 52,1±2,6 хв.
Отже, в пацієнтів, які перенесли COVID‑19, спостерігаються виражені порушення сну, що проявляються в збільшенні часу до засинання (пресомнічні розлади), раптовому пробудженню вночі та неможливості заснути довше ніж 30 хв (інтрасомнічні розлади) та постсомнічних розладах. У 63% хворих відзначається денна сонливість. Загальна оцінка за шкалою PSQI вказує на суттєві порушення сну.
Для лікування безсоння нами був обраний унікальний за складом швейцарський рослинний препарат Аллуна (стандартизований екстракт валеріани та хмелю), призначений для лікування розладів сну. Важливими характеристиками препарату є мінімальна ймовірність взаємодій з іншими лікарськими засобами та відсутність ризику розвитку звикання. Препарат Аллуна призначали по 1 таблетці за годину до сну протягом 1 міс. Повторні огляд й анкетування пацієнта проводили через місяць.
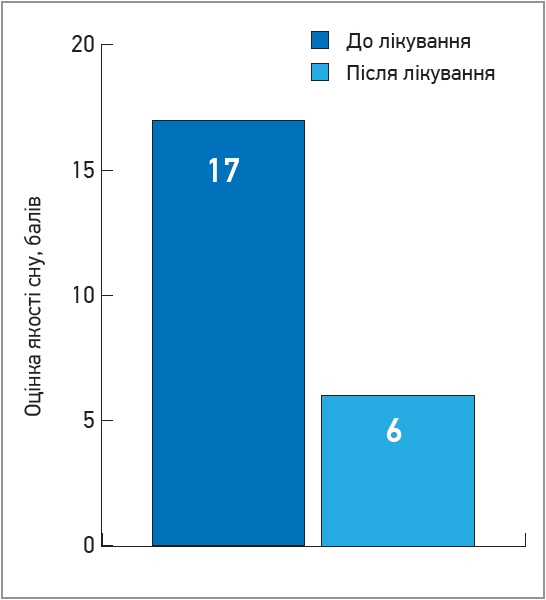
У результаті лікування не було жодного випадку відмови від прийому препарату через непереносимість або з якихось інших причин (незадоволеність тощо). При повторному анкетуванні було отримано такі результати: оцінка якості сну за PSQI становила 5,8±1,3 проти 17,1±3,6 бала до лікування, що свідчить про нормалізацію сну (рис. 3).
Рис. 3. Бальна оцінка якості сну за PSQI
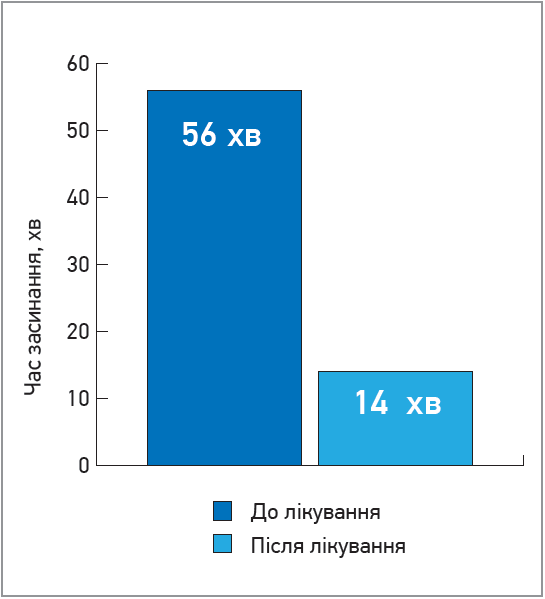
Не змогли заснути до 30 хв 2 пацієнти (7%), але час засинання в них скоротився з 56,2±3,7 до 34,6±2,2 хв. Тривалість сну менш як 7 год (5,2±1,3) зберігалася в 1 пацієнта (3%). Середній час засинання після проведеного лікування препаратом Аллуна становив 14,2±2,7 хв (рис. 4).
Рис. 4. Середній час до засинання (хв)
Денну сонливість (під час перегляду телевізора в другій половині дня) відзначав 1 хворий (3%). Варто зазначити, що цей пацієнт мав надмірну вагу (індекс маси тіла – 36,8 кг/м2).
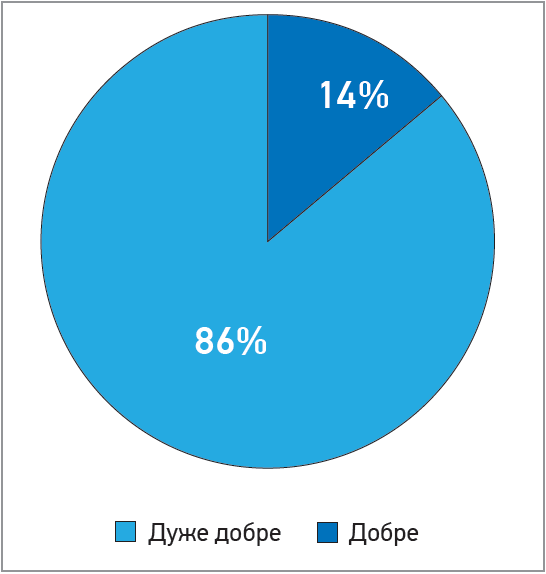
Пацієнти оцінювали лікування як дуже добре (n=26; 86%) та добре (n=4; 14%), що наочно відображено на рисунку 5.
Рис. 5. Переносимість лікування препаратом Аллуна в постковідних пацієнтів (%)
Обговорення та висновки
COVID‑19 істотно порушує тривалість та якість сну пацієнтів, і ці порушення зберігаються тривалий час. Зміни сну, що виникають у постковідний період, негативно впливають на якість життя пацієнтів і можуть спричинити глибші зміни життєдіяльності організму. Передусім це стосується прогресування серцево-судинних захворювань і розвиток їхніх ускладнень, патології органів дихання та травлення. При інсомнії часто спостерігають депресивні розлади. Разом із тим власне COVID‑19 призводить до погіршення психологічного стану. Поєднання двох чинників ризику поглиблює зміни та формує хибне коло, де ключовою є інсомнія. Призначення препарату Аллуна по 1 таблетці за годину до сну протягом 1 міс продемонструвало його високу ефективність щодо відновлення всіх показників сну, які вивчалися. Нормалізувався час засинання, пацієнти не відзначали інтрасомнічних і постсомнічних проявів. Значно покращилась якість сну. При цьому переносимість терапії Аллуна була здебільшого дуже хорошою.
Отже, лікарям варто звертати увагу на порушення сну в постковідних пацієнтів якомога раніше. Призначення препарату Аллуна британської компанії Amaxa Pharma таким хворим може сприяти стабілізації параметрів сну, прискоренню одужання та запобіганню ускладненням.
Список літератури знаходиться в редакції.
Медична газета «Здоров’я України 21 сторіччя» № 19 (512), 2021 р.