13 грудня, 2021
Вакцинація онкологічних пацієнтів від COVID-19
 За матеріалами клінічних настанов NCCN (версія 4 від 30.08.2021)
За матеріалами клінічних настанов NCCN (версія 4 від 30.08.2021)
Вакцинація населення від COVID-19 – це основний ефективний інструмент, що дозволить подолати пандемію коронавірусної інфекції. Сьогодні у світі високими темпами поширюються неперевірені, неправдиві гіпотези, що можуть стримувати людей отримувати свою дозу вакцини та захиститися від інфекції. На жаль, інформаційна токсичність може впливати і на медичних працівників, наслідком чого стає прийняття необґрунтованих рішень щодо відкладання/заборони щеплення конкретних осіб. Для уникнення таких сценаріїв важливо поширювати серед пацієнтів, медичних працівників актуальну інформацію про особливості вакцинації різних категорій населення, клінічні настанови авторитетних міжнародних фахових організацій. На порталі Міністерства охорони здоров’я України доступний перелік медичних протипоказань і застережень, за якими надаються протипоказання до вакцинації від COVID-19. Пацієнти з онкопатологією мають вищий ризик тяжкого перебігу COVID-19 та розвитку ускладнень, тому вони належать до пріоритетної групи вакцинації. 
В одному з попередніх номерів ми публікували огляд посібника для пацієнтів Національної онкологічної мережі США (NCCN) щодо вакцинації від COVID-19. Нещодавно були оприлюднені клінічні настанови з вакцинації від COVID-19 для лікарів, у яких представлені конкретні рекомендації й роз’яснення щодо вакцинації при різних типах раку та варіантах лікування, а також щодо введення третьої дози вакцини. Пропонуємо огляд основних розділів настанов.
Рекомендації Консультативного комітету NCCN® з вакцинації від COVID-19
- Пацієнти з активною формою раку та ті, хто отримує лікування, повинні мати пріоритет щодо вакцинації та бути імунізовані, коли їм стане доступна будь-яка вакцина, дозволена для використання Управлінням з контролю якості харчових продуктів і лікарських препаратів США (FDA).
- Імунізація рекомендована всім пацієнтам, які отримують активну терапію, оскільки з’являються дані про ефективність вакцинації у цих осіб.
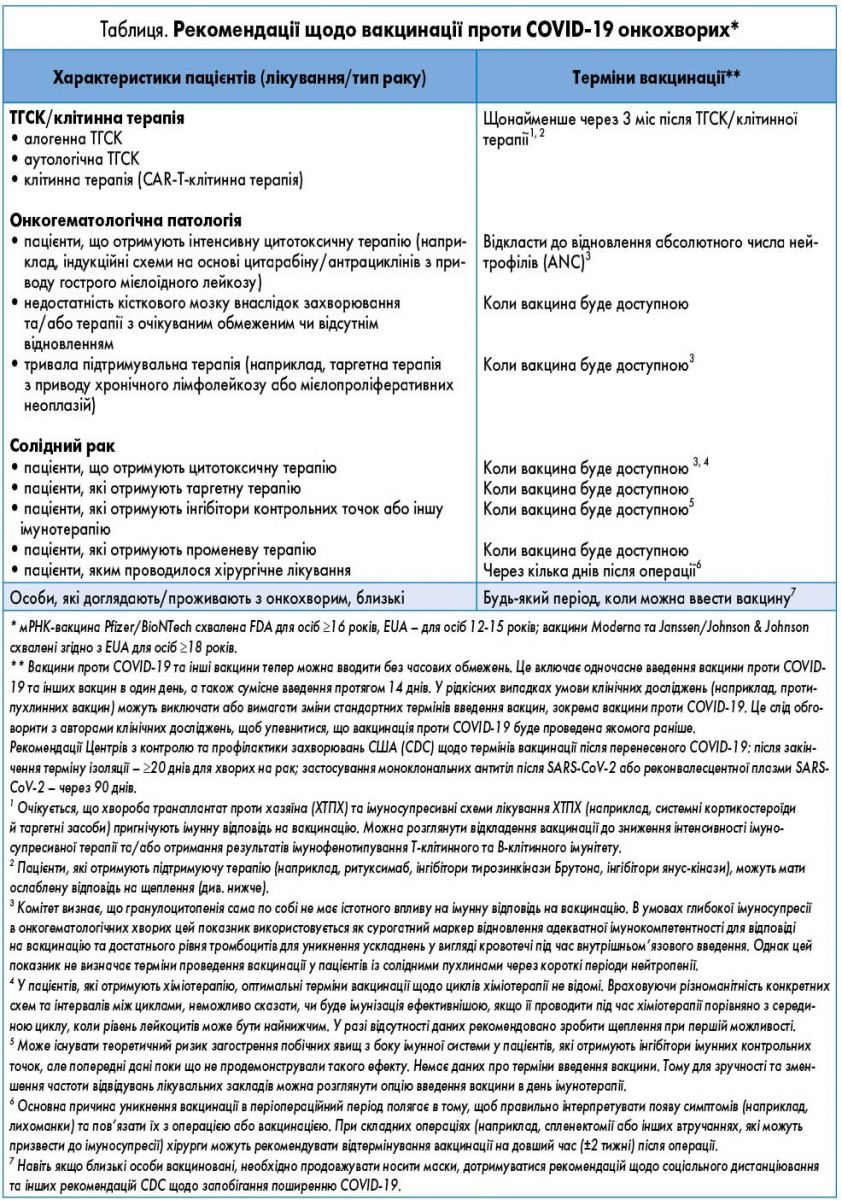
- Причини відкладання вакцинації в онкохворих можуть бути такими ж, як у загальній популяції (наприклад, нещодавнє зараження COVID-19), а також специфічними для раку. З метою підвищення ефективності щеплення його слід відкласти щонайменше на 3 міс пацієнтам після трансплантації гемопоетичних стовбурових клітин (ТГСК) або клітинної терапії (наприклад, після CAR-T-клітинної терапії; табл.).
- Особи, які доглядають за онкохворим, а також проживають або мають близький контакт із хворим на рак, за можливості мають бути імунізовані.
- Комітет підтримує використання будь-якої з наявних схвалених FDA або Органом зі схвалення засобів для екстреного застосування FDA (EUA) вакцин (Pfizer/BioNTech, мРНК-вакцина BNT162b2; Moderna, вакцина mRNA-1273 SARS-CoV-2 та Janssen/Johnson & Johnson, векторна вакцина Ad26.COV2) у пацієнтів, які є кандидатами на вакцинацію.
- Комітет підтримує мандати для медичних працівників, які потребують вакцинації.
Рекомендації щодо введення третьої дози вакцини проти COVID-19
FDA опублікувало оновлення дозволу на екстрене використання (EUA) для мРНК-вакцин Pfizer/BioNTech (Comirnaty®) та Moderna щодо можливості введення додаткової дози після початкової серії 2 доз для пацієнтів із помірним або тяжким імунодефіцитом. Це стосується лише мРНК-вакцин проти COVID-19, даних щодо введення додаткової дози вакцини проти COVID-19 Janssen/Johnson & Johnson недостатньо. Останнє оновлення EUA базується на нових накопичених даних про те, що в пацієнтів з ослабленим імунітетом може мати місце порушення імунної відповіді на вакцинацію.
Нещодавно CDC рекомендували введення третьої додаткової дози пацієнтам з помірним або тяжким імунодефіцитом, до яких належать особи:
- котрим нещодавно проводилося активне протипухлинне лікування з приводу раку чи онкогематологічної патології;
- яким була виконана трансплантація органа з подальшою імуносупресивною терапією;
- після ТГСК, яка була виконана щонайменше протягом останніх 2 років, або особи, які отримують імуносупресивну терапію;
- із помірним або тяжким імунодефіцитом (наприклад, синдроми Ді Джорджа, Віскотта – Олдрича);
- із запущеною або нелікованою ВІЛ-інфекцією;
- які отримують активну терапію високими дозами кортикостероїдів чи іншу терапію, що може пригнічувати імунну систему.
Комітет NCCN з вакцинації від COVID-19 повністю підтримує введення третьої дози вакцини пацієнтам з ослабленим імунітетом. Нижче наведені консенсусні рекомендації щодо надання пріоритету введення третьої дози серед пацієнтів онкологічного профілю.
Солідні пухлини. Рекомендоване введення третьої дози вакцини пацієнтам, які отримують протиракове лікування, протягом 1 року після введення попередніх доз. Незважаючи на те що різні види лікування раку чинять різний вплив на імунну систему, ця рекомендація стосується всіх видів терапії. Зазначений перелік включає (проте не обмежується) хіміотерапію, імунотерапію, таргетну, гормональну терапію, хірургічне лікування, променеву терапію, а також методи, які досліджуються. Ці критерії не застосовуються до немеланомного раку шкіри або поверхневих уражень слизової оболонки, при яких використовують винятково місцеву терапію. До пріоритетної категорії щодо введення третьої дози належать пацієнти з уперше виявленим раком або рецидивом хвороби, які будуть отримувати протиракове лікування.
Гемобластози. Пацієнтам з активним перебігом злоякісного онкогематологічного захворювання (ліфома Ходжкіна та неходжкінські лімфоми, хронічний лімфолейкоз, множинна мієлома, мієлодиспластичний синдром, хронічні мієлопроліферативні неоплазії) рекомендоване введення третьої дози вакцини незалежно від того, чи отримує пацієнт лікування. Ця рекомендація ґрунтується на тому, що хворі на гемобластози мають високий ризик поганої серологічної відповіді на вакцинацію через імунодефіцит унаслідок хвороби або проведеної терапії (наприклад, анти-CD20-антитіла, інгібітори тирозинкінази Брутона).
ТГСК і клітинна терапія. Третя доза вакцини рекомендована усім пацієнтам після ТГСК або клітинної терапії (наприклад, CAR-T-клітинної терапії), до пріоритетної групи належать особи, у яких минуло ≤2 років після процедури. Третя доза вакцини рекомендована всім реципієнтам алогенної ТГСК, які отримують імуносупресивну терапію чи мають в анамнезі ХТПХ, незалежно від терміну проведення трансплантації.
Рак та інші імуносупресивні стани. Третя доза вакцини рекомендована пацієнтам онкологічного профілю, які мають інші супутні імунодефіцитні стани, такі як ВІЛ-інфекція або аутоімунні захворювання. Крім того, пріоритетною групою щодо вакцинації третьою дозою є хворі на рак, які отримують системну терапію кортикостероїдами або іншу імуносупресивну терапію окремо від протиракового лікування.
Терміни введення третьої дози
CDC рекомендують вводити додаткову дозу мРНК-вакцини проти COVID-19 принаймні через чотири тижні після застосування другої дози вакцини Pfizer/BioNTech або Moderna. Для осіб, які отримали серію вакцин Pfizer/BioNTech або Moderna, за можливості слід використовувати третю дозу тієї самої вакцини. Якщо та сама мРНК-вакцина недоступна для введення третьої дози, можна застосовувати будь-яку мРНК-вакцину проти COVID-19. Наразі друга доза вакцини Janssen/Johnson & Johnson не рекомендована та не підпадає під дію останнього оновлення EUA.
- Визначення титру антитіл для прийняття рішення щодо введення третьої дози вакцини (поза клінічним дослідженням) не рекомендовано.
- Відбір пацієнтів щодо введення третьої дози вакцини слід здійснювати на основі типу раку, виду терапії та наявності іншого імуноскомпрометованого стану.
- Пацієнти, які перенесли COVID-19, після отримання стандартного режиму вакцинації також мають отримати третю дози вакцини (через >28 днів після завершення серії 2 вакцин та задокументованої елімінації вірусу SARS-CoV-2).
Профілактика інфекції окрім третьої дози вакцини
Незважаючи на наявність попередніх даних щодо підвищення титру антитіл після введення третьої дози вакцини проти COVID-19 у пацієнтів з ослабленим імунітетом, хворі на рак залишаються в групі підвищеного ризику зараження COVID-19 та розвитку пов’язаних із ним ускладнень. Відповідь на вакцину, навіть при застосуванні додаткової дози, може бути недостатньою для запобігання інфекції. Тому, незважаючи на отримання третьої дози, пацієнти мають продовжувати носити маску в громадських місцях (особливо в приміщеннях), уникати скупчень людей і великих громадських заходів. Для запобігання передачі інфекції також важливо обмежити контакт з особами поза домом, особливо в приміщеннях/середовищах із поганою вентиляцією. Оскільки передача вірусу може відбуватися навіть вакцинованим людям, за можливості хворі на рак повинні обмежити взаємодії із невакцинованими особами без застосування масок.
Пріоритетність у разі порушеного постачання вакцин
Наведені вище рекомендації щодо введення третьої дози вакцини стосуються умов достатнього забезпечення вакцинами, що мало місце у більшості регіонів США. У разі обмеженого доступу до вакцини для окремих онкологічних центрів та онкологів виникне потреба в наданні пріоритету тим пацієнтам, які мають найслабшу відповідь на введення попередніх двох доз, а саме:
- які перенесли ТГСК або клітинну терапію;
- з гемобластозами або отримують активну терапію;
- із солідним раком, які отримують активну внутрішньовенну хіміотерапію.
Безпека й ефективність вакцин проти COVID-19 в онкологічних хворих
Онкологічних пацієнтів слід інформувати про те, що крім доведеної ефективності та безпеки вакцин проти COVID-19 з’являються дані про їх ефективність в осіб з імуносупресією. Відомості про імуногенність вакцин у більшості випадків обмежені вимірюванням поствакцинального титру антитіл до вірусного спайкового білка. Тим часом ранні дані свідчать про слабшу відповідь антитіл у пацієнтів із солідними пухлинами та гемобластозами, особливо в осіб, які отримують активне лікування. Дані, що стосуються інших імуносупресивних станів, підтверджують обмежену відповідь антитіл. Імунна відповідь особливо слабка у пацієнтів з гемобластозами, включаючи хворих, що приймають анти-CD20 моноклональні антитіла. Титр антитіл є сурогатним маркером захисної функції вакцини, тому його слід трактувати з обережністю.
Важливо зазначити, що статистичні дані щодо рівнів захворюваності, госпіталізації та смертності від COVID-19 серед повністю вакцинованих онкологічних хворих невідомі. Тому усі хворі на рак мають бути проінформовані про важливість дотримання решти рекомендацій з профілактики інфекції після вакцинації. Слід настійно заохочувати до вакцинації осіб, які доглядають за онкохворими, а також осіб, які проживають/мають тісний контакт з онкохворими.
Наразі відсутні повідомлення щодо профілю безпеки, що вказували б на небажані явища конкретно у пацієнтів з раком, які отримують наявні вакцини проти COVID-19. Сучасні мРНК-вакцини проти SARS-CoV-2 (наприклад, Pfizer/BioNTech, Moderna) не містять живого вірусу та не становлять безпосереднього ризику для безпеки пацієнтів із ослабленим імунітетом. Однодозова векторна вакцина (AdV-type 26 Janssen/Johnson & Johnson) безпечна для застосування в осіб з імуносупресією. Усі три вакцини є безпечними для загальної популяції, однак біль у руці, втома, лихоманка і головний біль після вакцинації не є рідкістю.
Поствакцинальний тромбоз. Введення однодозової векторної вакцини (AdV-type 26 Janssen/Johnson & Johnson) асоційоване із надзвичайно рідкісним ризиком розвитку тромбозу та низьким рівнем тромбоцитів після вакцинації (тромбоз із синдромом тромбоцитопенії – TТС). Подібні ефекти були виявлені у вакцини AstraZeneca (AdV-type 26). Механізм виникнення ТТС до кінця не вивчений. На сьогодні відсутні дані, які підтверджували б зв’язок між ТТС й онкопатологією, але пацієнтам, які мають в анамнезі гепарин-індуковану тромбоцитопенію та/або тромбоз, слід порадити іншу вакцину.
Поствакцинальна лімфаденопатія та візуалізаційні методи діагностики в онкологічних хворих. Повідомляється, що у 16% пацієнтів після введення мРНК-вакцин Pfizer/BioNTech, Moderna має місце реактивна лімфаденопатія. Що стосується векторної вакцини AdV-type 26 (Janssen/Johnson & Johnson), то на сьогодні відсутні повідомлення про такий побічний ефект. З метою уникнення проведення необґрунтованої біопсії були опубліковані кілька рекомендацій щодо застосування візуалізаційних методів діагностики. Для того щоб радіологи володіли клінічно важливою інформацією та могли точно інтерпретувати результати дослідження, дані про вакцинацію хворого мають бути внесені до історії хвороби. Згідно з рекомендаціями Товариства візуалізаційної діагностики молочної залози, слід розглянути можливість проведення скринінгового візуалізаційного обстеження молочних залоз через 4-6 тижнів після завершення вакцинації проти COVID-19. Однобічна лімфаденопатія, виявлена за допомогою комп’ютерної томографії органів грудної клітки, ймовірно, може бути реактивною на тлі вакцинації, якщо вона не триває довше 6 тижнів після введення другої дози вакцини.
Враховуючи наявні дані, рекомендовано перенести застосування візуалізаційних методів діагностики на період через 4-6 тижнів після вакцинації, якщо це не буде мати поганих наслідків для пацієнта. У пацієнтів, яким не можна відкласти візуалізаційне обстеження у зв’язку з вакцинацією, лікарі-онкологи та радіологи повинні уважно врахувати клінічний контекст під час інтерпретації їх результатів. Пацієнтам із раком молочної залози в анамнезі за можливості вакцину слід вводити в контралатеральну руку.
Поствакцинальна профілактика інфекції
Комітет NCCN наполегливо рекомендує продовжувати пильне спостереження за пацієнтами після вакцинації. Оскільки онкохворі мають підвищений ризик розвитку ускладнень COVID-19 і можуть мати менший захист від доступних вакцин, вони мають продовжувати носити маски, дотримуватися соціальної дистанції, уникати скупчень людей і дотримуватися інших рекомендацій для запобігання COVID-19. Заходи, спрямовані на захист онкологічного пацієнта, мають поширюватися на членів сім’ї пацієнта, осіб, які проживають та/або доглядають за ним. Впровадження цілеспрямованого підходу до вакцинації близьких осіб додає впевненості у меншому ризику інфікування SARS-CoV-2 хворого на рак. Ці стратегії профілактики слід продовжувати, навіть якщо пацієнти отримають рекомендовану третю дозу мРНК-вакцини.
Виділення пріоритетних груп серед онкологічних хворих в умовах обмеженого доступу до вакцини
Доступність вакцин проти COVID-19 у різних регіонах світу відрізняється. Існують обмеження щодо можливості ефективної вакцинації великої кількості населення (наприклад, сільські або міські громади). Ці реалії все ще можуть вимагати визначення порядку пріоритетних груп, за якими пацієнтам із раком пропонуватимуть імунізацію. У ситуації дефіциту вакцин слід враховувати фактори ризику захворюваності та смертності, пов’язаної з COVID-19 (наприклад, похилий вік, хронічні захворювання легень, серцево-судинні захворювання) та специфічні для раку фактори. Пацієнти з активною формою раку або хворі, які отримують активну терапію, повинні мати пріоритет над тими, хто закінчив терапію, і тими, хто не має ознак захворювання. Комітет не може видавати рекомендації щодо визначення пріоритетів на основі хіміотерапії, хірургічного втручання, променевої, таргетної терапії чи імунотерапії; проте пацієнти без активного раку, які отримують лише гормональну терапію, мають менший пріоритет.
При розгляді різноманітної популяції пацієнтів із різними супутніми захворюваннями, демографічними та соціальними факторами, які, як відомо, підвищують ризик зараження, захворюваності та/або смертності від COVID-19, складно визначити пріоритетні групи для вакцинації. Подальші вказівки можуть бути корисними для розроблення локальних настанов і прийняття рішення*.
- Слід надати перевагу у вакцинації пацієнтам з активним раком, які отримують лікування (у тому числі гемопоетичну та клітинну терапію), хворим, яким планується розпочати лікування або через <6 міс після лікування, за винятком тих, хто одержує тільки гормональну терапію.
- Варто взяти до уваги додаткові фактори ризику для таких пацієнтів, включаючи (але не обмежуючись ними) інші чинники, пов’язані з несприятливими перебігом COVID-19:
а) похилий вік (≥65 років);
б) коморбідна патологія (хронічні легеневі, серцево-судинні захворювання, хронічні захворювання нирок);
в) соціальні та демографічні фактори (бідність, обмежений доступ до медичної допомоги тощо).
* Поточні рекомендації щодо вакцинації та настанови щодо визначення пріоритетних груп будуть регулярно оновлюватися в міру доступності нових даних. Існують важливі прогалини в знаннях щодо імуногенності вакцин у пацієнтів із різними типами раку, яким проводять лікування різними методами.
Підготувала Ілона Цюпа
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 5 (72) 2021 р.