17 лютого, 2022
COVID-19 і біль: що потрібно знати клініцисту
 Хоча при COVID-19 зазвичай домінують респіраторні прояви, позалегеневі ознаки та симптоми можуть розширити клінічну картину захворювання. Клінічний досвід і дані літератури свідчать, що всі органи та системи можуть бути прямо чи опосередковано (наприклад, через ушкодження цитокінами) залучені під час перебігу коронавірусної інфекції. На додаток до позалегеневих проявів, що з’являються під час гострої фази, широкий спектр клінічних станів може бути наслідком хвороби. Механізм розвитку нереспіраторних уражень дуже складний та багатофакторний (Cascella M. et al., 2021).
Хоча при COVID-19 зазвичай домінують респіраторні прояви, позалегеневі ознаки та симптоми можуть розширити клінічну картину захворювання. Клінічний досвід і дані літератури свідчать, що всі органи та системи можуть бути прямо чи опосередковано (наприклад, через ушкодження цитокінами) залучені під час перебігу коронавірусної інфекції. На додаток до позалегеневих проявів, що з’являються під час гострої фази, широкий спектр клінічних станів може бути наслідком хвороби. Механізм розвитку нереспіраторних уражень дуже складний та багатофакторний (Cascella M. et al., 2021).
У цьому матеріалі представлено огляд нових даних щодо больового синдрому, який розвивається на тлі гострої чи long-COVID, його патогенезу, зокрема пряме ураження вірусом, роль активації макрофагів та особливості цитокін-індукованого ушкодження, а також шляхів оптимізації терапії.
Міалгія, біль у суглобах, горлі, животі, грудях, головний біль зазвичай супроводжують респіраторні симптоми, але вони також можуть з’являтися як окремі клінічні ознаки (Guan W. J. et al., 2020) та проявлятися незалежно від тяжкості COVID‑19 (Tuzun S. et al., 2021). З огляду на це та на широкий спектр клінічних проявів і складність їхнього патогенезу з’явився узагальнений термін «ковідний біль», що охоплює усі зазначені клінічні прояви в окремому розділі захворювання.
За результатами одного з перших досліджень клінічного перебігу коронавірусної хвороби, біль у м’язах може розвиватися в 44% пацієнтів (Huang C. et al., 2020). У роботі Сarfì та співавт. (2020) продемонстровано, що після виписки з лікарні після перенесеної інфекції SARS-CoV‑2 27,3% осіб повідомили про біль у суглобах, 21,7% – про біль у грудях. Знову було підкреслено, що через 4 тиж після виписки з лікарні 10-20% пацієнтів страждали на міалгію. Цей показник зріс до 30% у тих, хто потребував госпіталізації до відділення інтенсивної терапії (Halpin S. J. et al., 2021).
Крім того, L. K. Hasan і співавт. (2021) зазначають, що COVID‑19 також може бути причиною вірус-індукованого реактивного артриту, перебіг якого нагадує клінічно ревматоїдний артрит. Водночас повідомлялося, що артралгії або міалгії є частими симптомами при COVID‑19. Так, у систематичному огляді та метааналізі досліджень за участю 11 069 інфікованих пацієнтів виявили поширеність міалгії у 19% хворих, а 27% пацієнтів повідомили про тривалі болі в суглобах (Abdullahi A. et al. 2021).
На сьогодні описано випадки, коли COVID‑19 спричиняє нервово-м’язові ураження та симптоми в пацієнтів, особливо в тяжкохворих й осіб старшого віку, з повідомленнями про міопатію, полінейропатію та синдром Гієна – Барре.
Набута у відділенні інтенсивної терапії слабкість (Intensive care unit-acquired weakness) – це термін, який використовується для опису загальних нервово-м’язових симптомів у пацієнтів відділень інтенсивної терапії (ВІТ) та охоплює полінейропатію критичних станів (critical illness polyneuropathy), міопатію критичних станів (critical illness myopathy) і комбінацію обох критичних станів – полінейроміопатію критичного захворювання (critical illness polyneuromyopathy). Це особливо актуально для пацієнтів із COVID‑19, госпіталізованих до ВІТ, які потребували штучної вентиляції легень.
Механізм розвитку больового синдрому при COVID‑19 складний і повністю не вивчений. Його формування насамперед пов’язують із системним запаленням, яке відіграє провідну роль у патогенезі цього захворювання.
Так, G. Chen і співавт. (2020) у пацієнтів із міалгіями на тлі середньотяжкого та тяжкого перебігу COVID‑19 відзначають вивільнення низки цитокінів (як-от інтерлейкіни (IL‑6, IL‑10), фактор некрозу пухлини – TNF), а також підвищення ШОЕ, рівнів лабораторних маркерів запалення (C‑реактивний білок, лактатдегідрогеназа), що свідчить про наявність генералізованої запальної реакції та може пояснювати розвиток м’язового й суглобового болю. Цитокіни стимулюють вироблення простагландину E2, який, своєю чергою, має сенсибілізувальний вплив на ноцицептори, що може також зумовлювати розвиток міалгії. Крім того, обговорюється первинне ушкодження скелетних м’язів при COVID‑19. Так, за даними L. Mao та співавт. (2020), пацієнти з м’язовим болем під час госпіталізації мали вищі рівні креатинкінази порівняно із хворими без міалгії.
Механізм розвитку артралгій при COVID‑19, найімовірніше, схожий на міалгію. Крім того, ще одним імовірним механізмом може бути пряме вірусне ушкодження синовіальної оболонки суглобів і розвиток запального процесу, опосередкованого IL‑6 (Mokuda S. et al., 2020).
Наступна причина розвитку больового синдрому в пацієнтів із COVID‑19 – пряме ураження вірусом SARS-CoV‑2 нервових структур, із чим пов’язують випадки полінейропатії, а також синдрому Гієна – Барре.
Для лікування болю в пацієнтів із COVID‑19 доцільно застосовувати нестероїдні протизапальні препарати (НПЗП). На відміну від інших аналгетиків НПЗП здатні зменшувати прояви системного запалення, знижувати рівень прозапальних цитокінів і простагландину E2, з якими пов’язують формування розповсюдженого суглобово-м’язового болю при інфекційних захворюваннях. Отже, призначення препартів цього класу є патогенетично обґрунтованим. Крім того, НПЗП продемонстрували відсутність негативного впливу на несприятливий прогноз COVID‑19, що було підтверджено численними дослідженнями.
Втім, призначення НПЗП хворим на COVID‑19 часто не забезпечувало достатнього знеболення. Згодом виявилося, що механізм розвитку COVID‑19-асоційованого больового синдрому є більш багатогранним, тому призначення НПЗП не завжди дозволяє заблокувати всі патогенетичні шляхи його формування.
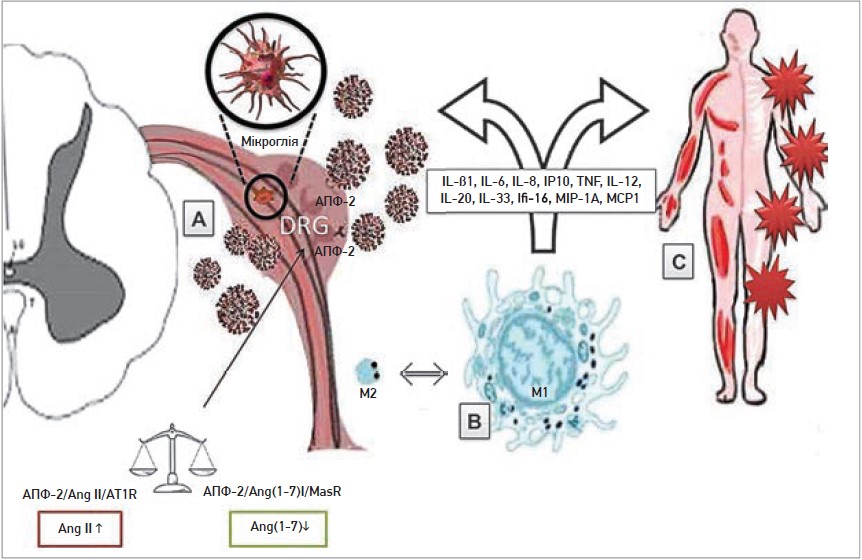
Доклінічні дослідження продемонстрували, що рецептор ангіотензинперетворювального ферменту‑2 (AПФ‑2), з яким зв’язується SARS-CoV‑2 для проникнення до клітини, експресується в нейронах і мікроглії (Nemoto W. et al, 2020). Після приєднання вірусу відбувається руйнування рецептора AПФ‑2 з вивільненням продуктів його розщеплення (AT1R, Ang II, Ang III), які діють як нейромедіатори та/або нейромодулятори на певні рецептори і пострецепторні шляхи, активуючи спінально-ноцицептивну передачу в спинномозкових гангліях (рис.).
Рис. Потенційні механізми виникнення болю при COVID‑19
Примітки: A – шлях AПФ‑2/RAS і пряме ушкодження, спричинене вірусом. У рамках RAS взаємодія вірус/рецептор (AПФ‑2) включає дисбаланс осей AПФ/Ang II/AT1R і AПФ‑2/Ang-(1-7)/MasR зі зниженням рівня AПФ‑2 на клітинних поверхнях, накопичення Ang-II та порушення антиноцицептивного шляху. Отже, відбувається пряме ушкодження сенсорних нейронів та/або гліальних клітин; B – активація макрофагів. Макрофаги та інші імунні клітини можуть стимулювати вироблення медіаторів запалення (наприклад, IL‑1β, TNF, брадикінінів). Це може полегшити ушкодження сенсорних клітин і спричинити хронічний біль через процеси сенсибілізації/активації; C – інтенсивне імуноопосередковане запалення. Здебільшого спричиняє системні ушкодження та зумовлює тривалі прояви захворювання (в т. ч. поширену міалгію, біль у суглобах) через периферичні та центральні механізми. Фактори, пов’язані із захворюванням, сприяють детермінації ушкодження.
Зазвичай НПЗП не діють на цьому рівні ноцицепції, що й пояснює іх недостатню ефективність у лікуванні COVID‑19-асоційованого болю. Однак це не стосується німесуліду (Німесил®). Безперечною перевагою Німесилу в контексті призначення пацієнтам із COVID‑19 є його здатність перешкоджати зв’язуванню вірусу з рецептором АПФ‑2 – «вхідними воротами» для SARS-CoV‑2. Крім того, німесулід є потужним інгібітором субодиниці B0AT1 рецептора АПФ‑2. Нещодавно отримано 3D‑структуру АПФ‑2, а також установлено, що саме B0AT1 є «містком», необхідним для зв’язування вірусу з АПФ‑2 і його транспортування всередину клітини. В роботі M. Scalise, C. Indiveri (2021) продемонстровано, що німесулід порушує транспортну функцію B0AT1, котра перериває молекулярний механізм розвитку COVID‑19-асоційованого болю. Здатність Німесилу зв’язуватися з рецептором АПФ‑2 дозволяє перервати молекулярний механізм формування болю та попередити розвиток хронізації больового синдрому. Таким чином, застосування цього препарату є доцільним у лікуванні як гострого, так і хронічного COVID‑19-асоційованого болю.
Зрештою, Німесил® має низку фармакологічних ефектів, котрі не залежать від клас-специфічного впливу на ЦОГ‑2 і можуть зменшувати цитокіновий шторм при COVID‑19. Зокрема, препарат пригнічує гіперпродукцію головних прозапальних цитокінів (IL‑6, TNF), знижує активність металопротеїназ, чинить антигістамінну дію. До не-ЦОГ‑2-асоційованих ефектів німесуліду також належить його здатність пригнічувати фермент фосфодіестеразу‑4, отже, й знижувати активність макрофагів/нейтрофілів, які мають визначну роль у патогенезі гострої запальної реакції.