14 грудня, 2022
Амбулаторне лікування COVID‑19: роль протизапальної терапії
 COVID‑19 характеризується широким спектром симптомів, які потребують різного обсягу лікування відповідно до стадій хвороби і тяжкості проявів. За легких або помірних симптомів COVID‑19 лікування в амбулаторних умовах дозволяє запобігти прогресуванню до тяжчого захворювання та розвитку віддалених ускладнень. Оскільки ранні симптоми захворювання відображають надмірну запальну реакцію на вірусну інфекцію, на початковій (амбулаторній) стадії COVID‑19 цінною терапевтичною стратегією є використання протизапальних засобів, передусім нестероїдних протизапальних препаратів (НПЗП). У низці досліджень НПЗП, насамперед відносно селективні інгібітори циклооксигенази‑2 (ЦОГ‑2), як-от німесулід, застосовували як складову фармакологічних протоколів для амбулаторного лікування COVID‑19. Результати цих досліджень є вельми перспективними і свідчать про важливу роль НПЗП у домашньому лікуванні пацієнтів із початковими симптомами COVID‑19.
COVID‑19 характеризується широким спектром симптомів, які потребують різного обсягу лікування відповідно до стадій хвороби і тяжкості проявів. За легких або помірних симптомів COVID‑19 лікування в амбулаторних умовах дозволяє запобігти прогресуванню до тяжчого захворювання та розвитку віддалених ускладнень. Оскільки ранні симптоми захворювання відображають надмірну запальну реакцію на вірусну інфекцію, на початковій (амбулаторній) стадії COVID‑19 цінною терапевтичною стратегією є використання протизапальних засобів, передусім нестероїдних протизапальних препаратів (НПЗП). У низці досліджень НПЗП, насамперед відносно селективні інгібітори циклооксигенази‑2 (ЦОГ‑2), як-от німесулід, застосовували як складову фармакологічних протоколів для амбулаторного лікування COVID‑19. Результати цих досліджень є вельми перспективними і свідчать про важливу роль НПЗП у домашньому лікуванні пацієнтів із початковими симптомами COVID‑19.
Пандемія COVID‑19 і далі залишається серйозною загрозою для глобальної охорони здоров’я. На початку 2020 року більш трансмісивні варіанти SARS-CoV‑2 були відповідальними за чотири основні хвилі інфекцій, які поширилися в глобальному масштабі; після літа 2021 року домінуючим варіантом став омікрон (B.1.1.529), у 2022 році з’явилися інші сублінії омікрону (BA.2, BA.3, BA.4 і BA.5).
У результаті громади та лікарні по всьому світу опинилися на межі своїх можливостей. Глобальні зусилля, які не мають собі рівних у сучасній історії, були спрямовані на розробку вакцин і пошук ліків для порятунку життя тяжкохворих і госпіталізованих пацієнтів. Водночас із метою зменшення тяжкості перебігу COVID‑19, зниження завантаженості лікарень і фінансових витрат зростала роль лікарів первинної ланки у веденні початкових легких і середньотяжких симптомів в амбулаторних пацієнтів із COVID‑19. Початкові симптоми COVID‑19 пов’язані з надмірною запальною реакцією на вірусну інфекцію, тому раціональною є рання протизапальна терапія, насамперед із застосуванням НПЗП, яку можна здійснювати в домашніх умовах. У багатьох дослідженнях продемонстровано ефективність цієї стратегії.
Дезадаптивна гіперзапальна відповідь на інфекцію SARS-CoV‑2
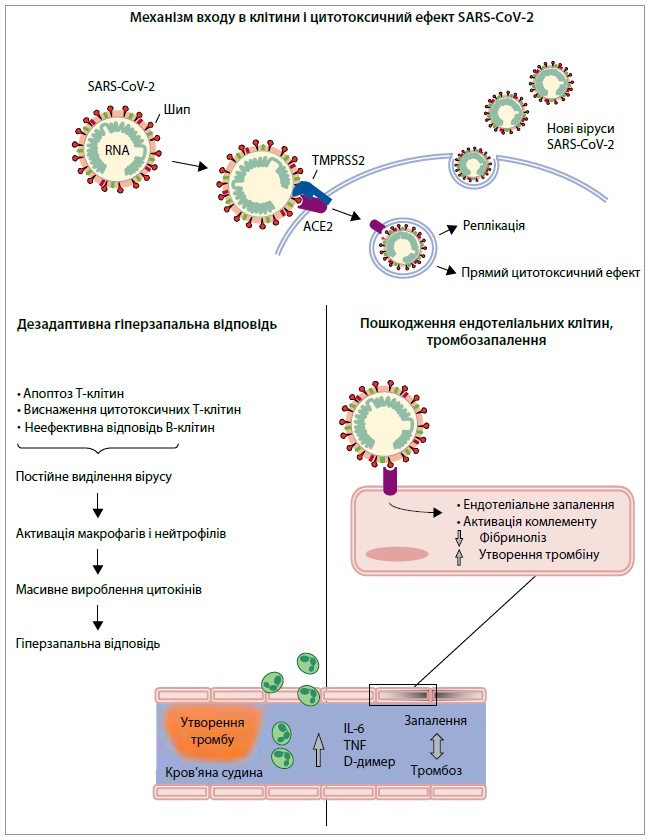
Наявні докази свідчать, що в розвитку і прогресуванні COVID‑19 ключову роль відіграють дизрегуляція вродженої і набутої імунної відповіді та пов’язана із цим дезадаптивна гіперзапальна відповідь (рис. 1). Для проникнення всередину клітин вірус використовує протеазу – ангіотензинперетворювальний фермент 2 (АСЕ2). Пошкодження клітин відбувається внаслідок прямого цитотоксичного ефекту SARS-CoV‑2 та виходу нових віріонів у позаклітинний простір шляхом екзоцитозу. Порушена імунна відповідь зрештою призводить до рекрутування й активації макрофагів і нейтрофілів із вивільненням цитокінів, хемокінів й інших запальних медіаторів – розвивається гіперзапальна реакція. Водночас активація системи комплементу та надмірне продукування цитокінів активують ендотеліальні клітини і порушують цілісність судин з утворенням мікротромбів. Раннє призначення протизапальної терапії покликане розірвати ці патофізіологічні механізми та зупинити прогресування захворювання.
Рис. 1. Дезадапативна гіперзапальна відповідь на інфекцію SARS-CoV‑2
Обґрунтування призначення НПЗП у лікуванні COVID‑19
Простаноїди та COVID‑19
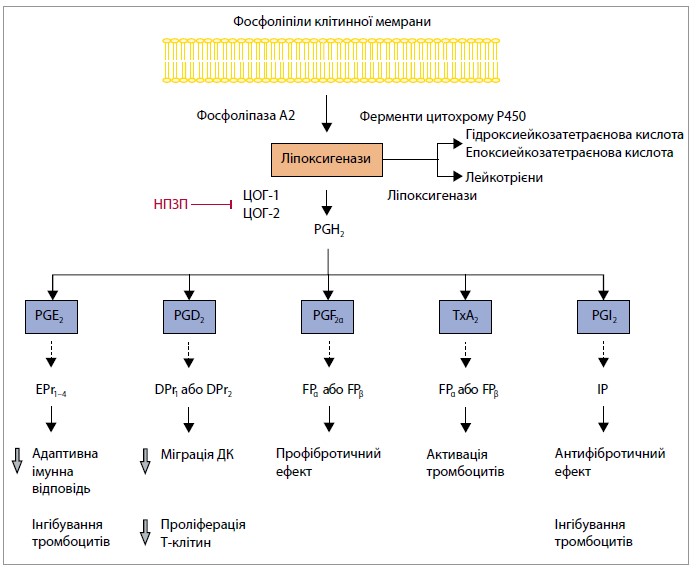
Головний терапевтичний ефект НПЗП пов’язаний з їхньою здатністю пригнічувати активність ферментів ЦОГ‑1 та ЦОГ‑2, що зрештою зменшує утворення простаноїдів – метаболітів арахідонової кислоти, присутньої у фосфоліпідах клітинної мембрани (рис. 2). Простаноїди, як-от простагландини E2 (PGE2), D2 (PGD2) та F2α (PGF2α), тромбоксан А2 (TxA2) і простациклін (PGI2), зв’язуються з відповідними рецепторами і виявляють широкий спектр біологічних ефектів – фізіологічних (тонус судин, активність тромбоцитів, ниркова функція, гастропротекція) та патофізіологічних (інфекція, тромбоз, запалення). Встановлено, що концентрації PGE2, PGF2α та TxA2 у біологічних зразках госпіталізованих хворих на COVID‑19 є вищими, ніж у здорових людей. Також відомо, що коронавіруси, включно із SARS-CoV‑2, підвищують експресію генів, які кодують ЦОГ‑1, ЦОГ‑2 та цитозольну простагландин Е‑синтазу (PTGES). З іншого боку, в експериментальних дослідженнях фармакологічне пригнічення рецепторів PGE2 та PGD2 поліпшувало виживаність при грипі А та інфекції SARS-CoV‑2. І хоча ці дані є попередніми, вони вказують на важливу роль простаноїдів при COVID‑19 і підтримують гіпотезу про користь простаноїдмодулювальної терапії, особливо на ранніх стадіях захворювання.
Рис. 2. Продукування простаноїдів і НПЗП
Чи можуть НПЗП підвищувати сприйнятливість до інфекції SARS-CoV‑2?
На початку пандемії COVID‑19 існували побоювання, що НПЗП, зокрема ібупрофен, можуть підвищувати сприйнятливість до інфекції SARS-CoV‑2 і погіршувати симптоми COVID‑19. Потенційним механізмом, завдяки якому НПЗП теоретично можуть шкодити пацієнтам із COVID‑19, є підвищувальна регуляція ACE2. Це припущення виникло на підставі результатів досліджень на мишах зі стрептозотоцин-індукованим діабетом. Утім, у більш пізніх дослідженнях in vitro була продемонстрована противірусна активність деяких НПЗП, яка на додаток до їхніх протизапальних і знеболювальних властивостей може підвищувати ефективність лікування COVID‑19. Приміром, нещодавно було встановлено, що німесулід блокує транспортну функцію B0AT1 (транспортера плазматичної мембрани, який полегшує зв’язування SARS-CoV‑2 з рецептором ACE2) і в такий спосіб може чинити прямий противірусний ефект при COVID‑19. Також відомо, що деякі НПЗП, зокрема німесулід і диклофенак, значно зменшують експресію ACE2.
Згодом у численних спостережних і ретроспективних дослідженнях була продемонстрована відсутність зв’язку між лікуванням НПЗП та підвищеною смертністю чи гіршими клінічними наслідками в загальній популяції пацієнтів із COVID‑19 (тобто як в амбулаторних, так і в госпіталізованих хворих). Так само в пацієнтів з остеоартритом або ревматичними захворюваннями, які часто приймають НПЗП, поточне застосування цих препаратів не підвищувало ризик смерті від COVID‑19 і не збільшувало сприйнятливість до інфекції SARS-CoV‑2. Зрештою систематичний огляд і метааналіз 40 досліджень, який охопив понад 4,8 млн дорослих пацієнтів, показав, що застосування НПЗП не асоціювалося з підвищеним ризиком інфекції SARS-CoV‑2, госпіталізації у відділення інтенсивної терапії, потреби в механічній вентиляції чи терапії киснем.
Отже, на сьогодні великий масив доказів свідчить, що в пацієнтів із COVID‑19 НПЗП не підвищують сприйнятливість до інфекції SARS-CoV‑2 і не погіршують перебіг захворювання.
Відносно селективні інгібітори ЦОГ‑2 при ранніх симптомах COVID‑19
ЦОГ‑2 є важливим ферментом, залученим у численні фізіологічні й патологічні процеси; зокрема, він відіграє ключову роль при вірусних інфекціях. На моделі грипу А H3N2 у тварин із нокаутованим геном ЦОГ‑2 спостерігали менш тяжку інфекцію та кращу виживаність. В епітеліальних клітинах легень пацієнтів, які померли від «пташиного» грипу H5N1, визначали підвищену активність ЦОГ‑2 разом зі збільшеними концентраціями TNF й інших прозапальних цитокінів.
У невеликому проспективному дослідженні за участю 44 госпіталізованих пацієнтів із підтвердженою COVID‑19 (82% учаснів мали середньотяжкі симптоми) призначення відносно селективного інгібітора ЦОГ‑2 целекоксибу впродовж 7-14 днів як допоміжної терапії запобігало клінічному погіршенню і покращувало КТ‑картину легень порівняно зі стандартним лікуванням. Так само в ретроспективному дослідженні в госпіталізованих пацієнтів із COVID‑19 і пневмонією лікування еторикоксибом протягом 3 днів зменшувало ризик прогресування порівняно з контрольною групою. Хоча ці результати спостерігалися в госпіталізованих хворих, багато учасників на момент надходження в лікарню мали легкі або середньотяжкі симптоми COVID‑19, тобто стан, подібний до такого в негоспіталізованих пацієнтів із ранніми симптомами інфекції SARS-CoV‑2, що підтримує застосування відносно селективних інгібіторів ЦОГ‑2 і в амбулаторних пацієнтів із COVID‑19.
У дослідженні N. Perico та співавт. (2022) було апробовано протокол лікування COVID‑19 у домашніх умовах на основі раннього призначення відносно селективних інгібіторів ЦОГ‑2. Участь у дослідженні взяли дві когорти пацієнтів із COVID‑19, стандартизовані за базовими демографічними та клінічними показниками (вік, стать, супутні захворювання, наявність ожиріння, симптоматика COVID‑19). Одна з когорт підлягала амбулаторному лікуванню відповідно до запропонованих рекомендацій (група рекомендованого лікування), інша – амбулаторному лікуванню на власний розсуд сімейного лікаря (група контролю). Хворих, котрі потребували невідкладної госпіталізації, було виключено з випробування. Первинною кінцевою точкою був час (у днях) із моменту початку лікування до зникнення провідних симптомів хвороби (гарячка, задишка та/або показник SpO2 >94%, кашель, нежить, біль (міалгія, артралгія, біль у грудях, головний біль, біль у горлі), запаморочення, нудота, блювання або пронос, синдром сухого ока чи почервоніння очей). Також було оцінено низку вторинних кінцевих точок і побічні ефекти.
Хоча медіана часу до зникнення провідних симптомів хвороби в групі рекомендованого лікування була більшою, ніж у групі контролю (18 проти 14 днів; p=0,033), рекомендованому лікуванню було притаманне зменшення ризику госпіталізації. Так, у групі рекомендованого лікування госпіталізували лише 2 із 90 (2,2%) учасників, натомість у групі контролю – 13 з 90 (14,4%). Медіана тривалості госпіталізації також була меншою в групі рекомендованого лікування порівняно з групою контролю, хоча різниця не досягла рівня значимості, ймовірно, у зв’язку з невеликою кількістю госпіталізованих хворих у першій групі (22,0 (7,0-37,0) проти 32,5 дня (15,0-56,5); p=0,465). Менші показники частоти та тривалості госпіталізацій у групі рекомендованого лікування супроводжувалися меншими кумулятивними витратами на терапію (28,3 проти 296,2 тис. євро).
У групі рекомендованого лікування відносно селективний інгібітор ЦОГ‑2 (німесулід або целекоксиб) отримували 66 з 90 пацієнтів, у контрольній – жоден хворий. Половина пацієнтів групи контролю отримувала парацетамол, інші учасники – кетопрофен або ібупрофен. Кортикостероїди призначалися 30% хворих групи рекомендованого лікування і 9,2% учасників контрольної групи. Учасники групи рекомендованого лікування також частіше отримували антибіотики й антикоагулянти.
Усі пацієнти обох груп досягли повної ремісії, однак симптоми на кшталт аносмії, агевзії/дизгевзії, відсутності апетиту та швидкої стомлюваності після завершення дослідження утримувалися в меншої частки хворих групи рекомендованого лікування (23,3 проти 73,3% учасників групи контролю; p<0,0001).
Отже, в цьому обсерваційному дослідженні було продемонстровано, що раннє лікування COVID‑19 у домашніх умовах із першочерговим призначенням відносно селективних інгібіторів ЦОГ‑2 повністю запобігає потребі в госпіталізації щодо прогресування до тяжчого перебігу хвороби – найвагомішої клінічної кінцевої точки. Застосування запропонованого алгоритму зменшувало загальну тривалість стаціонарного лікування та витрати на його проведення на 90%.
Кортикостероїди на ранній стадії COVID‑19
На підставі доказів, отриманих під час попередніх спалахів коронавірусної інфекції (SARS, MERS), застосування системних кортикостероїдів на початку пандемії COVID‑19 не схвалювалося через потенційний ризик вторинних інфекцій, віддалених ускладнень і подовженого кліренсу вірусу. Однак дослідження RECOVERY (2021) показало знижену смертність у разі призначення дексаметазону в госпіталізованих пацієнтів із COVID‑19, які потребували механічної вентиляції легень або кисневої терапії. На підставі цих результатів Всесвітня організація охорони здоров’я рекомендувала використовувати системні кортикостероїди в пацієнтів із тяжким або критичним перебігом COVID‑19. Утім, дані щодо застосування цих лікарських засобів на початковій стадії COVID‑19, коли пацієнти лікуються вдома, є досить обмеженими. Системні кортикостероїди виявляють потужний імуносупресивний ефект, який може бути корисним у пізній запальній фазі тяжкої COVID‑19, але на ранній стадії захворювання можуть завдавати шкоди через пригнічення противірусної відповіді макроорганізму.
Обговорення та висновки
На сьогодні було запропоновано декілька настанов з лікування легкої або середньотяжкої COVID‑19 у домашніх умовах, які передбачають призначення на початковому етапі протизапальних препаратів. З‑поміж НПЗП зазвичай рекомендуються відносно селективні інгібітори ЦОГ‑2, у деяких протоколах також згадується парацетамол. Проте слід пам’ятати, що парацетамол практично не має протизапальної активності та навіть у низьких дозах знижує рівні глутатіону в плазмі і тканинах, що може погіршувати перебіг COVID‑19.
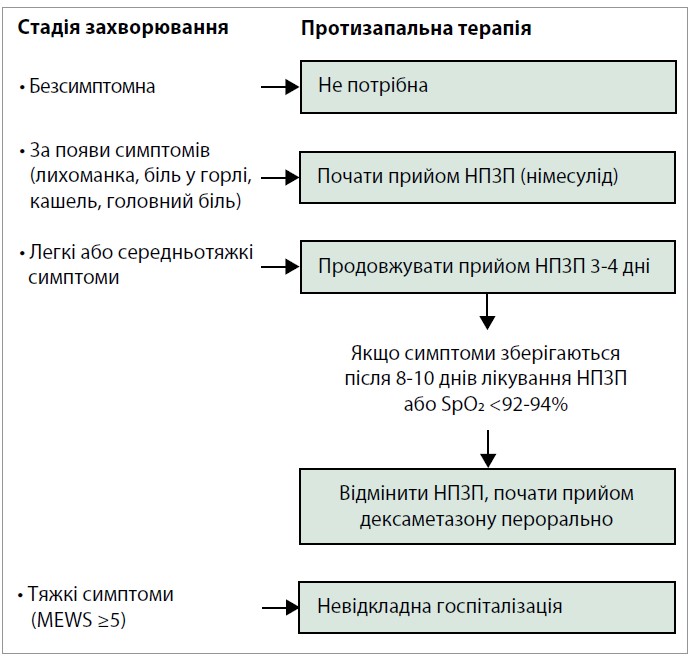
Запропонований N. Perico та співавт. алгоритм протизапальної терапії ранніх симптомів COVID‑19 (рис. 3) є патофізілогічно обґрунтованим і був успішно апробований в умовах реальної клінічної практики Італії. Ці рекомендації базуються на трьох головних принципах:
- на самому початку симптомів лікування проводити в домашніх умовах;
- розпочинати протизапальну терапію якомога раніше після звернення пацієнта до сімейного лікаря (без очікування результатів дослідження мазка з носоглотки);
- покладатися на НПЗП, особливо на відносно селективні інгібітори ЦОГ‑2, як-от німесулід чи целекоксиб.
Рис. 3. Протизапальна терапія в домашніх умовах у дорослих пацієнтів із COVID‑19 залежно від стадії захворювання
Примітка: MEWS (Modified Early Warning Score) – міжнародна універсальна шкала, яка враховує частоту дихання, сатурацію кисню (SpO2), частоту серцевих скорочень, систолічний артеріальний тиск і свідомість.
Схожа селективність німесиліду та целекоксибу щодо ЦОГ‑2 обґрунтовують їх застосування як НПЗП першого вибору для раннього амбулаторного ведення COVID‑19 (табл.). Зокрема, німесуліду притаманна низка корисних у лікуванні COVID‑19 ефектів (протизапальний, антипіретичний, знеболювальний, антиоксидантний), які було багаторазово продемонстровано під час проведення різноманітних експериментальних і клінічних досліджень. Відносна селективність німесуліду щодо ЦОГ‑2 (препарат пригнічує 88% активності ЦОГ‑2 і 45% активності ЦОГ‑1) забезпечує нижчий ризик ускладнень з боку шлунково-кишкового тракту порівняно з неселективними НПЗП, а також відсутність вираженої кардіоваскулярної токсичності, притаманної високоселективним інгібіторам ЦОГ‑2.
У видках непереносимості або протипоказань до призначення цих відносно селективних інгібіторів ЦОГ‑2 альтернативними НПЗП є ібупрофен та АСК. Лікування НПЗП має тривати 3-4 дні, але, якщо симптоми зберігаються, його продовжують максимум до 8-12 днів за відсутності протипоказань. У пацієнтів віком від 65 років лікування НПЗП має бути якомога коротшим, водночас особливу увагу слід приділяти достатній гідратації. Целекоксиб не показаний для застосування дітям, натомість німесулід можна застосовувати в дітей віком від 12 років.
Загалом дослідження та дані літератури свідчать, що протизапальна терапія, особливо відносно селективними інгібіторами ЦОГ‑2, є дуже важливою складовою ведення амбулаторних пацієнтів із початковими симптомами COVID‑19, оскільки зменшення вираженості цих проявів захищає від прогресування до тяжчого захворювання, яке зрештою потребуватиме госпіталізації.
Медична газета «Здоров’я України 21 сторіччя» № 14 (531), 2022 р.