22 жовтня, 2021
Біль у спині та міофасціальний синдром: чому і як треба лікувати?
 Біль у спині є однією з найчастіших скарг пацієнтів. Понад 70‑80% населення неодноразово стикалися з цією проблемою. Міофасціальний синдром (МФС) – це біль в ураженій групі м’язів, що має ниючий характер, не проходить у спокої та посилюється при навантаженнях і активації тригерів. Якість життя пацієнта залежить від правильної діагностики та своєчасної терапії. У вересні 2021 р. відбулася міжнародна неврологічна конференція «XIII Нейросимпозіум 2021», в межах якої завідувач кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, д. мед. н., професор Михайло Михайлович Орос поділився власним досвідом роботи та лікування МФС.
Біль у спині є однією з найчастіших скарг пацієнтів. Понад 70‑80% населення неодноразово стикалися з цією проблемою. Міофасціальний синдром (МФС) – це біль в ураженій групі м’язів, що має ниючий характер, не проходить у спокої та посилюється при навантаженнях і активації тригерів. Якість життя пацієнта залежить від правильної діагностики та своєчасної терапії. У вересні 2021 р. відбулася міжнародна неврологічна конференція «XIII Нейросимпозіум 2021», в межах якої завідувач кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, д. мед. н., професор Михайло Михайлович Орос поділився власним досвідом роботи та лікування МФС.
Оскільки наявність болю є основною причиною звернення хворих по медичну допомогу, з метою повноцінного усунення больового синдрому необхідно розуміти причини і механізми його виникнення. Це можуть бути:
- остеохондроз, пошкодження кили міжхрецевих дисків;
- компресійні переломи хребців;
- метаболічні захворювання – хвороба Педжета, остеопороз;
- неінфекційні захворювання – хвороби Бехтерєва, Крона, реактивні артрити;
- інфекційні патології – остеомієліт/туберкульоз хребта;
- онкологічні захворювання – метастази у хребті;
- патологія м’яких тканин – перенапруження попереково-крижового відділу хребта, тендиніти.
Але основною причиною больового феномену залишається МФС.
Епідеміологія больових синдромів
За даними Міжнародної асоціації з вивчення болю (IASP, 2003), гострий біль може виникати до 10 разів на рік. Найпоширенішими його видами є: головний біль – у 73% випадків, біль у спині – 56%, м’язовий біль – 56%, суглобовий біль – 51%, біль у животі – 47%.
Для діагностики МФС розрізняють великі й малі критерії:
- Великі (обов’язкові): скарги на регіональний біль, наявність тугого тяжу в м’язі при пальпації, ділянка підвищеної чутливості в межах «тугого» тяжу, характерний патерн відображеного болю або розладів чутливості (парестезій), обмеження об’єму рухів.
- Малі критерії (можуть змінюватись, але необхідна наявність хоча б одного із трьох): виникнення болю чи розладів чутливості при стимуляції (пальпації) тригерних точок, локальне скорочення при пальпації тригерних точок, зменшення болю при розтягненні м’яза або ін’єкції в місце ураження.
При МФС завжди наявна тригерна точка, яка під час масажу протягом близько 10 с відображає біль, скорочення або різке зменшення болю після ін’єкцїї в це місце. Ще одним методом для підтвердження діагнозу слугує спонтанна активність за результатами електроміографії: можна побачити спайки, і на тлі низькоамплітудної електроміографії контакт з голкою асоційований із локальним та віддаленим болем (Hong, 1998).
Для розуміння підходу до діагностування МФС М.М. Орос представив клінічний випадок із власної практики.
Клінічний випадок
Пацієнт, 45 років.
Скарги. Біль у міжлопатковій зоні, час від часу – в ділянці серця.
Анамнез життя. Хворіє близько 15 років, із періодичними загостреннями. Наявна шлуночкова екстрасистолія на тлі болю та тахікардії. Кардіологи патології не виявили. Неодноразові обстеження та лікування у невролога, ревматолога й кардіолога. Близько чотирьох разів на рік відвідує мануального терапевта.
При пальпації міжлопаткових м’язів тригерних точок не виявлено.
Чи можлива наявність МФС, якщо не виявлено тригерних точок?
Щоб підтвердити/заперечити наявність МФС, якщо тригерних точок не виявлено, було проведене детальніше обстеження пацієнта з можливістю локалізації тригерних точок в інших м’язах.
МФС трапецієподібного та зубчастого м’язів є дуже типовим. Інколи треба відтягнути лопатку та розвернути плече, щоб вільно пропальпувати зубчастий м’яз, який знаходиться під трапецієподібним. Болю в цьому місці у хворого не відзначалося. Пальпація ромбоподібного м’яза, який також може бути пов’язаний із болем у міжлопатковій ділянці та інколи – в місці прикріплення до остистого відростка (найчастіша локалізація – хребці Т4, Т5, Т6), теж не була болючою.
Ще одна тактика полягала у призначенні пацієнтові постізометричної релаксації середньої частини трапецієподібного і ромбоподібного м’язів як методу пробного лікування. Протягом деякого часу при його застосуванні хворий відчував поліпшення стану.
Чому після постізометричного скорочення можливе відчуття поліпшення стану?
Постійне перерозтягнення м’язів спини призводить до того, що передні м’язи скорочуються, і біль ззаду відволікає від болю спереду. В пацієнта причиною виявилися розтягнуті поздовжньо-задня і латеральна лінії. Цим пояснюються скарги на біль у ділянці серця.
М’язи, зафіксовані в подовженому стані (розтягнені), є причиною виразного больового синдрому. Для позитивного результату лікування потрібно впливати на скорочені м’язи, які зазвичай не викликають больового синдрому, що й було застосовано у хворого.
Стрес і фасціальний тонус
Пацієнти у стані напруження вже відчувають стрес і набувають специфічної пози внаслідок спазму задніх м’язів. Постійний стресовий фактор у комбінації з адреналіном підтримують фасціальний тонус, а він своєю чергою – стресовий момент (Saubesand, 1996; Bruin, 2014).
Тож підтримання фасціального тонусу внаслідок стресового фактора у хворого показало, що симпатична іннервація асоційована з наявною дилатацією артеріол, порушенням складу плазми і трофіки в самих м’язах, а особливо у фасціях (Bruin, 2014).
Коли пацієнт відчуває біль – він починає боятися рухів, тим самим обмежуючи їх. Внаслідок цього розвивається атрофія, що призводить до неможливості виконувати звичну роботу. Було доведено, що в таких хворих змінюється сполучна тканина. Таким чином біль стає не функціональним, а органічним (Bruin, 2014).
Гіпертонус – прояв МФС чи саногенезу?
Часто тимчасовий гіпертонус, особливо при килах дисків, – це прояв саногенезу, тобто зменшення довжини м’яза, при якому напрям його концентричного скорочення співпадає із напрямом зближення меж саногенетично значущого регіону. Так буває у випадках, коли слід зберігати гіпертонус для утримання хребта в положенні, що запобігає подразненню нервого корінця.
Патологічний гіпертонус – зменшення довжини м’яза, при якому напрям його концентричного скорочення співпадає із напрямом зближення меж патогенетично значущого регіону. Тобто протрузії не впливають на відхилення при нахилі тулуба. Тоді можна вважати, що це звичайне розтягнення м’яза.
Проблема полягає в тому, що при подальшому лікуванні пацієнтів із радикулопатією та тривалому лікуванні осіб із МФС саногенетичний гіпертонус стає патогенетичним.
На тлі порушення структури міжхребцевих дисків погіршення стану відбувається таким чином:
- гострий період: протягом тижня спазм, але м’язи в нормі, працюють у режимі компенсації;
- після трьох місяців: максимальна дегенерація міжхребцевого диска;
- через шість місяців: починається субгострий хронічний процес, який супроводжується продукуванням прозапальних цитокінів; відбувається так звана повільно-швидка трансформація м’язів, виникають фіброз та інфільтраійні зміни самого м’яза;
- через 9‑12 місяців: при хронічному МФС поперекового відділу хребта внаслідок патології диска, яку неправильно лікували, м’яз виглядає практично білим.
Спікер акцентував увагу на тому, що зняття м’язового спазму буквально через тиждень після гострої фази є обов’язковим фактором для запобігання хронізації МБС.
Лікування
Лікування пацієнтів із МФС спрямоване не на зняття симптомів, а на зміну перебігу процесу. Методи терапії: усунення причини, фіксувальний бандаж, постізометрична релаксація, акупунктура, масаж, реципрокне збудження антагоністів.
Близько 82% пацієнтів із МФС зазнали полегшення після застосування постізометричної релаксації, фази якої розробив K. Lewit (1990 р.):
- 1-ша фаза – ізометричне напруження (вдих, очі вгору, напруження);
- 2-га фаза – розслаблення (вдих, очі вниз, розслаблення).
Перевагами методу є доступність, відсутність побічних реакцій, ефективність. Він не потребує спеціального обладнання, не має вікових обмежень; пацієнт може застосовувати його самостійно. Однак при постізометричній релаксації необхідні чіткий комплаєнс і систематичне виконання.
Оптимальна терапія при хронічному болю у спині
Гіпералгезія супроводжується зростанням рівня інтерлейкінів 1 і 8, субстанції Р і макрофагів. Терапія НПЗП зменшує периферичну сенситизацію, тому їх призначення є дуже важливим компонентом лікування.
Необхідно вибирати НПЗП, який чинить мінімум побічних ефектів і забезпечує хороший комплаєнс. Таким препаратом є Брексін® (діюча речовина – піроксикам). Він виробляється за цікавою технологією, яка отримала назву «господар – гість», за яку 1987 р. французький учений, засновник супрамолекулярної хімії Ж.-М. Лен разом із Ч. Педерсоном і Д. Крамом були нагороджені Нобелівською премією. «Господар – гість» є унікальним хімічним комплексом, в якому одна молекула («гість») утримується в іншій («господарі»).
Брексін® ‒– це піроксикам у вигляді комплексу з β-циклодекстрином (піроксикам-β-циклодекстрин) у молярному співвідношенні 1:2,5. Механізм дії полягає в тому, що β-циклодекстрин утримує в собі молекулу піроксикаму до того моменту, поки вона не почне повільно виділятися. Приймання однієї таблетки протягом доби дає дуже хороший результат порівняно з іншими НПЗП.
Молекула препарату в складі таблетки проходить крізь бар’єри, досягає потрібних місць, після чого «господар» відпускає діючу речовину в кров. Це дозволяє їй досягти тієї точки, де вплив засобу має бути найактивнішим.
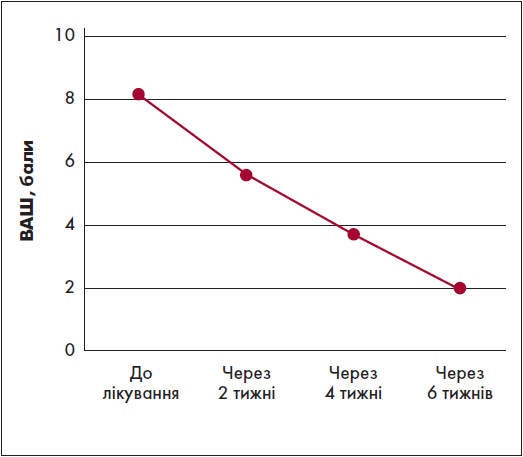
Результати 75 рандомізованих клінічних досліджень за участю 33 286 пацієнтів підтвердили високу ефективність та профіль безпеки піроксикаму (рис. 1). Було виявлено позитивнішу динаміку регресу проявів остеоартрозу колінного суглоба на тлі терапії препаратом Брексін® порівняно з диклофенаком за показниками шкали Лісхольма. Також спостерігалася виразна симптомомодифікувальна дія лікарського засобу при оцінюванні за візуально-аналоговою шкалою (ВАШ) (рис. 2).
Рис. 1. Динаміка проявів остеоартрозу колінного суглоба в пацієнтів, які приймали піроксикам та диклофенак
Рис. 2. Динаміка зниження інтенсивності болю в пацієнтів з остеоартрозом при застосуванні піроксикаму
Згідно з даними досліджень та метааналізів, ефективність препарату Брексін® при різних клінічних станах є зіставною або вищою з такою інших НПЗП. Також він має сприятливий профіль безпеки щодо розвитку серцево-судинних ускладнень. Окрім того, завдяки інноваційній технології молекулярної інкапсуляції «хазяїн – гість», Брексін® швидко абсорбується із шлунково-кишкового тракту в кров, що забезпечує скорочення часу контакту зі слизовою шлунка та швидший початок знеболювальної активності. Таким чином, Брексін® – це НПЗП для ефективного лікування запальних і дегенеративно-дистрофічних захворювань, якому притаманна потужна протизапальна та виразна знеболювальна дія, поєднана з безпекою.
Підсумовуючи свою доповідь, професор М.М. Орос наголосив на основному – лікуючи осіб із МФС, слід перевести контроль з низької інгібіції м’язів до їх скорочення. Тому комбінація медикаментозної терапії та фізичних вправ дає пацієнтові можливість повернутися до звичного життя без болю і дискомфорту.
Підготувала Мар’яна Гнатів
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 3 (58) 2021 р.