31 січня, 2022
Біль у спині та остеохондроз чи спондилоартрит: що за лаштунками?
Дегенеративні захворювання периферичних суглобів і хребта є найпоширенішими із групи хвороб кістково-м’язової системи, що нерідко призводять до тимчасової непрацездатності та інвалідизації пацієнтів.  Біль у спині сьогодні нерідко списують на остеохондроз. Однак приблизно у 5% випадків мова йде про запальні захворювання суглобів, серед яких спондилоартрит є одним із найчастіших. Як відрізнити його від остеохондрозу? Що має насторожити? Розглянемо основні етіопатогенетичні механізми, диференційно-діагностичні критерії, принципи лікування пацієнтів із різними формами спондилоартропатій та остеохондрозу, що зустрічаються у практиці невропатолога та сімейного лікаря. Зупинимося також на сучасних підходах до профілактики, терапії та реабілітації цієї категорії хворих.
Біль у спині сьогодні нерідко списують на остеохондроз. Однак приблизно у 5% випадків мова йде про запальні захворювання суглобів, серед яких спондилоартрит є одним із найчастіших. Як відрізнити його від остеохондрозу? Що має насторожити? Розглянемо основні етіопатогенетичні механізми, диференційно-діагностичні критерії, принципи лікування пацієнтів із різними формами спондилоартропатій та остеохондрозу, що зустрічаються у практиці невропатолога та сімейного лікаря. Зупинимося також на сучасних підходах до профілактики, терапії та реабілітації цієї категорії хворих.
Усім відомо, що таке біль у спині. Однак здоровій людині вкрай важко зрозуміти, що означає, коли зранку неможливо піднятися з ліжка, через що відчувається повна безпорадність. Скутість спини вранці – одна з основних відмінностей спондилоартропатії від остеохондрозу, з яким її нерідко плутають. Але найголовніша різниця полягає в тому, що при остеохондрозі біль посилюється під час руху або фізичного навантаження, а при спондилоартриті – затихає.
Запущена патологія призводить до ураження багатьох внутрішніх органів: нирок, кишечника, легень, судин серця. Часто страждає зір (аж до сліпоти). Із плином часу хвороба неухильно прогресує. Близько 50% пацієнтів стають інвалідами вже через сім років від її початку. Тому своєчасне і достовірне виявлення та лікування даних патологій допомагає сповільнити або навіть попередити розвиток цих процесів.
Етіологія і патогенез
Основою опорно-рухової системи є хребет. У зв’язку із прямоходінням хребет людини схильний до значних статодинамічних навантажень. Це призводить до того, що у хребті досить рано проявляються дегенеративно-дистрофічні процеси. Їх прогресуванню значною мірою сприяє також облітерація судин міжхребцевих дисків (МХД), що настає у дитинстві. Є відомості про генетичну детермінованість ураження МХД, що виявляється, зокрема, успадкованим порушенням структури колагену.
Слід мати на увазі, що ступінь ризику передчасного розвитку дегенеративно-дистрофічних уражень хребта значно підвищують багато патологічних станів. До них можуть бути віднесені вроджені аномалії хребта, такі як окціпіталізація атланта (синдром Ольеніка), феномен проатланта, гіпоплазія зубоподібного відростка осьового хребця, підвивих атлантоосьового суглоба (симптом Крювельє), синдром короткої шиї (хвороба Кліппеля – Фейля), неповна диференціація хребців, диспластична форма спондилолістезу, локальна платиспондилія або генералізована її форма (синдром Дрейфуса), сакралізація хребця L5 та люмбалізація хребця S1.
Окрім того, розвиток дегенеративних процесів у хребті можуть спричиняти:
- травматичні ушкодження;
- порушення статики, що зумовлені обмеженням рухливості в суглобах, плоскостопістю, неоднаковою довжиною ніг, які бувають вродженими чи набутими (як-то аномалії тазостегнових суглобів, вивихи головки тазостегнової кістки, наслідки травматичного ураження тазового пояса і ніг, артрози, артрити, наслідки перенесеного гострого епідемічного поліомієліту тощо).
До дегенеративно-дистрофічних змін схильні насамперед хрящові структури МХД і дуговідросчастих суглобів. Це проявляється клінічними ознаками остеохондрозу хребта і деформувального спондильозу, а також спондилоартриту, які зазвичай поєднуються один з одним.
Термін «остеохондроз» був запропонований 1933 р. німецьким ортопедом Хільдебрантом для сумарного позначення інволюційних змін у тканинах опорно-рухового апарату. В Міжнародній класифікації хвороб 10-го перегляду (МКБ‑10) всі форми патології хребта позначаються як дорсопатії (М40-М54). У ці поняття також входять остеохондроз і спондилоартрит.
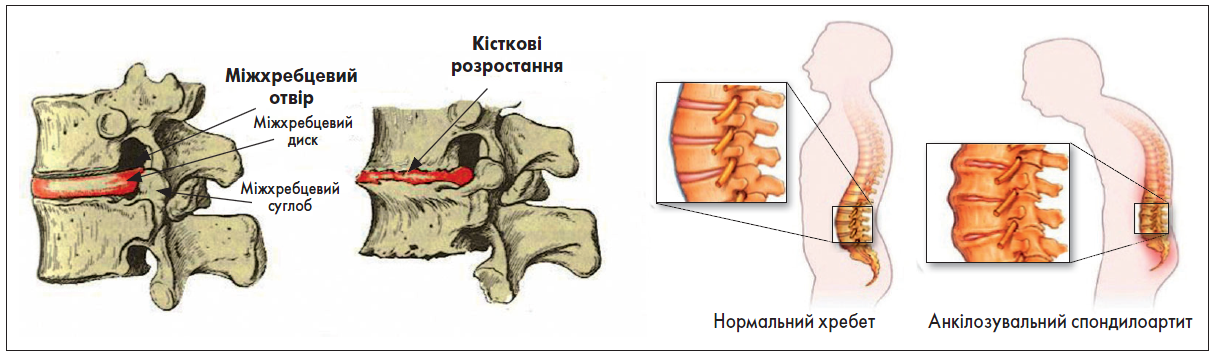
Остеохондроз – це патологія міжхребцевих дисків, які складаються із хрящової тканини і знаходяться між тілами суміжних хребців, утворюючи «амортизаційні вставки». Спондилоартит – явища дегенерації та дистрофії, які виникають у суглобах суміжних хребців (рисунок). На даний час обговорюється доцільність об’єднання цих термінів через значну схожість етіології та патогенезу даних хвороб.
Як відомо, між хребцями, які беруть участь у формуванні хребетно-рухового сегмента (ХРС), є три основних опорних «точки»: МХД і два дуговідросчасті суглоби. Вони забезпечують амортизацію фізичного впливу за віссю хребта, що до того ж наростає при піднятті й перенесенні ваги, а також поштовхах і струсах, супутніх ходьбі, бігу, стрибках тощо, головним чином локомоторних рухам. Також у забезпеченні функцій хребетного стовпа велику роль відіграє зв’язковий апарат (передня й задня поздовжні зв’язки, що проходять уздовж усього хребта, міжпоперечні, міжостисті, надостиста та жовта зв’язки).
Рисунок. Остеохондроз та спондилоартит
Зниження гідрофільності й недостатнє кровопостачання хрящової тканини МХД веде до:
- зменшення обсягу та зміни форми їх пульпозних ядер;
- зниження міцності фіброзних кілець, особливо слабшого заднього їх відділу.
При цьому відбуваються зниження висоти МХД і його протрузія, а потім пролабування елементів тканини диска за межі країв прилеглих хребців. Пролабування МХД і розтягнення при цьому поздовжніх зв’язок супроводжуються їх осифікацією і розростанням крайових відділів тіл хребців. Утворені остеофіти виявляються спрямованими у бік поздовжніх зв’язок.
Виступання МХД вперед веде до розтягування передньої поздовжньої зв’язки, яка на його рівні приймає дугоподібну форму і поступово осифікується. Остеофіти, які виходять за краї тіл сусідніх хребців, поступово розростаючись, направляються назустріч один одному і набувають дзьобовидної форми. Кальцифікація передньої поздовжньої зв’язки з часом все більше обмежує обсяг рухів у відповідному ХРС, що може призводити до його іммобілізації.
Розвиток передніх остеофітів не характеризується больовими відчуттями, оскільки в передній поздовжній зв’язці практично відсутні больові рецептори. Виявлені на спондилограмах дзьобовидні кісткові розростання зазвичай розцінюються як прояв деформувального спондильозу, що зазвичай супроводжує виникнення остеохондрозу хребта, і, по суті, може розглядатися як одна із характерних для нього ознак.
Протрузія МХД назад, у бік хребетного каналу, веде до зсуву в тому ж напрямку і зрощеного з ним фрагмента задньої поздовжньої зв’язки, що називають феноменом висунутого ящика столу. Внаслідок подразнення остеобластів кісткової тканини в місці прикріплення зв’язки до окістя задньої поверхні хребців відбувається також розростання остеофітів. Вони ростуть слідом за висуванням у бік хребетного каналу фрагментів міжхребцевого диску в горизонтальному напрямку. При цьому їх поверхні, обернені в бік зміщеної у хребетний канал тканини диска, виявляються паралельними.
Зміщення тканини диска назад супроводжується її тиском на задню поздовжню зв’язку, що має багато больових рецепторів, та їх збудженням. При цьому кожне загострення захворювання супроводжується виразним локальним болем і болючістю на рівні ураженого ХРС, а також спровокованою больовими відчуттями рефлекторною напругою паравертебральних м’язів.
Клініка
Ознаки больового синдрому в більшості випадків виникають на шийному чи поперековому рівнях хребта, оскільки дегенеративно-дистрофічні розлади тут проявляються частіше, раніше і бувають особливо вираженими. Це пов’язано зі значною рухливістю даних відділів хребетного стовпа, а отже, із суттєвим фізичним навантаженням, що припадає на складові їх ХРС.
Біль при розвитку остеохондрозу хребта на першому етапі захворювання проявляється періодично і зазвичай виникає гостро чи підгостро. Нерідко він провокується підняттям важких предметів або різкими рухами, здебільшого має локальний характер, може бути вельми інтенсивним і переважно супроводжується виразними рефлекторними (захисними) м’язовими реакціями (дефанс м’язів), що обмежують обсяг рухів. Однак тривалість таких загострень патологічного процесу зазвичай спочатку відносно незначна, і при адекватному лікуванні вони нівелюються протягом 1‑2 тижнів.
Тривалість ремісії між періодами загострення може бути різною. Однак кожне наступне вказує на додаткове зміщення МХД у бік хребетного каналу, при цьому наростає виразність його грижового випинання. На певному етапі захворювання при черговому загостренні процесу можлива перфорація задньої поздовжньої зв’язки, що призводить до проникнення грижового випинання, яке складається із тканин зруйнованого МХД, в епідуральний простір.
Перфорації частіше піддається не центральна частина задньої поздовжньої зв’язки, що має велику товщину і міцність, а її стоншений край. У зв’язку з цим нерідко утворюється задньолатеральна грижа МХД, спрямована в бік міжхребцевого отвору, де із заднього й переднього спінальних корінців формується відповідний спинномозковий нерв. Значно рідше виникає серединна (задньомедіальна) грижа МХД. У таких випадках корінцевий синдром буває двостороннім, іноді при цьому наростання інтенсивності корінцевого болю відзначається то на одній, то на іншій стороні.
При утворенні грижі МХД у разі загострення захворювання в пацієнта можуть спостерігатися:
- Характерні вимушені пози та особливості, що виявляються при активних і пасивних рухах.
- Локальна м’язова напруга.
- Поява певних больових точок.
- Розвиток позитивного симптому Нері.
Перфорація грижею МХД задньої поздовжньої зв’язки зазвичай веде до подразнення певного спінального корінця. При цьому біль іррадіює у відповідний уражений корінець сегмента тіла (дерматом, міотом і склеротом), що супроводжується виникненням певних неврологічних ознак (болю, парестезій). На додаток, часто спостерігається вплив грижового випинання на спінальні корінці L5-S1 та виявляється позитивний симптом Ласега.
Надалі через компресію нервових корінців, спинномозкового нерва або їх ішемії, яка зумовлена стенозом чи оклюзією корінцевої артерії, можливий розлад їх функцій, що проявляється:
- порушенням чутливості;
- випадінням відповідних рефлексів;
- периферичним парезом певних м’язів.
При цьому особливості й локалізація ознак осередкової неврологічної патології залежать від того, в якому ХРС виникла грижа МХД.
Загострення захворювання на тлі перфорації задньої поздовжньої зв’язки і проникнення тканини МХД в епідуральний простір може призвести до розвитку ускладнення клінічної картини вторинного локального асептичного запального вогнища (асептичного епідуриту), з можливим поширенням запального процесу на спинномозкові корінці. В такому випадку чергове загострення патології зазвичай набуває тривалого характеру. Паралельно із розвитком дегенеративних процесів у міжхребцевих дисках, які визначаються проявом остеохондрозу хребта, часто виникає і спондилоартрит, при якому страждають дуговідросчасті суглоби.
Зміна стану хрящових дисків і розтягнення капсули міжхребцевих суглобів насамперед ведуть до появи клінічних ознак нестабільності хребта. Підвивихи дуговідросчастих суглобів, які при цьому виникають, супроводжуються відчуттями дискомфорту в хребті і тупим болем паравертебральної локалізації на рівні патологічно зміненого ХРС. Ці суб’єктивні прояви наростають за тривалої фіксації пози, через що хворі зазвичай постійно прагнуть змінювати положення тіла і відчувають, зокрема, деяке полегшення при ходьбі.
Тимчасове полегшення стану в таких випадках може наставати спонтанно або у процесі мануальної терапії. Нормалізація взаємин суглобових поверхонь дуговідросчастих суглобів, яка при цьому виникає, нерідко супроводжується характерним клацанням.
За нестабільності хребта, що є ознакою спондилоартриту, може з’являтися зісковзування верхнього хребця ХРС вперед або назад (передній або задній спондилолістез). Проте прояви нестабільності хребта також нерідко розцінюються як одна з відносно ранніх ознак остеохондрозу хребта.
До речі, є думка про те, що корінцевий синдром, який зазвичай визнають проявом дискогенної патології, характерної для остеохондрозу, зустрічається також при спондилоартриті. Адже підвивих дуговідросчастих суглобів (ознака спондилоартриту) може зумовити звуження міжхребцевих отворів, задню стінку яких формують ці суглоби і суглобові відростки. Як наслідок, віддиференціювати клінічні прояви остеохондрозу і деформувального спондилоартриту часто буває практично неможливо.
Резюмуючи зазначене вище, слід підкреслити спільність патогенезу та, значною мірою, клінічної картини остеохондрозу хребта і спондилоартриту. Можна відзначити обов’язковість їх поєднання в уражених ХРС. Це дозволяє визнати остеохондроз хребта і спондилоартрит проявами єдиного дегенеративно-дистрофічного процесу.
Лікування
Терапевтичні заходи прямо або побічно спрямовані на усунення факторів, що спричиняють розвиток і прогресування патологічного процесу, механізми формування больового синдрому (його усунення є першочерговим завданням), вплив на метаболізм хряща і відновлення порушених функцій локомоторного апарату. Лікувальні заходи визначаються стадією захворювання, виразністю клінічних проявів, наявністю супутніх патологій та протипоказань. Терапія має бути комплексною і поетапною з обов’язковими профілактичними заходами, направленими на запобігання рецидивів захворювання.
Ефективність лікування оцінюють на основі динаміки неврологічної картини і критеріїв якості життя. Виділяють такі терапевтичні етапи:
- Лікувальний.
- Лікувально-реабілітаційний.
- Реабілітаційний.
Лікувальний етап направлений на усунення патогенетичних чинників і включає знеболення, фіксацію уражених ХРС, усунення набряку в перидуральному просторі, нормалізацію кровообігу, відновлення функції уражених ХРС та спинномозкових корінців.
У гострий період слід застосовувати максимально щадний руховий і фізичний режим.
Залежно від ступеня виразності клінічних проявів (переважно больового синдрому), хворому може бути призначений лікувально-охоронний ліжковий режим на 48 год, часто і довше (ортопедичний режим). Тривалість постільного режиму визначається особливостями клінічної картини захворювання. За помірно вираженого болю можна обмежитися іммобілізацією ураженого відділу хребта й уникненням провокувальних поз і рухів.
Ліжковий режим показаний у перші дні загострення хвороби і при виразному больовому синдромі. Після цього рекомендовані поступове розширення рухової активності та лікувальна гімнастика.
Тривалий постільний режим сповільнює одужання, а рання активізація пацієнтів позитивно впливає на процес реабілітації і запобігає розвитку хронічного больового синдрому.
Медикаментозна терапія насамперед направлена на усунення больового синдрому, що досягається призначенням нестероїдних протизапальних препаратів (НПЗП) – селективних і неселективних інгібіторів циклооксигенази‑2, анальгетиків.
Піроксикам – НПЗП, що впродовж тривалого часу добре зарекомендував себе як дієвий засіб для терапії захворювань опорно-рухового апарату по всьому світу. Згідно з результатами метааналізу 75 РКД за участю 33 286 пацієнтів, в яких порівнювали піроксикам з іншими широко застосовуваними НПЗП при лікуванні даних патологій, виявлено вищу ефективність піроксикаму (Richy et al., 2009). Загальні безпека та вплив на шлунково-кишковий тракт (ШКТ), асоційовані з даним препаратом, є зіставними (а іноді й кращими) із традиційними НПЗП.
За даними кокранівського огляду Edwards et al. (2000), ефективність піроксикаму аналогічна такій інших НПЗП та внутрішньом’язового (в/м) морфіну при використанні разової пероральної дози для лікування помірного та сильного післяопераційного болю. На додаток, за результатами обсерваційних досліджень, піроксикам не пов’язаний зі значним зростанням ризику виникнення гострого інфаркту міокарда чи інсульту (McGettigan, Henry, 2011; Helin-Salmivaara et al., 2006; Shau et al., 2012). До того ж профіль безпеки препарату щодо функції печінки є кращим за такий інших НПЗП та зіставним стосовно несприятливих реакцій із боку шкіри (Richy et al., 2009; Traversa et al., 2003).
Вибір препарату і спосіб його введення залежать від індивідуальних особливостей пацієнта. НПЗП у гострому періоді бажано призначати у вигляді ін’єкцій, у підгострому – переходити на приймання пігулок, капсул або застосування ректальних свічок.
Абсолютними протипоказаннями для призначення НПЗП є виразкова хвороба шлунка і дванадцятипалої кишки, виразна печінкова і ниркова недостатність. Як відомо, етерифікація кислотами НПЗП пригнічує їх гастротоксичність без згубного ефекту на протизапальну активність. Іншим способом зменшити негативний вплив НПЗП на ШКТ є утворення циклодекстринами комплексів включення (зокрема, β-циклодекстрином). Це сприяє швидшому початку дії НПЗП після перорального приймання, поліпшенню переносимості та зниженню ризику ШКТ-ускладнень.
Одним із таких лікарських засобів є Брексін британської компанії Амакса – піроксикам у вигляді комплексу із β-циклодекстрином (піроксикам-β-циклодекстрин) у молярному співвідношенні 1:2,5. Препарат дуже легко розчиняється у воді та швидше і краще всмоктується, ніж чистий пироксикам після перорального приймання. Це зумовлює швидший початок його ефективної дії та більшу толерантність ШКТ.
Згідно з даними досліджень та метааналізів, Брексін має такі властивості, як:
- зіставна або вища ефективність, ніж в інших НПЗП при різних клінічних станах;
- сприятливий профіль безпеки щодо розвитку серцево-судинних ускладнень.
Окрім того, завдяки інноваційній технології молекулярної інкапсуляції «господар – гість», Брексін швидко абсорбується із ШКТ у кров, що свідчить про скорочення часу контакту зі слизовою шлунка та швидший початок знеболювальної активності. Таким чином, Брексін – це НПЗП для ефективного лікування запальних і дегенеративно-дистрофічних захворювань, в якому потужна протизапальна та виразна знеболювальна дія поєднані з покращеним профілем безпеки.
Враховуючи роль м’язово-тонічних порушень у патогенезі захворювання, для підвищення ефективності анальгетиків і НПЗП призначають центральні міорелаксанти (бензодіазепіни, баклофен, тизанідин) або локально вводять у м’яз ботулотоксин типу А. У клінічній практиці найчастіше використовують толперизон і тизанідин, деякі похідні бензодіазепінів. У випадках інтенсивного больового синдрому, що не піддається терапії НПЗП і міорелаксантами, до комплексного лікування можна включити наркотичні анальгетики (трамадолу гідрохлорид).
У терапії невропатичного болю на перший план виходять протисудомні засоби. Механізм їх дії пов’язують із блокадою Na+-/Ca2+-каналів, зміною метаболізму ГАМК і зниженням секреції глутамату. Багато антиконвульсантів поєднують у собі два або навіть три способи впливу на збудливість нейрональних мембран гіперактивованих нейронів.
Анальгетичний ефект антиконвульсантів, які переважно блокують потенціалзалежні натрієві канали (дифенін, карбамазепін, окскарбазепін), досягається гальмуванням ектопічних розрядів, що виникають в ушкодженому нерві, та зниженням збудливості центральних нейронів. Із блокаторів Ca2+-каналів призначають габапентин (900‑3600 мг/добу) чи прегабалін (100‑600 мг/добу).
У лікуванні хронічного больового синдрому на даний час ефективними також визнаються антидепресанти. При терапії больових синдромів переважно використовують препарати, механізм дії яких пов’язаний із блокадою зворотного нейронального захоплення моноамінів (серотоніну та норадреналіну) в центральній нервовій системі. Антидепресанти звичайно призначають у комплексі з традиційними знеболювальними засобами. Супутні з хронічним больовим синдромом, тривожно-депресивні розлади посилюють больове сприйняття і страждання пацієнтів, що також вважається підставою для застосування антидепресантів.
Окрім того, для ліквідації больового синдрому призначають:
- фонофорез або електрофорез із розчинами місцевих аналгезивних препаратів (новокаїну, лідокаїну тощо) на паравертебральну зону;
- синусоїдальні модульовані струми;
- імпульсні струми низької частоти (ампліпульстерапію, діадинамічний струм);
- черезшкірну електричну стимуляцію.
Комплекс фізіотерапевтичного лікування також включає магнітотерапію, яка виконує функцію базисного методу довготривалої дії. З метою поліпшення кровообігу і ремієлінізації нервових стовбурів проводять теплові процедури за типом контактного тепла, приміром парафінолікування.
Етіотропна терапія при вертеброгенних ураженнях нервової системи направлена на усунення випинання міжхребетного диска хірургічним шляхом або нормалізацію трофіки міжхребетного диска і хрящів суглобів ХРС.
Неефективність консервативної терапії протягом шести тижнів є відносним показанням для хірургічної декомпресії спинномозкового корінця або судини, що його живить.
Висновки
З огляду на високий відсоток пацієнтів із болем у хребті та суглобах, лікарям-невропатологам і сімейним лікарям потрібно вчасно проводити чітку патогенетичну диференційну діагностику з метою встановлення достовірного діагнозу спондилоартриту або остеохондрозу на початкових стадіях захворювання. Також важливим є визначення адекватної тактики лікування для покращання прогнозу і забезпечення співпраці з іншими спеціалістами у межах мультидисциплінарного підходу.
Література
- Белова А.Н., Хепитова О.Н. Шкалы, тесты и опросники в медицинской реабилитации. – М.: Антидор, 2002. – 440 с.
- Беляков В.В. Новый взгляд на механизмы формирования рефлекторных и компрессионных синдромов остеохондроза позвоночника // Мануальная терапия. – 2002. – № 3. – С. 20‑25.
- Болевые синдромы в неврологической практике. Под ред. проф. В.Л. Голубева. – 3-е изд. перераб. и доп. – М.: МЕДпресс-информ, 2010. – 336 с.
- Бротман М.К. Неврологические проявления поясничного остеохондроза. – К.: Здоров’я, 1975. – 166 с.
- Вознесенская Т.Г. Боли в спине: взгляд невролога // Consilium medicum. Неврология. – 2006. – Т. 8, № 2. – С. 28‑32.
- Вороненко Ю.В., Шекера О.Г., Свиридова Н.К. та ін. Актуальні питання нервових хвороб у практиці сімейного лікаря. – Київ. – 2014. – 255 с.
- Внутрішня медицина: порадниклікарю загальної практики: навчальний посібник / А.С. Свінціцький, О.О. Абрагамович, П.М. Боднар та ін. / За ред. А.С. Свінціцького. – К.: ВСВ «Медицина», 2014. – 1272 с.
- Избранные лекции по неврологии II. Под ред. проф. Голубева В.Л. – М.: МЕДпресс-информ, 2012. – 480 с.
- Лиманский Ю.П., Мачерет Е.Л., Ващенко Е.А. и др. Неврологические синдромы остеохондроза – К.: Здоров’я, 1988. – 155 с.
- Мачерет Є.Л., Чуприна Г.М., Морозова О.Г. та ін. Патогенез, методи дослідження та лікування больових синдромів: посібник – Х.: ВПЦ Контраст, 2006. – 168 с.
- Мачерет Є.Л., Довгий І.Л., Коркушко О.О. Остеохондроз поперекового відділу хребта, ускладнений грижами дисків: Підручник. Том 1, 2. – К., 2006. – 256 с.
- Мурашко Н.К. Нейропатическая боль: тактика лечения // Врачебное дело. – 2012. –№ 6. – С. 106‑113.
- Попелянский Я.Ю. Ортопедическая неврология (вертеброневрология): руководство для врачей. – 4-е изд. – М.: МЕДпресс-информ, 2008. – 672 с.
- Силантьев К. Классическая неврология: руководство по периферической нервной системе и хроническим болевым синдромам. – Волгоград: Панорама, 2006. – 400 с.
- Скоромец А.А., Никитина В.В., Быковицкий Д.М. и др. Эффективность цитофлавина при спондилогенных радикуломиелоишемиях // Журнал неврологии и психиатрии им. С.С. Корсакова. – 2004. – Т. 104, № 5. – С. 24‑27.
- Справочник по формулированию клинического диагноза болезней нервной системы / под ред. В.Н. Штока, О.С. Левина. – М.: ООО «Медицинское информационное агентство», 2006. – 520 с.
- Хабиров Ф.А. Клиническая неврология позвоночника. – 3-е изд., стереотип. – Казань, 2003. – 472 с.
- Ходарев С.В., Гавришев С.В., Молчановский В.В., Агасаров Л.Г. Принципы и методы лечения больных с вертеброневрологической патологией: учеб. пособие – Ростов-на-Дону: Феникс, 2001. – 608 с.
- Atlas S.J. Long-term outcomes of surgical and nonsurgical management of sciatica secondary to a lumbar disc herniation: 10 year results from the maine lumbar spine study // Spine. – 2005. – Vol. 8. – P. 847‑849.
- Baron R., R. Freynhagen. The efficacy and safety of pregabalin in the treatment of neuropathic pain associated with chronic lumbosacral radiculopathy // Pain. – 2010. – Vol. 150, № 3. – P. 420‑427.
- Brevik H. Collet B., Ventetridda V. Survey of chronic pain in Europe: prevalence, impact on daily life and treatment // Eur J Pain. – 2006. – Vol. 10. – P. 287‑333.
- Chou R., Qaseem A., Snow V. et al. Diagnosis and Treatment of Low Back Pain: A Joint Clinical Practice Guideline from the American College of Physicians and the American Pain Society // Annals of Internal Medicine. – 2007. – Vol. 147, № 7. – P. 478‑491.
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 4 (59) 2021 р.