25 червня, 2024
Як підвищити ефективність лікування пацієнтів із болем у спині?
За матеріалами Науково-практичної конференції з міжнародною участю «Інноваційні технології діагностики, лікування та реабілітації неврологічних захворювань в умовах воєнного часу» (29‑30 березня 2024 р.)
 Біль у спині (БС) – одна із найчастіших скарг, із якою звертаються пацієнти до неврологів, сімейних лікарів, терапевтів. Щорічно у світі БС виникає у 25‑40% осіб та протягом життя – у 60‑90% (Dagenais et al., 2019). Про можливості підвищення ефективності лікування пацієнтів із БС розповіла у своїй доповіді Тамара Сергіївна Міщенко, д.мед.н., професорка, завідувачка кафедри неврології, психіатрії, наркології та медичної психології Харківського національного університету імені В. Н. Каразіна.
Біль у спині (БС) – одна із найчастіших скарг, із якою звертаються пацієнти до неврологів, сімейних лікарів, терапевтів. Щорічно у світі БС виникає у 25‑40% осіб та протягом життя – у 60‑90% (Dagenais et al., 2019). Про можливості підвищення ефективності лікування пацієнтів із БС розповіла у своїй доповіді Тамара Сергіївна Міщенко, д.мед.н., професорка, завідувачка кафедри неврології, психіатрії, наркології та медичної психології Харківського національного університету імені В. Н. Каразіна.
Поширеність болю в спині в популяції
Загалом частота захворюваності на БС у популяції становить 18%, при цьому найчастіше на нього страждають особи віком 40‑80 років (40%). Показник поширеності БС у жінок приблизно на 20% вищий, ніж у чоловіків. Власне, це стосується представників усіх вікових категорій (Hoy et al., 2021).
Частіше на БС скаржаться пацієнти в країнах із високим рівнем доходу (32,9%). Це пов’язано зі зниженням частоти інших захворювань (як-от інфекційних), а також із малорухливим способом життя та високим рівнем стресу серед населення. За показником YLD (кількість втрачених років працездатного життя) БС є провідною причиною втрати стійкої працездатності та посідає шосте місце за показником DALY (сумарний тягар хвороби) (Hoy et al., 2014).
Біль у нижній частині спини (БНЧС) також є серйозною соціально-економічною проблемою осіб, які мешкають у розвинених країнах. Так, БНЧС виникає у понад 70% загальної популяції, переважно це люди працездатного віку, тоді як хронічний БС уражає 23% населення та рецидивує протягом року в 24‑80% випадків (Hoy et al., 2014).
Типи болю в спині
Відповідно до класифікації Північно-американського товариства вертебрологів (NASS, 2020), нині розрізняють неспецифічний і специфічний БС, радикулопатії, ішіас та вісцеральні захворювання, що спричиняють БС. Специфічний БС вказує на наявність системного захворювання або гострих станів, а неспецифічний діагностують, якщо не з’ясовано причини його виникнення (Burton et al., 2005).
Відповідно до тривалості БС може бути гострим, підгострим, періодичним і хронічним. Хронічний БС призводить до зменшення тривалості життя та погіршення його якості, що асоціюється зі зростанням ризику кардіоваскулярних ускладнень (Zhu et al., 2007).
Як зазначила доповідачка, за патофізіологічним механізмом розрізняють ноцицептивний, нейропатичний та БС змішаної етіології (поєднуються обидва компоненти). Зокрема, ноцицептивний біль виникає внаслідок активації больових рецепторів під дією травми, запалення чи набряку. Нейропатичний біль є наслідком первинного ушкодження провідних шляхів больової чутливості на будь-якому рівні – від периферичних нервів до кори головного мозку.
Чинники ризику та наслідки болю в спині
До основних чинників ризику розвитку БС належать:
- Спадкова схильність.
- Тривале перебування у вертикальному положенні.
- Професійна діяльність (як-от тяжка монотонна фізична праця, підняття важких предметів, часті нахили тулуба).
- Особливості способу життя (як-от куріння, зловживання алкоголем, малорухомий спосіб життя, надмірна вага, хронічний стрес) (Taylor et al., 2014).
Серед причин розвитку неспецифічного БС – спондильоз, спондилоартроз, спондилолістез, нестабільність хребетного стовпа внаслідок вродженої патології сполучної тканини чи перенесеної травми з ушкодженням зв’язок. В окремих випадках навіть додаткові радіологічні дослідження не дають змоги встановити справжню причину виникнення БС (Downie et al., 2016).
У 97% випадків БНЧС має біомеханічний характер із розвитком патологічних станів, як-от перенапруження, ушкодження / розтягнення поперекового відділу хребта (70%), дегенеративні зміни міжхребцевого диска (МХД) і фасеткових суглобів переважно через вікові зміни (10%), остеопоротичні компресійні переломи (4%), пролапс МХД (3%), стеноз хребетного каналу (3%) тощо. Як правило, наслідком дегенеративних змін є порушення біомеханічної функції хребта, що провокує «замкнене коло» дегенерації МХД (Hoy et al., 2020).
Аспекти діагностування болю в спині
Діагностика БС передбачає ретельне неврологічне обстеження зі з’ясуванням скарг пацієнта та збором анамнезу для уникнення недостовірного діагнозу, а також виконання мануального й ортопедичного дослідження. За хронічного болю також слід визначити соціальні та психологічні чинники його виникнення. Під час диференційної діагностики БС важливо використовувати правило «червоних прапорців», зокрема для виключення в пацієнта специфічного болю.
До таких ознак належать:
- Немеханічний характер болю (непов’язаний із рухом, здебільшого виникає вночі).
- Системні ознаки захворювання (підвищення температури тіла, пітливість уночі, втрата ваги >1 кг на місяць).
- Стани, пов’язані з ризиком розвитку імунодефіциту (перенесені інфекції, вживання наркотичних речовин, системне застосування глюкокортикостероїдів).
- Онкомаркери (пухлина в анамнезі, втрата ваги >1 кг на місяць).
- Ознаки запалення (наприклад, ранкова скутість, феномен «ходіння», біль у сідницях).
- Гострі порушення функцій тазових органів.
- Наявність активної вісцеральної патології (органів малого таза, нирок) (Henschke et al., 2009).
На думку фахівців Японської асоціації ортопедів (JOA, 2022), для первинної діагностики БС важливими є дані рентгенівського дослідження. У разі неспецифічного БС без неврологічних симптомів початкова рутинна візуалізація не завжди потрібна. Пацієнтам із наявними «червоними прапорцями» й неврологічними симптомами після рентгенографії рекомендовано виконати магнітно-резонансну томографію (МРТ).
Ступінь виразності болю визначають за візуально-аналоговою шкалою (ВАШ). Обмеження функціонування через БС оцінюють за допомогою опитувальника Роланда–Морріса. Для визначення фенотипу болю в пацієнтів із хронічним неспецифічним БС використовують біопсихосоціальний підхід за п’ятьма доменами: 1) запалення; 2) м’язовий спазм; 3) міофасціальний больовий синдром; 4) центральна сенситизація; 5) нейропатичний біль.
Лікування пацієнтів із болем у спині
Ведення осіб із БС передбачає застосування немедикаментозної та медикаментозної терапії. Крім того, важливо інформувати пацієнтів про природу болю, обговорювати з ними план лікування, роз’яснювати необхідність адекватної фізичної активності для послаблення больового синдрому, навчати прийомів релаксації тощо.
До основних методів немедикаментозного лікування хронічного БС належать: програми вправ та фізичного навантаження; психологічна та когнітивно-поведінкова терапія; голковколювання; електрична стимуляція; лазерна терапія; транскраніальна магнітна стимуляція; транскутанна електрична стимуляція нервів; ультразвукова стимуляція постійним струмом; мануальна терапія.
Відповідно до рекомендацій JOA (2022), фармакотерапія ефективна для полегшення болю та поліпшення функціонального стану пацієнта з БС.
За даними S. Kinkade et al. (2007), медикаментозне лікування БС із позицій доказової медицини охоплює такі основні групи засобів, як нестероїдні протизапальні препарати (НПЗП), аналгетики (парацетамол) та міорелаксанти.
До лікування пацієнтів із хронічним БС рекомендовано додавати також антидепресанти, опіоїди, бензодіазепіни та НПЗП, протиепілептичні засоби, місцеві анестетики, засоби на основі медичного канабісу тощо.
Ефективність застосування НПЗП доведено більш ніж у 50 подвійних сліпих контрольованих плацебо рандомізованих дослідженнях. Так, за даними дослідження, через 4‑6 год після приймання НПЗП майже половина пацієнтів відчували суттєве полегшення болю (Van Tulder et al., 2021).
Основними перевагами застосування НПЗП насамперед є протизапальний ефект та вплив на периферичний і центральний механізми ноцицепції. До недоліків такого підходу належать гастротоксичні та кардіоваскулярні ускладнення, ризик яких знижується на 40‑60% на тлі приймання інгібіторів протонної помпи (Bianchi et al., 2017).
Серед НПЗП доцільно виокремити мелоксикам (Мелбек®) – препарат класу енолієвої кислоти, що має протизапальний, аналгетичний та антипіретичний ефекти. Він сприяє швидкому й ефективному зменшенню болю та запалення у пацієнтів із люмбоішіалгією; скелетно-м’язовим, післяопераційним больовим синдромом; травмами; остеоартритом; остеоартрозом; радикулопатією.
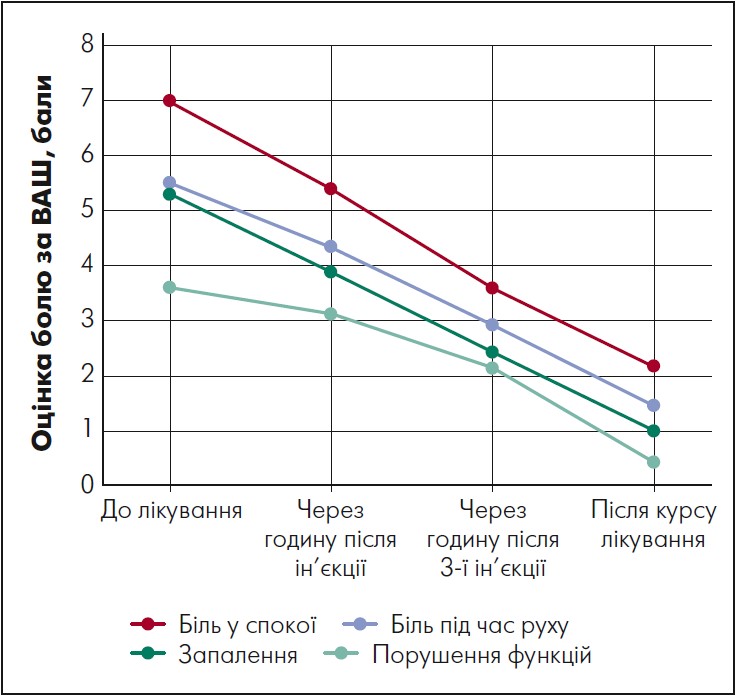
На фармринку України Мелбек® представлено у формі таблеток (по 7,5 і 15 мг) та розчину для ін’єкцій. Початок аналгетичної дії мелоксикаму пацієнти відчували вже за добу після першої ін’єкції, зі збільшенням ефекту впродовж трьох днів і подальшим зростанням за переходу на таблетовану форму препарату (рис.) (Цвєткова, 2004).
Примітка. * р < 0,001 для позитивної динаміки всіх симптомів протягом лікування.
Рис. Динаміка клінічних симптомів на тлі ступеневої терапії мелоксикамом у пацієнтів із БС
Адаптовано за Е. С. Цветкова, 2004.
Як зауважила Тамара Сергіївна, мелоксикаму (Мелбеку) притаманний високий профіль безпеки. Щодо небажаних ефектів із боку шлунково-кишкового тракту (ШКТ), то він є однаковим за коротко- та довготривалих курсів терапії мелоксикамом і кращим, ніж за лікування стандартними НПЗП (Hosie, 1998).
Мелоксикам (Мелбек®) забезпечує тривалий знеболювальний ефект (до 24 год) у коморбідних пацієнтів із гострим та хронічним болем. За даними досліджень, ризик розвитку ускладнень ШКТ на тлі довгострокової терапії мелоксикамом був значно нижчим порівняно з іншими НПЗП. Також не виявлено побічних реакцій із боку серцево-судинної системи як за короткого, так і тривалого застосування препарату (Degner and Richardson, 2001; Asghar and Jamali, 2015).
У разі м’язового спазму або спастичності на тлі БС призначають міорелаксанти. Тіоколхікозид (Тійозид) – ефективний препарат центральної дії з протизапальним та знеболювальним ефектами, що забезпечує додаткове короткострокове полегшення болісних контрактур м’язів (випускається у таблетованій формі по 8 мг). Препарат знижує тонус м’язів зі збереженням м’язової сили, не чинить впливу на серцево-судинну й дихальну системи та не має седативної й курареподібної дії. Для лікування пацієнтів із хронічним БС рекомендовано розглянути призначення антидепресантів.
Дулоксетин (Дюксет) є препаратом першої лінії в межах терапії нейропатичного болю. Відповідно до рекомендацій світових наукових спільнот, дулоксетин додано до схем лікування пацієнтів із нейропатичним болем, зокрема діабетичним периферичним із/без коморбідної депресії, болем при остеоартриті колінного суглоба, зокрема хронічним із супутньою депресією, а також хронічним БНЧС (NICE, 2020; OARSI, 2019).
За даними дослідження, у пацієнтів із депресією, які отримували дулоксетин (60 мг/добу) протягом дев’яти тижнів лікування, порівняно з учасниками групи застосування плацебо, спостерігалося зниження показника БС за ВАШ і зменшення рівня виразності ознак депресії (Perahia et al., 2006).
Якщо немедикаментозна та медикаментозна терапія є неефективними, для коротко- й середньострокової аналгезії застосовують епідуральну блокаду чи нервового корінця, ін’єкційну терапію, а також хірургічне лікування (Shirado et al., 2022).
Крім того, профілактика БС передбачає контроль ваги, відмову від куріння та надмірного вживання алкоголю, належну фізичну активність, нормалізацію режиму праці й відпочинку (як-от достатній сон, уникнення стресових ситуацій тощо) (Shirado et al., 2022).
Підсумовуючи, пані Міщенко наголосила, що нині БС є дуже поширеною патологією та провідною причиною втрати працездатності в загальній популяції. Призначаючи лікування пацієнтам із БС, насамперед необхідно брати до уваги тип болю і його тривалість, а також безпеку препаратів. Для пацієнта з БС слід розробити індивідуальний план терапії з додаванням як не медикаментозних, так і медикаментозних методів, що своєю чергою допоможе поліпшити прогноз та ефективність лікування.
Підготувала Олена Коробка
Тематичний номер «Неврологія. Психіатрія. Психотерапія» № 2 (69) 2024 р.