22 червня, 2023
Клінічний досвід застосування патогенетичної схеми Brainy на етапі реабілітації після інсульту
 Гостре порушення мозкового кровообігу (ішемічні інсульти) посідає друге місце після ішемічної хвороби серця серед причин смертності в світі. Щороку інсульт виявляють у 13,7 млн осіб, з яких 5,5 млн помирають [1]. На жаль, за показниками захворюваності на інсульт наша країна займає провідні позиції в світі. Згідно з оцінкою Global Burden of Disease Study (GBD), у 2019 році в Україні було зареєстровано 127,5 тис. випадків інсульту, з них 93,4 тис. мали летальний наслідок. За даними статистики, поширеність інсульту в Україні є найвищою серед країн Європи та становить 289,4 випадку на 100 тис. населення [1, 2]. Високий рівень смертності та інвалідизації після перенесеного інсульту потребує постійного вдосконалення терапевтичних підходів [3, 4].
Гостре порушення мозкового кровообігу (ішемічні інсульти) посідає друге місце після ішемічної хвороби серця серед причин смертності в світі. Щороку інсульт виявляють у 13,7 млн осіб, з яких 5,5 млн помирають [1]. На жаль, за показниками захворюваності на інсульт наша країна займає провідні позиції в світі. Згідно з оцінкою Global Burden of Disease Study (GBD), у 2019 році в Україні було зареєстровано 127,5 тис. випадків інсульту, з них 93,4 тис. мали летальний наслідок. За даними статистики, поширеність інсульту в Україні є найвищою серед країн Європи та становить 289,4 випадку на 100 тис. населення [1, 2]. Високий рівень смертності та інвалідизації після перенесеного інсульту потребує постійного вдосконалення терапевтичних підходів [3, 4].
Загальні підходи до лікування гострого ішемічного інсульту
Відомо, що ≈80% інсультів виникають у результаті гострого тромбозу або емболії мозкових судин (ішемічний інсульт). Першим і найважливішим етапом при лікуванні гострого ішемічного інсульту є своєчасне поновлення перфузії мозку. Нині існують два способи лікування гострого ішемічного інсульту: внутрішньовенний тромболізис і механічна тромбектомія (або тромбекстракція). Препарати, які застосовують для внутрішньовенного тромболізису, стимулюють фібриноліз, що каталізує розчинення тромбу [5].
Важлива умова успішного тромболізису – досить вузьке терапевтичне вікно 3-4,5 год і відсутність протипоказань. За механічної тромбектомії терапевтичне вікно збільшується до ≥6-12 год. На практиці від моменту звернення по медичну допомогу (рахуємо час від моменту виникненя симптомів інсульту до пункції судини з метою введення препарату) до проведення термінової нейровізуалізації (з метою уточнення діагнозу) та невідкладного внутрішньовенного введення тромболітика чи пункції пахової артерії для ендоваскулярного втручання в більшості випадків проходить значно більше часу. За даними найкращих клінік світу, доведеного ефекту реканалізації тромбованої судини за допомогою системного внутрішньовенного тромболізису чи механічної тромбекстракції вдається досягти лише в 15-30% пацієнтів [6].
Але навіть у разі застосування високоефективних технологій реперфузійної терапії при ішемічному інсульті залишається низка проблем, які зменшують імовірність досягнення максимального результату та потребують комбінованого підходу до лікування. Це зумовлено особливостями перебігу інсульту та спричиненим ішемією каскадом патофізіологічних реакцій, що стрімко розвиваються в речовині мозку.
Ішемічний каскад та його наслідки
Ішемія тканин головного мозку спричиняє складну динамічну відповідь у вигляді ексайтотоксичності, мітохондріальної дисфункції та оксидативного стресу. Порушується градієнт концентрації іонів, що зумовлює надмірне виділення збуджувальних амінокислот (здебільшого – продукування глутамату); це спричиняє вхід Са2+ до клітин, а також запускає метаболічні процеси, пов’язані з апоптозом та некрозом. Ексайтотоксичність і підвищення рівня кальцію в зоні ішемії – основні фактори, що сприяють загибелі клітин при ішемії на ранніх стадіях за відсутності надходження поживних речовин до нейронів.
Особлива роль належить утворенню та викиду значної кількості вільних радикалів, що мають високий руйнівний потенціал відносно мембран і органел клітин. Вторинними наслідками вільнорадикального ушкодження є вивільнення біологічно активних вільних жирних кислот (зокрема, арахідонової кислоти), ініціація запального процесу, підвищення проникності гематоенцефалічного бар’єра (ГЕБ) та формування набряку мозку [7, 8].
Зазначені механізми спричиняють швидке ушкодження нейронів і глії, а також (здебільшого) необоротні процеси в ядрі інфаркту. Слід зазначити, що в значно більшій за об’ємом зоні пенумбри каскад цих процесів перебігає повільніше. Це дає можливість провести терапевтичні заходи щодо захисту та подальшого відновлення тканин пенумбри.
Потенційні цілі фармакологічної протекції включають запобігання вивільненню глутамату, збільшенню вмісту кальцію в клітині, мітохондріальній дисфункції, активації багатьох внутрішньоклітинних ферментів, продукції вільних радикалів і нейрозапаленню [9].
Концепція нейроваскулярного юніту
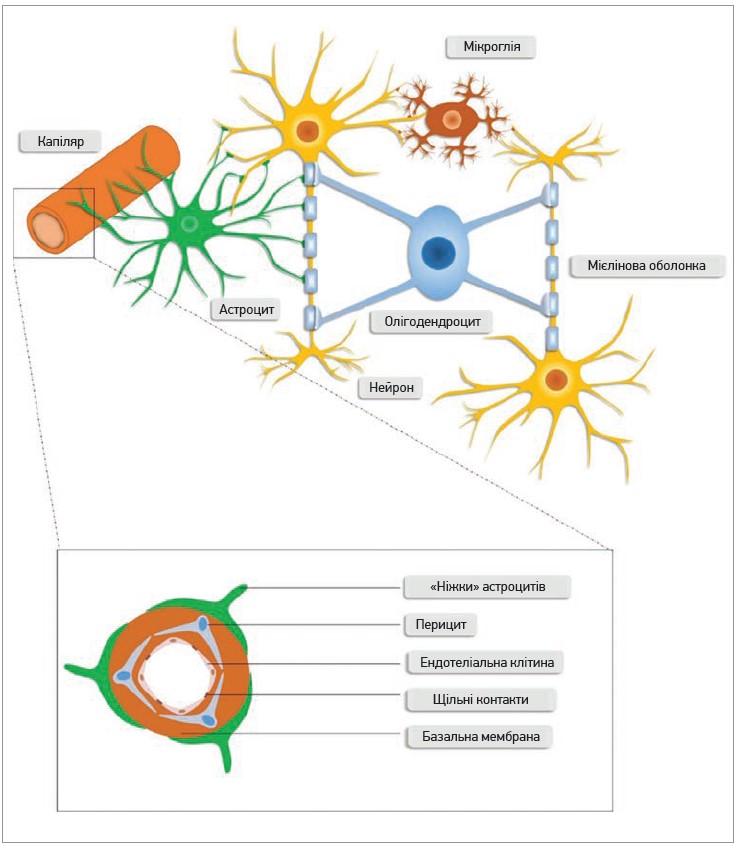
Зовсім нещодавно основна увага приділялася заходам, спрямованим на захист нервових клітин, об’єднаних терміном «нейропротекція». Втім, останніми роками з’явилося чітке розуміння ролі інших клітин (ендотеліоцити капілярів мозку, гліальні клітини, астроцити, перицити тощо), які формують тісний анатомо-функціональний зв’язок із нервовим компонентом, а також беруть важливу участь у забезпеченні життєдіяльності останніх. Функціональна одиниця такого комплексу, представлена нервовою тканиною та мікроциркуляторною ланкою, отримала назву «нейроваскулярниий юніт» (НВЮ) (рис.).
Рис. Нейроваскулярниий юніт
Окрім нейронів, НВЮ включає мікросудинний та гліальний компоненти, а також позаклітинний матрикс.
Мікросудинний компонент НВЮ формують ендотеліальні клітини, перицити та гладком’язові клітини судин. Ендотеліоцити беруть участь у підтримці судинного гомеостазу, регуляції тонусу церебральних судин, секреції факторів антикоагулянтної системи крові, процесах ангіогенезу. Також вони відіграють важливу роль у контролі метаболізму центральної нервової системи (ЦНС), регуляції транспорту іонів і поживних речовин. Ендотеліальні клітини разом із перицитами, базальною мембраною та «ніжками» астроцитів утворюють ГЕБ, цілісність якого має вирішальне значення для підтримки гомеостазу ЦНС [10].
Перицити розташовані між ендотеліальними клітинами, астроцитами та нейронами. Вони регулюють проникність ГЕБ і підтримують функціонування ЦНС [11].
Гліальні компоненти НВЮ представлені астроцитами (астроглія), олігодендроцитами та мікроглією; вони виконують різні функції для підтримки гомеостазу ЦНС. Зокрема, астроцити забезпечують регуляцію церебрального кровообігу, а також утворюють пограничну гліальну мембрану – функціональний бар’єр, що відокремлює нейрони від кровоносних судин. Окрім структурної підтримки нейронів, астроцити забезпечують синтез низки нейромедіаторів (глутамат, нейротрофічні фактори, гліомедіатори тощо), які регулюють функціонування нейронів [12, 13].
Мікроглія представлена імунокомпетентними клітинами, які забезпечують розпізнавання та фагоцитування патогенів, мертвих клітин. Саме мікроглія вважається першою лінією захисту ЦНС [14].
Іншим типом гліальних клітин мозку є олігодендроцити, що забезпечують формування мієлінової оболонки нервових волокон [15]. Загалом усі гліальні клітини (з огляду на їхню мультифункціональну роль у ЦНС) можуть впливати на результати лікування пацієнтів з ішемічнм інсультом.
Позаклітинний матрикс виконує функцію якоря для ендотелію, забезпечуючи взаємодію між матриксними білками та інтегрином. Позаклітинний матрикс разом зі щільними контактами є важливим регулятором проникності ГЕБ [16].
Функція кожного з компонентів НВЮ є критично важливою для підтримки його життєдіяльності, загальної функції НВЮ.
Розвиток концепції НВЮ сприяв зміні терапевтичних підходів щодо захисту мозкової тканини за низки патологічних станів. У 2019 році опубліковано звіт Консорціуму STAIR X (10-й круглий стіл представників академічної науки та фармацевтичної індустрії), згідно з яким нейропротекцію було визнано хибним підходом у веденні пацієнтів з ушкодженнями мозку, оскільки він не враховує усіх типів клітин мозку, чутливих до ішемії. Наголошуючи на необхідності розробки та широкого впровадження підходів, спрямованих на мозкову цитопротекцію й уповільнення процесів патологічного каскаду в ішемізованій тканині мозку, Консорціум рекомендував змінити термін «нейропротекція» на термін «цитопротекція».
Термін «цитопротекція» охоплює захист кожного елемента НВЮ, включаючи нейронопротекцію (збереження нейронів), васкулопротекцію (збереження ГЕБ, зменшення проникності судин, збереження ендотеліальних клітин і перицитів), гліопротекцію (збереження астроцитів, олігодендроглії) [17].
Вплив ішемії на компоненти НВЮ
Загибель нейронів, а також втрата асоціативних зв’язків у гострому періоді інсульту обумовлені складними механізмами, серед яких одну із провідних ролей відіграє ішемічний каскад, що спричиняє розвиток окислювального стресу. Вільні радикали та перекисні сполуки різного ґатунку, які лавиноподібно утворюються в зоні ішемізованої тканини мозку, спричиняють низку негативних наслідків: розширення зони пенумбри, ушкодження ГЕБ, набряк мозку, промоція запалення за рахунок міграції клітин крові до осередку інсульту, порушення функції ендотелію тощо.
Добре відомо, що окислювальний стрес разом із виснаженням енергетичних ресурсів зумовлює дисфункцію іонних каналів, сприяючи ще більшому накопиченню токсичного кальцію [18]. Крім того, активні форми кисню порушують роботу систем мітохондріального транспорту, що спричиняє посилення енергетичного дефіциту [19].
Ішемічний каскад супроводжується порушенням функціонування мембранних електролітних каналів, підвищенням проникності ГЕБ, унаслідок чого до нейронів з екстрацелюлярного простору проникає вода. Описані зміни зумовлюють формування набряку мозку.
Окислювальний стрес негативно впливає на астроцити, стимулюючи синтез таких прозапальних факторів, як ІЛ‑6, моноцитарний хемоатрактантний білок‑1 (MCP‑1) та MMP‑9, що зумовлює розвиток нейрозапалення [20].
За мірою прогресування запальної реакції гліальні клітини-попередники утворюють навколо ушкодженої тканини гліальний рубець, який ізолює ушкоджені ділянки та пригнічує подальше поширення запалення. Гліальний рубець експресує фактори, що пригнічують регенерацію й перешкоджають відновленню міжнейронних зв’язків. Це сприяє формуванню стійкого неврологічного дефіциту у віддаленому періоді інсульту.
Можливості терапевтичного впливу на НВЮ
Зменшення проявів оксидативного стресу і вплив на нейрозапалення поряд із відновленням перфузії тканин головного мозку на етапі реабілітації після інсульту слід вважати важливими терапевтичними цілями, які згодом сприятимуть успішній реабілітації та профілактиці повторних мозкових інсультів.
Одним із найефективніших і найвивченіших представників скавенджерів (прибиральників) активних радикалів та перекисних сполук є едаравон. Цей препарат, розроблений та запроваджений у клінічну практику японськими науковцями, наразі наявний у національних настановах і рекомендаціях щодо інсульту в Японії, а також у низці азійських країн із 2009 року [21]. Едаравон впливає майже на всі ланки ішемічного каскаду, нейтралізуючи його ушкоджувальну дію на компоненти НВЮ:
- зменшує надходження іонів кальцію до клітини;
- блокує активацію NO-синтази й опосередковано блокує виділення медіаторів запалення;
- зменшує адгезію клітин на ендотелії;
- збільшує продукування ендотеліального NO;
- поглинає вільні радикали.
Отже, едаравон забезпечує як зниження активності кисневих радикалів у нейронах, так і зменшення їхньої токсичної дії на ендотелій мозкових судин.
Із 2017 року едаравон отримав схвалення Управління з контролю за якістю продуктів харчування та лікарських засобів США (FDA) за показанням «лікування хвороби моторного нейрона (боковий аміотрофічний склероз)», а також проходить процедури реєстрації у країнах Євросоюзу за двома показаннями – ішемічний інсульт, боковий аміотрофічний склероз. Клінічне використання цього препарату має доволі потужну доказову базу. Його ефективність за кінцевими клінічними точками, як-от смертність унаслідок інсульту, покращення виходу при оцінці на 90-й день за модифікованою шкалою Ренкіна (mRS), доведено за результатами низки рандомізованих плацебо-контрольованих досліджень.
Одним із перспективних напрямів застосування едаравону в пацієнтів із гострим ішемічним інсультом є пригнічення розвитку м’язової атрофії, спричиненої паралічем і тривалою відсутністю м’язової активності. Про це свідчать результати пілотного дослідження MARVELOUS, до якого залучили пацієнтів із гострим інсультом, госпіталізованих до інсультного відділення протягом 24 год після появи симптомів захворювання. Критеріями включення до випробування були вік до 79 років, наявність під час надходження до відділення моторної слабкості ніг за шкалою інсульту Національного інституту здоров’я (NIHSS) 2-4 бали, відсутність явної функціональної недостатності до інсульту, що оцінювалося за допомогою модифікованої Оціночної шкали Ренкіна (mRS) від 0 до 1. Це відкрите рандомізоване контрольоване пілотне дослідження проводилося на базі 19 наукових інститутів Японії, зокрема 13 центрів із дослідження гострого інсульту та 6 реабілітаційних центрів.
Контрольні групи пацієнтів були рандомізовані для отримання едаравону (30 мг 2 р/день) внутрішньовенно протягом 3 (група короткострокової терапії) або 10-14 днів (група довгострокової терапії).
Усіх хворих госпіталізували до центру лікування гострих інсультів; усі пацієнти пройшли стаціонарну терапію з подальшою реабілітацією амбулаторно. Пацієнти отримували 30 мг препарату едаравон (Radicut® корпорації Мітцубіші Танабе Фарма, Осака, Японія) 2 р/день, який розчиняли в 100 мл фізіологічного розчину та вводили неперервною внутрішньовенною інфузією протягом 30 хв. Едаравон вводили протягом 3 днів поспіль у групі короткострокового лікування та протягом 10-14 днів у групі тривалого лікування. Після завершення гострофазової реабілітаційної терапії хворих переводили до центру постінсультної реабілітації. Первинні кінцеві точки дослідження включали зміни порівняно з початковим рівнем щодо ступеня атрофії м’язів ніг і тяжкість рухової дисфункції ніг через 3 міс після початку інсульту.
Атрофія м’язів ніг визначалася як зменшення (виражене у відсотках) від початкового рівня (протягом 4 днів після госпіталізації) об’єму стегнового м’яза через 3 тиж і 3 міс після раннього початку інсульту, яке оцінювалося вимірюванням обводу стегнового м’яза обох ніг на 5, 10 і 15 см вище коліна, коли пацієнти перебували в положенні лежачи на спині з випростаними ногами. Ступінь атрофії бездіяльних м’язів (тобто відсоткове зниження об’єму стегнового м’яза порівняно з початковим рівнем) у паретичних та непаретичних ногах на висоті 15 см вище коліна був значно менш серйозним у групі тривалого лікування порівняно із такою короткострокового лікування (3,6±5,9% та 1,5±6,0% проти 8,3±5,2% і 5,7±6,4%; p<0,01 та p < 0,05).
Із тривалим лікуванням препаратом едаравон порівняно із групою короткострокового лікування було пов’язане значне поліпшення опорно-рухової функції ніг. Про це свідчать дані оцінки максимальної швидкості ходьби (97,9±67,3 проти 53,6±54,8 см/с; p<0,05).
Отже, застосування акцептора вільних радикалів едаравон у пацієнтів із гострим ішемічним інсультом протягом 14 днів пригнічує розвиток атрофії бездіяльних м’язів, а також поліпшує опорно-рухову функцію ніг більшою мірою, ніж у разі короткострокового лікування хворих із гострим інсультом. Це свідчить про те, що можна покращити результати лікування ішемічного інсульту за допомогою довгострокової терапії едаравоном.
На вітчизняному фармацевтичному ринку едаравон представлений препаратом Ксаврон® виробництва ТОВ «Юрія-Фарм». Ксаврон® у разі гострого ішемічного інсульту та на етапі реабілітації після інсульту рекомендується призначати за такою схемою: 2 ампули по 20 мл/добу (60 мг/добу). 1 ампула розчиняється в 100 мл фізіологічного розчину, вводиться вранці та ввечері з інтервалом 12 год у вигляді інфузії протягом 30 хв. Повний курс лікування складає 14 днів [26].
До засобів із доведеними цитопротекторними властивостями належить Нейроцитин® – подвійна модуляція передачі нервового імпульсу, посередник біосинтезу фосфатидилхоліну, який входить до складу клітинних мембран. Цитиколін чинить сприятливу дію на різних стадіях ішемічного каскаду. Насамперед він стабілізує клітинні мембрани шляхом збільшення синтезу фосфатидилхоліну та сфінгомієліну, а також за рахунок пригнічення продукції вільних жирних кислот [27].
Окрім того, цитиколін гальмує вивільнення глутамату під час ішемії та здатен зменшувати розмір інфаркту мозку [28]. Цитиколін пригнічує активність фосфоліпази A2, яка зростає за умов ішемії мозку, отже, зупиняє окисний каскад ще на початкових стадіях, а також сповільнює формування вільних радикалів за синдрому ішемії-реперфузії, зменшує вивільнення продуктів активації каспазного каскаду, пригнічує апоптоз, сприяє синтезу нуклеїнових кислот, білків, ацетилхоліну й інших нейротрансмітерів [28-30].
Отже, цитиколін одночасно протидіє різним ланкам патогенетичного каскаду ішемії, захищаючи тканину мозку як від ранніх, так і від відтермінованих механізмів ішемічного ушкодження.
Слід зазначити, що цитиколін має виражені нейрорегенеративні властивості. Наприклад, цитиколін здатен сприяти посиленню росту синапсів і поліпшенню нейрорегенератвних процесів, чим пояснюють його довготривалі сприятливі ефекти в постінсультних пацієнтів [31, 32]. Загалом експериментальні та клінічні дослідження показали, що цитиколін знижує неврологічний дефіцит, поліпшує здатність до навчання, знижує інтенсивність окисного й глутамат-опосередкованого ушкодження мозку, покращує виживання нейронів [33].
З метою корекції ендотеліальної дисфункції мікросудин нейроваскулярного юніту (НВЮ) доцільним є призначення донатора оксиду азоту (NO) L-аргініну (Тівортін®). Окрім позитивного впливу на регуляцію судинного тонусу, препарат зменшує адгезію лейкоцитів до судинної стінки, пригнічує агрегацію тромбоцитів, знижує проліферацію гладком’язових клітин судин, що запобігає патологічному ремоделюванню. Зазначені властивості сприяють відновленню перфузії головного мозку та є важливим підходом до профілактики повторних мозкових інсультів.
Тівортін® використовують по 100-200 мл внутрішньовенно крапельно протягом 10 днів (із 4-го дня після судинної катастрофи) та надалі – по 2 мірні ложки (10 мл) 2-3 р/добу протягом 14 днів.
Далі наведено серію клінічних випадків ведення пацієнтів на етапі реабілітації після інсульту, до схеми лікування яких було включено препарати Ксаврон®, Нейроцитин® і Тівортін®, що дозволило швидко досягти відновлення функціональних показників.
Випадок із практики лікаря-невролога С.Я. Яновської (Науково-дослідний інститут медико-соціальних проблем інвалідності МОЗ України, м. Дніпро)
Пацієнтка К. (69 років) була госпіталізована 05.12.2022 року з діагнозом раннього відновного періоду після перенесеного гострого порушення мозкового кровотоку (ГПМК). Після інсульту минуло 86 днів. Під час оцінки стану хворої за допомогою модифікованої шкали Ренкіна (mRS) щодо недієздатності в повсякденній діяльності пацієнтів з інсультом отримано показник 4 бали; індекс Бартела – 70 балів. Проведено курс терапії із застосуванням препаратів Ксаврон®, Тівортін®, Нейроцитин® тривалістю 10 днів. Після завершення курсу лікування показник mRS складав 1 бал; індекс Бартела – 85 балів; оцінка за шкалою HADS (госпітальна шкала тривоги та депресії): тривога – 7 балів, депресія – 6 балів; оцінка когнітивних функцій за шкалою MOCA – 28 балів. Хвора почала самостійно ходити та себе обслуговувати, когнітивні функції значно покращилися, поліпшилося пробудження. Загальне враження лікаря від застосування патогенетичної схеми Brainy із використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 10 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога А.А Гудима (ЦРЛ м. Сторожинець)
Пацієнтку М. (79 років) госпіталізовано 15.12.2022 року з діагнозом ГПМК у лівій півкулі. Після інсульту минуло 6 днів. Під час оцінки стану хворої на момент надходження отримано такі показники: mRS – 3 бали; індекс Бартела – 35 балів. Було проведено терапію препаратами Ксаврон®, Нейроцитин® і Тівортін® протягом 9 днів. Побічних ефектів не спостерігалося. Після проходження курсу терапії одержано такі дані: показник mRS – 1 бал; індекс Бартела – 75 балів; оцінка за шкалою HADS – відсутність проявів тривоги та депресії; оцінка когнітивних функцій за шкалою MOCA – 24 бали.
На 3-й день застосування Ксаврону спостерігалися покращення загального стану пацієнтки, зменшення симптомів запаморочення, бульбарних симптомів порушення ковтання, зникло двоїння в очах. Спостерігалася позитивна динаміка протягом подальшої терапії. Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога С.В. Сергєєва (КНП «Чернігівська обласна лікарня» Черніговської обласної ради)
Пацієнт В. (58 років) був госпіталізований 15.12.22 року з діагнозом раннього підгострого періоду ішемічного інсульту в басейні правої середньої мозкової артерії, помірної дизартрії, помірного лівобічного геміпарезу. Після інсульту минуло 8 днів. Під час оцінки стану хворого на момент надходження отримано такі показники: mRS – 4 бали; індекс Бартела – 35 балів. Окрім патогенетичної схеми Brainy (Ксаврон®, Тівортін®, Нейроцитин®), пацієнт отримував карведилол, розувастатин та ацетилсаліцилову кислоту (АСК) протягом 10 днів.
Після завершення курсу лікування одержано такі дані: показник mRS – 3 бали; індекс Бартела – 75 балів; оцінка за шкалою HADS: тривога – 3 бали, депресія – 6 балів; оцінка когнітивних функцій за шкалою MOCA – 25 балів.
Пацієнта виписано з покращенням: самостійно піднімається з ліжка та пересувається рівною площиною, користується туалетом, підтримує особисту гігієну.
Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога О.О. Павельчук (ЦРЛ м. Заставна)
Пацієнтку Н. (65 років) госпіталізовано 28.12.2022 року на 2-й день після розвитку симптомів із діагнозом ГПМК ішемічного типу в басейні лівої середньої мозкової артерії, плегії правої руки. Під час оцінки стану хворої на момент надходження отримано такі показники: mRS – 4 бали; індекс Бартела – 55 балів. Лікування проводили за схемою Ксаврон® + Нейроцитин® + Тівортін® протягом 10 днів із 5-го дня після мозкової події. Побічних ефектів не спостерігалося. Після проходження курсу терапії одержано такі дані: показник mRS – 2 бали; індекс Бартела – 75 балів; оцінка когнітивних функцій за шкалою MOCA – 28 балів.
Спостерігалося покращення стану на 2-й день лікування. Пацієнтка повідомила про збільшення обсягу рухів правої руки, поліпшення загального стану та когнітивних функцій.
Загальне враження лікаря від застосування патогенетичної схеми Brainy із використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога І.В. Капітанчука (Центр радіаційного захисту населення, м. Вінниця)
Пацієнт В. (59 років) був госпіталізований 12.12.2022 року з діагнозом стану після перенесеного ішемічного інсульту (з моменту інсульту минуло 2 міс). Під час оцінки на момент надходження отримано такі показники: mRS – 3 бали; індекс Бартела – 75 балів. До схеми лікування було включено Ксаврон®, Тівортін®, Нейроцитин®, статини, АСК, сартани, діуретики. Тривалість лікування склала 14 днів.
Після завершення курсу лікування одержано такі дані: показник mRS – 2 бали; індекс Бартела – 80 балів; оцінка за шкалою HADS – 8 балів; оцінка когнітивних функцій за шкалою MOCA – 19 балів.
На момент виписки спостерігалися значне покращення загального стану, збільшення дистанції самостійної ходи, зменшення запаморочення, поліпшення мови та пам’яті, часткове відновлення рухових порушень.
Загальне враження лікаря від застосування патогенетичної схеми Brainy із використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога О.В. Чайки (Тернопільська міська лікарня № 3)
Пацієнта Г. (53 роки) госпіталізовано 29.11.2022 року. З анамнезу відомо, що хворий переніс гострий лакунарний ішемічний інсульт 3 міс тому (29.09.2022 року).
Під час оцінки стану хворого на момент надходження отримано такі показники: mRS – 3 бали; індекс Бартела – 75 балів. Лікування проводили за схемою Ксаврон® + Нейроцитин® + Тівортін® протягом 10 днів. Побічних ефектів не спостерігалося. Після проходження курсу терапії одержано такі дані: показник mRS – 4 бали; індекс Бартела –91 бал; оцінка за шкалою HADS – 8 балів; оцінка когнітивних функцій за шкалою MOCA – 25 балів.
Пацієнт спостерігав позитивну динаміку терапії: зменшилися прояви постінсультних порушень у повсякденному житті.
Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога Л.О. Образцової (КНП ЛДКЦ КПМР)
Пацієнт Д. (64 роки) був госпіталізований 01.10.2022 року з діагнозом інфаркту мозку внаслідок емболії середньої мозкової артерії, а також синдрому середньої мозкової артерії, спастичної геміплегії, фібриляції передсердь. Надійшов до інсультного відділення через 10 год після появи симптомів інсульту.
Під час оцінки стану хворого на момент надходження отримано такі показники: mRS – 3 бали; індекс Бартела – 75 балів. Лікування проводили за схемою Ксаврон® + Нейроцитин® + Тівортін® протягом 10 днів. Додатково пацієнт отримував тіоктову кислоту, ацетилсаліцилову кислоту, статини, клопідогрель аміодарон, карведілол. Після проходження курсу терапії одержано такі дані: показник mRS – 2 бали; індекс Бартела – 85 балів; оцінка за шкалою HADS – 8 балів; оцінка когнітивних функцій за шкалою MOCA – 28 балів. На тлі проведеного лікування спостерігалися швидкий регрес симптомів, покращення моторики та зменшення когнітивних порушень.
Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 10 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога Л.Д. Панделі (Хмельницька міська клінічна лікарня)
Пацієнт Д. (62 роки) був госпіталізований 10.01.2023 року з наслідками після перенесеного ішемічного інсульту (21-й день після інсульту). Під час оцінки стану хворого на момент надходження отримано такі показники: mRS – 4 бали; індекс Бартела – 45 балів. Лікування проводили за схемою Ксаврон® + Нейроцитин® + Тівортін® протягом 10 днів. Після проходження курсу терапії одержано такі дані: показник mRS – 3 бали; індекс Бартела – 75 балів. На тлі проведеного лікування спостерігалися суттєве покращення з боку опорно-рухової сфери, значне збільшення дистанції ходьби, зменшилася афазія, поліпшилася активність у повсякденному житті.
Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога І.Г. Ляшенко (Тернопільська міська лікарня № 3)
Пацієнтку О. (75 років) госпіталізовано 20.01.2023 року з діагнозом змішаної енцефалопатії 2 ступеня (дисметаболічна та гіпертензивна).
Під час оцінки стану хворої на момент надходження отримано такі показники: mRS – 2 бали; індекс Бартела – 9 балів. Лікування проводили за схемою Ксаврон® + Нейроцитин® + Тівортін® протягом 10 днів. Після проходження курсу лікування одержано такі дані: показник mRS – 1 бал; індекс Бартела – 10 балів; оцінка за шкалою HADS – 11 балів; оцінка когнітивних функцій за шкалою MOCA – 22 бали. На тлі проведеного лікування спостерігалося зменшення тривожності, хвора стала суттєво активнішою, в неї нормалізувався сон, виконує всі повсякденні обов’язки.
Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 7 балів за 10-бальною шкалою.
Випадок із практики лікаря-невролога Ж.В. Балібрух (КНП «Козівська ЦРЛ» СР)
Пацієнта М. (73 роки) госпіталізовано 25.02.2023 року з діагнозом наслідків перенесеного ішемічного інсульту (07.2022 року), постінсультної енцефалопатії, правобічного геміпарезу. З моменту інсульту минуло 6 міс.
Під час оцінки стану хворого на момент надходження отримано такі показники: mRS – 3 бали; індекс Бартела – 65 балів. Лікування проводили за схемою Ксаврон® + Нейроцитин® С + Тівортін® тривалістю 8 днів. Після проходження курсу лікування одержано такі дані: показник mRS – 2 бали; індекс Бартела – 75 балів; оцінка за шкалою HADS – 7 балів; оцінка когнітивних функцій за шкалою MOCA – 25 балів.
Після проходження курсу лікування покращилася артикуляція, зменшилися явища правобічного геміпарезу, зменшилася згладженість носогубної складки, поліпшилися когнітивні функції.
Загальне враження лікаря від застосування патогенетичної схеми Brainy з використанням препаратів Ксаврон®, Тівортін®, Нейроцитин® – 9 балів за 10-бальною шкалою.
ВИСНОВКИ
Отже, лікування пацієнтів на етапі реабілітації після інсульту є складною та багатогранною проблемою. Сьогодні менеджмент таких хворих базується на сучасній концепції НВЮ, котра включає стратегії захисту нервової тканини та мікроциркуляторної ланки, які утворюють єдиний структурно-функціональний елемент тканини головного мозку. Кожен із компонентів НВЮ має спеціальні функції, що є критичними для загального функціонування НВЮ. Так, нейрони в НВЮ забезпечують сигнальну функцію, беруть участь у контролі місцевого кровообігу; гліальні компоненти НВЮ здійснюють структурну підтримку нейронів, сприяють їхньому нормальному функціонуванню, регулюють церебральний кровоток; позаклітинний матрикс регулює проникність ГЕБ.
У більшості робіт, які публікувалися останніми роками, містяться рекомендації, що уточнюють окремі точки застосування протекторної терапії, основними напрямами котрої є блокування ішемічного каскаду шляхом зменшення інтенсивності вільнорадикального й перекисного окиснення ліпідів, зменшення набряку мозку, пригнічення нейрозапалення, корекція енергетичного обміну шляхом зниження ушкоджувальної дії гіпоксії та зменшення енергетичної потреби нейронів, стимуляція репаративних процесів, покращення перфузії головного мозку.
Саме тому цитопротекція має містити заходи щодо захисту не лише нейронів, а й астроцитів, олігодендроцитів, мікроглії та мікросудинних компонентів. Очевидно, що реалізація такого підходу на практиці означатиме необхідність підбору низки препаратів для цитопротекторної терапії, що довели свою ефективність у клінічних та експериментальних дослідженнях. Сьогодні до таких препаратів належать едаравон (Ксаврон®), L-аргінін (Тівортін®) і розчин електролітів, натрію лактату та цитиколіну (Нейроцитин®).
Список літератури знаходиться в редакції
Медична газета «Здоров’я України 21 сторіччя» № 9 (545), 2023 р.