3 червня, 2022
Еволюція неврологічних проявів у разі COVID‑19
 Основними проявами коронавірусної хвороби (COVID‑19) є респіраторні, але симптоматика обмежується не лише ними. Вірус SARS-CoV‑2 характеризується полісистемністю ураження, включаючи судинні, шкірні прояви, токсичний вплив на печінку та нирки, пригнічення реактивності імунітету та кровотворення. Для COVID‑19 мішенню ураження також є центральна та периферична нервові системи людини. 2-3 лютого в Дніпрі відбулася науково-практична конференція «COVID школа 2022», де розглядалися характерні прояви, а також нетипова симптоматика коронавірусної інфекції. Про особливості неврологічних симптомів у разі COVID‑19 розповів завідувач кафедри неврології Дніпровського державного медичного університету, доктор медичних наук Олександр Іванович Кальбус.
Основними проявами коронавірусної хвороби (COVID‑19) є респіраторні, але симптоматика обмежується не лише ними. Вірус SARS-CoV‑2 характеризується полісистемністю ураження, включаючи судинні, шкірні прояви, токсичний вплив на печінку та нирки, пригнічення реактивності імунітету та кровотворення. Для COVID‑19 мішенню ураження також є центральна та периферична нервові системи людини. 2-3 лютого в Дніпрі відбулася науково-практична конференція «COVID школа 2022», де розглядалися характерні прояви, а також нетипова симптоматика коронавірусної інфекції. Про особливості неврологічних симптомів у разі COVID‑19 розповів завідувач кафедри неврології Дніпровського державного медичного університету, доктор медичних наук Олександр Іванович Кальбус.
На початку виступу доповідач представив дані щодо поширеності COVID‑19. Перші поодинокі повідомлення про «незвичний респіраторний синдром» в м. Ухані (КНР) з’явилися в листопаді 2019 року. Вже в грудні згідно з офіційними даними інфекція поширилася в КНР (зоонотична теорія походження вірусу – кажани). Інформація про перший лабораторно підтверджений випадок у Європі (Франція) пролунала 25 січня 2020 року. Перший офіційно підтверджений випадок на території США було зареєстровано 26 лютого 2020 року.
При проведенні ретроспективного аналізу незвичних грипоподібних симптомів у депонованих зразках зібраного мокротиння у Франції було виявлено, що в 14 з 58 пацієнтів, які мали респіраторне захворювання в період із 02.12.2019 по 16.01.2020, підтвердився діагноз COVID‑19. Ретроспективний аналіз депонованого матеріалу в США показав, що вперше лабораторно підтверджена коронавірусна інфекція відзначалася 31.12.2019. Перші повідомлення щодо COVID‑19 стосувалися респіраторних симптомів, і до початку травня 2020 року інформація про більш як 5 лабораторно підтверджених випадків надійшла з 203 країн.
COVID‑19 – це мультидисциплінарна проблема, оскільки захворювання вражає якщо не всі, то майже всі органи. Раніше актуальною була інформація, що неврологічна симптоматика є характернішою для постковідного синдрому (ПКС), але сьогодні лікарі знають, що такі прояви досить часто передують маніфестації коронавірусної інфекції.
Перший найповніший систематичний огляд неврологічних проявів у разі COVID‑19 був представлений у періодичному виданні Acta Neurologica Scandinavica. Автори описали найпоширеніші неврологічні порушення на момент публікації. Станом на червень 2020 року серед усіх проявів перше місце посідала аносмія/гіпосмія (5-85,6%), друге – агевзія/гіпогевзія (5-88%). Уперше було висвітлено, що такі симптоми з’являються до розвитку респіраторних і вважаються патогномонічними для ранньої діагностики COVID‑19. Іншими неврологічними проявами були головний біль (13-90%), порушення свідомості (як потьмарення свідомості, так і деліріозний стан) (14,8-65%), запаморочення (13-17%), тяжкі неврологічні прояви, як-от тромбози, судоми, інсульти (6%).
Наступні повідомлення стосовно неврологічних розладів у разі COVID‑19 було опубліковано в січні 2021 року. Контекст цього огляду значно відрізнявся від первинної інформації. Дослідження викликало більше довіри, оскільки було досить правильно методологічно сформовано. До аналізу увійшли результати випробувань майже зі всіх країн. Загалом було враховано 350 досліджень і обстежено більш як 145 тис. осіб. Виявлено, що пацієнти з COVID‑19 можуть мати понад 40 різноманітних неврологічних проявів. Окрім того, встановлено залежність від віку та клінічних проявів із боку нервової системи. З’ясовано, що близько 1/3 пацієнтів мали хоча б один із неврологічних проявів, а з кожних 50 хворих один навіть переніс інсульт.
Основні неврологічні діагнози при COVID‑19
У структурі неврологічних проявів у разі COVID‑19 у гострому періоді домінували: втомлюваність (32%), міалгія (20%), головний біль (13%), запаморочення (7%), порушення нюху (19%), порушення смаку (21%), делірій (11%), порушення свідомості (7%) й інші симптоми, як-от судоми, атаксія, порушення зору, слуху, когнітивні порушення, невралгії та розлади черепних нервів, ажитація (45%), паралічі.
Інсульти спостерігалися лише в 2% осіб (ішемічний або транзиторна ішемічна атака – 1%, геморагічний – 0,31%). Досить характерними для COVID‑19 є тромбози, особливо мозковий венозний (тромбоз кавернозного синуса тощо), – 0,12%. Нейропсихіатричні діагнози становили 24%. Щодо уражень опорно-рухового апарату, то 5% припадало на ураження м’язів. Тяжкість наслідків і перебігу COVID‑19 чітко асоціювалася з ранніми нейропсихічними проявами.
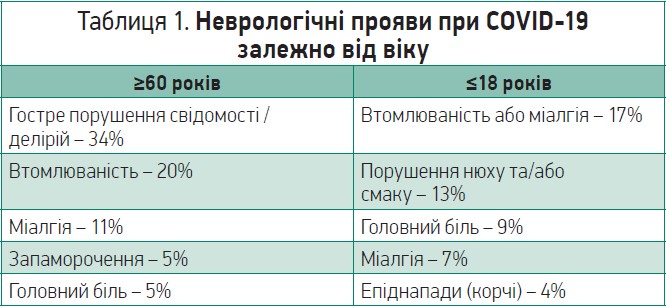
Залежно від віку структура неврологічної симптоматики значно відрізняється. Наприклад, якщо пацієнт віком понад 60 років, то в симптоматиці переважають гостре порушення свідомості / делірій (34%), а найрідше трапляється головний біль (5%). Якщо пацієнт молодше 18 років, домінувальними проявами є втомлюваність або міалгія – 17%, на противагу епіднападам, які відзначалися в поодиноких випадках, – 4% (табл. 1).
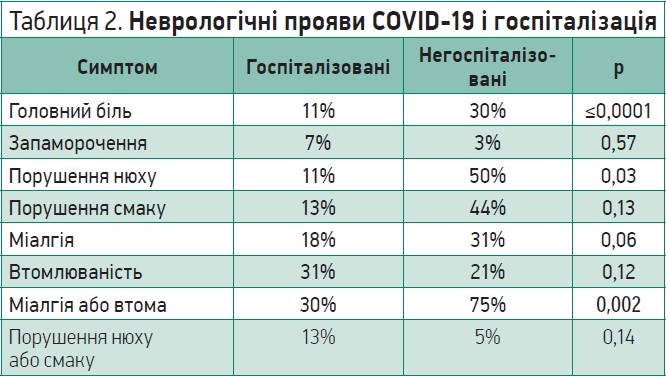
Що стосується госпіталізації пацієнтів, то симптоматика теж значно відрізнялася. У структурі госпіталізованих і негоспіталізованих пацієнтів відмінності в симптоматиці та статистичних даних досягали значних значень (табл. 2). Наприклад, госпіталізовані особи, які страждали від головного болю, становили 11%, а негоспіталізовані – 3%. Таке явище можна пояснити тим, що в госпіталізованих осіб домінувальними є симптоми, які прямо загрожують життю. Міалгія або втомлюваність у госпіталізованих хворих розвивалися в 31% випадків, а в негоспіталізованих – у 75%, і це було характерним проявом перед появою респіраторних симптомів.
Неврологічні прояви та смертність за COVID‑19
Смертність у разі COVID‑19 була вищою серед пацієнтів, що мали більш як 1 неврологічний прояв у дебюті захворювання, а також достовірно вищою в осіб віком понад 60 років, які мали неврологічні прояви в дебюті.
Найчастішим проявом із боку нервової системи є головний біль. При цьому слід виділити такі етіологічні варіанти цефалгії за COVID‑19:
- цефалгії, зумовлені носінням засобів противірусного захисту, – як через фізичний дискомфорт, так і внаслідок гіпоксії при тривалому носінні масок і респіраторів;
- абузусні ятрогенні цефалгії на тлі прийому лікарських засобів;
- цефалгії через астенодепресивний стан в умовах обмежень;
- власне судинний і нейротропний впливи вірусу SARS-CoV‑2.
COVID‑19 і нейроімунологічні ускладнення
Нейроімунологічні ускладнення трапляються доволі рідко – 1-2%. Однак ці стани зазвичай зумовлюють незворотну інвалідизувальну якість життя в таких пацієнтів. Найчастіше відзначалися синдром Гієна – Барре, гострий розсіяний енцефаломієліт, загострення чи дебют розсіяного склерозу, натомість рідко реєстрували автоімунний енцефаліт, мієліт, хронічну запальну демієлінізувальну полінейропатію. Вартим уваги є й те, що частим ускладненням вакцинації проти COVID‑19 був синдром Гієна – Барре. Для лікування нейроімунологічних захворювань широко використовують плазмаферез і внутрішньовенний імуноглобулін.
Розсіяний склероз – гетерогенне, хронічне, запальне й демієлінізувальне захворювання центральної нервової системи з ураженням білої речовини головного та спинного мозку. Простіше кажучи, це хвороба, що вражає головний мозок, зорові нерви, спинний мозок і призводить до серйозних фізичних змін й інвалідності. Вважається, що хвороба розвивається в людей, які генетично схильні до неї. У певний момент імунна система «неправильно» відповідає на зовнішній подразник (наприклад, інфекційну хворобу): замість того, щоб атакувати вірус, імунітет починає атакувати оболонки нервових волокон (мієлінові оболонки та клітини, що виробляють мієлін). Так виникає імуноопосередковане гостре, а пізніше й хронічне запалення. Симптоми розсіяного склерозу часто залишаються непоміченими на перших стадіях. Тому обов’язково зверніться до свого лікаря, якщо помітили такі ранні ознаки розсіяного склерозу: погіршення або втрата зору в одному оці, що супроводжується болем під час руху очного яблука; подвоєння в очах; прогресивні порушення чутливості та/або слабкість кінцівок; проблеми з підтриманням рівноваги, нестійкість або незграбність; патологічні відчуття, що поширюються спиною зверху вниз, іноді з переходом на кінцівки, при нахилі голови вперед (симптом Лермітта).
Гострий розсіяний енцефаломієліт – автоімунне гостре захворювання головного та спинного мозку. Сутністю ураження є пошкодження мієлінової ізоляції нервів, через що руйнується біла речовина мозку. Енцефаломієліт спричиняють вірусні інфекції, які запускають каскад автоімунних порушень. Також не виключається в окремих нечисленних випадках роль рідкісних вакцин для позапланової вакцинації. Рідкісно процес запускається після трансплантації органів. Прояви гострого розсіяного енцефаломієліту нагадують такі в розсіяного склерозу, через що захворювання класифікують як хворобу-попередник розсіяного склерозу. Прояви зазвичай починаються через 1-3 тиж після зараження вірусом, включають гарячку, головний біль, нудоту та блювання; перші ознаки часто включають різку енцефалопатію: зміну поведінки, сплутаність свідомості, порушення зору, сонливість, судоми та кому. Незважаючи на те що спочатку прояви невиражені, вони швидко прогресують упродовж декількох годин до днів, середній час до максимального розвитку становить близько 4,5 днів. Можливий розвиток геміпарезів, парапарезів і паралічів черепних нервів.
COVID‑19 і порушення периферичної нервової системи
Найчастішим ускладненням коронавірусної інфекції з боку периферичної нервової системи є синдром Гієна – Барре (51,2%), тоді як синдром Міллера Фішера проявлявся рідко (9,3%).
Синдром Міллера Фішера є рідкісним гострим запальним автоімунним захворюванням з ураженням мієлінових оболонок нервів. Клінічна картина цього захворювання була описана вперше 1955 року канадським неврологом Міллером Фішером. Основними ознаками синдрому можна вважати таку тріаду:
- офтальмоплегія – параліч окорухових м’язів, який виявляється двоїнням в очах, опущенням повік, порушенням зору;
- мозочкова атаксія;
- гіпо- й арефлексія.
Рідше виявляють інші неврологічні симптоми, як-от бульбарні порушення, ураження черепних нервів, периферичні парези та паралічі кінцівок, поліневритичний тип розладу чутливості (на кшталт «шкарпеток» і «рукавичок»).
О. І. Кальбус наголошує на схожості синдромів Міллера Фішера та Гієна – Барре. Проте особливістю синдрому Міллера Фішера є низхідний параліч, тобто спочатку виникає окорухова симптоматика, а потім розвивається параліч кінцівок, тоді як у разі синдрому Гієна – Барре параліч має висхідний характер.
Асоціація синдрому Гієна – Барре та SARS-CoV‑2 вперше була описана китайськими фахівцями Центрального шпиталю Цзінчжоу та Шанхайського медичного університету. Розповідається, що наприкінці лютого 2020 року 61-річна жінка звернулася до лікаря зі скаргами на раптову слабкість в обох нижніх кінцівках. При цьому на момент звернення не відзначалося таких симптомів, як лихоманка, кашель, біль у грудях або діарея, функціональні показники дихальної системи й аускультація легень не виявили ознак патології. При неврологічному обстежені було виявлено симетричну слабкість і арефлексію в нижніх кінцівках; у динаміці приєдналися слабкість у верхніх кінцівках і зниження чутливості в дистальних відділах кінцівок. Цікаво, що симптоми COVID‑19 з’явилися в пацієнтки лише на 8-й день дебюту синдрому Гієна – Барре у вигляді сухого кашлю та лихоманки, на комп’ютерній томограмі виявлено симптоми «матового скла» в обох легенях, а в мазках із порожнини носа методом полімеразної ланцюгової реакції було виявлено РНК SARS-CoV‑2.
«Мозковий туман»
На тлі COVID‑19 трапляються й розлади когнітивної функції, виражена втомлюваність та ураження центральної нервової системи. Британські вчені запропонували термін brain fog syndrome, тобто «синдром затуманеного мозку». Це визначення яскраво описує ранній постковідний період. Нервова система страждає від наслідків коронавірусної інфекції не менше, ніж дихальна чи травна. Багато пацієнтів (за різними оцінками) з тривалим перебігом COVID‑19 скаржилися на втому, проблеми з пам’яттю та розлади концентрації. Цей комплекс симптомів серед лікарів відомий як «мозковий туман» (mental/brain fog), або легка форма сплутаності свідомості.
Крім того, схожі наслідки затяжної хвороби для нервової системи спостерігаються й під час інших вірусних захворювань. Наприклад, збудники атипової пневмонії SARS-CoV і MERS-CoV теж залишають після себе втому, зниження концентрації та синдром затуманеного мозку. Для схожих симптомів існує окремий термін – синдром поствірусної втоми.
Постковідний синдром
ПКС характеризується різкою втомлюваністю, аносмією, агевзією, «укороченням дихання», що не пояснюються іншими причинами. Такі прояви можуть зберігатися від 4 до 7 міс після перенесеної коронавірусної інфекції. Цікаво, що постковідні симптоми характерніші для жінок. Згідно з останніми даними зазначені прояви було зареєстровано в 11% пацієнтів, які перенесли легку форму COVID‑19.
До чинників ризику ПКС належать жіноча стать, низькі титри загального IgG у плазмі, наявність аносмії чи діареї в дебюті COVID‑19 і куріння. Лікування потребує міждисциплінарного підходу, симптоматичної терапії. Доведено ефективність фізичної реабілітації за умови досить агресивного перебігу захворювання або наявності грізних наслідків.
Підготувала Ольга Забродська