4 грудня, 2020
Безсоння та вживання алкоголю: взаємозв’язки й особливості лікування
Розлади сну є дуже поширеною медичною скаргою. Наприклад, у дослідженні Medical Outcomes Study, яке охопило понад 20 тис. осіб, тяжке безсоння протягом останніх 4 тижнів мали 16%, легке – 34%, а значна частина решти 50% опитаних повідомили про ті чи інші прояви порушеного сну. Після 2 років спостереження 59% із легким і 83% із тяжким безсонням досі страждали від проблем зі сном. Безсоння асоціюється з подальшим розвитком соматичних і психічних розладів, погіршенням якості життя й підвищенням смертності.
Хронічне безсоння визначають як труднощі із засинанням або підтриманням сну, які тривають понад 3 тижні. Коротші періоди розладів сну зазвичай пов’язані зі стресом або гострим захворюванням. Безсоння часто має декілька причин, тому лікарям варто оцінювати психологічні (тривогу, депресію), медичні (біль, обструктивне апное уві сні) та поведінкові (вживання алкоголю тощо) фактори ризику. Зловживання психоактивними речовинами лежить в основі 10-15% випадків хронічного безсоння.
Усвідомлення взаємозв’язку між безсонням і алкоголем, який історично застосовувався як седативний засіб, є важливим із декількох причин. Розлади сну можуть бути першою ознакою зловживання або залежності від алкоголю. Крім того, проблеми зі сном часто виникають після припинення хронічного вживання алкоголю і підвищують ризик рецидиву. Зрештою, виявлення небезпечної питної поведінки або факту вживання алкоголю як снодійного може змінити стратегію лікування розладів сну, зокрема щодо вибору лікарських засобів.
Вплив алкоголю на нормальний сон
Сон складається із двох фаз: сну зі швидкими рухами очей (rapid eye movement, REM) та не-REM-сну (non-REM, NREM). Своєю чергою, NREM-сон розподіляють на 4 стадії: стадія 1 (засинання, дрімота) – початкова стадія сну в дорослої людини; стадія 2 (неглибокий або легкий сон) – проміжна; стадії 3-4 (повільнохвильовий, дельта-сон) – період найглибшого сну. Зазвичай сон розпочинається зі стадії 1, прогресує у глибші стадії NREM-сну з подальшим першим періодом REM-сну. Потім REM- та NREM-сон чергуються приблизно в 90-хвилинних циклах. Стадії сну гомеостатично регулюються так, що депривація REM-сну прискорює входження у REM-сон і подовжує його. Так само відбувається й після депривації повільнохвильового сну.
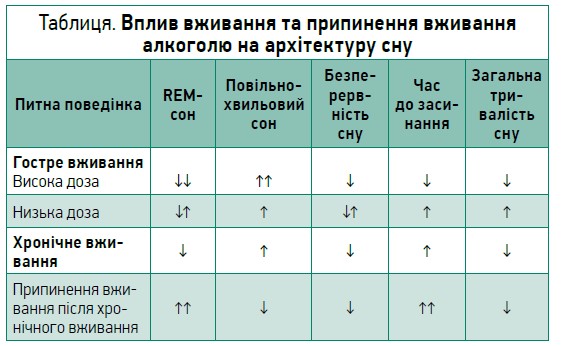 Алкоголь часто застосовують з метою полегшення засинання. Вжитий увечері алкоголь має загалом передбачувані ефекти на REM- і повільнохвильовий сон, тривалість та безперервність сну, але його вплив на латентність сну (час до засинання) є більш змінним (табл.). У дослідженнях за участю добровольців вживання високої дози алкоголю (1 г/кг) за 1 год до сну пригнічувало REM-сон. У разі хронічного вживання цей ефект вечірньої дози стає менш вираженим, а після припинення вживання спостерігається рикошетне збільшення REM-сну. Повільнохвильовий сон, навпаки, подовжується після вечірнього вживання алкоголю в середній або високій дозі, але з часом, в разі повторюваного вживання перед сном, цей ефект зменшується.
Алкоголь часто застосовують з метою полегшення засинання. Вжитий увечері алкоголь має загалом передбачувані ефекти на REM- і повільнохвильовий сон, тривалість та безперервність сну, але його вплив на латентність сну (час до засинання) є більш змінним (табл.). У дослідженнях за участю добровольців вживання високої дози алкоголю (1 г/кг) за 1 год до сну пригнічувало REM-сон. У разі хронічного вживання цей ефект вечірньої дози стає менш вираженим, а після припинення вживання спостерігається рикошетне збільшення REM-сну. Повільнохвильовий сон, навпаки, подовжується після вечірнього вживання алкоголю в середній або високій дозі, але з часом, в разі повторюваного вживання перед сном, цей ефект зменшується.
Залежно від дози й інтервалу між вживанням до сну алкоголь може мати стимулювальний ефект, збільшуючи час до засинання, або ж седативний, сприяючи засинанню. Стимулювальні ефекти відзначаються за вживання низьких доз і тривають упродовж підвищення рівня алкоголю в крові (зазвичай у першу годину після вживання). Натомість седативні ефекти виникають за вживання високих доз і впродовж зниження рівня алкоголю в крові. Пізнє післяобіднє вживання алкоголю (у т. зв. «щасливу годину»), приблизно за 6 год до сну, також порушує сон, навіть якщо алкоголь у головному мозку на початок сну вже відсутній. Цей феномен свідчить про відносно тривалий вплив алкоголю на регуляцію сну.
Седативний ефект алкоголю є дозозалежним за помірного вживання (0,4-0,8 г/кг; 2-3 стандартні дози – СД; 1 СД дорівнює 330 мл пива, 150 мл вина або 40 мл міцного напою та містить приблизно 15 г етилового спирту) і триває декілька годин. При підвищенні дози до 4-6 СД час до засинання зазвичай скорочується. Як і для інших седативних засобів короткої дії, через 2-3 год після того, як концентрація алкоголю наблизиться майже до нуля, виникає рикошетний ефект із посиленням збудження. Клінічно це супроводжується підвищенням рівнів катехоламінів посеред ночі. Якщо припустити швидкість метаболізму алкоголю 1 СД за годину, після вживання 5 СД о 22:00 рівень алкоголю наблизиться до нуля близько 03:00, що спричиняє посилення збудження із цього часу. У другій половині ночі виникає рикошетне збільшення REM-сну, що супроводжується яскравими сновидіннями або кошмарами. Ці ефекти сприяють фрагментації сну. В разі повторюваного вечірнього вживання алкоголю у здорових людей розвивається толерантність до ефектів алкоголю на архітектуру сну, а після 3-9 ночей відбувається нормалізація полісомнографічної картини. Толерантність до седативних ефектів з’являється після 3-7 днів вживання. Віддаленіші ефекти помірного вживання алкоголю на сон в осіб без алкогольної залежності не відомі.
Ефекти алкоголю при безсонні
Опитування в загальній популяції свідчать, що алкоголь сприймається як зручний, доступний і безпечний снодійний засіб. 15-28% респондентів вживали алкоголь із цією метою, з них кожен восьмий застосовував алкоголь як снодійне понад 4 тижні. Чоловіки вживають алкоголь для полегшення засинання в 1,4 разу частіше, ніж жінки. Що тяжчі проблеми зі сном, то вищий рівень вживання алкоголю як снодійного. Особи, які вживають алкоголь як снодійне, мають вищий рівень сонливості у денний час, навіть з поправкою на тяжкість безсоння, загальну тривалість сну й соціально-демографічні фактори. Це узгоджується з результатами лабораторних досліджень, які свідчать, що алкоголь швидко втрачає свою ефективність як снодійний засіб, зберігаючи негативний вплив на архітектуру сну.
Загалом в осіб із частковою депривацією сну, зокрема в пацієнтів з безсонням, седація після вживання алкоголю є сильнішою і розвивається швидше, ніж у людей без дефіциту сну. Втім, навіть в осіб, які добре виспалися після вечірнього вживання алкоголю, вранці спостерігається зниження пильності, достатнє для погіршення працездатності. Зниження швидкості реакції триває декілька годин після зниження рівня алкоголю до нуля. Люди, які вживають алкоголь для полегшення засинання, є більш втомленими і менш пильними порівняно з особами, котрі утримуються від вечірнього та нічного вживання. Вживання алкоголю перед сном асоціюється з удвічі вищою імовірністю денної сонливості. Отже, депривація сну в поєднанні з навіть низькою дозою алкоголю напередодні є значним фактором ризику дорожньо-транспортних пригод, інцидентів на роботі чи вдома. Навіть доза алкоголю, яка дорівнює одній пляшці пива, в пацієнтів із безсонням може підвищувати ризик нещасних випадків. Найнебезпечнішим є помірне вживання алкоголю особами із хронічною нестачею сну, як-от працівники нічних змін та молодь, які мають високий ризик заснути за кермом.
Від тяжкості безсоння залежить те, чи покладатиметься пацієнт на рецептурні, безрецептурні препарати або самолікування. Більшість осіб із розладами сну не звертаються до свого лікаря з приводу безсоння, що порушує питання про те, як часто застосовуються альтернативні снодійні речовини. Частота безсоння і використання снодійних засобів зростають з віком; алкоголь часто застосовується разом із безрецептурними препаратами.
Зв’язок між розладами сну і вживанням алкоголю
У пацієнтів із алкогольною залежністю поширеність розладів сну досягає 72% – значно вище, ніж у загальній популяції. У таких осіб гостра алкогольна інтоксикація зумовлює сон, який стає переривчастим у другій половині ночі. Сон більшою мірою порушується у період після припинення вживання алкоголю, що проявляється подовженням часу засинання, низькою ефективністю сну, скороченням повільнохвильового сну й рикошетним підвищенням REM-сну. Приблизно в половини залежних від алкоголю осіб розлади сну зберігаються впродовж місяців після припинення вживання й можуть тривати 2 роки і довше.
Пацієнти із залежністю від алкоголю й безсонням схильні вважати, що алкоголь покращує їхній сон. Якщо безсоння є симптомом відміни, вживання алкоголю як снодійного виглядає для таких хворих привабливою і підкріплювальною стратегією, хоча є контрпродуктивною. Значна частка залежних від алкоголю осіб після періоду абстиненції усвідомлюють, що алкоголь порушував їхній сон, але все одно відчувають потребу випити, щоб заснути. За мірою збільшення нестачі сну алкоголь спочатку полегшує засинання, аж доки не розвинеться стійкий розлад сну. Алкоголь підтримує порушення сну, що, своєю чергою, провокує збільшення вживання алкоголю. Через це розлади сну в ранньому періоді абстиненції є фактором ризику рецидиву після поправки на тяжкість алкогольної залежності та депресивних симптомів. Крім того, за даними полісомнографічних досліджень, порушення архітектури сну під час абстиненції асоціюється з гіршим прогнозом зцілення від залежності.
Алкоголь також може чинити негативний ефект на сон шляхом інших механізмів. Навіть після одноразового вживання в осіб, які зазвичай добре сплять, можуть з’являтися хропіння і синдром обструктивного апное уві сні (СОАС), що зумовлює гіпоксію. Алкоголь розслаблює м’язи-дилататори верхніх дихальних шляхів, що зменшує прохідність останніх, і подовжує час, необхідний для пробудження після епізоду апное. Алкоголь також селективно пригнічує активність під’язикового нерва та порушує хеморецепторну функцію каротидних тілець.
Алкоголь погіршує пов’язані зі сном розлади дихання (зокрема, СОАС), особливо в перші години сну, коли рівні алкоголю в крові є найвищими. Поєднання СОАС з алкоголем значно збільшує ризик інфаркту міокарда, інсульту й раптової смерті. Серед пацієнтів із СОАС, які вживають 14 або більше СД алкоголю на тиждень, ризик дорожньо-транспортних пригод уп’ятеро вищий, ніж у тих, хто вживає алкоголь у меншій кількості.
У чоловіків і жінок, які вживають 2 або більше СД на день, у 2-3 рази збільшуються періодичні рухи нижніми кінцівками, що фрагментує сон. Вживання алкоголю може спричинити гастрит, езофагеальний рефлюкс і поліурію, які, своєю чергою, можуть порушувати сон. Зрештою, частіші пробудження протягом другої половини ночі (часто внаслідок спраги й поліурії) можуть зумовити порушення рівноваги і падіння під час нічних переміщень, особливо в осіб похилого віку.
Пов’язані з алкоголем розлади сну та коморбідні психічні порушення
За даними епідеміологічних досліджень, алкоголем зловживають 7% пацієнтів із безсонням проти 3,8% осіб, які не мають проблем зі сном; хоча б один психічний розлад спостерігається в 40,4 проти 16,4% відповідно. Розлад сну тривалістю 2 тижні або довше майже втричі підвищує ризик розвитку залежності від алкоголю протягом 1 року.
Особи з небезпечною питною поведінкою можуть страждати на депресію та/або тривогу незалежно від вживання алкоголю або ж під час чи після вживання великих доз. Порушення сну внаслідок вживання алкоголю складно диференціювати від ознак і симптомів психічних розладів. Складнощі із засинанням, раннє пробудження вранці, втома і знижена концентрація ускладнюють оцінку афективних симптомів. Крім того, розлади сну часто погіршують перебіг первинних психіатричних симптомів. Наприклад, навіть невеликі кількості алкоголю асоціюються з розвитком тривожних і депресивних проявів у раніше безсимптомних осіб. Наступного дня після вживання алкоголь зумовлює зміни поведінки й настрою, які тривають і після елімінації алкоголю з крові. Порушення пильності, судження, прийняття рішень і контролю імпульсів пацієнти і лікарі можуть сприймати як симптоми первинних психіатричних розладів, не зважаючи на ефекти алкоголю.
Сон у пацієнтів із депресивними та/або тривожними розладами нагадує такий в осіб з алкоголізмом. Зміни REM-сну, які з’являються після припинення хронічного вживання, є схожими незалежно від наявності вторинної депресії. При цьому полісомнографія не дозволяє диференціювати ці стані, отже, не має застосовуватися як первинний метод діагностики в пацієнтів із психіатричними розладами та порушеннями сну.
Взаємозв’язки між вживанням алкоголю, тривожно-депресивними розладами й порушеннями сну залишаються погано вивченими, проте зрозуміло, що проблеми зі сном в осіб з алкогольною залежністю часто мають більше ніж одну причину. Безсоння є важливим фактором ризику рецидиву депресії й алкогольної залежності, тому пацієнтів, які мають розлади сну, завжди необхідно обстежувати на наявність психічних розладів і проблем зі зловживанням психоактивними речовинами.
Лікування безсоння
Ведення хронічного безсоння в пацієнтів, які мають супутні проблеми з алкоголем, розпочинається з дотримання гігієни сну. Найпростіші поради полягають в утримуванні від стимуляторів (наприклад, кофеїну) за 6 год до сну, пізніх прийомів їжі та денного сну. Більш просунуті техніки, як-от когнітивно-поведінкова терапія або метод біологічного зворотного зв’язку (біофідбек-терапія), можуть бути ефективними, але залишаються малодоступними в нашій країні.
Втім, більшість залежних від алкоголю пацієнтів продовжують страждати від проблем зі сном попри нефармакологічні втручання, а отже, потребують призначення лікарських препаратів. Багато снодійних засобів, які традиційно застосовувалися при безсонні, є протипоказаними через їхню взаємодію з алкоголем. Наприклад, алкоголь потенціює ефекти фенобарбіталу, який входить до складу деяких заспокійливих препаратів у формі крапель. Бензодіазепіни в цьому сенсі є відносно безпечнішими, однак застосовуються обмежено через потенційне зловживання. Не в усіх залежних від алкоголю пацієнтів спостерігається ейфорична відповідь на бензодіазепіни; схильність до зловживання неможливо прогнозувати.
Бензодіазепіни зумовлюють толерантність і втрачають здатність сприяти засинанню упродовж 2 тижнів; після їх тривалого застосування розвиваються фізична залежність, а всі препарати цього класу можуть спричиняти рикошетне безсоння після відміни. У жодному дослідженні не було продемонстровано снодійну ефективність бензодіазепінів при застосуванні понад 12 тижнів. Із цих міркувань бензодіазепіни слід вважати терапією останньої лінії, коли всі інші препарати виявилися неефективними.
На думку багатьох експертів, найбільший потенціал для зловживання мають засоби зі швидким початком і швидким припиненням дії; з іншого боку, ці фармакокінетичні характеристики є бажаними для швидкої індукції сну та запобігання денної сонливості. Отже, деякі автори часто рекомендують небензодіазепінові препарати, як-от залеплон або золпідем, з огляду на швидку дію та елімінацію. Проте слід зазначити, що потенціал зловживання цими препаратами в залежних від алкоголю осіб не вивчався; так само не відомо про їхню ефективність і безпеку в цій популяції. Альтернативні засоби, як-от антигістамінні препарати, антиконвульсанти і слабкі нейролептики, недостатньо досліджувалися як снодійні.
Препаратом, який експерти найчастіше застосовують для лікування безсоння в залежних від алкоголю осіб, є тразодон – представник найсучаснішого класу антидепресантів – мультимодальних модуляторів серотонінової системи. Завдяки своєму подвійному механізму дії: блокаді серотонінових рецепторів 2А та 2С та інгібуванню зворотного захоплення серотоніну – тразодон, крім потужного антидепресивного впливу, відновлює фізіологічну структуру сну, покращує сексуальну функцію та лібідо як у чоловіків, так і в жінок, чинить протитривожний і прокогнітивний ефекти. Такий широкий спектр призначень тразодону пояснюється дозозалежними ефектами та різноманітними формами випуску препарату. Національне дослідження, проведене серед профільних спеціалістів США, показало, що тразодон у невеликих дозах (25-150 мг) є препаратом першого вибору для лікування розладів сну в пацієнтів з алкогольною залежністю; його призначали учетверо частіше (38%), ніж інші антидепресанти (12%) або антигістамінні засоби (12%). Середня тривалість терапії тразодоном перевищувала 1 міс.
Ефективність тразодону в лікуванні безсоння, асоційованого із вживанням алкоголю, була продемонстрована в рандомізованому плацебо-контрольованому дослідженні O. Le Bon і співавт. (2003). Ефективність сну значно підвищилася в групі тразодону вже після першого прийому; це покращення зберігалося упродовж 4 тижнів терапії. Тразодон скорочував кількість пробуджень серед ночі, подовжував періоди безперервного та NREM-сну, зменшував вираженість депресивних симптомів за рейтинговою шкалою Гамільтона (HAM-D) та покращував оцінку за глобальною шкалою клінічного враження (GCI). Важливо, що тразодон індукує й підтримує сон, не формуючи толерантності та сонливості в денний час; до того ж цей препарат можна приймати літнім і коморбідним пацієнтам.
Ключові моменти
- У низьких та помірних дозах алкоголь спочатку прискорює засинання, але зрештою порушує фізіологію сну навіть в осіб, які не відповідають критеріям алкогольної залежності.
- Розлади сну підвищують ризик зловживання алкоголем; так само алкогольна залежність сприяє розвитку хронічного безсоння. Ці обидва стани асоціюються із психічними порушеннями, як-от тривога та депресія.
- З огляду на чіткий зв’язок між безсонням і вживанням алкоголю клінічне обстеження пацієнтів із розладами сну має включати оцінку питної поведінки.
- Ведення безсоння в пацієнтів, які вживають алкоголь, складається із нефармакологічних методів і застосування лікарських засобів. Серед останніх препаратом першого вибору вважають тразодон, особливо за наявності супутніх депресивних симптомів.
Список літератури знаходиться в редакції.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 21 (490), 2020 р.



