25 грудня, 2020
Пацієнт із хронічним болем у спині на прийомі у лікаря: як і кому потрібно надавати допомогу?
Пацієнт із хронічним болем (ХБ) у спині – «страшний сон» лікаря. Якщо під час першого візиту такого хворого фахівець з ентузіазмом береться до справи і надає широкий перелік рекомендацій, то через 10 або навіть більше відвідувань, коли майже весь терапевтичний арсенал вичерпано, від ентузіазму не лишається й сліду.
Як допомогти пацієнтам, які зазнають страждань від ХБ? Коли призначення знеболювальних препаратів недостатньо? Чи варто «занурюватися» у вир негативних емоцій і виявляти емпатію? Хто в описаному дуеті страждає більше – хворий чи лікар?
Ці неоднозначні питання обговорювалися під час вебінару «Пацієнт із болем у спині на прийомі в лікаря: хто потребує підтримки?». Захід відбувся в рамках інноваційного освітнього проєкту NEYROSFERA і став першим у запланованому циклі тематичних дискусій.
NEYROSFERA – новий вимір професійних обговорень
Проєкт NEYROSFERA започаткувала ГО «Українська асоціація болю голови». Він призначений для неврологів і сімейних лікарів, які дотичні до ведення пацієнтів із хронічними больовими синдромами (ХБС).
Завітавши на сайт http://neyrosfera.com.ua/ або на Telegram-канал, лікарі можуть стати слухачами безкоштовних лекцій навчального циклу, в межах якого розбір клінічних проблем здійснюється в ракурсі міждисциплінарного підходу із залученням лікарів різних спеціальностей.
Звичайно, на газетних шпальтах досить важко передати атмосферу першої online-зустрічі, що відбулася 10 листопада. Проте ми впевнені: ознайомившись з основними тезами доповідей, ви відчуєте, наскільки цікаву, емоційну та корисну дискусію розгорнув тандем спеціалістів.
Тож запрошуємо на нову планету знань під назвою NEYROSFERA!
«Ниє», «коле», «пече»: особливості ХБ
 Перший доповідач – завідувач кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, доктор медичних наук, професор Михайло Михайлович Орос – проаналізував нюанси менеджменту ХБС у пацієнтів із болем у спині, яких на амбулаторному прийомі близько 40%, і зосередив увагу на відмінностях генезу, клініки й лікування нейропатичного болю.
Перший доповідач – завідувач кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, доктор медичних наук, професор Михайло Михайлович Орос – проаналізував нюанси менеджменту ХБС у пацієнтів із болем у спині, яких на амбулаторному прийомі близько 40%, і зосередив увагу на відмінностях генезу, клініки й лікування нейропатичного болю.
Коли біль вважається хронічним?
Біль тривалістю до 3 місяців класифікують як гострий, понад 3 місяці – як хронічний. Серед численних факторів ризику хронізації болю представлені й особливості особистості (песимізм, невротизація, тривожність, катастрофізація, схильність до залежностей).
Які варіанти болю існують?
Патогенетично виділяють такі різновиди болю:
- ноцицептивний (подразник, що пошкоджує тканини, діє на периферичні больові рецептори – ноцицептори – в шкірі, зв’язках, м’язах, кістках, внутрішніх органах; біль виникає внаслідок травм, опіків, розтягнення тканин, запалення; проводиться здоровим нервовим волокном від пошкодженої тканини; чітко локалізований, швидко зникає після усунення пошкоджуючого чинника й при дії аналгетиків, нестероїдних протизапальних засобів – НПЗЗ);
- нейропатичний (проводиться пошкодженим нервовим волокном, зумовлений ураженням периферичної або центральної нервової системи – ЦНС);
- функціональний (психогенний; виникає внаслідок порушення функцій ЦНС);
- змішаний (поєднання ноцицептивного й нейропатичного компонентів, наприклад діабетична нейропатія).
Які етіологія й патогенез нейропатичного болю?
Периферичний нейропатичний біль може мати травматичну етіологію (після пошкодження, операцій та ін.), з’являтися внаслідок компресії (радикулопатії, здавлювання пухлиною, ін.), інфекцій (постгерпетична невралгія й ін.), представляти собою алгічні форми нейропатій (діабетична больова нейропатія, медикаментозні нейропатії, В12-дефіцитна нейропатія і т. ін.). Центральний нейропатичний біль виникає в результаті перенесеного інсульту, спінальних травм, хвороби Паркінсона, черепно-мозкових травм, пухлин головного мозку та ін.
Нейропатичний біль виникає при пошкодженні периферичної (нерви, корінці, сплетення) або ЦНС (задні роги і стовпи спинного мозку, стовбур, таламус, великі півкулі головного мозку); больові відчуття можуть виникати навіть за відсутності подразнень.
Важливу роль у формуванні нейропатичного болю відіграють ектопічна генерація імпульсів, периферична та центральна сенситизація, порушення гальмівної функції нейронів. Як наслідок розширюється рецепторне поле, збільшуються інтенсивність і тривалість відповіді на порогові подразники; через сенсибілізацію нейронів задніх рогів знижується больовий поріг, тож больові відчуття може спровокувати подразник, який у нормі біль не викликає (наприклад, легкий дотик).
Які ознаки притаманні нейропатичному болю?
Ознаки нейропатичного болю – спонтанна поява, гіпералгезія, алодинія. Характер болю різноманітний: тупий/ниючий/пронизуючий/колючий/пульсуючий/тиснучий; біль супроводжується «повзанням мурах», відчуттям холоду. Цікаво, що іноді больові відчуття зберігаються після зникнення/усунення первинного вогнища (зокрема, у випадку постгерпетичної невралгії).
Нейропатичний біль важко піддається лікуванню, не зникає після прийому аналгетиків, НПЗЗ.
Позитивні сенсорні симптоми:
- спонтанний біль (біль без будь-якого зовнішнього впливу, припустимо, уві сні);
- алодинія (біль у відповідь на дотик, тепло, холод, рух тіла);
- гіпералгезія (підвищена чутливість до больових стимулів);
- дизестезії (неприємні відчуття, що не відповідають подразнику, який їх зумовив);
- парестезії (оніміння, «повзання мурах», поколювання – мимовільні або спровоковані).
Негативні сенсорні симптоми:
- гіпестезія (зниження чутливості до дотику, тиску, холоду або тепла);
- гіпалгезія (зниження больової чутливості);
- аналгезія (повна відсутність больової чутливості).
Ноцицептивний чи нейропатичний біль: що допоможе в діагностиці?
Нейропатичний компонент болю спостерігається більш ніж у 30% пацієнтів із ХБ у спині. Для оцінки ймовірності нейропатичного болю використовують опитувальники ID Pain, NPQ, PainDETECT, Діагностичний опитувальник нейропатичного болю (DN4), Лідську шкалу нейропатичних симптомів (LANSS). ID Pain також може застосовуватися з метою скринінгу.
«Ми надаємо перевагу опитувальнику DN4. Він заповнюється лікарем, передбачає оцінку характеру болю, супутніх симптомів (поколювання, оніміння, свербіння), шкірної чутливості», – зауважив доповідач.
! Гіпестезія при уколі та біль при дотику пензликом дозволяють відрізнити ноцицептивний біль від нейропатичного у 86% випадків.
Як лікувати?
Лікування нейропатичного болю передбачає міждисциплінарний підхід.
Міжнародна асоціація з вивчення болю (IASP; 2007) рекомендує для фармакотерапії нейропатичного болю:
- як першу лінію – ліганди α2-δ-субодиниці кальцієвих каналів (прегабалін, габапентин), трициклічні антидепресанти (ТЦА), селективний інгібітор зворотного захоплення серотоніну й норадреналіну (СІЗЗСН) і лідокаїн місцево;
- як другу лінію – опіоїдні аналгетики або трамадол ізольовано або в комбінації з одним із препаратів першої лінії;
- як третю лінію – препарати, що містять карбамазепін, ламотриджин, окскарбазепін, топірамат, вальпроєву кислоту, бупропіон, циталопрам, мексилетин, антагоністи NMDA-рецепторів і капсаїцин місцево.
Рекомендації Європейської федерації неврологічних товариств із лікування центрального болю (2006) визначають як засоби першої лінії прегабалін, габапентин, амітриптилін, другої та третьої – канабіноїди, ламотриджин (особливо дієвий за наявності постінсультного болю). Мексилетин, опіоїди, вальпроат оцінюються як засоби зі слабким ефектом.
Канадське товариство з вивчення болю (2007) рекомендує застосовувати як першу лінію прегабалін, габапентин, ТЦА; як другу – СІЗЗСН і лідокаїн місцево; як третю – трамадол або опіоїд із контрольованим вивільненням; як четверту – канабіноїди, ламотриджин, метадон, топірамат, вальпроат, селективні інгібітори зворотного захоплення серотоніну, інші конвульсанти й інші засоби. Препарати рекомендується додавати поступово.
! У разі класичного нейропатичного болю призначати НПЗЗ недоцільно.
За словами спікера, усунути периферичну сенсибілізацію, заблокувавши натрієві канали, допомагає використання пластирю з лідокаїном або примочок із лідокаїном і диметилсульфоксидом. На центральну сенсибілізацію впливають прегабалін, габапентин.
Умовно сферу дії препаратів можна описати так:
- порушення сприйняття – місцеві форми НПЗЗ, капсаїцин, місцеві анестетики;
- порушення передачі нервових імпульсів – системні НПЗЗ, опіати, антагоністи NMDA-рецепторів, антиконвульсанти;
- централізація/хронізація болю – системні НПЗЗ, опіати, антидепресанти, антиконвульсанти.
«Прегабалін ефективно усуває біль у поперековому відділі спини при прийомі як у монотерапії, так і в комбінації з НПЗЗ. Я в практиці використовую препарат Судорега (Dr. Reddy’s), представлений у різних дозуваннях. Рекомендую розпочинати лікування з 1 капсули (75 мг) у вечірній час і наголошувати пацієнту на можливості супутніх явищ. Легка сонливість, запаморочення можуть зберігатися впродовж 3-4 днів. Максимальна добова доза препарату, яку я застосовую,– 450 мг (600 мг призначаю у виняткових випадках). У більшості пацієнтів досягти позитивного ефекту вдається при прийомі препарату Судорега в дозі 300 мг/добу. Якщо за такої тактики біль не зменшується, підвищувати дозу прегабаліну немає сенсу», – прокоментував професор М. М. Орос.
За наявності змішаного болю посилювати схему лікування спікер порадив вітамінами групи В: вони зменшують інтенсивність болю та дозволяють знизити дози інших застосовуваних препаратів. У разі гострого болю комбінація вітамінів групи В і диклофенаку виявилася значно ефективнішою щодо усунення болю порівняно з монотерапією диклофенаком. Подібні результати отримані й у дослідженні DOLOR (2009), де у пацієнтів із люмбаго порівнювали вплив комбінації диклофенаку й препарату Нейробіон (Dr. Reddy’s) із монотерапією диклофенаком. Нейробіон (комплекс вітамінів В1, В6, В12) суттєво зменшує ризик рецидиву болю.
ХБ: страждає пацієнт, а виснажується – лікар
Професор М. М. Орос порівняв пацієнта з ХБ у спині з людиною, яка тоне. У такій ситуації фармакотерапія – це ніби тимчасовий «рятувальний круг», а психотерапія – «інструкція з плавання».
 Детально психоемоційний аспект проблеми ХБ проаналізував завідувач кафедри медичної психології, психосоматичної медицини та психотерапії медико-психологічного факультету Національного медичного університету ім. О. О. Богомольця (м. Київ), доктор медичних наук, професор Олег Созонтович Чабан під час захоплюючої доповіді «Пацієнт із ХБ та лікар, якого це все «дістало».
Детально психоемоційний аспект проблеми ХБ проаналізував завідувач кафедри медичної психології, психосоматичної медицини та психотерапії медико-психологічного факультету Національного медичного університету ім. О. О. Богомольця (м. Київ), доктор медичних наук, професор Олег Созонтович Чабан під час захоплюючої доповіді «Пацієнт із ХБ та лікар, якого це все «дістало».
«У середньому протягом дня в людини виникає приблизно 6200 думок, серед яких із величезним відривом переважають негативні. Орієнтовно 450 із 500 думок мають негативне емоційне забарвлення і лише 50 – позитивне. За тривалістю емоцій ненависть, туга, смуток спостерігаються значно довше, ніж любов. А щоб психічний стан людини залишався хоча б на нейтральній позначці (на так званому емоційному нулі), на 1 негативну емоцію має припадати щонайменше 7 (!) позитивних. Ці цікаві наукові спостереження дозволяють краще зрозуміти біопсихосоціокультурну модель болю і те, чому в пацієнтів із ХБ не можна виокремлювати й діяти тільки на фізичну складову», – зауважив спікер.
Відповідно до біопсихосоціокультурної моделі, біль є не просто результатом пошкодження; він відображає безперервну двосторонню взаємодію біомедичних (локалізація, інтенсивність, тривалість болю), психологічних (тривога, депресія, установки, копінг-стратегії), соціокультурних (стать, вік, сімейний стан, соціальне й фінансове становище, особливості виховання, етнічна приналежність та ін.) факторів. Тому лікування повинно охоплювати і клінічні симптоми, і когнітивні/емоційні/поведінкові фактори, пов’язані з ХБ.
Предикторами ХБ визнані похилий вік; жіноча стать; низький рівень доходів; сімейний статус (самотні, розлучені, овдовілі); висока інтенсивність болю та наявність попереднього больового досвіду; афективні стани в разі виникнення гострого болю (тривога, депресія); зловживання алкоголем і ліками; рентні установки (бажання отримати компенсаційні виплати, наприклад оплату лікарняного листа, соціальну допомогу).
За наявності ХБС увага пацієнта повсякчас прикута до болю; скарги на біль мають постійний характер; пацієнт драматизує больові відчуття й наочно їх демонструє («колекціонує» епізоди болю); використовує велику кількість різноманітних ліків; часто звертається за медичною допомогою; потерпає від погіршення сімейних стосунків.
«Біль – це не лише патофізіологічні реакції, це також емоційне опрацювання власної реакції на досвід життя з болем. Дані свідчать, що за наявності болю знижується активність префронтальної кори (ПФК), особливо передньої поясної звивини. Тому слід не лише лікувати ХБ, а й формувати в пацієнта адекватний досвід подолання болю, наприклад, методом біологічного зворотного зв’язку або за допомогою фармакотерапії. У німецькому дослідженні G. Schweiger і співавт. застосування препарату Нейробіон у комплексному лікуванні пацієнтів із болем у спині допомогло суттєво знизити ризик рецидивів: 32 vs 60% у групі використання плацебо. Однак паралельно варто впливати і на нейронні механізми, які активуються через фізичний біль, – нагадав професор О. С. Чабан. –Науковці довели, що біль й емпатія тісно пов’язані. Дані Домініка Мішковського з Університету Огайо (2019) свідчать: люди, які приймають знеболювальні препарати, менш чутливі до чужого душевного болю. Цікаво, що прояв емпатії лікаря при контакті з пацієнтами із ХБ полегшує їхній стан. Однак така жертвенна позиція із часом призводить до появи в лікаря синдрому емоційного вигорання (burnout). І тоді допомоги починають потребувати обоє: і фахівець, і пацієнт».
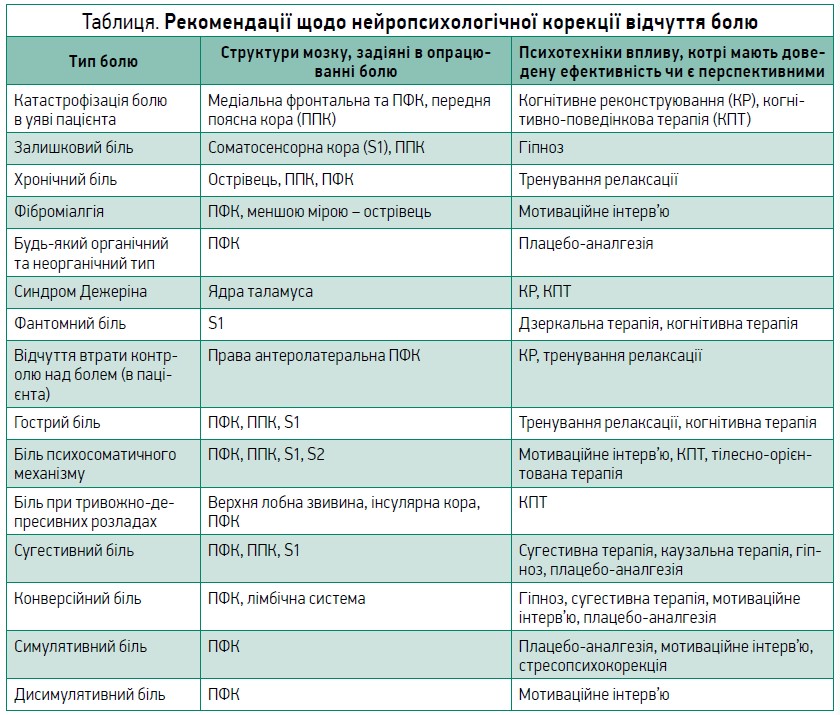
Рекомендації спікера щодо того, як нефармакологічними методами коригувати ХБ, узагальнені в таблиці.
«Чудовим аналгетиком за наявності ХБ є сміх. Але не у вигляді інтелігентної посмішки, стриманих жартів чи легкої іронії, а нестримний регіт, до спазмів і сліз», – навів думку професора Робіна Данбара з Оксфордського університету Олег Созонтович.
Гра на нервах, або Як не підлити бензину у вогонь
На переконання спікера, можна виділити кілька поширених психотипів пацієнтів, котрі страждають від ХБ, і саме на основі цього лікарю варто вибудовувати стратегію спілкування.
Тривожні пацієнти перебувають у постійних сумнівах, потребують підтримки й опіки. При контакті з такими хворими потрібно надавати переконливі аргументи; чітко оперувати даними наукових досліджень, лабораторних тестів; не пропонувати варіантів на вибір, а наполягати на обраній вами тактиці (певною мірою «підпорядковувати» пацієнтів, ставши для них «доктором Хаусом», який точно знає, що слід робити).
Якщо хворий постійно «відчуває» дискомфорт у різних органах, а після усунення болю в одному місці «знаходить» його в іншому, регулярно відвідує спеціалізовані медичні форуми, пильно вивчає інструкції до препаратів, медичні статті, найімовірніше, він відноситься до іпохондричного психотипу. Рецепт успіху під час роботи з такими пацієнтами – авторитарний стиль поведінки; аргументи, що базуються на даних параклінічних обстежень; призначення лише препаратів, які входять до протоколів.
Депресивних пацієнтів вирізняють повільний темп спілкування, часті паузи, меланхолічний настрій. У спілкуванні з такими хворими лікарю краще «загальмуватися», вести розмову спокійно, виважено, надати пацієнту та/або його родичам можливість занотовувати. Представники депресивного психотипу не реагують на жарти й підбадьорювання, навпаки, сприймають їх як особисті образи.
Гістріорні пацієнти схожі на акторів театру, вони із захопленням демонструють біль «на публіку», прагнуть авторитетних думок, долучення інших спеціалістів («А міг би мене оглянути ще й професор?»). Створити ефективний альянс із такими хворими вдається за допомогою заохочення, компліментів («Ви сьогодні прекрасно виглядаєте! Відчувається, що ліки допомагають, самопочуття покращилося»), проведення консиліумів, спільних консультацій із колегами.
Епілептоїдним пацієнтам притаманні надмірна деталізація подій; більша довіра до цифр, даних об’єктивних досліджень, ніж до рекомендацій лікаря. У бесіді неодмінно слід перерахувати побічні дії призначених ліків, розповісти про результати останніх клінічних досліджень.
Пацієнт щойно з’явився в кабінеті, а в повітрі вже «висить» напруга, звучать претензії й звинувачення, назріває конфлікт? Такий хворий належить до агресивного психотипу. При зустрічі з ним важливо пам’ятати, що агресія пацієнта сфокусована на хворобі, власній безпомічності, а не на вашій особистості та професійній кваліфікації. Найкраща тактика – «перемкнути» співрозмовника на суть проблеми, продемонструвати, що ви хочете стати його союзником у боротьбі з хворобою.
«Дам пораду, яка, на перший погляд, виглядає досить смішно, проте допомагає в 100% випадків. Якщо пацієнт налаштований на скандал, спілкується на підвищених тонах, ображає вас, запропонуйте йому роздягнутися для огляду. Це відволікає увагу й дозволяє «знизити градус» напруги», – поділився лайфхаком професор О. С. Чабан.
Друга зустріч слухачів проекту NEYROSFERA – «Шлях пацієнта з болем у спині: від сімейного лікаря до невролога. Діагностика, тактика лікування, типові помилки, клінічні розбори» – відбулася 3 грудня.
Долучайтеся до проекту та слідкуйте за нашими подальшими публікаціями!
Підготувала Олександра Марченко
Медична газета «Здоров’я України 21 сторіччя» № 23 (492), 2020 р.