25 грудня, 2024
Виклики знеболення в педіатрії: від загальних принципів до особливостей менеджменту болю в дитячій онкології
Біль є однією з найпоширеніших скарг у педіатричній практиці, особливо серед пацієнтів онкологічного профілю. Водночас оцінка інтенсивності та характеру больового синдрому в дітей часто викликає труднощі через вікові особливості сприйняття та вербалізації болю. В межах майстеркласу «Больові синдроми у дітей», який відбувся в онлайн-форматі 12 березня, провідні експерти галузі педіатрії та суміжних спеціальностей розглянули ключові проблемні питання менеджменту педіатричних пацієнтів із больовим синдромом різної етіології.
 Марина Євгенівна Маменко, доктор медичних наук, професор, лікар-педіатр, декан педіатричного факультету Національного університету охорони здоров’я України імені П.Л. Шупика (м. Київ), голова правління ГС «Українська академія педіатричних спеціальностей», представила доповідь «Загальні підходи до діагностики та лікування болю в дітей».
Марина Євгенівна Маменко, доктор медичних наук, професор, лікар-педіатр, декан педіатричного факультету Національного університету охорони здоров’я України імені П.Л. Шупика (м. Київ), голова правління ГС «Українська академія педіатричних спеціальностей», представила доповідь «Загальні підходи до діагностики та лікування болю в дітей».
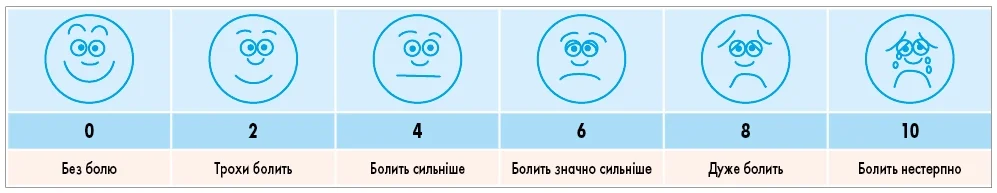
– Біль є однією з найпоширеніших скарг, з якою стикаються лікарі у своїй практиці, особливо під час роботи з дитячим контингентом. Оцінка інтенсивності та характеру болю в дітей може становити значні труднощі, передусім це стосується пацієнтів раннього віку. Це пов’язано з обмеженими можливостями малюків вербалізувати свої відчування, адекватно описати локалізацію, характер, інтенсивність больових відчуттів. Навіть у старших дітей, особливо підліткового віку, на оцінку болю можуть впливати психологічні й соціальні чинники. Зокрема, відповідно до сучасних даних, хлопці-підлітки схильні стримувати прояви болю, недооцінювати його інтенсивність через поширені гендерні стереотипи про «мужність». Водночас дівчата емоційніше реагують на больові відчуття та схильні їх перебільшувати. Тому при менеджменті дітей доцільно використовувати спеціальні валідовані шкали з оцінки болю, наприклад, шкалу оцінки болю на обличчі Вонга – Бейкера (Wong-Baker Faces Pain Rating Scale (рис. 1).
Рис. 1. Шкала оцінки болю на обличчі Вонга – Бейкера
Окрім болю, пов’язаного з різноманітними захворюваннями та патологічними станами, в педіатричній практиці не менш важливою проблемою є біль, що виникає під час проведення медичних маніпуляцій і діагностично-лікувальних процедур. Навіть такі рутинні втручання, як венепункція, взяття крові з п’ятки новонародженого, встановлення периферичного катетера, можуть завдавати значного болю маленьким пацієнтам. За даними досліджень, новонароджені у відділеннях інтенсивної терапії щодня отримують у середньому від семи до 17 болісних процедур. Це величезне навантаження на незрілу нервову систему малюків, яке може мати негативні наслідки не лише в короткостроковій перспективі, а й у віддаленому майбутньому.
Крім того, сьогодні наявна проблема концепції «каральної медицини», яка, незважаючи на розвиток сучасної медицини, подекуди ще трапляється в медичних закладах нашої країни. Йдеться про недооцінку медичним персоналом больових відчуттів дитини під час інвазивних втручань, проведення процедур без адекватного знеболення, що інколи супроводжується грубим поводженням, насильницькою фіксацією дитини. Такий негативний досвід контакту з медициною в ранньому дитинстві може мати серйозні психологічні наслідки – формувати страх перед «людьми в білих халатах», призводити до уникання звернень по медичну допомогу в дорослому віці навіть за наявності серйозних проблем зі здоров’ям.
Крім безпосереднього страждання дитини в момент відчуття болю, розвиваються також віддалені несприятливі ефекти больового досвіду в ранньому віці. Зокрема, недоношені діти, які перенесли численні болісні втручання у відділеннях виходжування, у шкільному віці демонструють гірші показники когнітивного та моторного розвитку порівняно з однолітками. Вони мають нижчий поріг болю, сильніше реагують на больові стимули. А в дорослому віці в осіб із негативним досвідом болю в дитинстві частіше розвиваються хронічні больові синдроми, тривожні й депресивні розлади.
Безумовно, наявність захворювання чи травми, які спричиняють у дитини біль, є об’єктивною реальністю, на яку опікуни/лікарі, на жаль, не завжди можуть вплинути. Проте медичним працівникам до снаги мінімізувати страждання маленького пацієнта, запобігти виникненню ятрогенного болю під час обстежень і процедур. Слід взяти на озброєння досвід провідних педіатричних клінік світу, що розробили протоколи контролю болю в дітей і їх неухильно дотримуються. Ці документи чітко регламентують дії лікарів і медичних сестер, спрямовані на зменшення больових відчуттів та страху дітей перед медичними маніпуляціями.
Для запобігання негативному больовому досвіду також важливим є створення в дитячих лікарнях комфортного психологічного середовища, що може істотно зменшити стрес та негативні емоції маленьких пацієнтів. Наприклад, розділення приміщень для огляду пацієнтів і процедурних кабінетів, залучення батьків до участі в підготовці дитини до процедури, використання сучасних атравматичних технологій. Яскраве оформлення інтер’єрів, використання мультимедійних пристроїв та сучасних технологій віртуальної реальності для відволікання уваги, залучення психологів, арттерапевтів та аніматорів – усі ці заходи спрямовані на створення максимально дружньої до дитини атмосфери.
Біль визначають як неприємний сенсорний та емоційний досвід, пов’язаний із фактичним або потенційним пошкодженням тканин. За механізмом виникнення виділяють ноцицептивний біль, що виникає внаслідок стимуляції периферичних больових рецепторів; нейропатичний біль, зумовлений пошкодженням структур нервової системи, а також ноципластичний біль, що не пов’язаний з активацією ноцицепторів чи пошкодженням нервів.
Структура причин болю, його характеристики та локалізація істотно відрізняються в різних вікових періодах дитинства. Так, для малюків першого року життя найбільш типовим є біль, пов’язаний із прорізуванням зубів, кишковими кольками. У ранньому дитячому віці часто виникає біль у разі підвищення температури тіла на тлі гострої респіраторної вірусної інфекції й інших інфекційних захворювань. Діти дошкільного та молодшого шкільного віку схильні до травматизації, тому в цій віковій групі більшу частку становить біль, пов’язаний із забоями, розтягненнями, переломами. У підлітковому віці значно зростає поширеність первинного головного болю – мігрені та головного болю напруження. Також у пубертатний період у дівчаток виникають циклічні больові синдроми, пов’язані з менструаціями, – дисменорея, передменструальний синдром. Відповідно до сучасних рекомендацій Всесвітньої організації охорони здоров’я (ВООЗ) щодо корекції больових станів у дітей, кожна дитина має невід’ємне право на адекватне знеболення, і медичні працівники зобов’язані докладати всіх зусиль для зменшення страждань маленьких пацієнтів. Особливу увагу слід приділяти своєчасному призначенню анальгетиків у разі хронічних больових синдромів у дітей, таких як онкологічний і нейропатичний біль.
Окремої уваги також потребує розгляд питання болю в дітей у контексті війни в Україні. На жаль, через бойові дії величезна кількість дітей зазнала травм і поранень різного ступеня тяжкості. Але, окрім фізичних ушкоджень, не менші страждання маленьким українцям завдає ноципластичний біль, пов’язаний із психологічною травматизацією. Втрата рідних, необхідність полишати домівки, тривале перебування в укриттях, відчуття постійної загрози – всі ці чинники самі собою можуть спричиняти больові відчуття в дітей навіть без видимих тілесних ушкоджень.
 Михайло Васильович Адиров, дитячий лікар-гематолог, завідувач відділення дитячої онкології, гематології та імунології КНП «Перше медичне об’єднання м. Львова», член SIOP, експерт МОЗ України за напрямом «Дитяча онкологія / дитяча гематологія» та комісії з питань направлення на лікування за кордон, експерт НСЗУ за напрямом «Лікування онкогематологічних та гематологічних захворювань», член ГО «Українська асоціація дитячої онкології / гематології», продовжив тему ведення педіатричних пацієнтів із больовим синдромом у контексті онкологічних захворювань.
Михайло Васильович Адиров, дитячий лікар-гематолог, завідувач відділення дитячої онкології, гематології та імунології КНП «Перше медичне об’єднання м. Львова», член SIOP, експерт МОЗ України за напрямом «Дитяча онкологія / дитяча гематологія» та комісії з питань направлення на лікування за кордон, експерт НСЗУ за напрямом «Лікування онкогематологічних та гематологічних захворювань», член ГО «Українська асоціація дитячої онкології / гематології», продовжив тему ведення педіатричних пацієнтів із больовим синдромом у контексті онкологічних захворювань.
– Коли йдеться про біль у дітей, важливо зазначити, що больовий синдром є однією з найпоширеніших і найскладніших проблем у педіатричній онкології. За сучасними даними, до 80% дітей з онкологічними захворюваннями відчувають інтенсивний біль на різних етапах перебігу хвороби та її лікування. Це не дивно, адже злоякісний процес, особливо в разі прогресування, здатний безпосередньо уражати нервові закінчення, кістки, спричинювати здавлення органів і тканин. Агресивне протипухлинне лікування – хіміотерапія, променева терапія, оперативні втручання – також може супроводжуватися вираженим больовим синдромом.
Крім того, діти з онкопатологією змушені регулярно проходити численні болісні діагностичні й лікувальні процедури – люмбальні пункції, трепанобіопсії кісткового мозку, встановлення центральних венозних катетерів тощо. А розвиток таких ускладнень терапії цитостатиками, як мукозит, виразково-некротичний стоматит, також асоціюється з дуже інтенсивним болем, що значно погіршує якість життя маленьких пацієнтів. Тож в педіатричній онкології важливо забезпечити мультидисциплінарний підхід до лікування болю. Тому в менеджменті дитини з онкологічним захворюванням і больовим синдромом мають брати участь не лише лікарі-онкологи, а й анестезіологи, психологи, фахівці з паліативної допомоги. Надзвичайно важливим також є залучення батьків та опікунів дитини, медичних сестер, які проводять більшість часу біля ліжка хворої дитини і можуть повідомити лікареві про найменші зміни її стану.
Оцінка інтенсивності болю в дітей онкологічного профілю має проводитися щодня, а в разі необхідності – декілька разів на день. З метою оцінки болю в дітей віком від шести місяців до семи років доцільно використовувати шкалу FLACC, візуальну аналогову шкалу (ВАШ) болю та ін. (табл. 1). Постійна оцінка болю дає змогу динамічно відстежувати зміни больового синдрому та вчасно коригувати знеболювальну терапію. Важливо зазначити, що навіть у ситуаціях, коли дитина продовжує гратися, усміхатися, спілкуватися з батьками та медперсоналом, не можна виключати наявності болю та потреби в його купіруванні.
|
Таблиця 1. Оцінка болю за шкалою FLACC у дітей віком від 6 місяців до 7 років |
|||
|
|
0 балів |
1 бал |
2 бали |
|
Обличчя |
Не має конкретного виразу або усміхнене |
Не часто гримаса або насуплені брови, замкнутість, незацікавленість |
Часте та постійне тремтіння підборіддя, стиснуті щелепи |
|
Ноги |
Нормальне положення або розслаблені |
Некомфортне положення, напружені, неспокійні |
Брикання ногами, або ноги підтягнуті |
|
Активність |
Лежить спокійно, нормальне положення, легко переміщається |
Звивається, переміщається вперед і назад, напруженість |
Вигинається, ригідність, сіпання кінцівок |
|
Плач |
Відсутній (дитина активна або спить) |
Стогін і пхикання; періодичні скарги |
Постійний плач, дитина кричить або схлипує, часто скаржиться |
|
Можливість заспокоїти |
Дитина задоволена, спокійна |
Заспокоюється від дотику, обіймів або розмов, можна відволікти |
Важко втішити та заспокоїти |
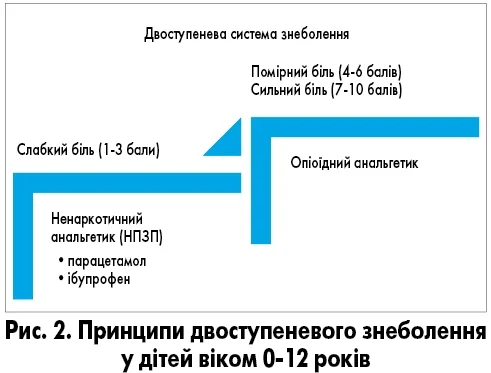 В аспекті менеджменту педіатричних пацієнтів онкологічного профілю з больовим синдром доцільно зупинитися на сучасних рекомендаціях щодо медикаментозного лікування хронічного больового синдрому. Так, у разі слабкого болю (1-3 бали за ВАШ) цілком виправдане призначення ненаркотичних анальгетиків – парацетамолу й ібупрофену. Проте в разі болю помірної (4-6 балів за ВАШ) і високої інтенсивності (7-10 балів за ВАШ) вже не обійтися без опіоїдного анальгетика (рис. 2). На жаль, незважаючи на розвиток сучасної медицини, в Україні й досі подекуди використовують застарілі підходи до знеболення дітей з онкологічною патологією – необґрунтоване призначення таких препаратів, як трамадол, омнопон.
В аспекті менеджменту педіатричних пацієнтів онкологічного профілю з больовим синдром доцільно зупинитися на сучасних рекомендаціях щодо медикаментозного лікування хронічного больового синдрому. Так, у разі слабкого болю (1-3 бали за ВАШ) цілком виправдане призначення ненаркотичних анальгетиків – парацетамолу й ібупрофену. Проте в разі болю помірної (4-6 балів за ВАШ) і високої інтенсивності (7-10 балів за ВАШ) вже не обійтися без опіоїдного анальгетика (рис. 2). На жаль, незважаючи на розвиток сучасної медицини, в Україні й досі подекуди використовують застарілі підходи до знеболення дітей з онкологічною патологією – необґрунтоване призначення таких препаратів, як трамадол, омнопон.
Сучасні рекомендації ВООЗ, національні клінічні протоколи провідних медичних спільнот наголошують на доцільності застосування морфіну та інших сильних опіатів у цієї категорії пацієнтів (табл. 2). У дитячій популяції переваги використання ефективного сильного опіоїдного анальгетика вагоміші, ніж опіоїдів середньої дієвості. І хоча існують ризики, пов’язані із застосуванням сильних опіоїдів, вони є прийнятними порівняно з невизначеністю, пов’язаною з реакцією дітей на кодеїн і трамадол. Звичайно, таке призначення має відбуватися під ретельним контролем лікарів, із моніторингом ефективності й безпеки терапії.
|
Таблиця 2. Початкові дози морфіну з негайним вивільненням для дітей, котрі раніше не приймали опіоїди (112 років) |
||
|
12 роки |
200400 мкг/кг кожні 4 год |
1 мл на кожні 10 кг маси тіла |
|
212 років* |
200500 мкг/кг кожні 4 год |
1 мл на кожні 10 кг маси тіла (не більше 5 мл) |
|
*У дітей віком до 7 років можливе підвищення дози на 25% кожні 24 год; у дітей старших 7 років можливе підвищення дози на 50% кожні 24 год. |
||
Одним із перспективних варіантів знеболення в педіатричних пацієнтів онкологічного профілю є застосування трансдермальних терапевтичних систем. Наприклад, фентанілові пластирі дають змогу досягти стабільної концентрації опіоїду в крові, забезпечити тривале й контрольоване знеболення без різких коливань інтенсивності болю. Це дуже зручно і для пацієнтів, і для їхніх батьків, не потребує частого введення препаратів, що вкрай важливо для дитини, яка вже отримує величезну кількість уколів і крапельниць.
Потрібно також зазначити, що адекватне знеболення в дітей з онкологічними захворюваннями необхідне не лише для зменшення страждань маленького пацієнта, а й важливе з міркувань загального одужання та реабілітації. Адже наявність постійного інтенсивного болю призводить до активації симпатоадреналової системи, викиду стресових гормонів, що може негативно впливати на перебіг основного захворювання. Некупіруваний больовий синдром здатен значно погіршувати когнітивні функції, апетит, сон дитини, її здатність до навчання, спілкування з однолітками та рідними. Саме тому сучасні рекомендації стверджують: лікарі повинні переконатися, що пацієнти та їхні родини розуміють, що полегшення болю важливе для пацієнта, користі від болю немає і біль зазвичай можна контролювати за допомогою пероральних препаратів. Однак якщо полегшення за допомогою цих препаратів не досягнуте, доступні інші варіанти.
Висновки
Больовий синдром є однією з найпоширеніших проблем у педіатричній практиці, що істотно погіршує якість життя дітей і може мати негативні наслідки для їхнього фізичного та психічного здоров’я в майбутньому. Водночас діагностика й оцінка інтенсивності болю в дитячому віці часто становлять труднощі через вікові особливості больової перцепції та обмежені можливості дітей, особливо наймолодшого віку, вербалізувати свої відчуття. Саме тому педіатри та лікарі інших спеціальностей, що працюють із дітьми, мають виявляти занепокоєння щодо потенційного больового синдрому й активно шукати його прояви у своїх пацієнтів. Необхідно регулярно проводити скринінг болю в дітей різного віку за допомогою валідованих шкал, адаптованих до педіатричної популяції.
На особливу увагу заслуговує проблема больового синдрому в дитячій онкології, адже біль тією чи іншою мірою виникає в більшості пацієнтів на всіх етапах перебігу захворювання та його лікування. Діти з онкологічною патологією страждають від болю, спричиненого безпосереднім впливом пухлини на органи та тканини, токсичними ефектами протипухлинної терапії, численними інвазивними діагностичними й лікувальними процедурами.
На жаль, досі в Україні подекуди спостерігається недооцінка проблеми болю в педіатричній онкології, використання застарілих підходів до знеболення, невиправдане побоювання щодо застосування опіоїдних анальгетиків. Водночас сучасні міжнародні рекомендації, зокрема ВООЗ, наголошують на необхідності рутинного скринінгу больового синдрому в кожної дитини з онкопатологією, застосування валідованих педіатричних шкал для оцінки інтенсивності болю, активнішого призначення сильних опіоїдів під ретельним клінічним моніторингом. Окремої уваги потребує проблема процедурного болю в онкопедіатрії. Кожна болісна маніпуляція має супроводжуватися адекватною седацією та аналгезією не лише з етичних міркувань, а й задля зниження ризику розвитку посттравматичного стресового розладу та підвищення комплаєнсу в дітей.
Отже, ефективна діагностика й лікування болю мають бути пріоритетом сучасної педіатричної онкологічної служби. Лише завдяки підвищенню обізнаності медичного персоналу, впровадженню науково обґрунтованих протоколів, міждисциплінарній співпраці й активному залученню пацієнтів і їхніх родин можна досягти значного прогресу в подоланні проблеми болю та страждань пацієнтів.
Підготувала Анна Сочнєва
Тематичний номер «Педіатрія» № 5 (76) 2024 р.