29 квітня, 2025
Хронічне обструктивне захворювання легень. Уніфікований клінічний протокол первинної, спеціалізованої та екстреної медичної допомоги: оновлення 2024
Хронічне обструктивне захворювання легень (ХОЗЛ) залишається значущою проблемою для системи охорони здоров’я, адже ця патологія призводить до значних економічних витрат. Унаслідок тривалого впливу факторів ризику і старіння світової популяції зберігається прискорене зростання поширеності ХОЗЛ, яке є однією з основних причин хронічної захворюваності та смертності в усьому світі. В уніфікованому клінічному протоколі медичної допомоги (УКПМД) зосереджено увагу на основних етапах надання медичної допомоги хворим на ХОЗЛ: забезпечення якості, ефективності та рівних можливостей доступу до медичної допомоги, створення єдиних принципів щодо здійснення профілактики, діагностики, лікування та спостереження за пацієнтами, а також обґрунтування кадрового забезпечення та ресурсного оснащення закладу охорони здоров’я (ЗОЗ).
І. Паспортна частина
1. Діагноз: Хронічне обструктивне захворювання легень
2. Коди стану або захворювання. НК 025:2021 «Класифікатор хвороб і споріднених проблем охорони здоров’я»
J44 Інша хронічна обструктивна хвороба легень
3. Протокол призначений для: керівників ЗОЗ, лікарів загальної практики – сімейних лікарів, лікарів: терапевтів, пульмонологів, профпатологів, рентгенологів, хірургів, інших медичних працівників, які беруть участь у наданні первинної та спеціалізованої медичної допомоги пацієнтам із ХОЗЛ.
4. Мета протоколу: визначення та розробка комплексу заходів із профілактики, раннього та своєчасного виявлення, діагностики та лікування пацієнтів із ХОЗЛ.
Опис етапів медичної допомоги
1. Діагностика
Визначення ХОЗЛ
ХОЗЛ – це гетерогенний стан легень, що характеризується хронічними респіраторними симптомами (задишка, кашель, виділення мокротиння) і/або загостреннями, унаслідок патологічних змін дихальних шляхів (ДШ) (бронхіт, бронхіоліт) і/або альвеол (емфізема), які спричиняють персистуючу, часто прогресуючу обструкцію повітряного потоку.
Збір анамнезу
У пацієнта з ХОЗЛ основними скаргами є: задишка, свистяче дихання, стиснення в грудях, втома, обмеження активності і/або кашель із виділенням або без виділення мокротиння, можливі гострі явища (загострення), що характеризуються посиленням респіраторних симптомів, які потребують спеціальних профілактичних і терапевтичних заходів (табл. 1).
|
Таблиця 1. Диференційний діагноз ХОЗЛ |
|
|
Діагноз |
Клінічні ознаки |
|
ХОЗЛ |
Симптоми повільно прогресують. Куріння тютюну або інші фактори ризику в анамнезі |
|
Бронхіальна астма |
Симптоми обструкції ДШ варіюють. Симптоми значно варіюють із дня в день. Симптоми погіршуються вночі / рано вранці. Можуть спостерігатись алергія, риніт та (або) екзема. Часто в дитячому віці. Бронхіальна астма в сімейному анамнезі |
|
Застійна серцева недостатність |
Збільшення розмірів серця на рентгенограмі, набряк легень. Дослідження легеневої функції виявляє зменшення легеневих об’ємів, немає обмеження повітряного потоку |
|
Бронхоектатична хвороба |
Велика кількість гнійного мокротиння. Зазвичай асоційовані з бактеріальними інфекціями. Рентгенограма та КТ з високою роздільною здатністю демонструють розширення бронхів |
|
Туберкульоз |
Початок у будьякому віці. На рентгенограмі виявляють інфільтрати. Мікробіологічне підтвердження. Висока захворюваність на туберкульоз у регіоні |
|
Облітеруючий бронхіоліт |
Може спостерігатися в дитячому віці. Спостерігають після пересадки легень або кісткового мозку. КТ з високою роздільною здатністю демонструє ділянки пониженої щільності |
|
Дифузний панбронхіоліт |
Здебільшого в представників азійської раси. Переважно в чоловіків, некурців. Майже всі пацієнти мають хронічний синусит. На рентгенограмі та КТ з високою роздільною здатністю виявляють центрилобулярні вузлові затемнення і гіперінфляцію |
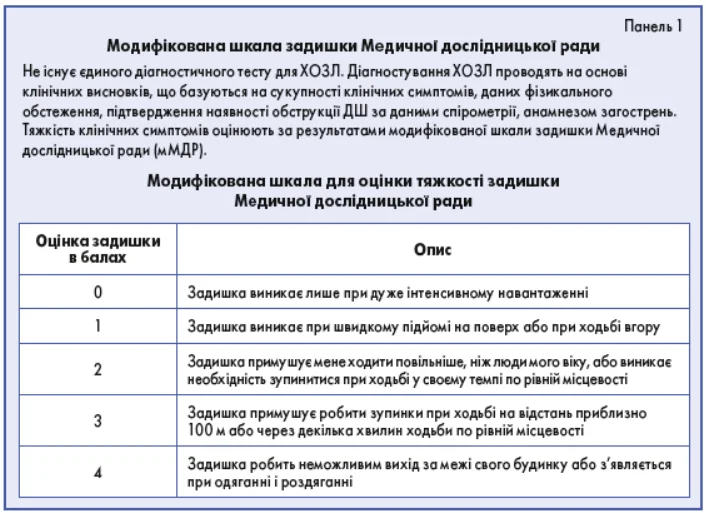
Хронічна задишка – найхарактерніший симптом ХОЗЛ (панель 1). Хронічний кашель часто є першим симптомом, спочатку може бути періодичним, але згодом починає турбувати щодня і часто впродовж дня; може бути як продуктивним, так і непродуктивним.
У деяких випадках значна обструкція ДШ може розвиватися без кашлю. Ці симптоми можуть передувати розвитку обструкції ДШ за багато років (панель 2).
Пацієнти з ХОЗЛ часто мають інші супутні захворювання, які впливають на клінічний стан і прогноз, а також потребують специфічного лікування. Ці захворювання можуть імітувати і/або посилювати загострення.
Під час аускультації прослуховуються розсіяні хрипи на вдиху і/або видиху, турбує стиснення в грудях, яке розвивається внаслідок фізичного навантаження, не має чіткої локалізації, має м’язовий характер і може виникати внаслідок ізометричного скорочення міжреберних м’язів, симптоми можуть змінюватися як щоденно, так і протягом дня. Відсутність хрипів або стиснення в грудній клітці не виключає діагнозу ХОЗЛ, як і наявність цих симптомів не є підтвердженням бронхіальної астми (БА).
Слабкість – один із найпоширеніших і тривожних симптомів, що впливає на повсякденну активність пацієнта та якість його життя.
Додаткові клінічні ознаки на тлі тяжкого перебігу ХОЗЛ: втрата ваги, втрата м’язової маси та анорексія – поширені прояви в пацієнтів із тяжким і дуже тяжким перебігом ХОЗЛ. Ці симптоми мають прогностичне значення, а також можуть бути ознакою інших захворювань, таких як туберкульоз або рак легень, тому в таких пацієнтів необхідно завжди проводити диференційну діагностику.
Набряк щиколоток може вказувати на наявність у пацієнта легеневого серця. Симптоми депресії і/або тривожність потребують особливої уваги, оскільки вони є доволі поширеними в пацієнтів із ХОЗЛ і асоціюються з погіршенням стану здоров’я, підвищеним ризиком загострень, необхідністю екстреної госпіталізації та лікування.
Треба з’ясувати наявність таких факторів ризику, як: куріння (як активне, так і тривале пасивне); контакт із пилом та іншими агентами (пари хімічних сполук або аерозолі, біоорганічне паливо, професійні шкідливості, забруднення повітря тощо); обтяжена спадковість щодо ХОЗЛ; гіперреактивність ДШ; хронічний бронхіт; інфекції; часті захворювання ДШ у дитячому віці; дефіцит альфа‑1-антитрипсину; вади розвитку легень; соціально-економічний статус. Також необхідно з’ясувати, чи мали місце спроби зниження ваги, чи турбує поганий нічний сон із частими пробудженнями, підвищена дратівливість, втома, біль у грудній клітці, кровохаркання.
Фактори ризику розвитку ХОЗЛ та групи спостереження пацієнтів із загрозою розвитку ХОЗЛ:
- вік старше 40 років, з наявністю або без наявності факторів ризику;
- активне чи пасивне куріння сигарет та інші види споживання тютюну (наприклад, трубка, сигара, кальян), а також марихуани;
- проживання в житлових приміщеннях із забрудненим повітрям (спалювання на відкритому вогні або в печі, що погано працює, деревини, гною, соломи і вугілля);
- професійний вплив (органічний і неорганічний пил, хімічні агенти та дим);
- забруднення повітря твердими часточками, тяжкими металами, озоном, оксидом азоту або сірки та іншими парниковими газами;
- спадковий дефіцит альфа‑1-антитрипсину чи інші генетичні аномалії;
- наявність аномалій розвитку легень унаслідок інтранатальної події, у тому числі передчасні пологи, низька вага новонародженого, незавершений розвиток легень у новонароджених, вроджені вади легень;
- наявність БА, туберкульозу чи ВІЛ-інфекції в анамнезі;
- порушення нормального розвитку в дитячому віці:
- діти, які часто хворіють на хронічний рецидивний бронхіт та інші інфекційні захворювання;
- діти, які народилися в матері з ускладненою вагітністю, пологами, хворої на синдром набутого імунодефіциту;
- низький соціально-економічний статус (обмеження харчування, перенаселеність, часте переохолодження);
- ознаки гіперреактивності бронхів (супутня БА).
Фізикальне обстеження
Хоча фізикальне обстеження є важливою частиною спостереження за пацієнтом, результати такого обстеження рідко (якщо взагалі будь-коли) слугують діагностичним критерієм при ХОЗЛ. Фізикальні ознаки обструкції ДШ зазвичай відсутні доти, доки не розвинеться значне порушення легеневої функції, визначення таких ознак має відносно низьку чутливість і специфічність. При ХОЗЛ може виявлятися низка фізикальних ознак (наприклад, гіперінфляція легень, ціаноз), проте їх відсутність не виключає діагноз ХОЗЛ (панель 3).
Наявність хрипів не є критерієм тяжкості захворювання, часто вони відсутні при стабільному, проте тяжкому ХОЗЛ. У частини пацієнтів за тривалого перебігу захворювання мають місце емфізематозна деформація грудної клітки, обмеження її рухливості при диханні, участь в акті дихання допоміжних м’язів, послаблення дихальних звуків (послаблене дихання) і подовження фази видиху, тимпаніт при перкусії. У разі загострення можуть з’явитися такі симптоми, як тахіпное, тахікардія, участь в акті дихання допоміжних м’язів, ціаноз тощо. При розвитку ускладнень ХОЗЛ (легенева гіпертензія з формуванням легеневого серця з проявами правошлуночкової недостатності) можуть мати місце вибухання югулярних вен (венозний пульс) та периферичні набряки.
Розглядати діагноз ХОЗЛ та проводити спірометрію за наявності будь-якого з таких критеріїв (ці критерії не є діагностичними, проте наявність кількох ключових підвищує ймовірність діагнозу ХОЗЛ. Для підтвердження діагнозу ХОЗЛ необхідним є проведення спірометрії:
- задишка – прогресує впродовж тривалого часу, посилюється під час фізичного навантаження, постійна;
- рецидивні хрипи;
- хронічний кашель – може бути інтермітуючим або непродуктивним;
- рецидивні інфекції нижніх ДШ;
- фактори ризику в анамнезі – куріння тютюну (у тому числі популярні місцеві форми споживання), дим, що утворюється під час приготування їжі та опалення приміщень, промисловий пил, пари, дим, гази та інші хімічні речовини, індивідуальні фактори, генетичні, вроджені аномалії, низька вага при народженні, недоношеність, дитячі респіраторні інфекції тощо);
- пацієнта, щодо якого є підозра на ХОЗЛ, необхідно запитати про таке:
- чи були спроби зниження ваги;
- чи турбує поганий нічний сон із частими пробудженнями;
- чи є підвищена дратівливість;
- чи є набряки нижніх кінцівок;
- чи є підвищена стомлюваність;
- чи є професійні ризики (пил, загазованість повітря та ін.);
- чи є болі в грудній клітці;
- чи є кровохаркання.
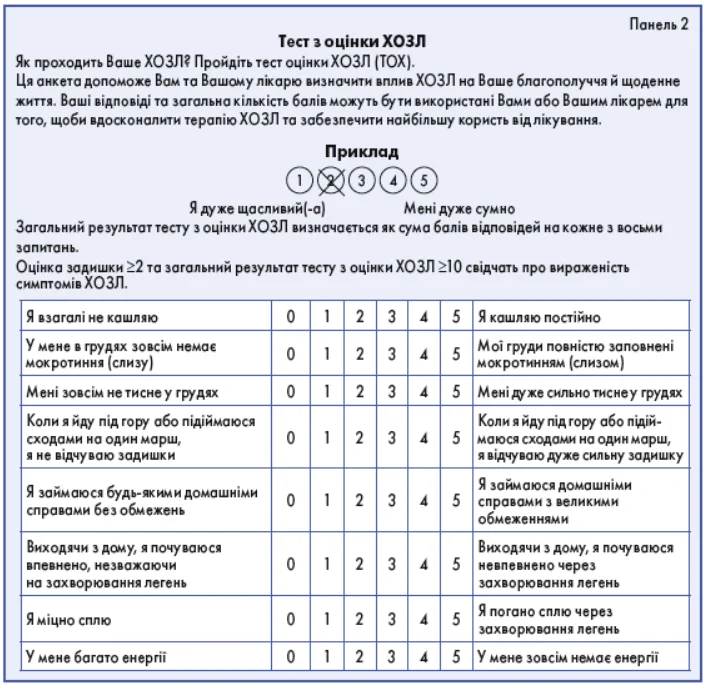
Лабораторні дослідження та інструментальні методи обстеження (панель 2):
- Наявність і тяжкість бронхіальної обструкції неможливо визначити за допомогою клінічних методів обстеження. Спірометрія є єдиним об’єктивним методом визначення обструкції та її ступеня. Пікова об’ємна швидкість (ПОШ) не є чутливим тестом визначення функції ДШ у пацієнта з ХОЗЛ, оскільки вона має широкий діапазон нормальних значень.
- Форсована спірометрія є найбільш відтворюваним і об’єктивним методом визначення обструкції ДШ.
- Пацієнтам без симптомів та значного впливу тютюну або інших факторів ризику скринінгова спірометрія не показана, тоді як у пацієнтів із симптомами або факторами ризику (наприклад, стаж куріння понад 20 пачко-років, рецидивні респіраторні інфекції, події в ранньому віці) спірометрію потрібно розглядати як метод раннього виявлення обструктивних захворювань легень.
- Пацієнту необхідно провести дослідження в закладі, який надає спеціалізовану медичну допомогу:
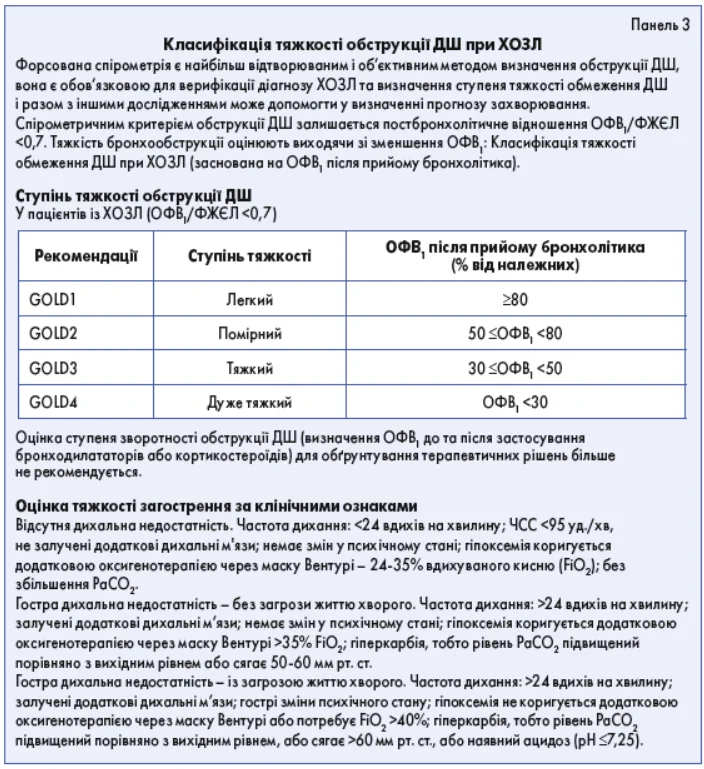
- спірометрію виконують після прийому 400 мкг бронходилататора (сальбутамолу); зменшення співвідношення об’єм форсованого видиху за 1-шу секунду (ОФВ1) / форсована життєва ємність легень (ФЖЄЛ) <0,7 (<70%) вказує на наявність стійкої бронхообструкції. Ступінь тяжкості бронхообструкції визначається за ОФВ1 також після прийому бронхолітика, у пацієнта літнього віку ОФВ1/ФЖЄЛ <0,65-0,7 без клінічних симптомів може бути нормою;
- рентгенографія органів грудної клітки (ОГК) (перевагу має КТ) для виключення супутньої легеневої патології;
- обчислення індексу маси тіла (ІМТ) (вимірювання зросту, ваги тіла з наступним обчисленням ІМТ);
- ЕКГ, ехокардіоскопія серця;
- пульсоксиметрія;
- визначення фактора переносу монооксиду вуглецю;
- пульсоксиметрію необхідно застосовувати в ЗОЗ, що надають первинну медичну допомогу, як допоміжний контроль стану пацієнта.
Лабораторні дослідження:
- загальний аналіз крові з формулою;
визначення рівня альфа‑1-антитрипсину.
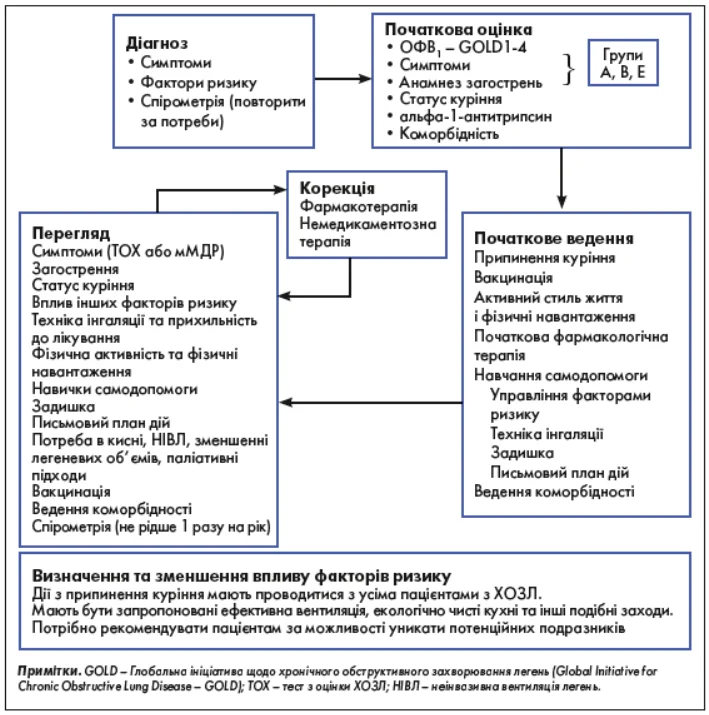
Алгоритм діагностики та ведення ХОЗЛ наведено на рисунку 1.
Рис. 1. Алгоритм діагностики та ведення ХОЗЛ
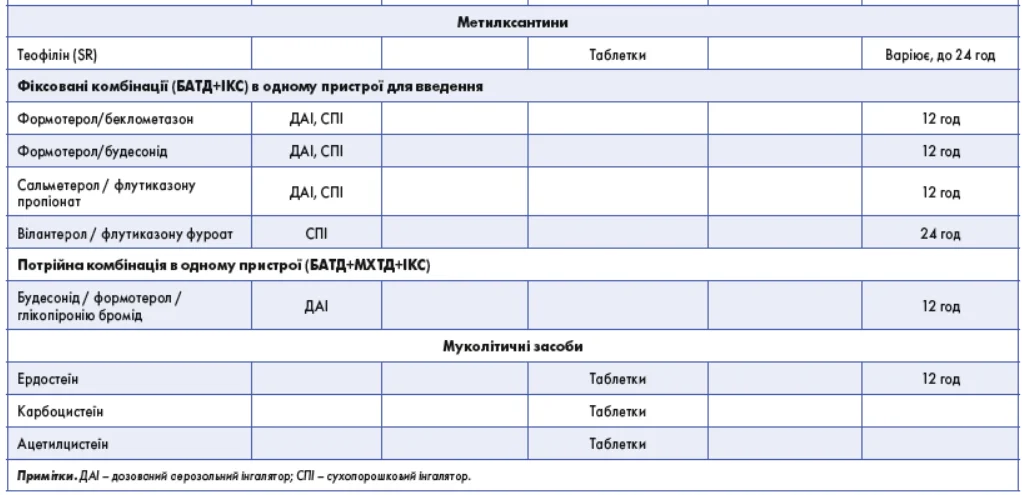
2. Лікування (табл. 2-4; рис. 2)
|
Таблиця 2. Цілі лікування стабільного ХОЗЛ |
|
|
Симптоми |
Цілі |
|
Полегшення симптомів |
Зменшення симптомів |
|
Поліпшення толерантності до фізичних навантажень |
|
|
Поліпшення стану здоров’я |
|
|
Запобігання прогресуванню захворювання |
Зниження ризику |
|
Профілактика і лікування всіх можливих симптомів загострення |
|
|
Запобігання смерті |
|
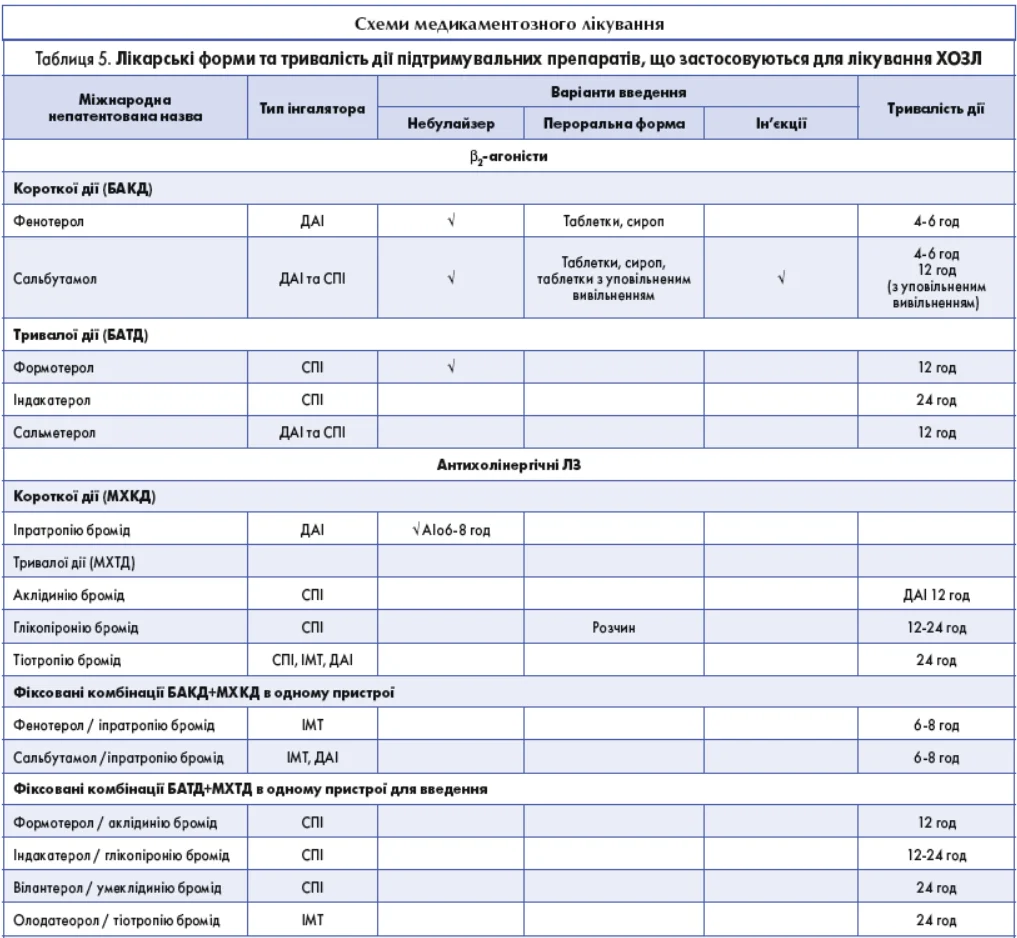
Група A
Усім пацієнтам групи А призначають бронхолітичну терапію, з огляду на її вплив на задишку. Це можуть бути бронходилататори короткої або тривалої дії. Бронходилататори тривалої дії є переважним вибором, окрім пацієнтів, в яких задишка виникає рідко.
Якщо задокументований терапевтичний ефект, то варто дотримуватися лікування.
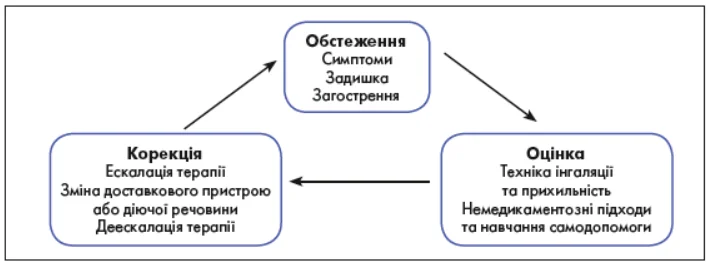
Рис. 2. Цикл ведення пацієнта з ХОЗЛ
Група B
Для початкової терапії рекомендована комбінація БАТД+МХТД.
Якщо комбінація БАТД+МХТД не дає ефекту, немає підстав рекомендувати один клас бронходилататорів тривалої дії замість іншого (БАТД або МХТД). Вибір препарату має здійснюватися відповідно до індивідуального відчуття полегшення симптомів у кожного окремого пацієнта.
Пацієнти групи B, як правило, мають супутні захворювання, що можуть посилювати симптоматику ХОЗЛ і впливати на загальний прогноз.
Необхідно проводити лікування супутніх захворювань відповідно до галузевих стандартів у сфері охорони здоров’я.
|
Таблиця 3. Початкове фармакологічне лікування ХОЗЛ |
|
|
Характеристика пацієнтів (група) |
Препарати |
|
А Низький ризик загострень (01 помірне загострення, без госпіталізації), симптоми менше виражені (мMКД <2, ТОХ <10) |
Бронхолітик |
|
В Низький ризик загострень (01 помірне загострення, без госпіталізації), симптоми більш виражені (мМКД ≥2, ТОХ ≥10) |
Бронхолітики пролонгованої дії*: b2агоніст + холінолітик |
|
Е Високий ризик загострень (≥2 помірних загострення або ≥1 загострення з госпіталізацією) |
Бронхолітики пролонгованої дії*: b2агоніст + холінолітик Треба врахувати можливість застосування БАТД+МХТД+ІКС, якщо рівень еозинофілів у крові ≥300 клітин/мкл |
|
Примітки. БАТД – β2агоністи тривалої дії; МХТД – Мхолінолітики тривалої дії; ІКС – інгаляційний кортикостероїд; * – застосування одного інгалятора може бути зручнішим та ефективнішим, ніж застосування кількох інгаляторів. Термін «загострення» означає кількість загострень на рік. |
|
Група E
Комбінація БАТД+МХТД є найкращим вибором для початкової терапії в пацієнтів групи E.
Застосування БАТД+ІКС при ХОЗЛ не рекомендується. Якщо є показання для ІКС, то призначають комбінацію БАТД+МХТД+ІКС.
Треба розглянути комбінацію БАТД+ МХТД+ІКС у групі E, якщо кількість еозинофілів ≥300 клітин/мкл.
Якщо в пацієнтів із ХОЗЛ є супутня БА, їх потрібно лікувати так само, як пацієнтів із БА. У такому разі призначення ІКС є обов'язковим.
Фактори, які потрібно враховувати при додаванні ІКС до бронходилататорів тривалої дії (табл. 4; зверніть увагу, сценарій відрізняється при розгляді питання про відміну ІКС).
|
Таблиця 4. Призначення ІКС до бронходилататорів тривалої дії |
|
|
За/проти призначення |
Фактори |
|
Рекомендовано призначення |
В анамнезі госпіталізації з приводу загострень ХОЗЛ* ≥2 загострення ХОЗЛ середньої тяжкості на рік*. Кількість еозинофілів у крові >300 клітин/мл. БА в анамнезі або супутнє захворювання |
|
Розгляньте можливість призначення |
1 загострення ХОЗЛ середньої тяжкості на рік*. Кількість еозинофілів у крові 100300 клітин/мл |
|
Проти призначення |
Повторні епізоди пневмонії. Кількість еозинофілів у крові <100 клітин/мкл. Мікобактеріальна інфекція в анамнезі |
|
Примітки. * – незважаючи на відповідну підтримувальну терапію бронходилататорами тривалої дії; зверніть увагу, що рівень еозинофілів у крові треба розглядати як континуум; вказані значення є приблизними пороговими значеннями; рівень еозинофілів у крові може коливатися. |
|
Подальша фармакотерапія ХОЗЛ
Алгоритм наступного фармакологічного лікування може бути застосований у пацієнта, який уже отримує підтримувальну терапію, незалежно від групи GOLD, встановленої на початку лікування.
Якщо відповідь на початкову терапію прийнятна, то притримуватись її; якщо відповідь відсутня, необхідно оцінити пріоритетність лікування – переважно задишки / обмеження фізичної здатності чи запобігання загостренням для кожного окремого пацієнта.
Якщо необхідно змінити лікування, оберіть відповідний алгоритм лікування задишки або загострень. Визначте, який пункт відповідає поточному лікуванню пацієнта.
Задишка
Пацієнтам із постійною задишкою або обмеженням фізичної активності, які отримують бронхолітичну монотерапію тривалої дії, рекомендовано призначення двох бронходилататорів тривалої дії.
Якщо додавання другого бронходилататора тривалої дії не полегшує симптоми, необхідно змінити доставковий пристрій або діючу речовину.
Задишка, зумовлена іншими причинами (не ХОЗЛ), має діагностуватися та лікуватись. Техніка інгаляції та прихильність до терапії мають перевірятись як можливі причини неадекватної реакції на лікування.
Загострення
Пацієнтам із постійними загостреннями, які отримують монотерапію бронхолітиком тривалої дії, рекомендується збільшення обсягу терапії до комбінації БАТД+МХТД.
Визначення кількості еозинофілів у крові може виявити пацієнтів із більшою ймовірністю хорошої відповіді на лікування ІКС. Пацієнтам, в яких розвивається загострення на тлі монотерапії бронхолітиком тривалої дії та рівень еозинофілів в крові становить ≥300 клітин/мкл, рекомендується збільшення обсягу терапії до комбінації БАТД+ МХТД+ІКС.
Пацієнтам, в яких розвивається додаткове загострення на тлі терапії БАТД+МХТД, потрібно запропонувати збільшення обсягу терапії до БАТД+МХТД+ІКС. Хороша відповідь на додавання ІКС може спостерігатися в разі кількості еозинофілів у крові ≥100 клітин/мкл, при цьому сильніша реакція ймовірніша за вищих показників еозинофілів.
Пацієнтам, в яких розвиваються загострення на тлі терапії БАТД+МХТД+ІКС (або кількість еозинофілів у крові яких <100 клітин/мкл), пропонують такі варіанти медикаментозної терапії:
- додати макролід, найкращим варіантом є азитроміцин, особливо в тих пацієнтів, хто припинив курити, ураховуючи можливий розвиток бактеріальної резистентності;
- відміну ІКС можна розглядати в разі розвитку пневмонії або інших значущих побічних ефектів. Однак рівень еозинофілів у крові ≥300 клітин/мкл вказує на пацієнтів із найбільш імовірним збільшенням кількості загострень після їх відміни. Необхідно підібрати дозу ІКС, оскільки більші дози частіше спричинюють побічні ефекти.
Якщо в пацієнтів із ХОЗЛ і без ознак БА, які отримують терапію БАТД+ІКС, виникають подальші загострення, треба:
- збільшити обсяг терапії до БАТД+ МХТД+ІКС;
- розглянути можливість переходу на БАТД+МХТД, якщо залишаються основні симптоми.
3. Лікування загострення ХОЗЛ
Загострення ХОЗЛ характеризується задишкою і/або кашлем із виділенням мокротиння, що погіршуються протягом <14 днів. Загострення ХОЗЛ часто асоціюється з посиленням системного і локального запального процесу, який спричиняє інфекція ДШ, полютанти або інші негативні впливи на легені.
1) Диференційний діагноз:
- Пневмонія (рентген-дослідження ОГК);
- Легенева емболія [клінічна оцінка ймовірності (кровохаркання, хірургічне втручання, перелом, рак в анамнезі, тромбоз глибоких вен (ТГВ), рівень D-димеру, КТ-ангіографія при легеневій емболії];
- Серцева недостатність (рентген-дослідження ОГК, N-кінцевий фрагмент мозкового натрійуретичного пептиду та мозковий натрійуретичний пептид, ехокардіографія);
- Пневмоторакс / накопичення рідини в плевральній порожнині (рентген-дослідження ОГК, УЗД ОГК);
- Інфаркт міокарда і/або серцеві аритмії (фібриляція / тріпотіння передсердь) (електрокардіографія, тропонін).
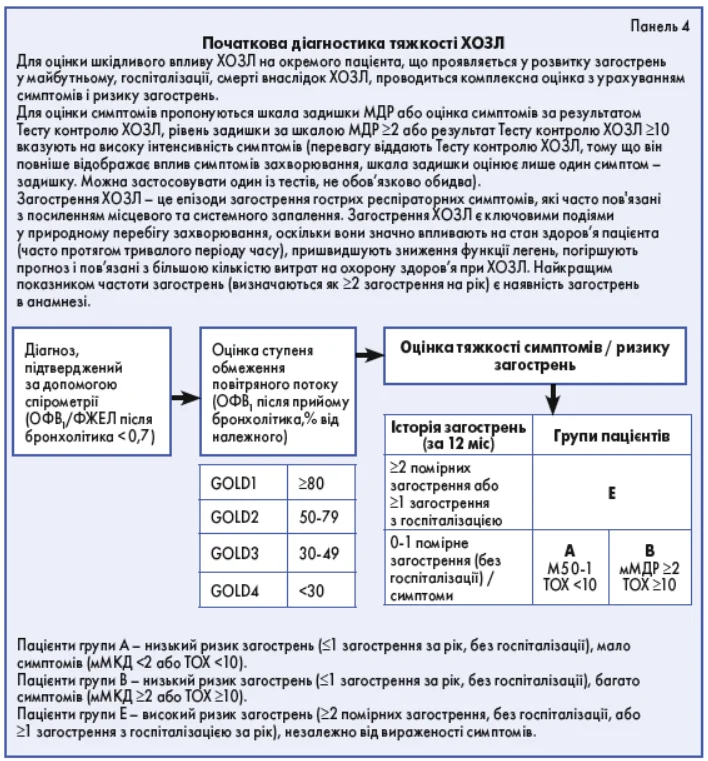
2) Ступені тяжкості (панель 4):
- Легке загострення ХОЗЛ (лікується лише бронходилататорами короткої дії):
- оцінка задишки за візуально-аналоговою шкалою болю (ВАШ) <5;
- частота дихання <24/хв;
- частота серцевих скорочень (ЧСС) <95/хв;
- SaO2 у спокої ≥92% та зміна ≤3% від звичного показника;
- рівень С-реактивного білка (СРБ) <10 мг/л.
- Загострення ХОЗЛ середньої тяжкості (лікування полягає у використанні бронходилататорів тривалої дії, оральних КС та антибіотиків) (наявність мінімум 3 критеріїв):- оцінка задишки за ВАШ ≥5;
- частота дихання ≥24/хв;
- ЧСС ≥95/хв;
- SaO2 у спокої <92% та зміна >3% від звичного показнику;
- рівень СРБ ≥ 10 мг/л.
- Тяжке загострення ХОЗЛ [пацієнт потребує госпіталізації у стаціонар чи у відділення реанімації та інтенсивної терапії (ВРІТ)]:
- задишка, частота дихання, ЧСС, SaO2 та СРБ – як при загостренні середньої тяжкості + наявність гіперкапнії та ацидозу в аналізі газів артеріальної крові; (PаCO2 45 мм рт. ст.; pH <7,35).
3) Потенційні показання до госпіталізації:
- тяжкі симптоми: раптове посилення задишки у спокої, збільшення частоти дихання, зменшення сатурації крові киснем, сплутаність свідомості, млявість;
- гостра дихальна недостатність;
- поява нових фізикальних ознак (ціанозу, периферичних набряків);
- відсутність відповіді на початкове медикаментозне лікування;
- значні супутні захворювання (серцева недостатність, поява аритмії тощо);
- неможливість амбулаторного лікування.
4) Показання для направлення до відділення інтенсивної терапії (ВІТ):
- тяжка задишка, що не відповідає на початкову невідкладну терапію;
- зміни психічного стану (сплутаність свідомості, летаргія, кома);
- персистуюча гіпоксемія або її прогресування (PaО2 <5,3 кПа або 40 мм рт. ст.) і (або) тяжкий респіраторний ацидоз / його прогресування (pH <7,25), незважаючи на додаткову кисневу терапію та НІВЛ;
- потреба в інвазивній штучній вентиляції легень (ШВЛ);
- гемодинамічна нестабільність – потреба у вазопресорах.
5) Основні принципи лікування загострення ХОЗЛ:
- оцінити тяжкість симптомів, газовий склад крові, дані рентгенограми ОГК;
- оксигенотерапія має бути призначена пацієнтам для поліпшення гіпоксемії із сатурацією 88 N-термінальна ділянка мозкового натрійуретичного пептиду 92%;
- β-агоністи короткої дії (БАКД) з або без холінолітиків короткої дії рекомендовані як початкові бронходилататори для лікування тяжкого загострення ХОЗЛ;
- системні кортикостероїди (СКС) можуть поліпшити функцію легень (ОФВ1), оксигенацію, скоротити час видужання та тривалість госпіталізації. Тривалість терапії СКС зазвичай не має перевищувати 5 днів у дозі, еквівалентній 40 мг преднізолону на добу;
- антибактеріальні лікарські засоби, якщо є показання, можуть скоротити час одужання, знизити ризик раннього рецидиву, невдачі лікування та тривалості госпіталізації. Тривалість терапії зазвичай не перевищує 5 днів;
- ксантини не рекомендують через значні побічні ефекти;
- НІВЛ має бути першим способом вентиляції, що використовується у пацієнтів із ХОЗЛ, ускладненим гострою дихальною недостатністю, які не мають абсолютних протипоказань, оскільки це поліпшує газообмін, знижує роботу дихання та потребу в інтубації, зменшує тривалість госпіталізації та поліпшує виживання.
Антибактеріальні засоби показані в разі діагностованого інфекційного загострення ХОЗЛ, якщо мокротиння має гнійний характер за наявності трьох кардинальних симптомів:
- посилення задишки;
- збільшення обсягу мокротиння;
- гнійний характер мокротиння;
- або за наявності двох кардинальних симптомів, якщо один із них – посилення гнійного мокротиння, або якщо пацієнти потребують механічної вентиляції.
Вибір антибактеріального препарату має базуватися на даних щодо чутливості до антибіотиків. Для початкового емпіричного лікування призначають бета-лактамні антибактеріальні засоби (пеніциліни), у тому числі захищені клавулановою кислотою, макроліди, тетрацикліни. Шлях уведення антибактеріального препарату визначають з огляду на здатність пацієнта ковтати та фармакокінетику лікарського засобу, але перевагу віддають пероральному способу введення.
Показання до неінвазивної ШВЛ (НШВЛ). Наявність хоча б одного з таких симптомів:
- респіраторний ацидоз (PaCО2 >6,0 кПа або 45 мм рт. ст. та pH артеріальної крові <7,35);
- тяжка задишка з клінічними ознаками недостатності дихальних м’язів, участь у диханні допоміжних дихальних м’язів, парадоксальні рухи черевом або западання міжреберних проміжків;
- персистуюча гіпоксемія, незважаючи на додаткову кисневу терапію.
Показання до ІВЛ:
- непереносимість НШВЛ або її неефективність;
- зупинка дихання або роботи серця;
- пригнічення свідомості, психомоторне збудження, які не контролюються седативними засобами;
- масивна аспірація або персистуюче блювання;
- персистуюча неспроможність відкашлювати мокротиння;
- тяжка гемодинамічна нестабільність за відсутності відповіді на введення рідини та вазоактивних засобів;
- тяжка вентрикулярна або суправентрикулярна аритмія;
- загрозлива для життя гіпоксемія в пацієнтів, яким протипоказана НШВЛ.
6) Критерії виписки зі стаціонару та подальше спостереження
Критерії виписки пацієнта зі стаціонару:
- переглянути клінічні і лабораторні результати;
- перевірити підтримувальну терапію та визначити, чи розуміє її пацієнт;
- провести повторну оцінку техніку інгаляції;
- упевнитися в розумінні наслідків припинення прийому пацієнтом препаратів (СКС і/або антибактеріальних засобів);
- оцінити потребу в продовженні кисневої терапії;
- надати план ведення супутніх захворювань і періоду подальшого спостереження;
- забезпечити наступні візити – раннє подальше спостереження через <4 тиж, подальше – через <12 тижнів;
- виявити всі клінічні патологічні зміни або зміни в результатах дослідження.
Рекомендований план заходів під час спостереження.
Через 1-4 тижні:
- оцінити та задокументувати здатність до повсякденної та фізичної активності у звичайному для пацієнта середовищі;
- переглянути режим лікування та його розуміння пацієнтом;
- провести повторну оцінку техніку інгаляції;
- повторно оцінити потребу в продовженні кисневої терапії;
- задокументувати симптоми: за шкалою CAT або мМДР;
- визначити наявність супутньої патології.
Через 12-16 тижнів:
- додається спірометрія: оцінка ОФВ1.
Затверджено наказом МОЗ України 20 вересня 2024 року № 1610.
Дата перегляду протоколу: 2029 рік.
Текст подано у скороченні. Текст адаптовано та уніфіковано відповідно до стандартів Тематичного випуску Медичної газети «Здоров’я України».
Повний текст за посиланням: https://www.dec.gov.ua/wp-content/uploads/2024/09/ykpmd_1610_hozl.pdf
Тематичний номер «Пульмонологія. Алергологія. Риноларингологія» №1 (69), 2025 р.