11 вересня, 2020
Вітамін D та поширені захворювання в практиці сімейного лікаря
Дефіцит вітаміну D мають приблизно 1 млрд людей у світі, недостатність – кожен другий дорослий. Неадекватний статус вітаміну D асоціюється з кістково-м’язовими, метаболічними, інфекційними, автоімунними й онкологічними захворюваннями; з іншого боку, додаткове вживання вітаміну D може попереджувати чи полегшувати перебіг зазначених патологій. У цьому огляді наведені наявні на сьогодні докази щодо дефіциту вітаміну D та потенційних ефектів від його прийому при захворюваннях, з якими найчастіше мають справу терапевти та сімейні лікарі.
Вітамін D та остеопороз
Остеопороз (ОП) – поширений системний розлад, який характеризується зниженою мінеральною щільністю кісткової тканини, підвищеною ламкістю кісток і схильністю до низькоенергетичних переломів [1]. Первинний ОП пов’язаний зі старінням і віковим зниженням рівнів статевих гормонів; так, остеопоротичні переломи виникають у кожної другої жінки й кожного п’ятого чоловіка віком ≥50 років. Причинами вторинного ОП можуть бути певні лікарські препарати (передусім глюкокортикоїди, протиепілептичні засоби, інгібітори протонної помпи) та широкий спектр патологічних станів, як-от гіпертиреоз і гіперпаратиреоз, анорексія, мальабсорбція, хронічна ниркова недостатність, хвороба Кушинга й будь-яке захворювання, що призводить до тривалої іммобілізації. Основними факторами ризику ОП є вік, жіноча стать, дефіцит вітаміну D, низька маса тіла, куріння та надмірне вживання алкоголю, рання менопауза, низький рівень фізичної активності й обтяжений сімейний анамнез [2].
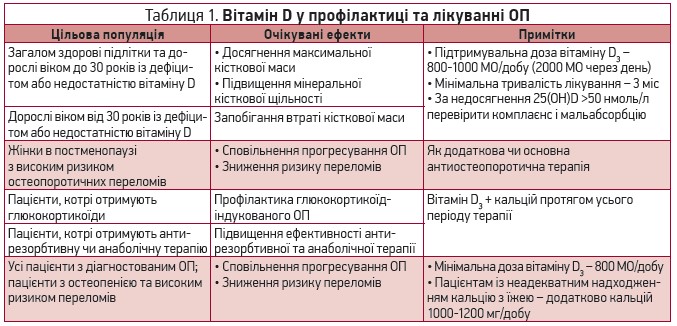
Вітамін D відіграє важливу роль у профілактиці та лікуванні ОП (табл. 1), оскільки він стимулює абсорбцію кальцію з кишечнику, забезпечує мінералізацію остеоїдної тканини в кістках і підтримує нормальне функціонування м’язів [3]. У численних дослідженнях у різних популяціях пацієнтів продемонстровано, що додаткове призначення вітаміну D (у монотерапії чи в поєднанні з кальцієм) може віддаляти розвиток, сповільнювати прогресування та знижувати ризик ускладнень ОП [4-20].
У систематичному огляді вивчали ефективність вітаміну D у профілактиці ОП та остеопоротичних переломів [21]. Вітамін D у добових дозах >700 МО запобігав утраті кісткової тканини в жінок у постменопаузі, а в добових дозах >800 МО в поєднанні з кальцієм також зменшував ризик переломів. Порівняно з лише кальцієм комбіноване застосування кальцію та вітаміну D вже через 3 міс супроводжувалося значним покращенням м’язової сили [22].
Антирезорбтивні й анаболічні препарати, що застосовуються для профілактики та лікування ОП, для реалізації своїх ефектів потребують адекватного статусу кальцію та вітаміну D. Отже, згідно з консенсусом експертів з ОП, пацієнти, котрі отримують таку терапію (бісфосфонати, деносумаб, замісна гормональна), повинні додатково приймати препарати кальцію та вітаміну D [23].
У пацієнтів віком 25-45 років головною причиною ОП є глюкокортикоїдна терапія; ризик ОП та переломів зростає зі збільшенням дози та тривалості лікування [24]. З огляду на патофізіологічні механізми розвитку глюкокортикоїд-індукованого ОП та наявні клінічні докази всі пацієнти, котрі отримують глюкокортикоїди, з першого дня повинні приймати вітамін D разом із кальцієм [25].
Вітамін D та метаболічні захворювання
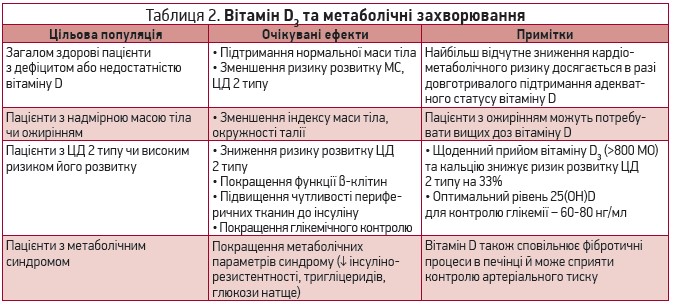
Метаболічні ефекти вітаміну D реалізуються за допомогою рецепторів VDR, розташованих у більшості тканин людського організму [26]. Добре вивченим є взаємозв’язок між дефіцитом вітаміну D і метаболічним синдромом (МС), а також його окремими компонентами – інсулінорезистентністю, цукровим діабетом (ЦД) 2 типу й ожирінням (табл. 2) [27-31].
Прийом вітаміну D3 стимулює кальційзалежні апоптотичні протеази в жировій тканині, що зменшує розміри та кількість адипоцитів і зрештою сприяє втраті жирової маси [32]. У нещодавньому систематичному огляді з метааналізом 11 рандомізованих контрольованих досліджень тривалістю від 1 до 12 міс було продемонстровано, що в пацієнтів із надмірною вагою або ожирінням прийом вітаміну D значно знижує індекс маси тіла й окружність талії [33].
У хворих на МС додаткове вживання вітаміну D асоціювалося зі зниженням рівнів глюкози натще та тригліцеридів, покращенням індексу інсулінорезистентності HOMA [34, 35].
У пацієнтів із високим ризиком діабету чи діагностованим ЦД 2 типу прийом вітаміну D значно покращує функцію β-клітин підшлункової залози та підвищує чутливість периферичних тканин до інсуліну, що сприяє контролю глікемії [36-38]. Більшість хворих на ЦД 2 типу мають дефіцит вітаміну D; у таких пацієнтів призначення вітаміну D значно знижує рівень глікованого гемоглобіну (HbA1c) [39].
Вітамін D та імунітет
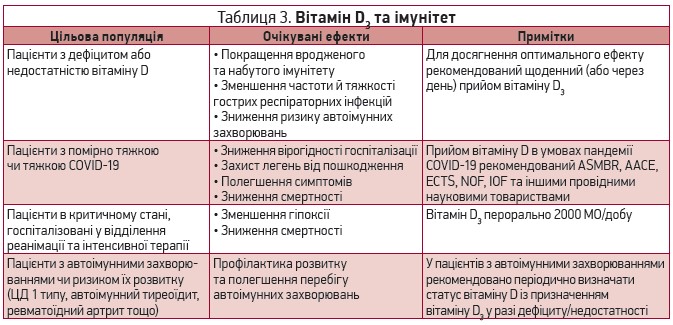
На сьогодні отримано переконливі докази про важливу роль вітаміну D у нормальному функціонуванні вродженого й набутого імунітету (табл. 3). Зокрема, вітамін D підтримує міжклітинні контакти, що є фізичним бар’єром для потрапляння вірусу в клітину; посилює клітинний імунітет шляхом індукції протимікробних пептидів; зменшує надмірну продукцію прозапальних цитокінів, зокрема фактора некрозу пухлини й інтерферону-γ, та підвищує вироблення протизапальних цитокінів макрофагами [40-45].
У клінічному дослідженні, проведеному в США за участю пацієнтів із середньою вихідною концентрацією 25(ОН)D 19±8 нг/мл, призначення вітаміну D3 у дозі 2000 МО/добу значно зменшувало частоту гострих респіраторних інфекцій, зокрема грипу, порівняно з плацебо чи дозою 800 МО/добу [46]. У пацієнтів із пневмонією, котрі були госпіталізовані до відділення інтенсивної терапії (ВІТ) й отримували вентиляцію легень, високодозова терапія вітаміном D зменшувала середню тривалість госпіталізації з 36 днів (контрольна група) до 18 (р=0,03) [47]. У пацієнтів, які приймали вітамін D до госпіталізації у ВІТ, імовірність померти була нижчою, ніж у хворих, які не отримували вітаміну D. В іншому дослідженні за участю пацієнтів у тяжкому стані на механічній вентиляції легень було встановлено, що призначення високих доз вітаміну D3 значно підвищує концентрацію гемоглобіну та зменшує рівень гепсидину, що покращує метаболізм заліза та здатність крові транспортувати кисень [48].
Дефіцит вітаміну D пов’язаний із розвитком і тяжчим перебігом низки автоімунних захворювань, як-от ревматоїдний артрит, системний червоний вовчак, розсіяний склероз, автоімунний тиреоїдит (хвороба Хашимото, хвороба Грейвса, атрофічний тиреоїдит), запальні хвороби кишечнику тощо [49-52]. У проспективних клінічних дослідженнях у пацієнтів із тиреоїдитом Хашимото призначення вітаміну D3 у дозі принаймні 1000 МО/добу протягом 4-8 тиж покращувало функцію щитоподібної залози, забезпечувало значне зниження рівнів антитіл проти тиреоїдної пероксидази (анти-ТПО) й антитіл проти тиреоглобуліну (анти-ТГ) [53]. Позитивний вплив лікування вітаміном D на рівні анти-ТПО й анти-ТГ спостерігався у хворих як із дефіцитом/недостатністю, так і з нормальним статусом вітаміну D [54]. У пацієнтів із нелікованою хворобою Грейвса вітамін D покращував рівні тиреотропного гормону та вільного Т4.
Форма, доза та тривалість прийому вітаміну D
Метааналіз показав, що порівняно з вітаміном D2 вітамін D3 на 87% ефективніше підвищує та підтримує рівні сироваткової концентрації 25(ОН)D, створює у 2-3 рази більші запаси вітаміну D [56]. Крім того, ефект вітаміну D3 на концентрації 25(OH)D проявляється швидше й довше зберігається. Отже, саме вітамін D3 є препаратом вибору для профілактики та корекції станів, пов’язаних із дефіцитом вітаміну D. Дорослим вітамін D3 зазвичай призначають у дозі 1000 МО/добу (2000 МО через день).
Список літератури знаходиться в редакції.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 13-14 (481-482), 2020 р.