2 лютого, 2021
Таблетка чи ін’єкція: що та коли краще?
.jpg) 21 травня 2019 р. на сайті Міністерства охорони здоров’я України опубліковано проєкт наказу «Про затвердження Змін до деяких наказів Міністерства охорони здоров’я України» для громадського обговорення, в якому було зазначено, що відповідно до рекомендацій Всесвітньої організації охорони здоров’я (ВООЗ) в Україні пріоритетним буде застосування неін’єкційних (пероральних) форм лікарських засобів. У всіх випадках, коли таблетка й укол чинять рівнозначну дію, лікарі мають призначати саме таблетовані форми.
21 травня 2019 р. на сайті Міністерства охорони здоров’я України опубліковано проєкт наказу «Про затвердження Змін до деяких наказів Міністерства охорони здоров’я України» для громадського обговорення, в якому було зазначено, що відповідно до рекомендацій Всесвітньої організації охорони здоров’я (ВООЗ) в Україні пріоритетним буде застосування неін’єкційних (пероральних) форм лікарських засобів. У всіх випадках, коли таблетка й укол чинять рівнозначну дію, лікарі мають призначати саме таблетовані форми.
В усьому світі >50% усіх лікарських засобів прописуються, відпускаються чи продаються неналежно. Один із таких прикладів – надмірне використання ін’єкцій, коли доречніше приймати ліки перорально. Отже, міф про те, що уколи дієвіші за пігулки, поширений не лише в Україні. Насправді здебільшого не є важливим, в якій формі діюча речовина потрапить до організму. Лише в деяких ситуаціях рекомендовано саме ін’єкційну форму (невідкладні стани, знепритомнення пацієнта, введення інсуліну тощо) [2, 10]. Відповідно до рекомендацій ВООЗ (комплект методичних матеріалів щодо безпеки ін’єкцій і супутніх процедур 2011 р. та настанови ВООЗ щодо використання шприців із технікою безпеки для внутрішньом’язових, внутрішньошкірних і підшкірних ін’єкцій в установах охорони здоров’я 2016 р.) у світі віддаватиметься перевага неін’єкційним (пероральним) формам прийому лікарських засобів [3, 8, 11]. За результатами дослідження ВООЗ, у 2010 р. близько 1,7 млн населення у світі були інфіковані вірусом гепатиту С, а 33 800 осіб – ВІЛ у результаті використання ін’єкцій. У грудні 2014 р. >200 дітей і дорослих, які проживають поблизу Баттамбанга (друге за величиною місто в Камбоджі), виявилися позитивними на ВІЛ за результатами тестування. Цей спалах хвороби був спричинений небезпечною ін’єкційною практикою [7, 12, 15].
Щороку проводиться ≈16 млрд ін’єкцій; ≈5% із них призначені для імунізації дітей і дорослих, іще 5% – для інших процедур, як-от переливання крові та введення ін’єкційних контрацептивів. Решта 90% ін’єкцій використовуються для введення лікарських засобів у м’яз (внутрішньом’язові ін’єкції) чи шкіру (підшкірні чи внутрішньошкірні ін’єкції). Здебільшого такі ін’єкції не зумовлені необхідністю та можуть бути замінені на пероральні препарати як критично важливий захід для зниження ризиків інфікування населення. Зі слів директора Департаменту з доставки та безпеки медико-санітарних послуг, професора Едварда Келлі (Edward Kelley), однією з причин надмірного використання ін’єкційних лікарських форм є те, що в багатьох країнах люди прагнуть до отримання ін’єкцій, вважаючи їх найефективнішим лікуванням (ефект плацебо). Інша причина полягає в тому, що багато медичних працівників у країнах виконують ін’єкції приватно з метою додаткового заробітку, адже їхньої заробітної плати може не вистачати для утримання своїх сімей [4, 11].
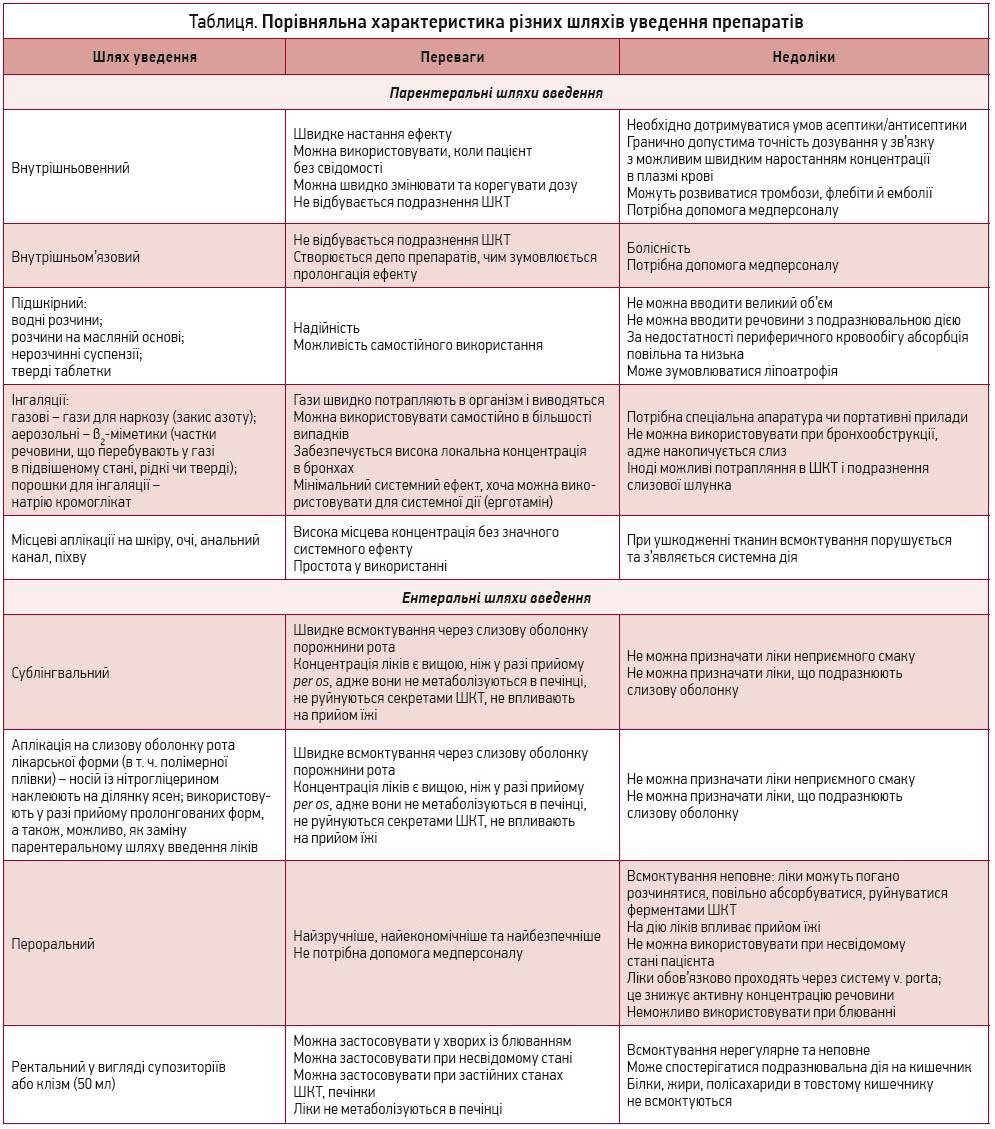
Лікарські речовини можна вводити в організм різними шляхами: природним – інгаляційним, ентеральним, нашкірним, а також за допомогою певних пристосувань. Перший шлях базується на фізіологічній транспортній здатності слизової оболонки та шкіри, а другий реалізується за допомогою інвазивних втручань. Шляхи введення лікарських речовин розподіляють на ентеральний, парентеральний та інгаляційний. Ентеральний шлях передбачає введення медикаментів через шлунково-кишковий тракт (ШКТ). При сублінгвальному (під язик) і суббукальному (защічно) шляхах препарат швидко абсорбується через слизову ротової порожнини безпосередньо в кров’яне русло, оминаючи дію печінкових трансаміназ і соляної кислоти в шлунку. Отже, це є методом вибору для препаратів швидкої дії в гострих станах (наприклад, нітрогліцерин), але препарат має перебувати в порожнині рота до повного розсмоктування; його ковтання зі слиною знижує абсорбцію та біодоступність. Часте застосування зумовлює подразнення слизової ротоглотки. Введення лікарських препаратів через рот (per os, перорально) є найприроднішим шляхом і передбачає ковтання та всмоктування в ШКТ. Всмоктування переважно відбувається в слаболужному середовищі тонкої кишки, дія препаратів спостерігається через 25-45 хв. Біотрансформація печінковими трансаміназами (досистемний метаболізм) та/або вплив соляної кислоти шлунка при пероральному прийомі препаратів знижує їхню біодоступність в окремих випадках від 5 до 95%. Використання кишковорозчинних оболонок для таблеток і капсул повністю нівелює вплив кислоти в шлунку. Введення лікарських засобів через рот неможливе або утруднене під час блювання, судом, у стані непритомності, а також за наявності патології шлунка та/або дванадцятипалої кишки. Ректальний шлях уведення препаратів (через пряму кишку) дає можливість оминути печінку та дію печінкових трансаміназ і може бути використаний за наявності патології ШКТ (біодоступність є вищою, ніж у разі перорального прийому). Інгаляційний шлях – фізіологічний, вдихання аерозолів здебільшого використовується при захворюваннях дихальної системи, дія спостерігається швидко, біодоступність є високою через місцеву дію на дихальні шляхи; в більшості випадків резорбтивна дія мінімальна. Парентеральний шлях методом інвазивних ін’єкцій (внутрішньовенних, внутрішньом’язових і підшкірних) використовують із метою швидкого введення препаратів за невідкладних станів або тоді, коли інші шляхи введення неможливі. Топічний (у т. ч. трансдермальний) шлях доставки лікарських засобів шляхом всмоктування препарату через шкіру є одним із найперспективніших на сьогодні, що дає можливість самостійного використання пацієнтом медикаментів в амбулаторних умовах; дія спостерігається швидко за рахунок безпосереднього впливу в місці ураження (при запаленнях та/або травмах), чим значно підвищує комплаєнс пацієнтів. Проведені рандомізовані дослідження довели, що трансдермальний шлях доставки ліків має низку переваг над пероральним і парентеральним використанням: доставка діючої речовини безпосередньо до уражених клітин, розташованих у глибоких шарах епідермісу, дерми й субдермальних структурах, при порівняльній ефективності із системними препаратами зі збереженням біодоступності та з мінімальною чи відсутньою резорбтивною дією, що нівелює чи зводить до мінімуму побічні ефекти препаратів (топічні стероїди, трансдермальні пластирі з нітрогліцерином, нестероїдними протизапальними препаратами) [14]. Інтраартеріальний шлях уведення лікарських засобів використовують при введенні тромболітиків, хіміопрепаратів, контрасту під час проведення візуалізаційних досліджень. Субарахноїдальний, субдуральний, субокципітальний шляхи застосовують для введення препаратів, які не проходять крізь гематоенцефалічний бар’єр (табл.) [1, 12].
Класифікація методів уведення лікарських засобів за В. Карасиком:
- Без порушення цілісності шкірних покривів – уведення в усі природні отвори тіла: через рот, пряму кишку, інгаляційно, під язик, у порожнину носа, кон’юнктивальний мішок, уретру, сечовий міхур, піхву, отвори сальних залоз.
- Із порушенням цілісності шкірних покривів (ін’єкції) – внутрішньовенно, внутрішньом’язово, ендолімфатично й підшкірно, в порожнину плеври, суглоба, очеревини, в шлуночки мозку, в серце, абсцеси.
Безпечна ін’єкція – інвазивна процедура введення лікарських засобів, яка:
- не завдає шкоди пацієнту;
- не наражає особу, котра виконує цю процедуру, на ризик;
- не зумовлює утворення відходів, небезпечних для інших людей [13, 16].
Ін’єкції можуть стати причиною передачі різних патогенних мікроорганізмів, включаючи віруси, бактерії, гриби та паразити; вони можуть також стати причиною ускладнень неінфекційного характеру, як-от абсцеси та токсичні реакції, що може зумовити пряме (через контамінацію обладнання) чи непряме (через контаміновані медичні пробірки) зараження пацієнтів патогенними мікроорганізмами. Ризики, пов’язані з практикою небезпечних ін’єкцій, були підтверджені документально щодо вірусу імунодефіциту людини (ВІЛ), вірусу гепатиту В (ВГВ) і вірусу гепатиту С (ВГС). На 2000 р. у результаті застосування практики небезпечних ін’єкцій щодо цих патогенних мікроорганізмів було виявлено 21 млн випадків захворювання на ВГВ (32% нових випадків захворювання на ВГВ), 2 млн випадків захворювання на ВГС (40% нових випадків захворювання на ВГС) і 260 тис. випадків захворювання на ВІЛ (5% нових випадків захворювання на ВІЛ), у т. ч. серед медперсоналу. Майже 4,4% випадків захворювання на ВІЛ і 39% випадків захворювання на ВГВ і ВГС були пов’язані з виробничими травмами. Серед уразливої групи медпрацівників ризик інфікування після травми від уколу голкою становив 23-62% із ВІЛ і 0-7% із ВГС. Інфекції можуть також передаватися (іншим медпрацівникам і пацієнтам) через перехресну контамінацію від рук медпрацівників, лікарських засобів, медичного обладнання й інструментарію чи поверхонь. Отже, належна методика та процедури проведення ін’єкцій підвищують безпеку як для пацієнтів, так і для медперсоналу. Якщо можна підібрати альтернативні методи лікування (оральні чи ректальні), то це є бажанішим, адже знижує ризик контакту з кров’ю й інфікованими препаратами, а отже, ризик інфікування. Вакцинація медпрацівників вакциною проти гепатиту В має важливу роль у захисті як медперсоналу, так і пацієнтів [10, 17].
Висновки
Обрання шляху введення лікарського засобу залежить не тільки від стану пацієнта; це має не завдати йому шкоди, а також не наражати особу, котра проводить цю процедуру, на невиправданий ризик, не спричиняти утворення відходів, небезпечних для інших людей. Парентеральне введення препаратів здійснюється за невідкладних станів, коли пацієнт без свідомості, при введенні інсуліну й інших препаратів, коли ентеральний шлях не є можливим. У всіх інших випадках (за рекомендаціями ВООЗ) пріоритетним є пероральний прийом таблетованих форм лікарських засобів.
Чому краще застосовувати не ін’єкції, а таблетки?
Для пацієнтів
Особливими пацієнтами є діти, для котрих ін’єкційне болісне введення препаратів залишає надовго психологічну травму та породжує страх перед білим халатом. Перевагу в таких хворих слід віддавати безбольовим шляхам уведення лікарських засобів. Часто перебування в умовах стаціонару зумовлено призначенням ін’єкційних форм препаратів, які комфортніше замінити на пероральні форми в амбулаторному режимі вдома під контролем закріпленого лікаря.
Для медпрацівників
Призначення пацієнтам перорального прийому препаратів не мінімізує, а повністю елімінує можливість інфікування ВІЛ, ВГВ, ВГС та іншими інфекційними захворюваннями, що мають гемоконтактний механізм передачі.
Для медичного закладу
Практикування ін’єкційних методів уведення препаратів зумовлює значні економічні витрати – закупівля витратних матеріалів (шприци, голки, вата, антисептики та рукавички) й обкачування утилізації використаного біоматеріалу.
Для бюджету
Препарати для ін’єкційного введення розфасовуються в ампули та флакони, собівартість яких є значно вищою, ніж пероральних форм, тоді як кошти потрібні не лише на витратні матеріали (шприци, голки, вата, антисептики та рукавички), а й на оплату часу медичних працівників, які виконують такі ін’єкції.
Список літератури знаходиться в редакції.
Інформація для спеціалістів сфери охорони здоров’я.
3-18-АНП-РЕЦ-1220
Медична газета «Здоров’я України 21 сторіччя» № 1 (494), 2021 р.