14 березня, 2021
Діагностика спадкового ангіоневротичного набряку в Україні: складний шлях поневірянь тривалістю в десятки років
Спадковий ангіоневротичний набряк (САН) – рідкісне потенційно загрозливе для життя захворювання, що характеризується нападами шкірного та підслизового набряку. Патофізіологічним підґрунтям САН є абсолютний або відносний дефіцит білка-інгібітора С1-естерази (С1-інгібітора) через мутацію гена SERPING1. Унаслідок цих змін спостерігається відсутність гальмування природної активації системи комплементу та калікреїн-кінінової системи, що й зумовлює інтенсивний набряк шкіри та слизових оболонок.
Поширеність САН у популяції становить 1:50 000, тобто в Україні кількість таких пацієнтів у перерахунку на 42 млн населення має становити приблизно 840 осіб. Реальна кількість установлених діагнозів САН не перевищує півсотні. Невелика частка пацієнтів із діагностованим САН у нашій країні є наслідком низької настороженості та недостатньої обізнаності лікарів щодо цього питання, а також низької доступності лабораторного дослідження (його виконують одиничні приватні лабораторії). Тривала затримка зі встановленням діагнозу супроводжується проблемою неефективного лікування нападів і може спричинити розвиток небезпечних загострень, що зумовлює суттєве зниження якості життя пацієнтів. Навіть у розвинених європейських країнах затримка встановлення діагнозу при САН перевищує 10 років. Окремо постає питання адекватності терапії та прихильності до неї навіть у разі правильно встановленого діагнозу.
Розглянемо докладніше, з якими проблемами та труднощами доводиться стикатися українським пацієнтам (як до, так і після встановлення діагнозу САН), на реальних прикладах. Для цього скористаємося результатами опитування 10 хворих із САН із різних регіонів України, котрим зрештою було встановлено правильний діагноз. Спробуємо провести докладний поетапний опис початку клінічних проявів захворювання, його прогресування до тяжких нападів, оцінимо ставлення пацієнтів до свого захворювання, труднощі, з якими доводиться стикатися хворим, а також їхнє ставлення до якості надання медичної допомоги. Також спробуємо передати висловлювання самих пацієнтів, які найвлучніше демонструють їхні переживання та ставлення до свого стану. Зрештою це дасть змогу визначити основні прогалини в діагностиці САН і спробувати знайти шляхи їх вирішення.
Шлях пацієнта із САН
Етап 1. Дебют захворювання
Перші ознаки захворювання в більшості опитаних виявилися в ранньому дитинстві. Декілька пацієнтів дізналися про перші напади зі слів батьків.
Особливості першого нападу:
- вік: 3-5 років, рідше –12-15 років;
- локалізація: найчастіше спостерагівся набряк кінцівок або черевної порожнини, рідше – виражений набряк обличчя.
Перше сприйняття захворювання було неоднозначним:
- зазвичай перший напад зумовлював занепокоєння, проте не сприймався як серйозна проблема:
- набряк кінцівок сприймається як наслідок забою, укусу комахи чи підозри на перелом;
- набряк черевної порожнини пов’язують переважно з отруєнням, кишковою колькою, наявністю гельмінтів;
- набряк обличчя пояснюють як прояв алергічної реакції;
- у більшості випадків аналогія із захворюванням родича із САН відсутня. Здебільшого на момент першого нападу родичі з цим захворюванням не знали про свій діагноз і його спадковий характер.
Медична допомога:
- дії пацієнтів за первинного прояву САН залежали насамперед від інтенсивності нападу:
- багато пацієнтів зазначили, що при первинному прояві САН не зверталися до лікаря;
- за високої інтенсивності нападу пацієнти підтверджували звернення до фахівця залежно від локалізації (гастроентеролог, хірург, педіатр, алерголог); також характерним було отримання симптоматичного лікування без вираженого ефекту: наприклад, батьки пацієнта, в якого вперше розвинувся набряк руки, запідозрили травму й тому зверталися до хірурга; в іншому випадку дорослі вирішили, що їхню дитину вкусила комаха, й не зверталися по медичну допомогу взагалі.
Етап 2. Розвиток захворювання
Більшість хворих зазначили, що після першого загострення САН напади стали регулярними.
Особливості подальших нападів:
- частота нападів є індивідуальною: частіше – не менш як 1 р/міс, рідше – 1 раз на декілька місяців. У поодиноких випадках напади траплялися декілька разів на місяць і навіть щотижня;
- локалізація нападів зазвичай зберігається;
- інтенсивність нападів є стабільною, тяжкі загострення трапляються рідко.
Сприйняття захворювання – проблема стає вираженою:
- при порівнянні характеру нападів у багатьох випадках прослідковується аналогія із захворюванням родича. Цей факт, з одного боку, засмучує, підвищує страхи щодо прогресування захворювання, можливих ризиків, з іншого боку, приклад родича демонструє, що напади часто минають без втручання лікаря, тому по медичну допомогу звертатися необов’язково;
- пацієнти часто сприймають захворювання як індивідуальну особливість організму;
- деякі пацієнти зауважили, що на початковому етапі перебігу захворювання набряк черевної порожнини сприймався як гастроентерологічна проблема.
Медична допомога:
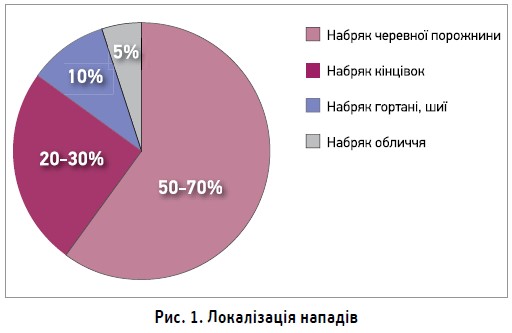
- більшість пацієнтів зверталися до медичних закладів за консультацією (до гастроентеролога, алерголога, терапевта) та проходили комплексне обстеження. Основні припущення: набряк Квінке, алергія невизначеного походження, гастроентерологічна проблема (синдром подразненого кишечнику) тощо (рис. 1);
- акцент на лікуванні алергії: введення антигістамінних препаратів, преднізолону, дексаметазону. Ефект у кращому випадку був мінімальним;
- у разі тяжких нападів (набряк черевної порожнини, гортані), коли була необхідна екстрена медична допомога, пацієнти викликали швидку;
- в поодиноких випадках при загостреннях у легкій формі до лікарів не зверталися;
- фактором, який знижував мотивацію до звернення по медичну допомогу, був негативний досвід родича із САН, який демонстрував відсутність обізнаності лікарів, а також низьку ефективність лікування.
 Етап 3. Різке прогресування захворювання
Етап 3. Різке прогресування захворювання
Більшість опитаних відзначили певний сплеск/посилення симптоматики захворювання в підлітковому періоді чи в студентські роки (до 25 років), що пацієнти пов’язують із такими обставинами: підвищений стрес, дозрівання організму, зміна способу життя, травмування тощо.
Особливості подальших нападів:
- критичний період – пацієнти відзначають зміну перебігу захворювання; в деяких випадках вони точно називають провокувальний фактор (стрес, забій тканин, різка зміна температури тощо);
- спостерігаються почастішання нападів, тяжчий їх перебіг (інтенсивність болю, тривалість нападу). Траплялися випадки госпіталізації до реанімаційного відділення;
- багато пацієнтів зауважили, що вперше стикнулися з набряком гортані, шиї, геніталій, спини, кульшових суглобів.
Сприйняття захворювання – посилення страху за своє життя:
- пацієнти відзначають, що навчилися жити з нападами, розуміють їх розвиток; набряк кінцівок і черевної порожнини стають рутинним явищем (окрім гострих випадків). Зазвичай хворі просто вичікують, коли мине виражена фаза загострення;
- водночас поява нападів нової локалізації та погіршення загального стану, крім фізичних страждань, формують супутній депресивний фон – хвороба прогресує, не піддається контролю, а точний діагноз так і не встановлено;
- пріоритетні діагнози – набряк Квінке, алергія, синдром подразненого кишечнику тощо.
Медична допомога:
- звернення по медичну допомогу частіше спостерігається винятково в разі тяжких нападів (пацієнти схильні вичікувати до останнього) з локалізацією набряку в черевній порожнині, гортані, шиї;
- причина – недовіра, зумовлена попереднім негативним досвідом лікування:
- нерозуміння лікарями симптоматики, відсутність чітких дій;
- попередній досвід неефективного лікування, страх хірургічного втручання (наприклад, помилкова діагностика нападу апендициту);
- водночас погіршення стану стимулює до активації пошуку кваліфікованого фахівця – алерголога, імунолога, отоларинголога. Був один випадок звернення до іноземних фахівців.
Етап 4. Встановлення діагнозу
Серед респондентів шлях до встановлення правильного діагнозу частіше був тривалим – САН діагностували пацієнтам у віці 30-40 років, рідше – у 18-22 роки. Опитані пацієнти зазначають, що налагоджений маршрут для проходження діагностики САН відсутній. Зазвичай перенаправлення на діагностику до кваліфікованого фахівця мало випадковий характер. Кожен пацієнт має свою історію:
- найчастіше перенаправлення здійснював алерголог, імунолог або отоларинголог, до якого пацієнт потрапляв із гострим нападом. За оцінкою пацієнтів, припущення діагнозу САН насамперед було характерним для фахівців молодого віку;
- рідше – рекомендація цілеспрямованого звернення до Центру алергічних захворювань верхніх дихальних шляхів Інституту отоларингології ім. О.С. Коломійченка, де працює фахівець, який має найбільший досвід діагностики та лікування пацієнтів із САН в Україні (переважно випадковими особами: знайомі чули про цього лікаря, родичі прочитали в пресі тощо);
- одинична рекомендація алерголога зі Львова пройти дослідження на дефіцит С1-інгібітора в Польщі для підтвердження діагнозу.
Після рекомендації звернутися до ДУ «Інститут отоларингології ім. О. С. Коломійченка НАМН України» для підтвердження діагнозу деякі пацієнти не зробили цього відразу, адже після самостійного вивчення інформації щодо захворювання та його невиліковності не бачили сенсу це робити.
Зрештою пацієнти потрапляли на прийом до експерта в ДУ «Інститут отоларингології ім. О. С. Коломійченка НАМН України», більшість із них пройшли дослідження на недостатність С1-інгібітора в приватній лабораторії з головним офісом у м. Києві (зразки крові проходили дослідження в Німеччині).
Поінформованість щодо діагнозу САН зумовлює в пацієнтів неоднозначне ставлення, даючи змогу виокремити як позитивні, так і негативні його моменти.
Позитивні моменти:
- встановлення правильного діагнозу дає розуміння специфіки захворювання та почуття визначеності:
- формує серйозніше ставлення до захворювання, більше побоювань щодо можливих ризиків, а отже, стимулює підвищену увагу до провокувальних чинників, які можливо контролювати;
- наявність виписки про діагноз, необхідних рекомендацій дає змогу корегувати лікування під час гострих нападів;
- пацієнт відчуває підтримку;
- пацієнт розуміє, що його випадок не є унікальним.
Негативні моменти:
- пацієнтам психологічно складно сприймати свій діагноз – невиліковне спадкове захворювання. Зазвичай до встановлення діагнозу була присутня надія про можливе лікування та «зникнення нападів»:
- насамперед засмучує відсутність ефективного лікування та профілактики нападів;
- спадковий характер захворювання свідчить про ризики для всієї родини, переживання за родичів (насамперед за дітей);
- формування почуття безвиході;
- для частки пацієнтів висока вартість дослідження на дефіцит С1-інгібітора була бар’єром для перевірки всієї родини.
Етап 5. Життя пацієнта із САН
Більшість опитаних відзначають високу частоту появи загострень, постійний страх перед новими нападами; також характерним було загальне пригнічення психоемоційного стану.
Особливості нападів:
- інтервали між нападами є індивідуальними в усіх пацієнтів. Часто спостерігався непрогнозований прояв загострення захворювання (крім механічного впливу та нестабільного психоемоційного стану). Для багатьох нападів властивим був характер несподіванки:
«Загострення йдуть по колу, я не знаю, що їх провокує, що діє, нічого не допомагає»;
- тривалість нападу – 3-5 діб.
Сприйняття захворювання:
- незважаючи на те що пацієнти говорять про прийняття захворювання («я навчився з цим жити»), страх нових нападів і страх вчинення дій, які можуть спровокувати напад САН, є досить вираженим:
- насамперед пацієнтів лякає набряк гортані (в т. ч. шиї, обличчя), а також пов’язані з ним ризики удушення, набряк черевної порожнини та пов’язані з ним гострі прояви больових відчуттів:
«Сильні напади набряку гортані 1 раз на 3-4 міс; це дуже часто, це лякає»;
- за можливості пацієнти намагаються не звертати уваги на легкі та середньотяжкі набряки кінцівок, вважають їх менш небезпечними. У разі зниження інтенсивності болю при набряку черевної порожнини також повертаються до роботи та домашніх справ;
- психологічно:
- частка пацієнтів відзначили депресивність, пригнічення, невпевненість, відчай, відчуття своєї неповноцінності;
- під час нападів – замкнутість, небажання ні з ким спілкуватися та нікого бачити.
Медична допомога – характерна обережність:
- звернення по медичну допомогу відбувається переважно в екстрених випадках. Пацієнти намагаються максимально перечекати гостру фазу, сподіваючись, що набряк спаде самостійно:
«Коли стався набряк горла, я чекав поки він мине самостійно; всю ніч я сидів, розумів, що в лікарні мені проведуть трахеостомію, а я цього не хотів»;
«За будь-якого хірургічного втручання згодом ця зона схильна до нападів набряку»;
- в поодиноких випадках відзначено, що під час виклику швидкої медичної допомоги причиною звернення був набряк Квінке як діагноз, зрозумілий широкому колу лікарів;
- за потреби консультації чи допомоги пацієнти частіше зверталися до закріпленого лікаря.
Життя пацієнта із САН: прояви
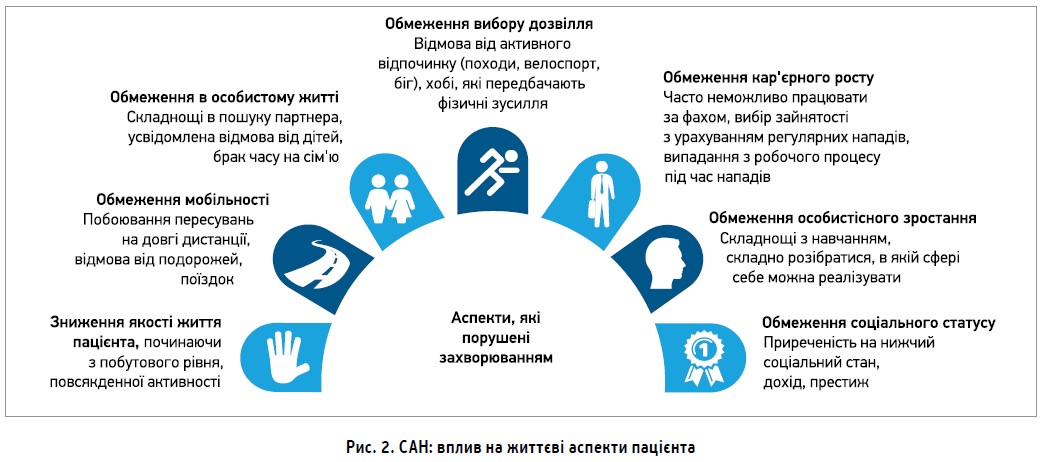
На сьогодні у відсотковому співвідношенні (згідно із суб’єктивною оцінкою) найчастіше в анамнезі трапляються набряк черевної порожнини та/або кінцівок (більш як половина випадків). Однак найбільше побоювання спричиняє набряк гортані, а також шиї, обличчя, котрі можуть спровокувати проблеми з диханням. Для пацієнтів із САН характерне життя через призму захворювання: діагноз зачіпає всі життєві аспекти, потрібен постійний контроль за всіма сферами діяльності, існують значні обмеження, якість життя драматично знижена (рис. 2).
Особливості симптоматики:
- набряк черевної порожнини – характерний глибокий наростальний, можливо, переймоподібний біль, у гострій фазі – гострий біль, блювання/нудота, зниження тиску, холодні руки та ноги, запаморочення, можливі непритомність, згодом (через 5-6 год) біль поступово минає.
Відзначені на тлі набряку черевної порожнини поодинокі випадки пароксизмальної тахікардії.
Найчастіше пацієнту під час нападу доводиться перебувати в ліжку;
- набряк кінцівок – свербіж, натяг тканин, больові відчуття, «рука розпухала так, що тріскалася шкіра», неможливість взутися за набряку ступні;
- набряк гортані, шиї – відчуття здавлювання гортані, збільшення язичка, утруднення дихання, мови, ризик задухи;
- набряк обличчя – відчуття жару, головний біль.
Медична допомога:
- досвід госпіталізації до медичного закладу при загостренні захворювання мали всі опитані пацієнти;
- реанімаційної допомоги потребували більшість пацієнтів (від 2 до 40 разів на момент опитування) при гострому набряку гортані чи черевної порожнини;
- досвід оперативного втручання при загостренні захворювання в опитаних відсутній. Рідше проводилася процедура трахеостомії;
- варто згадати про випадки, коли був неправильно діагностований напад апендициту, непрохідності кишечнику; необхідними були зусилля родичів для відміни непотрібної операції;
- формування недовіри до лікарів підвищує страх звернення до медичного закладу за таких нападів:
«Хірург запідозрив апендицит, мама ледве вмовила його почекати до ранку, а вранці набряк минув самостійно».
Можливості протидії захворюванню
Незважаючи на часто несподіваний прояв нападів, пацієнти намагаються відстежувати можливі причини. Самоконтроль є основним засобом профілактики нападів САН. Частка пацієнтів зауважила, що веде спеціальний щоденник із фіксацією нападів для простежування можливих закономірностей.
Можливі профілактичні заходи на сьогодні:
- найпоширенішими є зниження механічного впливу, відмова від виконання дій, які потребують зусиль, зниження ризику ударів тощо;
- за можливості – зниження кількості стресових ситуацій, переживань; слід вибудувати емоційно стійкий фон, контролювати емоції (як негативні, так і позитивні);
- увага до харчування, дотримання дієти.
Акцент на індивідуальній непереносимості лактози – при обмеженні споживання молочних продуктів у деяких пацієнтів знизилися кількість і тяжкість набряків черевної порожнини;
- декілька пацієнтів повідомили про відгук на амінокапронову та транексамову кислоти, тому застосовують препарати для профілактики й лікування нападів (перед і під час поїздок, у переддень важливих подій, за появи перших ознак набряку);
- утім, можливі заходи є малоефективними, незначно знижують загальну кількість нападів, проводяться швидше для заспокоєння («хоч щось роблю»);
- за суб’єктивною оцінкою опитаних пацієнтів рівень контролю захворювання виявився вкрай низьким – більшість визначило як 1-2 бали за 5-бальною шкалою, де 1 бал – повна відсутність контролю, 5 балів – повний контроль захворювання.
Підходи до лікування
На час проведення опитування в арсеналі лікування пацієнтів із САН в Україні були наявні препарати та засоби, котрі не демонструють вираженого ефекту при цьому захворюванні (амінокапронова та транексамова кислоти) чи характеризуються ризиком побічних ефектів (андрогени). Із патогенетичної замінної терапії доступна лише дефіцитна й небезпечна в плані ризику контамінації свіжозаморожена плазма. Багато пацієнтів узагалі не приймають жодних препаратів для лікування та профілактики.
Сучасні підходи до лікування САН:
- більшість опитаних поінформовано про сучасні й ефективні методи лікування САН. Найчастіше пацієнти дізнаються про препарати від закріпленого лікаря, в групі пацієнтів із САН, рідше – самостійне ознайомлення на міжнародному сайті, присвяченому САН;
- частка пацієнтів (особливо з тяжким перебігом захворювання) мала одиничний досвід застосування сучасних препаратів при тяжкому загостренні.
Переваги сучасного лікування з точки зору пацієнтів:
- цілеспрямована дія;
- висока ефективність;
- швидкий ефект;
- можливість ефективної профілактики, що дає змогу вести звичний спосіб життя;
- ефект препарату перевірений досвідом.
Недоліками сучасного лікування є недоступність терапії для українського пацієнта, побоювання, що препарати мають індивідуальну дію та вибірковий ефект.
Бар’єрів для застосування сучасної терапії не виявлено: пацієнти демонструють готовність використання нових препаратів для лікування та профілактики набряку. Зрозумілою перевагою є нечасте постійне підшкірне профілактичне введення препарату, що може дати змогу ефективного запобігання нападам.
Проблемні точки в наданні медичної допомоги:
- відсутність знань про захворювання в більшості лікарів, до яких потрапляє пацієнт із САН;
- пацієнти свідомо намагаються мінімізувати свої звернення до медичного закладу, терплять до критичного моменту. Причини:
- розуміння відсутності ефективних засобів допомоги в лікарні, в більшості випадків – відсутність знань про захворювання в лікарні;
- необхідність пояснювати специфіку свого захворювання та заходи, котрих потрібно вжити для зниження набряку;
- незнання специфіки захворювання лікарями зумовлює втрату часу, що є критичним при гострому нападі. Часто доводиться надавати виписки, залучати закріпленого лікаря для проведення необхідних маніпуляцій;
- пацієнти відзначають, що більшу консультативну допомогу вони отримують від інших хворих, а не від медичних працівників.
Висновки
Отже, шлях пацієнта із САН від моменту появи перших проявів захворювання до встановлення правильного діагнозу є складним і непередбачуваним. Це захворювання є рідкісним; із ним лікарю майже ніколи не доводиться стикатися, тому при першому контакті з таким пацієнтом він взагалі не розуміє, з чим має справу.
У більшості випадків лікарі загальної практики за наявності вираженого набряку кінцівок або іншої локалізації спрямовують хворого на консультацію до алерголога, де хворий має шанс почути свій діагноз. Однак алерголог зазвичай сприймає клініку САН за набряк Квінке, призначаючи лікування, ефективне для гістамін-опосередкованого набряку. У результаті пацієнт отримає неадекватну та неефективну терапію, котра не зумовить купірування набряку та не змінить частоти нападів. Хворий не бачить сенсу продовжувати таке лікування та звертатися по медичну допомогу, а отже, потрапляє в глухий кут.
Підвищення обізнаності лікарів різних спеціальностей щодо такого захворювання, як САН, може бути найефективнішим і найдієвішим способом його вчасної діагностики та призначення адекватного лікування.
Зрештою пацієнт продовжує перебувати наодинці з нападами САН, очікуючи, коли вони минуть самостійно. Ситуація може змінитися тоді, коли з’являється гострий виражений набряк черевної порожнини гортані чи шиї; в такому випадку доводиться викликати швидку та госпіталізуватися до реанімаційного відділення (всі опитані пацієнти мали досвід перебування в реанімаційному відділенні від 2 до 40 разів (через вищезазначені причини) на момент опитування). Проте (зі слів пацієнтів) ані лікарі швидкої допомоги, ані реаніматологи не запідозрили САН. Реаніматологи здійснювали стандартні процедури та геть не мали інформації щодо цього захворювання.
Підвищення обізнаності реаніматологів і лікарів невідкладних станів із проявами САН – іще один шанс установити правильний діагноз і надати ефективну невідкладну допомогу.
Під час установлення діагнозу САН можливості пацієнта значно розширюються, адже він має змогу отримувати адекватну інформацію про своє захворювання в спеціаліста, з Інтернет-ресурсів або за допомогою пацієнтських організацій. Сьогодні групи для пацієнтів із САН є в соціальних мережах. Наразі в Україні вже доступне лікування САН за державною програмою, що дає змогу запобігти появі нападів і вчасно купірувати їх у разі виникнення та дає надію хворим на покращення їхнього життя.
 Про аспекти діагностики та надання допомоги українським пацієнтам ми попросили розповісти провідного алерголога, спеціаліста із САН, кандидата медичних наук Людмилу Валеріївну Забродську (Центр алергічних захворювань верхніх дихальних шляхів ДУ «Інститут отоларингології ім. О. С. Коломійченка НАМН України», м. Київ).
Про аспекти діагностики та надання допомоги українським пацієнтам ми попросили розповісти провідного алерголога, спеціаліста із САН, кандидата медичних наук Людмилу Валеріївну Забродську (Центр алергічних захворювань верхніх дихальних шляхів ДУ «Інститут отоларингології ім. О. С. Коломійченка НАМН України», м. Київ).
? Що являє собою САН і в чому його небезпека?
– САН є рідкісним захворюванням спадкового характеру, котре проявляється набряком підшкірних або підслизових тканин із переважною локалізацією в ділянці обличчя, губ, статевих органів, кінцівок, а також у дихальній і травній системах. Однією з найважливіших проблем, асоційованих із САН, є напади набряку гортані, оскільки вони загрожують життю пацієнта. Лікарі недостатньо обізнані з цією патологією, більшість із них узагалі не знають про існування такої нозологічної одиниці. Саме тому набряк майже завжди розцінюють як прояв алергії, призначаючи для лікування антигістамінні препарати. Зрозуміло, що це майже не дає ефекту та викликає в пацієнтів лише розчарування.
? Чому важливо вчасно діагностувати САН?
– Встановлення правильного діагнозу надзвичайно важливе, оскільки летальність серед пацієнтів, які знають про свій діагноз САН, у рази менша, ніж серед осіб, яким не було його встановлено. Крім того, встановлення діагнозу САН дає можливість дообстежити пацієнта та з’ясувати ситуацію щодо його родичів, які ще не мали симптомів захворювання. Знати про наявність САН дуже важливо, адже нерідко трапляються випадки тяжкого набряку вже в дебюті клінічних проявів захворювання. Оскільки захворювання є спадковим, актуальним залишається обстеження найближчих родичів пацієнта (дітей, братів і сестер).
? Як підтверджують діагноз САН? Чи доступна лабораторна діагностика в Україні?
– Наразі в нашій країні немає референтних лабораторій, які проводили би необхідні дослідження відповідно до діагностичних протоколів – визначення С4 компонентів комплементу, концентрацію й активність С1-інгібітора в крові. В Україні лише дві лабораторії проводять забір крові та відправляють відібрані зразки на дослідження за кордон.
? Як забезпечується лікування пацієнтів із САН?
– Пацієнт із діагностованим САН має стати на облік у головних міських чи обласних імунологів, які подають заявку до МОЗ України щодо забезпечення С1-інгібітором людини. Далі цей препарат постачається в реанімаційні відділення певних медичних закладів, де пацієнти із загрозливим для життя набряком гортані можуть отримати невідкладну допомогу. Слід зазначити, що можливість отримувати високовартісний препарат пацієнти мають завдяки кропіткій і наполегливій роботі Громадської організації (ГО) «Українська асоціація пацієнтів на спадковий ангіоневротичний набряк» і ГО «Рідкісні імунні захворювання». Саме вони протягом кількох років діяльності домоглися спочатку реєстрації препарату С1-інгібітора людини в Україні, а надалі – забезпечення ним пацієнтів за рахунок держави.
 Про досягнення та подальші плани ми попросили розповісти засновницю та президента ГО «Українська асоціація пацієнтів на спадковий ангіоневротичний набряк» Олену Костянтинівну Микал.
Про досягнення та подальші плани ми попросили розповісти засновницю та президента ГО «Українська асоціація пацієнтів на спадковий ангіоневротичний набряк» Олену Костянтинівну Микал.
– Тривалий час пацієнтів із САН держава просто не помічала. Незважаючи на те що напади набряку є загрозливим для життя станом, препаратів із доведеною ефективністю (С1-інгібітор людини) в нашій країні донедавна взагалі не було зареєстровано. Пацієнти залишалися наодинці зі своєю проблемою й навіть у разі правильно встановленого діагнозу надавати дієву допомогу за нападу САН було просто нічим.
Метою створення нашої ГО було висвітлити та донести проблеми пацієнтів із САН до представників влади й отримати доступ до сучасного лікування цього захворювання. Перші спроби зареєструвати ГО були здійснені ще в далекому 2005 році, проте тоді бюрократичні перепони завадили це зробити.
Тільки в березні 2017 року після певних законодавчих змін вдалося офіційно зареєструвати ГО «Українська асоціація пацієнтів на спадковий ангіоневротичний набряк», після чого з’явилися можливості захищати інтереси пацієнтів із САН на державному рівні.
Важливим досягненням була державна реєстрація С1-інгібітора людини – єдиного ефективного препарату для лікування гострого набряку в осіб із САН. Починаючи з 2020 року цей препарат закуповується державним коштом і розподіляється до медичних закладів, де пацієнти можуть отримати невідкладну допомогу в разі розвитку тяжкого набряку. Це надзвичайно важливо для порятунку життя пацієнтів і запобігання зайвим оперативним втручанням.
Пацієнти, розуміючи, що можуть за необхідності отримати ефективну медичну допомогу, почуваються більш захищеними та позбавляються постійного страху за своє життя. Втім, такі хворі залишаються постійно прив’язаними до місця проживання, змушені відмовляти собі в поїздках і подорожах. Окрім того, не завжди є можливість вчасно дістатися до потрібного медичного закладу, особливо коли пацієнт мешкає в сільській місцевості. Тому наразі гостро стоїть питання індивідуального забезпечення препаратом С1-інгібітора людини. За необхідності пацієнт зможе сам увести препарат або це можуть зробити його найближчі родичі. Пацієнту бажано мати два флакони лікарського засобу на руках. Саме в такий спосіб вирішується питання забезпечення осіб із САН препаратами порятунку.
Окремо стоїть питання покращення діагностики САН. Сьогодні в нашій країні немає лабораторії, котра виконувала би необхідні дослідження. У нас є лише лабораторія, що проводить забір крові та направляє отримані зразки до Німеччини. Відсутність необхідних діагностичних потужностей утруднює виявлення осіб із САН. Це є однією з важливих причин низького рівня діагностики зазначеної патології.
Підготував В’ячеслав Килимчук
За підтримки ТОВ «Такеда Україна».
VV-MEDMAT-40291
Медична газета «Здоров’я України 21 сторіччя» № 3 (496), 2021 р.