29 травня, 2021
«Я в депресії чи це постковідна втома?»
 16-17 квітня відбулася ІІІ Науково-практична конференція з міжнародною участю «Психосоматична медицина: наука та практика», в якій узяв участь директор із медичної частини навчально-наукового медичного комплексу «Університетська клініка» Харківського національного медичного університету, керівник Центру психосоматики та психологічної реабілітації, доктор медичних наук, професор Володимир Іванович Коростій із доповіддю «Я в депресії чи це постковідна втома?».
16-17 квітня відбулася ІІІ Науково-практична конференція з міжнародною участю «Психосоматична медицина: наука та практика», в якій узяв участь директор із медичної частини навчально-наукового медичного комплексу «Університетська клініка» Харківського національного медичного університету, керівник Центру психосоматики та психологічної реабілітації, доктор медичних наук, професор Володимир Іванович Коростій із доповіддю «Я в депресії чи це постковідна втома?».
Сьогодні питання лікування депресивного епізоду (ДЕ) не може бути розглянуте без диференційної діагностики ДЕ в пацієнта після COVID‑19. Майже всі, хто переніс цю хворобу, мають тривалу соматогенну астенію, яка може бути поєднана з іншими психопатологічними симптомами, або загострення інших психічних розладів. Також нерідко спостерігається відображення особливостей особистості людини та преморбідного фону, що загострилися в постковідний період. Ретельна диференційна діагностика – шлях до ефективнішого використання медикаментозних і немедикаментозних засобів і кращого лікування.
30% українців протягом свого життя щонайменше 1 раз хворіють на один із видів психічних розладів (World Bank, 2018). Найпоширеніші з них – депресивний розлад (на першому місці), посттравматичний стресовий розлад, тривожний розлад та алкогольна залежність.
Репрезентативні опитування серед пацієнтів у розвинених країнах довели, що багато загальних медичних розладів частіше траплялися в осіб із депресією, ніж серед загальної популяції. Наприклад, серед осіб із великою депресією протягом попередніх 12 міс поширеність специфічних загальних медичних супутніх захворювань була такою:
- рак – 4%;
- серцево-судинні захворювання (гіпертонія, інфаркт міокарда й інсульт) – 20%;
- цукровий діабет – 5%;
- хвороби кістково-м’язового апарату (наприклад, артрит) – 41%;
- захворювання органів дихання (сезонні алергії, астма, хронічне обструктивне захворювання легень тощо) – 33%;
- виразкова хвороба – 4%.
Водночас депресія пов’язана з підвищеним ризиком метаболічного синдрому. Метааналіз 18 спостережних досліджень (n >5500 пацієнтів з інтерв’ю визначили однополярну велику депресію) підрахував, що метаболічний синдром був присутній у 30%; його поширеність була більшою в пацієнтів із депресією, ніж у контрольних суб’єктів такого самого віку та статі.
У 2019 році в Україні вперше відбулося загальнонаціональне дослідження для вивчення поширеності факторів ризику неінфекційних захворювань – STEPS, за даними якого кожний восьмий дорослий українець (12,4%) повідомив про симптоми, що відповідають клінічному діагнозу депресії. Поширеність депресії є майже вдвічі більшою серед жінок (16,2%), аніж серед чоловіків (8,7%). Водночас лише кожна четверта особа з імовірною депресією (3,0% від загальної кількості населення) була про це поінформована лікарем або медичним працівником. Лише 0,4% населення пройшли лікування антидепресантами чи відвідували сеанси психотерапії.
У відповідь на виклики часу 2021 року розпочав роботу як позаштатний лікувально-навчально-науково-практичний підрозділ новий мультидисциплінарний Центр лікування пацієнтів із постковідним синдромом, який об’єднав у боротьбі з наслідками COVID‑19 спеціалістів клініки та кафедр терапевтичного профілю – неврології, сімейної медицини, реабілітації, психіатрії. Основними принципами роботи центру є:
- орієнтованість на пацієнта;
- мультидисциплінарність;
- наукова доказовість;
- відкритість до співпраці.
Особливості періоду після перенесеної COVID‑19:
- триває до 90 днів і довше, має епізоди прискореного серцебиття, коливань артеріального тиску протягом доби;
- досить часто спостерігаються різноманітні патологічні відчуття (тілесні сенсації), частина яких збігається з клінічними симптомами наявних медичних проблем;
- підвищена емоційна та рухова реактивність: збільшення амплітуди емоційних проявів, зменшення плавності рухів;
- тривала соматогенна астенія (від 30 днів до 6 міс, іноді довше).
Основні діагностичні критерії ДЕ:
- пригнічений настрій, втрата інтересу чи задоволення (не слід ураховувати симптоми, які чітко пов’язані з іншим захворюванням);
- симптоми спричиняють клінічно значимий дистрес або порушення в соціальній, професійній чи іншій важливій сфері функціонування;
- епізод не можна пояснити прямими фізіологічними ефектами речовини або іншим захворюванням;
- виникнення основного ДЕ не можна пояснити шизоафективним розладом, шизофренією, шизофреніформним розладом, маячними розладом або іншими спектрами шизофренії;
- ніколи не було маніакального чи гіпоманічного епізоду.
Диференційна діагностика ДЕ:
- тривалість <2 тиж – депресивна реакція;
- тривалість >2 років – дистимія чи розлад особистості;
- психотичні симптоми – ДЕ з психотичними симптомами чи шизоафективний розлад або шизофренія;
- манія чи гіпоманія – біполярний афективний розлад, циклотимія;
- наявність попередніх ДЕ – рекурентний депресивний розлад;
- в анамнезі є вживання психоактивних речовин – ДЕ внаслідок уживання певних речовин;
- наявність соматичної хвороби – симптоматичний (органічний) розлад унаслідок певних патологічних станів;
- наявність тяжкої втрати – ускладнення переживання горя;
- зв’язок із менструацією – передменструальна дисфорія.
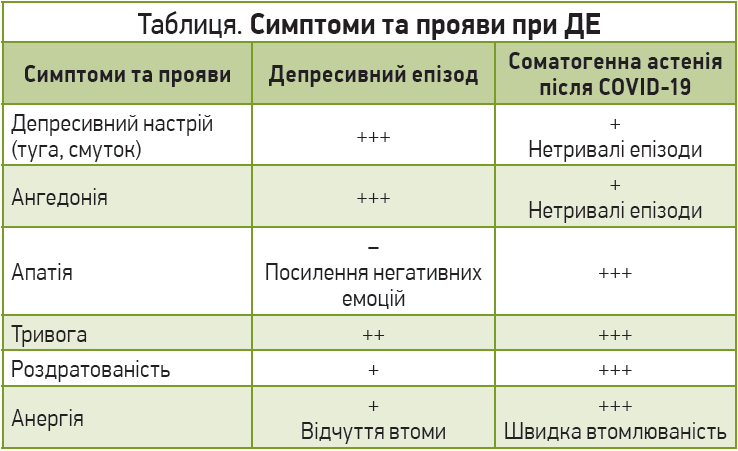
Диференційна діагностика ДЕ із соматогенною астенією після COVID‑19
При ДЕ переважними симптомами є депресивний настрій (туга, смуток), ангедонія, тривога, порушення сну, зміна апетиту чи маси тіла, добові коливання стану. Водночас за соматогенної астенії переважають роздратованість, виснаженість, апатія, тривога, порушення сну та зміна апетиту чи маси тіла (табл.).
Клінічна картина ДЕ в чоловіків і жінок відрізняється. Депресивні жінки можуть частіше повідомляти про нейровегетативні симптоми (проблеми зі сном, апетитом або енергією) й інші фізичні симптоми (головні болі, міалгії чи шлунково-кишкові симптоми), а також емоційні (стрес або легкий плач) і психосоціальні симптоми (міжособистісні труднощі).
Депресивні чоловіки мають симптоми, що є «депресивними еквівалентами», як-от напади гніву / агресія (раптова втрата контролю та завдання шкоди комусь або погроза завдати комусь шкоди), порушення вживання наркотичних речовин і ризикована поведінка (випадковий або небезпечний секс, необережне керування автомобілем).
Клінічні особливості депресії в підлітків також мають свої особливості. Підліткова депресія може бути пов’язана з низкою інших проблем психічного здоров’я, включаючи тривогу, розлади харчової поведінки, залежність від гаджетів тощо. Підлітки з депресією (особливо ті, які зловживають алкоголем або наркотиками) часто думають про самогубство, говорять про нього чи роблять спроби самогубства.
Лікування депресії
З огляду на відсутність явної переваги в ефективності серед антидепресантів вибір препарату базується на таких факторах:
- безпека;
- профіль побічних ефектів;
- специфічні симптоми депресії;
- супутні захворювання;
- супутні ліки та потенційні взаємодії;
- простота використання (наприклад, частота прийому);
- вподобання або очікування пацієнта;
- вартість;
- реакція пацієнта на антидепресанти під час попередніх епізодів депресії;
- сімейна реакція на антидепресанти (насамперед стосується родичів першого ступеня споріднення).
До препаратів першого вибору належать селективні інгібітори зворотного захоплення серотоніну (СІЗЗС) – флуоксетин, сертралін, пароксетин, флувоксамін, есциталопрам (при цьому доцільно використовувати знижені початкові дози). Розумні альтернативи СІЗЗС для початкового лікування також включають інші антидепресанти другого покоління, як-от інгібітори зворотного захоплення серотоніну-норадреналіну, атипові антидепресанти та модулятори серотоніну. Трициклічні антидепресанти й інгібітори моноаміноксидази зазвичай не застосовують як початкове лікування через побоювання щодо безпеки (особливо при передозуванні) та несприятливих ефектів.
Також слід ураховувати клінічні варіанти ДЕ, які є предикторами ефективності певних антидепресантів:
- тривожний – пароксетин, міртазапін;
- атиповий – есциталопрам;
- кататонічний – венлафаксин;
- меланхолічний – сертралін, венлафаксин;
- змішаний – тразодон;
- соматогенний – есциталопрам;
- психотичний – дулоксетин;
- сезонний – венлафаксин, дулоксетин.
До додаткової терапії ДЕ належить використання транквілізаторів, гіпнотиків, стабілізаторів настрою й атипових антипсихотиків (рисперидон, арипіпразол).
Важливу роль має також психотерапевтична допомога. Так, когнітивна терапія навчає пацієнта відстежувати та змінювати на адекватні події свої неадекватні автоматичні думки, що дає можливість позбутися хибної стратегії мислення. Доцільним також є використання інших видів психотерапії:
- поведінкова терапія – вид психотерапевтичної допомоги, орієнтований на стійке позбавлення від хворобливих симптомів, зміну стратегії поведінки пацієнта з деструктивної на конструктивну;
- міжособистісна терапія орієнтована на особисті стосунки пацієнта та людей, які його оточують;
- терапія вирішення проблем навчає людину долати життєві труднощі (зниження рівня катастрофізації);
- сімейна терапія передбачає роботу з усіма членами родини та спрямована на вироблення відчуття внутрішньої та зовнішньої стабільності (особливо в дітей);
- арт-терапія використовується як діагностичний і терапевтичний інструмент у роботі з пацієнтами всіх вікових груп.
Велике значення має психоосвіта. Наводимо запитання, відповіді на які слід доводити до відома пацієнтів та їхніх родичів:
- що таке депресія?
- що я повинен знати, якщо в мене депресія?
- які є методи лікування депресії?
- коли очікувати на покращення?
- як поводитися членам родини?
- що робити, якщо є потяг закінчити життя?
До методів фізичної реабілітації належать кінезіотерапія, дихальні вправи та навчання релаксації, при цьому особливо важливим є індивідуальний підбір інтенсивності навантаження.
Висновки
При діагностиці та диференційній діагностиці депресії, а також за соматогенної астенії після COVID‑19 варто визначати клінічні особливості та приналежність ДЕ, ступінь вираженості соматогенної астенії (щоб запобігти надлишковому призначенню фармакотерапії). До комплексного лікування ДЕ належать психофармакотерапія, психологічний супровід і фізична реабілітація. Вираженість тривоги чи анергії у структурі депресії визначають обрання антидепресанта та необхідність додаткових призначень на початку терапії.
Підготував Олександр Соловйов
Медична газета «Здоров’я України 21 сторіччя» № 8 (501), 2021 р.