28 грудня, 2021
Клінічні випадки ведення пацієнтів із COVID-19
 Невдовзі після початку пандемії COVID‑19 Н. Zhong і співавтори провели систематичний огляд та метааналіз, який об’єднав рандомізовані контрольовані та когортні дослідження щодо вивчення ефективності препаратів, котрі застосовувались у лікуванні коронавірусної інфекції. Однак після його завершення автори не змогли визначити жодного конкретного препарату чи комбінації ліків, які можна було б рекомендувати для лікування COVID‑19. Цей висновок свідчив про неефективність стандартних підходів до терапії респіраторних вірусних інфекцій у випадку COVID‑19.
Невдовзі після початку пандемії COVID‑19 Н. Zhong і співавтори провели систематичний огляд та метааналіз, який об’єднав рандомізовані контрольовані та когортні дослідження щодо вивчення ефективності препаратів, котрі застосовувались у лікуванні коронавірусної інфекції. Однак після його завершення автори не змогли визначити жодного конкретного препарату чи комбінації ліків, які можна було б рекомендувати для лікування COVID‑19. Цей висновок свідчив про неефективність стандартних підходів до терапії респіраторних вірусних інфекцій у випадку COVID‑19.
Відомо, що в тяжких випадках COVID‑19 зазвичай спостерігається надмірне та нерегульоване вивільнення певних прозапальних цитокінів і хемокінів, що спричиняє виражене системне запалення з ураженням багатьох органів. Виникло припущення, що терапевтичні втручання, які здатні зменшувати тяжку запальну відповідь, можуть знизити частоту ураження органів і смертність. Одним із таких засобів виявився едаравон – ліпофільна сполука, яка легко проникає в численні тканини й органи та має потужну антиоксидантну і протизапальну дію.
Протизапальні ефекти едаравону були продемонстровані K. Kikuchi та співавт. (2012) на тваринних моделях хімічно індукованого ураження легень, нирок, кишечнику, підшлункової залози, мозку та печінки. Також едаравон знижував рівень деяких цитокінів (IL‑2, IL‑6, IL‑1β, TNF‑α) і хемокінів (IL‑8, MCP‑1, MIP‑1a, 2,5), активних форм кисню та оксиду азоту.
Едаравон для внутрішньовенного введення довів свою ефективність у лікуванні аміотрофічного склерозу й інсульту в гострій фазі. Сьогодні едаравон включений у низку японських настанов і рекомендований у схемах терапії пацієнтів із гострим респіраторним дистрес-синдромом (ГРДС) у відділеннях інтенсивної терапії.
На вітчизняному фармацевтичному ринку едаравон представлений препаратом Ксаврон.
Однією з основних мішеней вірусу є ендотелій, ураження якого призводить до розвитку ендотеліїту й ендотеліальної дисфункції. Ці зміни супроводжуються активацією коагуляції і підвищенням ризику тромботичних ускладнень. До того ж значно знижується продукція оксиду азоту (NO) внаслідок його посиленого руйнування через дію вільних радикалів, зниження доступності попередника NO – L-аргініну, що спричиняє переважання дії вазоконстрикторів і посилення адгезії тромбоцитів. Тому екзогенне надходження L-аргініну як субстрату для синтезу NO вважається патогенетично обґрунтованим шляхом зменшення проявів ендотеліальної дисфункції.
Ефективність застосування L-аргініну при COVID‑19 вперше дослідили G. Fiorentino та співавт., провівши подвійне сліпе рандомізоване плацебо-контрольоване дослідження в паралельних групах. У дослідженні взяли участь пацієнти, госпіталізовані з приводу тяжкої форми COVID‑19 (n=101). Пацієнти отримували L-аргінін по 1,66 г двічі на день або плацебо. Основною кінцевою точкою ефективності було зменшення необхідності в респіраторній підтримці, оцінене через 10 та 20 днів після рандомізації. Вторинними кінцевими точками були тривалість перебування в стаціонарі, час до нормалізації кількості лімфоцитів та час отримання негативної полімеразної ланцюгової реакції (ПЛР) на SARS-CoV‑2 (мазок з носоглотки).
Під час 10-денної оцінки в 71,1% пацієнтів у групі L-аргініну та в 44,4% у групі плацебо (p<0,01) була знижена респіраторна підтримка. Пацієнти, які отримували L-аргінін, демонстрували значно менший термін перебування в стаціонарі порівняно з тими, хто отримував плацебо, – в середньому 25 та 46 днів відповідно (p<0,0001). Ці висновки були підтверджені також після коригування таких факторів, як вік, тривалість симптомів, супутні захворювання, рівень D-димеру, противірусна та антикоагулянтна терапія. Інші вторинні результати суттєво не відрізнялися між групами.
Добре відомим представником L-аргініну є Тіворель® (комбінація L-аргініну та L-карнітину).
Лихоманка й інтенсивна перспірація потребують відновлення балансу рідини. Крім того, системну гіповолемію спричиняє феномен «витоку з капілярів», зумовлений дисфункцією ендотелію та підвищеною проникністю судинної стінки через ушкодження глікокаліксу. Для корекції гіповолемії та боротьби з інтоксикаційним синдромом доцільно використовувати внутрішньовенне введення збалансованих кристалоїдних розчинів.
На особливу увагу заслуговують інфузійні розчини, що містять багатоатомні спирти, насамперед сорбітол, Одним з таких розчинів є Реосорбілакт®, до складу якого входять сорбітол, натрію лактат та важливі електроліти – калій, кальцій і магній. Натрію лактат, який забезпечує олужнювальний вплив, підвищує резервну й титровану лужність крові, коригує метаболічний ацидоз, який часто ускладнює тяжкі інфекції, сепсис, хронічну гіпоксію; позитивно впливає на роботу серця, регенерацію та дихальну функцію крові, стимулює функції системи мононуклеарних фагоцитів, має дезінтоксикаційну дію, посилює діурез, покращує роботу нирок і печінки. Завдяки гіперосмолярності Реосорбілакт® забезпечує перехід рідини з міжклітинного сектора в судинне русло, що покращує мікроциркуляцію та перфузію тканин.
Включення вищезазначених препаратів (Ксаврон, Тіворель® і Реосорбілакт®) до схеми лікування пацієнтів із спричиненими COVID‑19 пневмоніями дає можливість покращити їхній стан і сприяє полегшенню перебігу захворювання. Наводимо клінічні приклади успішного лікування хворих на зумовлену COVID‑19 пневмонію.
О.П. Дробина, КНП «Міська клінічна інфекційна лікарня» Одеської міської ради
Ю.М. Кашик, КНП «Покровська клінічна лікарня інтенсивного лікування» Покровської міської ради Донецької області
Л.В. Гончар-Януліс, КНП «Центральна міська клінічна лікарня» Чернівецької міської ради
Клінічний випадок 1
Хвора С., 1967 р. н., надійшла до міської інфекційної лікарні 01.07.2021 з діагнозом: коронавірусна хвороба (COVID-19), зумовлена коронавірусом SARS-CoV‑2 (ПЛР+), двобічна полісегментарна позалікарняна пневмонія. Під час надходження пацієнтки її стан характеризувався як тяжкий. Скарги на загальну слабкість, головний біль, підвищення температури тіла до 39,2 °C, біль у м’язах і суглобах, сухий кашель, задишку, порушення сну, сонливість, відсутність нюху, спотворення смаку. Не вакцинована.
Об’єктивно: стан тяжкий за рахунок проявів дихальної недостатності та загального інтоксикаційного синдрому. У свідомості, адекватна, апатична, в’яла. Шкірні покриви бліді, сухі, помірний акроцианоз. Вага – 79 кг, зріст – 167 см. Слизова ротоглотки рожева. Носове дихання вільне.
Аускультація: аускультативно дихання жорстке, хрипи в нижніх відділах. Кашель частий, непродуктивний.
Перкусія: притуплення перкуторного звуку в нижніх ділянках обох легень.
Частота дихання: 28/хв. SpO2: 87%.
Тони серця: приглушені, ритмічні.
Частота серцевих скорочень (ЧСС): 100/хв.
Артеріальний тиск (АТ): 140/85 мм рт. ст.
Неврологічний статус: вогнищева неврологічна симптоматика відсутня, менінгеальних знаків не має. За шкалою Ренкіна – 2 бали.
Загальний аналіз крові (ЗАК): еритроцити – 4,6×1012/л, гемоглобін – 131 г/л, тромбоцити – 313×109/л, лейкоцити – 15×109/л (еозинофіли – 3%, паличкоядерні – 9%, сегментоядерні – 63%, лімфоцити – 19%, моноцити – 6%), гематокрит – 36%, ШОЕ – 45 мм/год.
Коагулограма (від 01.07.2021): фібриноген – 4,8 г/л, протромбіновий індекс 85%; МНВ – 2; D-димер – 6,3 мкг/мл, С-реактивний білок (СРБ) – 85 мг/л.
Печінкові проби: білірубін – 12,8 мкмоль/л; АЛТ – 26 Од/л; АСТ – 29 Од/л.
Аналіз крові на глюкозу: 5,5 ммоль/л.
ЕКГ (від 01.07.2021): ритм синусовий, ЧСС 90/хв, неповна блокада правої ніжки пучка Гіса.
ПЛР-тест (назофарингеальний мазок) SARS-CoV‑2 РНК вірусу – позитивний.
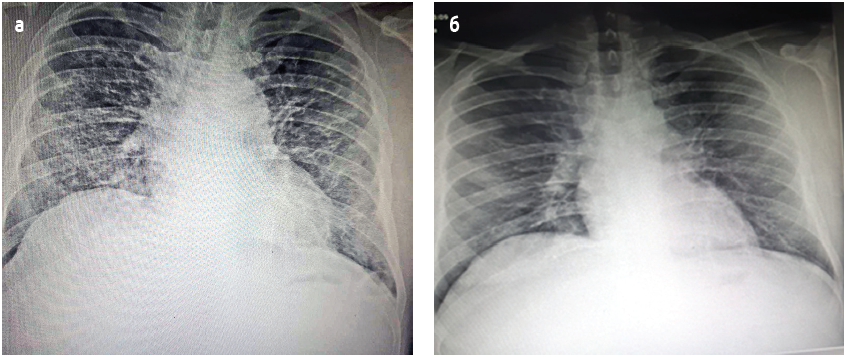
Комп’ютерна томографія органів грудної клітки (КТ ОГК) від 01.07.2021: ознаки двобічної полісегментарної пневмонії на кшталт «матового скла», імовірно, вірусної етіології. Ураження легеневої паренхіми – 50-60% (рис. 1а).
Лікування: хвора отримувала в комплексній терапії коронавірусної хвороби оксигенотерапію, антибактеріальну терапію (цефтріаксон, левофлоксацин), антикоагулянт (еноксипарин), пробіотик, дексаметазон, а також едаравон (Ксаврон) 20 мл + фізіологічний розчин 100 мл внутрішньовенно (в/в) крапельно 2 р/добу, Реосорбілакт® 200 мл в/в крапельно 1 р/добу, Тіворель® 100 мл в/в крапельно 1 р/добу.
На тлі проведеної терапії стан хворої покращився з позитивною динамікою (регресія синдрому загальної інтоксикації, проявів дихальної недостатності).
Аускультація (12.07.2021): дихання жорстке. Хрипи: відсутні. Шум тертя плеври: відсутній.
Частота дихання: 19/хв. SpO2: 97%.
Тони серця: чисті, ритмічні.
ЧСС: ЧСС – 68/хв.
АТ: 128/80 мм рт. ст.
Загальний аналіз крові (від 13.07.2021): еритроцити – 4,6×1012/л, лейкоцити – 8,4×109/л (еозинофіли – 1%, паличкоядерні – 4%, сегментоядерні – 47%, лімфоцити – 25%, моноцити – 6%), ШОЕ – 11 мм/год.
Контрольна КТ ОГК (від 14.07.2021): порівняно з КТ ОГК від 01.07.2021 спостерігається зменшення об’єму вогнищ «матового скла» та їхньої інтенсивності. Двобічна полісегментарна пневмонія в стадії розсмоктування (рис. 1б).
Пацієнтку виписано 15.07.2021 у задовільному стані під нагляд сімейного лікаря.
Рис.1
Клінічний випадок 2
Хворого 1983 р. н. госпіталізовано до КНП «Покровська клінічна лікарня» 05.07.2021 з діагнозом СOVID‑19, позагоспітальної двобічної пневмонії тяжкого ступеня, екзогенно-конституційного ожиріння 2 ступеня. З анамнезу хвороби відомо, що захворів 02.07.2021, коли підвищилася температура тіла до 38,4 °C і з’явилася слабкість. Декілька днів самостійно приймав жарознижувальні препарати. В подальшому слабкість посилилася, з’явилися рідкі випорожнення і сухий кашель. Швидкий тест на СOVID‑19 мав позитивний результат. Сімейним лікарем був скерований на госпіталізацію.
Під час надходження пацієнт скаржився на виражену загальну слабкість, головний біль, міалгії, артралгії, підвищення температури тіла до 39,3 °C, першіння в горлі, сухий кашель, задишку при фізичному навантаженні, рідкі випорожнення після кожного прийому їжі, порушення сну.
Обєктивно: загальний стан тяжкий за рахунок проявів дихальної недостатності, синдрому загальної інтоксикації. Свідомість ясна, адекватний, апатичний. Шкірні покриви звичайного забарвлення, ціанозу та висипань немає. Слизова ротоглотки гіперемована. Носове дихання утруднене.
Аускультація: над легенями жорстке дихання, послаблене в нижніх відділах з обох боків.
Частота дихання: 26/хв. SpO2: 87%.
Тони серця: чисті, ритмічні.
ЧСС: 96/хв.
АТ: 140/80 мм рт. ст.
Язик сухий, обкладений білим нальотом. Живіт м’який, безболісний при пальпації. Симптоми подразнення очеревини негативні.
Випорожнення – рідкі (до 4-5 р/добу без патологічних домішок).
Загальний аналіз крові (від 05.07.2021): еритроцити – 5,25×1012/л, гемоглобін – 161 г/л, тромбоцити – 128×109/л, гематокрит – 36%, лейкоцити – 12,7×109/л (мієлоцити – 1%, паличкоядерні – 34%, сегментоядерні – 52%, лімфоцити – 10%, моноцити – 3%), ШОЕ – 3 мм/год, прокальцитонін – 0,22 нг/мл, СРБ – 133 мкг/мл, протромбіновий індекс – 102,8%, фібриноген – 5,6 г/л.
ПЛР-тест (назофарингеальний мазок) SARS-CoV‑2 РНК вірусу (від 06.07.2021) – позитивний.
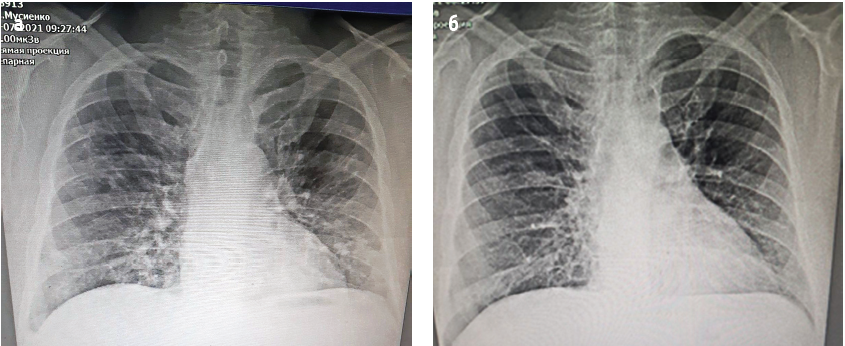
Рентгенографія ОГК (від 07.07.2021): справа субкостально наявний симптом «матового скла», перибронхіальна інфільтрація. З обох боків посилений інтерстицій. Латеральні синуси вільні – двобічна пневмонія. Серце в нормі (рис. 2а).
10.07.2021 стан хворого погіршився.
SpO2: 77%, пацієнта переведено на неінвазивну ШВЛ у режимі СРАР.
МСКТ ОГК (від 10.08.2021): ознаки двобічного полісегментарного ураження легень; пневмонія, імовірно, вірусної етіології із залученням до 45% паренхіми.
Лікування: хворому призначили Ремдесивір 200 мг в/в крапельно в 1-шу добу, 100 мг в/в крапельно з 2-го по 5-й день, антибактеріальну терапію (моксифлоксацин), патогенетичну терапію в достатньому обсязі (антикоагулянт, пробіотик, метилпреднизолон, гепатопротектор, антипіретик, регідратаційну терапію). Крім того, враховуючи виражений загальний інтоксикаційний синдром, прояви дихальної недостатності, неврологічні порушення, хворому призначили Ксаврон 20 мл + фізіологічний розчин 100 мл в/в крапельно 2 р/добу, Реосорбілакт® 200 мл в/в крапельно 1 р/добу, Тіворель® 100 мл в/в крапельно 1 р/добу.
19.07.2021 стан хворого покращився, дихання самостійне, знятий з неінвазивної ШВЛ, підключений до апарату Боброва. Температура тіла в нормі. Рідше турбує кашель. Зберігаються задишка при фізичному навантаженні, помірна загальна слабкість, стомлюваність.
Периферичних набряків немає. Випорожнення та діурез у нормі. Покращився сон.
Аускультація: дихання жорстке, послаблене в нижніх відділах, хрипи відсутні.
Частота дихання: 18/хв. SpO2: 97%.
Тони серця: приглушені, ритмічні.
ЧСС: 74/хв.
АТ: 120/80 мм рт. ст.
КТ ОГК (від 25.08.2021): залишаються елементи запалення з обох боків (рис. 2б).
Пацієнта виписано в задовільному стані та скеровано на подальше відновлення під наглядом сімейного лікаря.
Рис.2
Клінічний випадок 3
Хворий 47 років надійшов 01.07.2021 до КНП «Покровська клінічна лікарня» з попереднім діагнозом: коронавірусна хвороба (СOVID‑19) тяжкого ступеня, позагоспітальна двобічна пневмонія.
Під час надходження в стаціонар пацієнт скаржився на виражену загальну слабкість, підвищення температури тіла до 38,7 °C, задуху при незначному фізичному навантаженні, відчуття нестачі повітря, сухий кашель, тяжкість у грудній клітці, втому.
Чоловік хворіє на цукровий діабет (ЦД) 2 типу середньої тяжкості. Перебуває на інсулінотерапії у зв’язку з декомпенсацією ЦД. Також страждає на аліментарно-конституційне ожиріння 2 ступеня, остеохондроз грудного відділу хребта. Захворів гостро 27.06.2021, коли підвищилася температура тіла до 37,5 °C, невдовзі з’явився кашель. По медичну допомогу не звертався, не приймав жодних препаратів. 01.07.2021 звернувся по медичну допомогу до приймального відділення КНП «Селидівська центральна міська лікарня». Не вакцинований. Цитотест на СOVID‑19 виявився позитивним. Пацієнта з підозрою на COVID‑19 скеровано на лікування до КНП «Покровська клінічна лікарня».
Обєктивно: загальний стан тяжкий за рахунок проявів дихальної недостатності, синдрому загальної інтоксикації. Свідомість ясна, орієнтований, сонливий. Шкірні покриви бліді, помірний акроціаноз, висипань немає. Слизова ротоглотки помірно гіперемована. Носове дихання вільне. Виділення з носу немає.
Аускультація: дихання жорстке, послаблене в нижніх відділах з обох боків, наявні крепітувальні хрипи з обох боків.
Частота дихання: 28/хв. SpO2: 86%.
Тони серця: приглушені, ритмічні.
ЧСС: 96/хв.
АТ: 150/80 мм рт. ст.
ЕКГ (від 01.07.2021): синусова тахікардія, ЧСС – 107/хв.
ЗАК (від 02.07.2021): лейкоцити – 13,6×109/л, еритроцити – 5,5×1012/л, гемоглобін – 151 г/л, тромбоцити – 162×109/л, гематокрит – 48%, ШОЕ – 48 мм/год, СРБ – 3+, загальний білок – 82,8 г/л, АЛТ – 0,78 мкмоль/л, АСТ – 0,46 мкмоль/л.
Аналіз крові на глюкозу (від 02.07.2021): 20,7; 26,9 та 20,6 ммоль/л.
МСКТ ОГК (від 05.07.2021): КТ-ознаки двобічного полісегментарного ураження легень, імовірно, вірусна пневмонія із залученням до 45% паренхіми.
ПЛР-тест (назофарингеальний мазок) SARS-CoV‑2 РНК вірусу (від 05.07.2021) – позитивний.
Лікування: хворому призначили інгаляції зволоженим киснем через апарат Боброва, антибактеріальну терапію (моксифлоксацин, меропенем), патогенетичну терапію в достатньому обсязі (антикоагулянт, дексаметазон, пробіотик, гепатопротектор, противиразкову терапію, вітаміни С і D, антипіретик, регідратаційну терапію, проводили корекцію вмісту глюкози крові). Крім того, враховуючи виражений синдром загальної інтоксикації, прояви дихальної недостатності, неврологічні порушення, супутній цукровий діабет, хворому призначили в комплексній терапії Ксаврон 20 мл + фізіологічний розчин 100 мл в/в крапельно 2 р/добу, Реосорбілакт® 200 мл в/в крапельно 1 р/добу, Тіворель® 100 мл в/в крапельно 1 р/добу.
За час лікування стан хворого покращився. Нормалізувалася температура тіла, зменшилися задишка, кашель, загальна слабкість, спрага та сухість роті, покращився настрій і сон.
Аускультація: дихання жорстке, наявні поодинокі хрипи.
Частота дихання: 17/хв. SpO2: 97%.
Тони серця: приглушені, ритмічні.
ЧСС: 86/хв.
АТ: 120/70 мм рт. ст.
Контрольна Ро/ОГК (від 26.07.2021): динаміка майже повного розсмоктування елементів запалення. Серце розгорнуто вліво.
26.07.2021 пацієнта виписано з поліпшенням для продовження лікування та спостереження амбулаторно в сімейного лікаря.
Рис. 3
Клінічний випадок 4
Хвора 66 років надійшла 08.08.2021 з діагнозом: коронавірусна хвороба (СOVID‑19) тяжкого ступеня (ПЛР-тест SARS-CoV‑2 РНК вірусу – позитивний), позагоспітальна двобічна пневмонія, гострий респіраторний дистрес-синдром. Страждає на інсулінзалежний ЦД 2 типу (середнього ступеня тяжкості), ішемічну хворобу серця (ІХС): атеросклеротичний кардіосклероз, гіпертонічну хворобу ІІ стадії, СН‑1.
Надійшла зі скаргами на виражену загальну слабкість, підвищення температури тіла до 38,5 °C, задишку при незначному фізичному навантаженні, відчуття нестачі повітря, сухий кашель, тяжкість у грудній клітці, запаморочення, втрату нюху та спотворення смаку.
02.08.2021 підвищилася температура тіла до 38,2 °С, з’явилися загальна слабкість і сухий кашель. Приймала парацетамол, Аугментин. 05.08.2021 приєдналися втрату нюху та спотворення смаку. 08.08.2021 стан хворої значно погіршився, з’явилися задишка при незначному фізичному навантаженні, відчуття нестачі повітря, сухий кашель, тяжкість у грудній клітці, запаморочення, тому родичі доставили її до лікарні.
Обєктивно: загальний стан тяжкий за рахунок проявів дихальної недостатності, синдрому загальної інтоксикації. Свідомість ясна, апатична. Шкірні покриви бліді, помірний акроціаноз, висипань немає. Слизова ротоглотки гіперемована. Носове дихання вільне. Виділень з носа немає.
Аускультація: дихання жорстке, послаблене в нижніх відділах, наявні крепітувальні хрипи.
Частота дихання: 28/хв. SpO2: 86-87%.
Тони серця: приглушені, ритмічні.
ЧСС: 98/хв.
АТ: 130/80 мм рт. ст.
11.08.2021 стан пацієнтки погіршився, SpO2: 75-80%, частота дихання – 28-30, переведена на неінвазивну ШВЛ у режимі СРАР.
ПЛР-тест (назофарингеальний мазок) SARS-CoV‑2 РНК вірусу (від 09.08.2021) – позитивний.
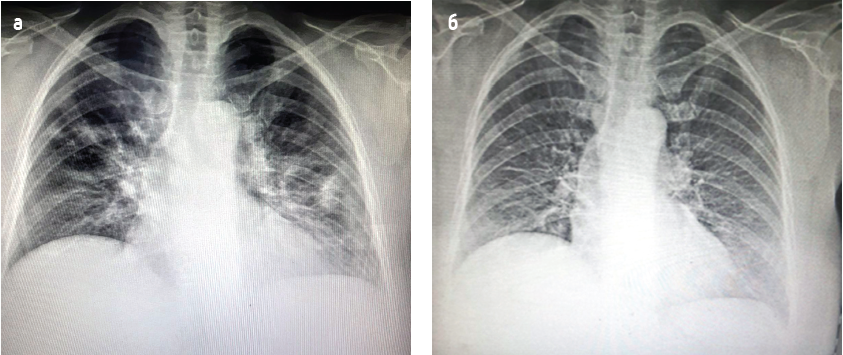
Ро/ОГК (від 08.08.2021): з обох боків спостерігається багато фокусів «матового скла». В базальних відділах легень посилений легеневий рисунок. Серце розширене вліво (рис. 4а). Висновок – пневмонія.
ЗАК (від 09.08.2021): лейкоцити – 12,8×109/л (паличкоядерні – 7%, сегментоядерні – 73, моноцити – 9%, лімфоцити – 11%), еритроцити – 4,68×1012/л, гемоглобін – 134 г/л, тромбоцити – 96×109/л, гематокрит – 42%, ШОЕ – 27 мм/год.
Протромбіновий індекс – 89,4%, фібриноген – 3,8 г/л, АЛТ – 0,42 мкмоль/л, АСТ – 0,36 мкмол/л, глюкоза – 7,32 ммоль/л, СРБ – 4+, D-димер – 10 мкг/мл.
Лікування: хворій призначено інгаляції зволоженим киснем через апарат Боброва, противірусне лікування (фавіпіравір), антибактеріальну терапію (моксифлоксацин), патогенетичну терапію (антикоагулянт, дексаметазон, пробіотик, гепатопротектор, противиразкову терапію, вітаміни С і D, регідратаційну терапію; проводили корекцію вмісту глюкози крові (інсулін Н 30/70: 4 МО вранці, 4 МО увечері), Ксаврон 20 мл + фізіологічний розчин 100 мл в/в крапельно 2 р/добу, Реосорбілакт® 200 мл в/в крапельно 1 р/добу, Тіворель® 100 мл в/в крапельно 1 р/добу.
За час лікування стан хворої значно покращився. Нормалізувалася температура тіла, зменшилися задишка, кашель, однак зберігаються скарги на помірну слабкість, відчуття тяжкості в грудній клітці при фізичному навантаженні.
Аускультація: в легенях жорстке дихання, послаблене в нижніх відділах, хрипів немає.
Частота дихання: 18/хв. SpO2: 98%.
Тони серця: ритмічні, приглушені.
ЧСС: 74/хв.
АТ: 120/70 мм рт. ст.
Контрольна Ро/ОГК (від 02.09.2021): відзначається позитивна динаміка з ознаками повного розсмоктування інфільтрації (рис. 4б).
Хвору виписано 02.09.2021 для подальшого спостереження в сімейного лікаря та ендокринолога.
Рис. 4
Клінічний випадок 4
Пацієнтка Н., 67 років, надійшла до інфекційного відділення 26.03.2021 зі скаргами на підвищення температури тіла до 38,2 °C, кашель з виділенням мокротиння жовтого кольору, задишку в спокої, виражену загальну слабкість, підвищення АТ до 180/100 мм рт. ст., головний біль та запаморочення.
е вакцинована. В анамнезі відмічає ЦД 2 типу й артеріальну гіпертензію.
Об’єктивно: загальний стан тяжкий за рахунок проявів дихальної недостатності, синдрому загальної інтоксикації. Свідомість ясна, апатична. Шкірні покриви бліді, ціанозу, висипань немає. Слизова ротоглотки гіперемована. Носове дихання утруднене. Помірні виділення з носа.
Аускультація: в легенях жорстке дихання, ослаблене в усіх ділянках, наявні вологі хрипи в міжлопатковій ділянці та в нижніх відділах обох легень.
Частота дихання: 25/хв. SpO2: 87% без дотації кисню.
Тони серця: ритмічні, приглушені.
ЧСС: 110/хв.
АТ: 160/100 мм рт. ст.
ПЛР-тест (назофарингеальний мазок) SARS-CoV‑2 РНК вірусу (від 26.03.2021) – позитивний.
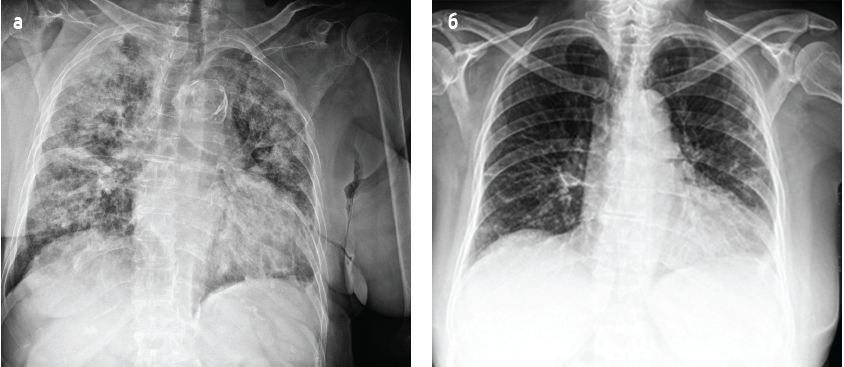
КТ ОГК (від 26.03.2021): двобічна полісегментарна пневмонія тяжкого ступеня з площею ураження 55%, найімовірніше, вірусної етіології, спостерігаються ознаки середостінної лімфаденопатії (рис. 5а).
Зміни лабораторних показників (від 10.02.2021): з лабораторних показників, що виходять за межі нормальних значень, слід відзначити зниження кількості лейкоцитів (2,6×109/л), підвищення ШОЕ (45 мм/год), окрім того, підвищення рівня СРБ (96 мг/л), глюкози крові (12,4 ммоль/л). Коагулограма – АЧТЧ (22), фібрин (5,5 г/л), інтерлейкін-6 (79,5 пг/мл).
Лікування: антибактеріальна терапія (цефтріаксон, левофлоксацин), еноксапарин, метилпреднізолон, Ксаврон 20 мл + фізіологічний розчин 100 мл в/в крапельно 2 р/добу, Реосорбілакт® 200 мл в/в крапельно 1 р/добу, Тіворель® 100 мл в/в крапельно 1 р/добу.
Через 5 днів стан хворої почав покращуватися. Знизилася температура, зменшилися кашель та задишка, поступово почала підвищуватися сатурація 93-94% без дотації кисню.
Позитивні зміни лабораторних показників: збільшилася кількість лейкоцитів (4,0×109/л), знизилася ШОЕ (30 мм/год), знизився рівень СРБ (48 мг/л), підвищився показник АЧТЧ (38), знизилися рівень фібрину (4,0 г/л), глікемія (8,5 ммоль/л).
На 8-й день лікування стан пацієнтки значно покращився. Нормалізувалася температура тіла, сатурація досягла рівня 95-96% без дотації кисню, значно зменшилася задишка. Наявний незначний кашель з відходженням мокротиння світлого кольору. Покращилися лабораторні показники: лейкоцити – 5,2×109/л, ШОЕ – 26 мм/год, СРБ – 24 мг/л, глікемія – 7,3 ммоль/л, інтерлейкін-6 5,7 пг/мл. Показники коагулограми в нормі.
Пацієнтка перебувала на лікування в стаціонарі 15 днів.
Контрольна КТ ОГК (від 10.03.2021) на момент виписки: картина незначних фіброзних змін обох легень площею 6-7% (рис. 5б).
Лабораторні показники (від 10.03.2021): лейкоцити – 6,8×109/л, ШОЕ – 8 мм рт. ст., СРБ – 6 мг/л, глікемія – 6,8 ммоль/л. Коагулограма: АЧТЧ – 38, фібрин – 3,3 г/л.
Хвору зі значним покращенням виписано зі стаціонару.
Рис. 5
Таким чином, представлені нами клінічні випадки ілюструють високу ефективність використання Ксаврону, Тіворелю і Реосорбілакту в комплексній терапії хворих на коронавірусну хворобу. Під час лікування в пацієнтів відбулася значна регресія синдрому загальної інтоксикації, неврологічних симптомів і проявів дихальної недостатності. Спостерігається значний позитивний вплив на лабораторні показники, а саме на рівні СРБ, трансамінази, клінічний аналіз крові та коагулограму. Отже, аналізуючи ефективність проведеної терапії, ми можемо рекомендувати призначення Ксаврону, Тіворелю і Реосорбілакту в комплексному лікування хворих на коронавірусну хворобу, особливо за наявності неврологічних порушень, виражених проявів синдрому загальної інтоксикації та ознак цитокінового шторму (підвищення рівнів СРБ, інтерлейкіну-6).
Медична газета «Здоров’я України 21 сторіччя» № 22 (515), 2021 р.