8 липня, 2022
Питання персоніфікованого підходу у веденні пацієнтів старших вікових груп
 Нині у світі збільшується тривалість життя людей. За прогнозами Всесвітньої організації охорони здоров’я (ВООЗ, 2021), у 2030 році люди віком понад 60 років становитимуть одну шосту жителів планети, тобто їх кількість збільшиться з 1 млрд у 2020 році до 1,4 млрд, а до 2050 року вона подвоїться (за оцінками, до 2,1 млрд). Очікується, що з 2020-го по 2050 рік кількість людей віком ≥80 років зросте втричі й досягне 426 млн осіб.
Нині у світі збільшується тривалість життя людей. За прогнозами Всесвітньої організації охорони здоров’я (ВООЗ, 2021), у 2030 році люди віком понад 60 років становитимуть одну шосту жителів планети, тобто їх кількість збільшиться з 1 млрд у 2020 році до 1,4 млрд, а до 2050 року вона подвоїться (за оцінками, до 2,1 млрд). Очікується, що з 2020-го по 2050 рік кількість людей віком ≥80 років зросте втричі й досягне 426 млн осіб.
Зрозуміло, що пандемія коронавірусної хвороби (COVID-19) внесла свої поправки до зазначених прогнозів, отож остаточні дані будуть скореговані.
Експертами ВООЗ запропоновано таку вікову класифікацію населення:
- 18-44 роки – молодий вік;
- 45-59 років – середній вік;
- 60-74 роки – похилий вік;
- 75-90 років – старечий вік;
- понад 90 років – довгожителі.
У 2015 році Маргарет Чен, на той час генеральна директорка ВООЗ, у своїй доповіді зазначила, що навіть у найбідніших країнах більшість людей живуть довше. Далі було наголошено на необхідності забезпечити, щоб у ці додаткові роки життя люди залишалися здоровими, жили повноцінно та зберігали людську гідність. Досягнення цієї мети буде благом не тільки для людей похилого віку, а й для всього суспільства загалом. Як медицина має відповідати на ці виклики? Маргарет Чен сформулювала відповідь на це запитання таким чином: «Урахування потреб людей похилого віку в рамках систем охорони здоров’я матиме вирішальне значення. Для цього буде потрібно зрушення від систем, орієнтованих на лікування гострих захворювань, до систем, здатних надавати безперервну допомогу людям із хронічними станами, найпоширенішими в літньому віці».
Питаннями особливостей надання медичної допомоги людям похилого віку займається геріатрія – галузь клінічної медицини, яка вивчає хвороби осіб старших вікових груп із метою досягнення в цих пацієнтів автономності пересування та самообслуговування, а також незалежності в прийнятті рішень. Стратегія ведення пацієнтів старших вікових груп передбачає мультидисциплінарний підхід. Слід наголосити, що лікування таких пацієнтів суттєво відрізняється від лікування молодих осіб. Ще в минулому столітті основоположниця геріатрії М. Уоррен критикувала неправильні принципи ведення літніх пацієнтів, відсутність мультидисциплінарного підходу до надання медичної допомоги та реабілітації.
Із позицій сучасних рекомендацій сьогодення ведення пацієнтів старших вікових груп має проводитися міждисциплінарною геріатричною бригадою, що включає терапевта, геріатра, кардіолога, невролога, реабілітолога, лікаря-ортопеда, уролога, гінеколога, офтальмолога, отоларинголога для корекції сенсорного дефіциту в зазначеній когорті хворих.
Наявність соматичної поліморбідності визначає прогресування патології кістково-суглобового апарату та є одним із важливих прогнозів тривалості та якості життя пацієнтів. Зокрема, дослідження S. R. Barbosa та співавт., проведене в Бразилії 2017 року, включало пацієнтів зі старечою астенією, преастенією та без ознак старечої астенії. Поліморбідність в учасників виявлялася приблизно в однаковій частці випадків – 27-28%. Продемонстровано, що в людей похилого віку в міру наростання функціональних дефіцитів (стареча астенія та преастенія) незалежно від поліморбідності підвищується ризик несприятливих подій. У дослідженні M. Arora та співавт. показано, що стареча астенія асоціюється зі збільшенням ризику смерті пацієнтів похилого віку (відносний ризик 2,56; 95% довірчий інтервал 1,5-4,3). При цьому набір поліморбідних станів у пацієнтів приблизно однаковий. Отже, несприятливі наслідки в осіб похилого віку не лише визначаються наявністю поліморбідних захворювань, а й залежать від їхнього функціонального фізичного, соціального та когнітивного статусу, що лягло в основу знань про геріатричні синдроми.
У нашій країні ведення пацієнтів старших вікових груп здійснюють сімейні лікарі, які повинні комплексно оцінювати стан хворого. При первинному огляді пацієнтів старших вікових груп має проводитися комплексна оцінка, котра включає:
- показники фізичного здоров’я – дані клінічного огляду (скарги, анамнез, зниження харчування, фізикальні дані, лабораторні дослідження, критерії тяжкості окремих захворювань);
- функціональний статус – активність у повсякденному житті, мобільність, ризик падінь, нездатність до самообслуговування, брак сторонньої допомоги, якість життя;
- показники психічного здоров’я – когнітивний статус та емоційний стан (депресія, безсоння, тривожність, хвороба Альцгеймера);
- соціально-економічні чинники – наявність сім’ї, родичів, матеріальне становище, безпека місця проживання (важливо, що в самотніх людей похилого віку перебіг захворювання тяжчий і важче досягти компенсації).
Окремо виділяють критичні періоди в житті літньої людини: нещодавня втрата близьких, період нещодавньої виписки зі стаціонара, нещодавній відхід на пенсію та ін.
Геріатричні синдроми приєднуються в міру розвитку й накопичення інволютивних змін в організмі людини та дефіциту функцій на тлі поліморбідності.
Геріатричні синдроми
Основні геріатричні синдроми представлені трьома групами:
- соматичні – синдром недостатнього харчування (мальнутриція); порушення ходьби та загальної рухової активності; синдром падінь; пролежні; нетримання сечі (інконтиненція); порушення випорожнень; порушення слуху та зору; зменшення м’язової маси та м’язової сили (саркопенія); порушення сну (інсомнія); больовий синдром;
- психічні – зниження когнітивних здібностей і деменція; тривожно-депресивний синдром; делірій; порушення поведінки й адаптації;
- соціальні – втрата самообслуговування; залежність від сторонньої допомоги; соціальна ізоляція; синдром насильства; порушення сімейних зв’язків.
Поєднання щонайменше трьох зазначених симптомів дає змогу говорити про розвиток старечої астенії, а один або два симптоми – про старечу преастенію.
Стареча астенія – специфічний стан, який може розвинутися в людини похилого та старечого віку й характеризується такими симптомами, як схуднення (зниження маси тіла темпом не більш ніж на 10% на рік); порушення ходи; зниження м’язової сили; розвиток когнітивних розладів і зниження мотивації, втрата колишніх життєвих інтересів; низький рівень рухової активності. Стареча астенія є фінальним етапом процесу старіння організму людини, вона призводить до втрати самообслуговування, зумовлює необхідність надання соціально-медичної допомоги та геріатричного догляду.
Слід окремо зупинитися на синдромі падінь. Це поліфакторний синдром, який охоплює складний комплекс біологічних, поведінкових, середовищних і соціально-економічних чинників. Слід обов’язково враховувати, що ризик падінь збільшується внаслідок прийому низки лікарських засобів. При цьому в літніх осіб ушкодження внаслідок падіння займають п’яте місце серед причин смерті (після серцево-судинних захворювань, пухлин, інсульту та бронхолегеневої патології).
Несмертельні травми та переломи істотно визначають якість життя, його прогноз і автономність вікового пацієнта. Водночас більшість чинників ризику падінь є модифікованими, а отже, завдання лікаря – виявити їх і вжити заходів щодо корекції. Для забезпечення поглибленої корекції модифікованих чинників ризику падінь залежно від клінічної ситуації пацієнт може бути направлений до ортопеда-травматолога, невролога, офтальмолога, лікаря лікувальної фізкультури та ін.
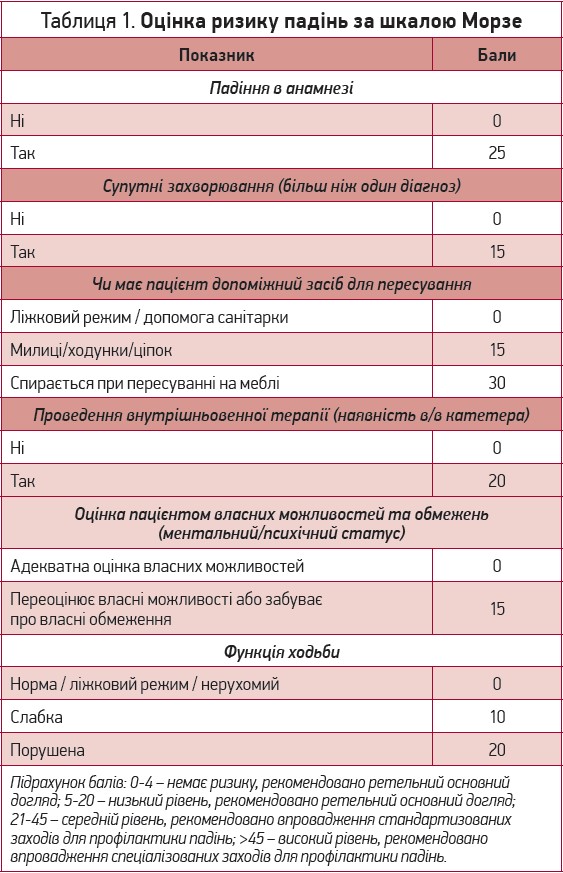
Оцінка ризику падінь за шкалою Морзе (Morse Fall Scale) має проводитися в кожної людини віком ≥60 років (табл. 1). Розрахунок величини ризику падінь за цією шкалою надзвичайно простий і не потребує тривалого обстеження пацієнта. Оцінюється наявність факту падіння в анамнезі, кількість гострих і хронічних захворювань, психічний стан, використання внутрішньовенних катетерів, функція ходьби та користування технічними засобами реабілітації. Оцінка параметрів виконується в балах від 0 до 30 залежно від показника. Потім визначається загальна сума балів.
Незалежно від ризику падінь слід ретельно проаналізувати медикаментозну терапію для уточнення можливого впливу прийому ліків на цей ризик. Для пацієнтів із високим ризиком падінь розробляють індивідуальні програми профілактики падінь і переломів.
Рекомендується активне виявлення компресійних переломів тіл хребців у пацієнтів похилого та старечого віку з високим ризиком переломів за FRAX (шкала оцінки ризику переломів, онлайн-калькулятор) і високим ризиком падінь. Із цією метою рекомендовано проведення рентгенологічного дослідження грудного та поперекового відділів хребта (Th4-L5) у бічній проєкції пацієнтам похилого та старечого віку з високим ризиком падінь; високим ризиком переломів за FRAX; больовим синдромом у спині – зниженням росту на ≥4 см у порівнянні з молодшим віком або ≥2 см за регулярного медичного огляду, які приймають глюкокортикоїди; із цукровим діабетом 2 типу або на інсулінотерапії, а також за наявності в анамнезі переломів.
Літнім пацієнтам із високим ризиком переломів за шкалою FRAX, які мають остеопороз за даними денситометрії, рекомендовано призначення антиостеопоротичної антирезорбтивної терапії. Пацієнтам з анамнезом низькоенергетичного перелому антиостеопоротичні препарати мають призначатися без оцінки за алгоритмом FRAX. Обов’язковим є ретельний аналіз медикаментозної терапії. Це зумовлено тим, що прийом низки лікарських засобів асоціюється з підвищеним ризиком переломів у пацієнтів похилого віку. До цих ліків належать протисудомні засоби, кортикостероїди, міорелаксанти, антипаркінсонічні засоби, нестероїдні протизапальні препарати, наркотичні аналгетики, Н2-гістаміноблокатори. Ризик переломів підвищується при застосуванні препаратів, здатних спричиняти запаморочення, сонливість, порушення координації та сплутаність свідомості (антидепресанти, антипсихотики, бензодіазепіни, антигіпертензивні засоби, нітрати, дигоксин, протиаритмічні засоби (клас IA), засоби, що зумовлюють гіпоглікемію, антигістамінні засоби, особливо із седативним ефектом.
Своєчасне виявлення геріатричних проблем сприяє запобіганню й уповільненню синдрому старечої астенії.
Запровадження в клінічну практику геріатричних підходів, заснованих на оцінці не лише поліморбідності, а й функціонального фізичного, когнітивного, соціального статусу пацієнта (комплексна геріатрична оцінка) з метою розроблення плану лікування та спостереження, спрямованого на відновлення або підтримання рівня функціональної активності, дав змогу знизити смертність на 18%, збільшити на 25% імовірність повернення хворих до незалежного проживання в домашніх умовах, підвищити на 41% імовірність покращення когнітивних функцій і на 12% знизити ризик повторних госпіталізацій.
Водночас слід ураховувати, що найчастішою психосоціальною проблемою людей похилого віку є відчуття самотності. При виявленні ознак тривожності та депресії обов’язковою є консультація лікаря-спеціаліста або психотерапевта. Слід наголосити, що призначення медикаментозної терапії проводиться спеціалістом. Обов’язково слід контролювати та переглядати призначене лікування, оскільки в разі прийому багатьох препаратів, як-от β-блокатори, бензодіазепіни, леводопа, опіати, кортикостероїди тощо, може спостерігатися потенційно негативний вплив на перебіг геріатричних синдромів. Доведено, що за легкої та помірної депресії досить ефективні психотерапевтичні методики. Позитивний ефект мають фізичні вправи, різні методи фізіотерапії (ароматерапія, акупунктура, гіпно- та світлотерапія). Корисні прогулянки на свіжому повітрі за будь-якої погоди, особливо за сонячної. Крім того, показано позитивний вплив терапії творчим самовираженням, методик арт- і музикотерапії, ерготерапії.
Порушення сну та безсоння
Лікування порушень сну включає немедикаментозні методи та прийом фармакологічних засобів. Немедикаментозні методи мають за основу застосування методики терапевтичного середовища та включають раціональну гігієну сну, автогенне тренування. Слід зазначити, що в геріатричній популяції порушення сну та безсоння можуть виникати через нестачу гормону мелатоніну, вміст якого зменшується з віком. Для підвищення надходження мелатоніну з їжею рекомендується вживати овес, кукурудзу, рис, родзинки, помідори, банани, ячмінь. За неефективності призначається медикаментозна терапія препаратами мелатоніну.
У процесі старіння знижуються максимальні функціональні здібності зі втратою гомеостатичних резервів. Системна відповідь на введення лікарського засобу є результатом комплексного впливу специфічних і неспецифічних лікарських ефектів, а також прямих і непрямих фізіологічних або патологічних відповідей на них. Сума цих ефектів є фармакодинамічною відповіддю, незалежно від того, терапевтична вона чи токсична. Для прогнозування відповіді на конкретний лікарський препарат потрібне знання вікових змін, які зачіпають фізіологічні або психологічні функції.
Фармакотерапія в осіб похилого та старечого віку спрямована на:
- підтримання/покращення функціонального статусу (фізичного та когнітивного) зі збереженням максимально можливої незалежності від допомоги сторонніх осіб;
- профілактику прогресування наявних і появи нових геріатричних синдромів;
- надійний і безпечний контроль захворювання, з приводу якого вона призначається;
- забезпечення персоніфікованого підходу до призначення терапії, оскільки в старшій віковій групі зростає ступінь біологічної варіабельності, що зумовлено різною швидкістю старіння в різних людей.
Виділяють низку проблем, притаманних пацієнтам старших вікових груп.
Коморбідність
Відомо, що з віком зростає коморбідність. Наприклад, у США поширеність коморбідності серед застрахованих у Medicare зростає від 62% у віковому періоді 64-74 роки до 82% серед осіб віком від 85 років. У дослідженні B. K. Edwards і співавт. (2014) за участю 1 056 534 пацієнтів Medicare у віковій групі понад 66 років із діагностованим онкологічним захворюванням зазначено, що 40,2% хворих мали ще одне хронічне захворювання, а 15% – коморбідність ≥2 захворювань.
Поліпрагмазія
Актуальною проблемою геріатрії є одночасне призначення великої кількості ліків літньому пацієнту. Безперечно, медикаментозне лікування становить основу ведення пацієнтів похилого та старечого віку, проте ризик небажаних наслідків лікарської терапії в людей віком понад 60 років у 2-3 рази вищий, аніж в осіб середнього віку. Найбільше випадків смерті, пов’язаних із прийомом ліків, припадає на вікову групу 80-90 років.
Особливе місце посідає моніторинг ефективності та безпеки застосування лікарських засобів. Небажані лікарські реакції трапляються в 6-17% пацієнтів похилого віку. Найчастіше в геріатричній популяції реєструються небажані побічні ефекти, пов’язані з прийомом таких груп лікарських засобів: протимікробні препарати, психотропні, антитромбоцитарні, антикоагулянти, серцево-судинні засоби (діуретики, серцеві глікозиди, інгібітори ангіотензинперетворювального ферменту, β-блокатори, протиаритмічні засоби, антагоністи кальцію), кортикостероїди, цукрознижувальні засоби, нестероїдні протизапальні препарати (табл. 2).
Серед токсичних ефектів серцевих глікозидів у геріатричній популяції слід відзначити такі неспецифічні симптоми: зниження апетиту, шлункова диспепсія, порушення зору, м’язова слабкість, стомлюваність, депресія, нічні кошмари, марення, галюцинації. При цьому на електрокардіограмі можуть виявлятися шлуночкові порушення ритму. Прийом діуретичних засобів і асоційовані порушення водно-електролітного балансу в пацієнтів похилого віку можуть проявлятися у вигляді психічних розладів. Симптоми депресії можуть виникати на тлі терапії кортикостероїдами, індометацином, пропранололом. Артеріальна гіпотензія може розвиватися на тлі терапії гіпотензивними засобами, в разі прийому холіноблокаторів тощо.
Основне стратегічне завдання геріатрії полягає в тому, щоби спрямувати лікування на зменшення вираженості симптоматики та компенсацію порушених функцій, а також на збереження та покращення якості життя. Сучасна концепція ведення геріатричної популяції передбачає не нозологічний, а синдромальний підхід; у лікуванні пацієнтів похилого віку важливо звести до можливого мінімуму медикаментозну терапію та поєднувати її з немедикаментозними методами з метою запобігти надмірному використанню лікарських засобів.
Слід особливо наголосити й на проблемах, асоційованих із лікарською терапією в геріатричній популяції.
Вимушена поліпрагмазія
Важливо підкреслити, що лікарські засоби відіграють вирішальну роль у геріатричній популяції, оскільки їх призначення зумовлене наявністю хронічного захворювання, спрямоване на полегшення болю та покращення якості життя пацієнтів старших вікових груп. Тривале застосування медикаментозної терапії пов’язане з хронічним перебігом багатьох захворювань. Із віком спостерігаються фізіологічні процеси старіння організму, що призводять до зміни фармакокінетики та фармакодинаміки лікарських засобів.
При плануванні лікарської терапії в геріатричній популяції варто враховувати особливості фармакокінетики в осіб похилого віку:
- всмоктування – зниження вироблення та секреції соляної кислоти в шлунку, підвищення рН шлункового вмісту, порушення моторики стравоходу, шлунка, кишечнику, зниження евакуаторної функції шлунка, зменшення кровотоку в мезентеріальних судинах, поверхні всмоктування, зниження швидкості всмоктування в кишечнику;
- розподіл – зменшення обсягу рідини в організмі, м’язової тканини та збільшення жирової тканини, зміна тканинної перфузії; збільшення обсягу розподілу ліпофільних лікарських засобів може збільшити період їх напіввиведення; зменшення обсягу розподілу гідрофільних лікарських засобів;
- зв’язування з білками – зменшення вмісту альбумінів у сироватці крові, підвищення рівня кислого α1-глікопротеїну;
- метаболізм – зменшення маси печінки, печінкового кровотоку, метаболічної активності; зниження пресистемного метаболізму, метаболізму І та ІІ фази;
- екскреція – зменшення клубочкової фільтрації та канальцевої секреції; зниження ниркової екскреції лікарського засобу. Для оцінки функціональної здатності нирок у пацієнтів похилого віку слід розраховувати швидкість клубочкової фільтрації. Крім визначення швидкості клубочкової фільтрації за формулою CKD-EPI доцільно розраховувати кліренс креатиніну за формулою Кокрофта-Голта, оскільки в інструкціях із використання багатьох лікарських засобів цей показник застосовується для корекції дози.
Особливості фармакодинаміки лікарських засобів
Однією з основних характеристик старіння є поступове зниження гомеостатичних механізмів, зміна стану специфічних рецепторів, зменшення їхньої кількості та чутливості до лікарського впливу. Тож після фармакологічного порушення фізіологічної функції потрібно більше часу для її відновлення до початкового стану, а частота несприятливих ефектів препарату збільшується. Цим пояснюється важкопрогнозований характер відповіді старечого організму на лікарський засіб.
Особливості дозування лікарських засобів у літньому та старечому віці зумовлені тим, що для більшості препаратів фармакокінетичні процеси мають уповільнений перебіг, що призводить до підвищення вільної фракції лікарського засобу в крові. Ризик небажаних лікарських взаємодій потрібно враховувати під час планування медикаментозної терапії.
Призначаючи медикаментозну терапію в похилому віці, варто також ураховувати, що літня людина через ослаблений стан здоров’я може плутати призначені лікарські препарати та приймати їх неправильно. Для забезпечення адекватної прихильності до лікування потрібно максимально спрощувати його схему та давати чіткі інструкції як пацієнтові, так і його близьким. Доцільно пояснити мету застосування кожного препарату. Важливо контролювати прийом медикаментів літнім пацієнтом, особливо якщо він проживає один. Особливу увагу необхідно приділяти препаратам, регулярний прийом яких має важливе значення для пацієнта. В ідеалі лікарські засоби варто призначати 1-2 рази на день.
У людей старшого віку вищі захворюваність і потреба в медичній допомозі. За спостереженнями, люди похилого віку споживають більш як третину лікарських засобів, які виробляються фармацевтичною промисловістю. Транспонувати фармакологічні ефекти ліків на хворих старших вікових груп складно. Це пов’язано з тим, що в клінічні дослідження неохоче включають пацієнтів похилого та старечого віку, тим паче довгожителів, оскільки компанії, які фінансують дослідження, часто встановлюють верхні вікові межі для участі в ньому. Крім того, виробники лікарських засобів також не приділяють належної уваги проблемі особливостей впливу препаратів на літніх людей.
Отже, забезпечення належної якості наданої геріатричної допомоги визначається розумінням основ геріатрії та потребує формування диференційованого персоніфікованого підходу до ведення пацієнтів старших вікових груп.
Список літератури знаходиться в редакції.