14 червня, 2021
Гостра респіраторна інфекція: сучасний погляд на діагностику та лікування
Сьогодні увага всієї медичної спільноти прикута до нової інфекції COVID-19. Хоча ми живемо в умовах пандемії вже рік, досі точаться суперечки щодо патогенезу коронавірусної хвороби, тривають пошуки нових етіологічних і патогенетичних методів лікування. Процес створення нових молекул є тривалим, а допомога пацієнтам потрібна тут і зараз. Які ж терапевтичні інструменти ми маємо?
Що та на якій стадії захворювання призначати?
Наприкінці жовтня минулого року за підтримки компанії Sandoz відбувся вебінар у форматі діалогу експертів на тему: «Гостра респіраторна інфекція: сучасний погляд на діагностику і лікування», в якому взяли участь професор кафедри пульмонології і фтизіатрії, проректор із клінічної роботи Гомельського медичного університету (Республіка Білорусь), член робочої групи Європейського респіраторного товариства (ERS), член Американського торакального товариства (ATS), Міжнародного союзу боротьби з туберкульозом (UNION), професор Гарвардської медичної школи, учасник проєктів MSF (незалежна міжнародна медична організація «Лікарі без кордонів»), UNDP, експерт TB-TEAM Всесвітньої організації охорони здоров’я (ВООЗ) Дмитро Юрійович Рузанов і головний пульмонолог Республіки Білорусь, член ATS, президент АРСРМ у структурі ERS, член робочої групи регіонального бюро ВООЗ із первинної медичної допомоги Олена Ігнатівна Давидовська.
 Експерти детально розглянули патогенез, стадії перебігу, можливі ускладнення та методи раціональної терапії гострих респіраторних вірусних інфекцій (ГРВІ), в т. ч. COVID‑19.
Експерти детально розглянули патогенез, стадії перебігу, можливі ускладнення та методи раціональної терапії гострих респіраторних вірусних інфекцій (ГРВІ), в т. ч. COVID‑19.
Сучасний погляд на патогенез ГРВІ
Перебіг будь-якої гострої респіраторної інфекції (ГРІ) включає три класичні періоди:
- інкубаційний або продромальний період;
- період клінічних проявів, що передбачає фазу проліферативного запалення, коли відбуваються найзначиміші зміни в органах і тканинах, залучених до запального процесу;
- розрішення запального процесу – епіталізація, імунізація; крім того, вірусна інфекція може залишати після себе «сліди» на той чи інший період часу – постінфекційні респіраторні симптоми, астенію.
На кожній із цих стадій задіяні різні ланки імунітету – від початку захворювання та протягом перших двох фаз ГРІ залучається вроджений імунітет / противірусна імунна відповідь; адаптивний імунітет починає формуватися в гострому періоді (фаза клінічних проявів).
Маркерами зазначених ланок імунітету виступають інтерферони (ІФ), що з часом змінюються на антитіла (Abbas A. et al., 2011).
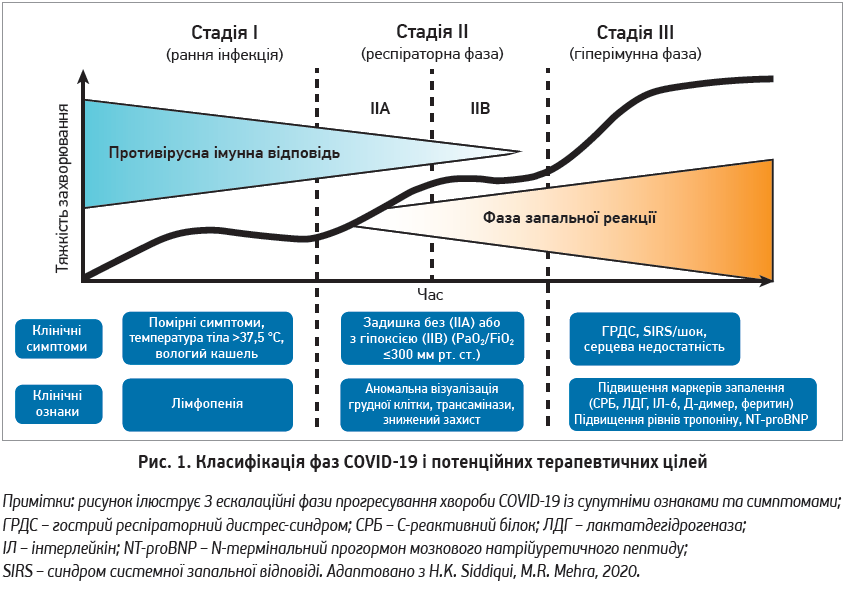
Як доводить практика, при COVID‑19 деякі фази інфекційного процесу перебігають значно вираженіше. Ми звикли, що проліферативна фаза запалення при традиційних риновірусних, аденовірусних інфекціях, грипі триває близько 7-8 днів, за коронавірусної хвороби період клінічних проявів розтягується приблизно на 2 тиж, а за тяжкого перебігу – на довше (Siddiqui H. K., Mehra M. R., 2020).
Варто зазначити, що тривалість продромального/інкубаційного періоду при COVID‑19 дещо не визначена; входження до проліферативної фази захворювання визначається часто за клінічними ознаками.
Д.І. Рузанов акцентував увагу на тому, що реакцію у вигляді вираженої інтоксикації ми бачимо за будь-якої ГРВІ, а за COVID‑19 спостерігається певний дисбаланс імунної реакції – противірусна відповідь слабка, а запальна реакція виражена яскраво, що зумовлює тяжку клінічну картину з ураженням практично всіх органів і систем (Siddiqui H. K., Mehra M. R., 2020).
О.І. Давидовська зупинилася на т. зв. критичних періодах COVID‑19 (7-10-й і 14-21-й день). При ГРВІ (аденовірусна, риновірусна інфекції, грип, парагрип) зазвичай на 7-14-й день за стабільного перебігу неускладненої інфекції очікується покращення, що згодом зумовить одужання. Проте при коронавірусній хворобі слід бути пильними, оскільки саме із 7-го дня та протягом наступного тижня хворий потребує особливої уваги. Це є періодом активної гіперімунної відповіді, тобто вираженої запальної реакції, коли класичне запалення через імунний дисбаланс перетворюється із захисного в патологічний процес, який спричиняє потужне вторинне ушкодження нижніх дихальних шляхів, сприяє розвитку цитокінового шторму, що, своєю чергою, зумовлює шок, ДВЗ‑синдром, гострий респіраторний дистрес-синдром. На цьому тлі можуть загострюватися хронічні фонові захворювання, що в комплексі з глобальною ендотеліальною дисфункцією зумовлюють критичний стан пацієнта (рис. 1).
Можливі причини прогресування COVID‑19:
- прогресування запалення з розвитком цитокінового шторму – потужна реакція, що спричиняє суттєве тканинне ушкодження;
- тромботичні ускладнення (можуть бути наслідком цитокінового шторму) – погіршує перебіг, прогноз для пацієнта;
- вторинна бактеріальна інфекція;
- розвиток гострої нереспіраторної патології (поліорганна недостатність, гостре токсичне ураження нирок) та/або загострення коморбідностей (Siddiqui H. K., Mehra M. R., 2020).
Раціональна етіологічна терапія ГРІ
Залежно від збудника етіотропна терапія ГРІ може бути антибактеріальною чи противірусною.
Епідеміологічні дослідження етіології ГРІ
Існує багато досліджень, за допомогою яких вивчали етіологічні чинники ГРІ; висновки щодо них можна підсумувати так: серед усіх ГРІ (від риніту до пневмонії) частка бактеріальних інфекцій складає 5-13%. Існує група інфекцій вірусно-бактеріальної асоціації – 4-10%; решта – інфекції вірусного походження, тобто 72-83% (Wenzel P. et al., 2006; Henderson F. W. et al., 1982; Hong Zhou et al., 2012; Frederick S. Nolte, 2008).
Що стосується обрання антибіотика (АБ) для терапії бактеріальної ГРІ в амбулаторних умовах, то в усіх світових настановах як стартовий препарат рекомендовано амоксицилін (WHO, 2019).
Нещодавно на Європейському респіраторному конгресі (Відень, Австрія, листопад 2020 року) один із симпозіумів було присвячено частоті вторинних бактеріальних інфекцій (коінфекцій) при COVID‑19. Деякі показники, які навів професор D. Levermore (Велика Британія), вражають.
Так, у 24 дослідженнях, що охопили 3338 пацієнтів із COVID‑19, частота бактеріальної коінфекції на початку захворювання становила 3,5%; загальна частка вторинної бактеріальної інфекції складала 6,9%, а серед тяжкохворих – 8,1%. Однак АБ призначалися в 71,9% випадків.
Дмитро Юрійович звернув увагу, що, на відміну від COVID‑19, при тяжкому перебігу звичайного грипу приєднання вторинної бактеріальної інфекції спостерігається в 58% випадків (Youngs J. et al., 2020).
Чим обумовлена така різниця? Існує гіпотеза, що класичний респіраторний вірус грипу драматично позначається на активності мукоциліарного транспорту, що спричиняє активацію патогенної мікрофлори, носієм якої є людина, а також її потрапляння з верхніх дихальних шляхів у нижні. Натомість при інфекції COVID‑19 страждають імунні механізми, але механічні бар’єри на ранніх стадіях працюють.
Проте, як було зазначено вище, в низці випадків вторинна бактеріальна інфекція при коронавірусній хворобі все-таки приєднується. Staphylococcus aureus є найчастішою причиною вторинної бактеріальної інфекції під час пандемії COVІD‑19 (NICE: COVID‑19 rapid guideline 2020). Ефективнішим АБ у цьому випадку є амоксицилін із клавулановою кислотою (Амоксиклав) (WHO, 2019).
Мікробіом респіраторного тракту
При вирішенні питання щодо призначення АБ‑терапії не слід забувати, що респіраторний тракт здорової людини містить понад 140 різних сімейств мікроорганізмів. У бронхіальному дереві налічується в середньому 2000 бактеріальних геномів на см2 поверхні (Marsland Benjamin J., Gollwitzer Eva S., 2014).
Нераціональне використання антибактеріальних препаратів широкого спектра дії зумовлює знищення не лише патогенних мікроорганізмів, а й нормального мікробіому, а також пригнічення імунних механізмів. Так, розвиток дисбіозу респіраторного тракту підвищує експресію Т‑хелперів типу Th2A, які є ініціаторами цитокінового шторму (Lijia Cui et al., 2013).
Противірусні засоби
⇒ У контексті противірусного захисту необхідно чітко розмежовувати групи препаратів:
-
прямі противірусні препарати (діють безпосередньо на вірус);
-
імуностимулятори, клітинні модулятори.
⇒ Етіологічна класифікація противірусних препаратів:
-
протигерпетичні;
-
протигрипозні;
-
антиретровірусні (Страчунский Л. С. и соавт., 2007).
У чому ж полягає недолік противірусних препаратів прямої дії? Як слушно зауважила Олена Ігнатівна, місце та час мають значення. Ефективність цих препаратів підтверджена лише за раннього їх призначення, що при COVID‑19 малоймовірно через розмиті межі між інкубаційним періодом і стадією клінічних проявів.
Лідируючі позиції мають індуктори ІФ. Цікаво, що призначення бактеріальних лізатів посідає останню позицію (аудит «Проксіма Рісерч», 2020). Цей факт здивував білоруських колег, оскільки в Білорусі лізати бактерій використовують дуже широко, в т. ч. у гострий період захворювання.
Слід зазначити, що в США та країнах ЄС ІФ та їхні індуктори не застосовують при ГРВІ, що пов’язано з побічними ефектами, які чинять останні: грипоподібні стани, нейтропенія, гарячка, імуносупресія, ризик суїцидів, тривала астенія, депресія, загострення коморбідної патології, болі різної локалізації. Крім того, ці препарати є найефективнішими за умови призначення в перші 24 год персистування вірусу (Stark G. R. et al., 1998; Biron C. A., 2001: FDA Report, 1977; 1996; 2010).
Важливо розуміти, що під дією вірусу рівень ІФ в організмі різко зростає з перших днів, але за природнього перебігу ГРВІ на 5-й день рівень ІФ α та β стрімко знижується. Якщо ми зберігаємо вивільнення ІФ за допомогою його індукторів, це спричиняє більш затяжний перебіг запальної реакції, тобто індуктори ІФ чинять прозапальну активність (Biron C. A., 2001).
Враховуючи наведені дані, експерти ВООЗ підкреслюють, що не існує ані якісних клінічних досліджень, ані систематизованих спостережень щодо ефективності місцевого застосування ІФ при грипі. Дослідження стосовно застосування назального спрея з рекомбінантним ІФ α‑2b довело, що при лікуванні застуди він не лише не є ефективним, а ще й виявився токсичним, а також підвищує ризики виникнення вторинної інфекції (Mossad S. B., 1998; Hayden F. G. et al., 1988).
Це свідчить про те, що необхідно шукати інші механізми та додаткові засоби, які можуть допомогти максимально використати захисні сили організму. Саме зараз слушно повернутися до теми бактеріальних лізатів.
ОМ‑85 (Бронхо-мунал®): чи можуть лізати бактерій у капсулі захистити від коронавірусної хвороби й інших респіраторних інфекцій?
Спікери розповіли, що нині в Австралії розпочато плацебо-контрольоване дослідження ефективності ОМ‑85 за участю лікарів, які працюють із хворими на COVID‑19 (Reducing Acute Severe Respiratory Events in Health Care Workers During the COVID‑19 Pandemic With OM-85, 2020). Робота розпочата в серпні 2020 року. Спостережний період розрахований на 2 роки.
Наукові гіпотези, які розглядаються у випробуванні:
- бактеріальні лізати знижують рівень гіперзапальної реакції;
- ОМ‑85 (Бронхо-мунал®) запобігає тяжкому перебігу коронавірусної інфекції;
- роль ОМ‑85 (Бронхо-мунал®) у профілактиці вторинних бактеріальних інфекцій.
Це є новим поглядом на патогенетичну терапію ГРІ, а також пошуком відповіді на запитання щодо того, як можна допомогти пацієнту з респіраторною інфекцією без використання АБ.
«Розуміючи механізм дії бактеріальних лізатів, ми з надією очікуємо на результати цього випробування», – зазначила Олена Ігнатівна.
Чому саме бактеріальні лізати?
ГРВІ за природнього перебігу триває в середньому 8 днів. За цей час концентрація Т‑лімфоцитів зростає та згасає. Що ж відбувається за стимуляції імунітету? Різко підвищується активність Т‑хелперів CD4+ i Т‑кілерів CD8+. Ці клітини відповідають не лише за противірусний імунітет, а також беруть участь в алергічних, запальних та автоімунних реакціях.
Імунна дисфункція з переважанням протизапальної реакції (порівняно з прозапальною) спричиняє постімуностимульовану імуносупресію, алергічні й автоімунні реакції (Sung Sik Choe et al., 2016).
Бактеріальні лізати, зокрема ОМ‑85 (Бронхо-мунал®), мають принципово інший механізм дії. ОМ‑85 (Бронхо-мунал®) не спричиняє гіперстимуляції імунної відповіді та може призначатися без дослідження імунограми.
Крім того, на тлі застосування препарату Бронхо-мунал® імовірність ГРІ зменшується на 40%, що підтверджено в Кокранівському огляді (2006). 70% досліджень, у яких вивчали ефективність і безпеку ОМ‑85 (препарату Бронхо-мунал®), що увійшли до цього огляду, мали рівень доказовості А.
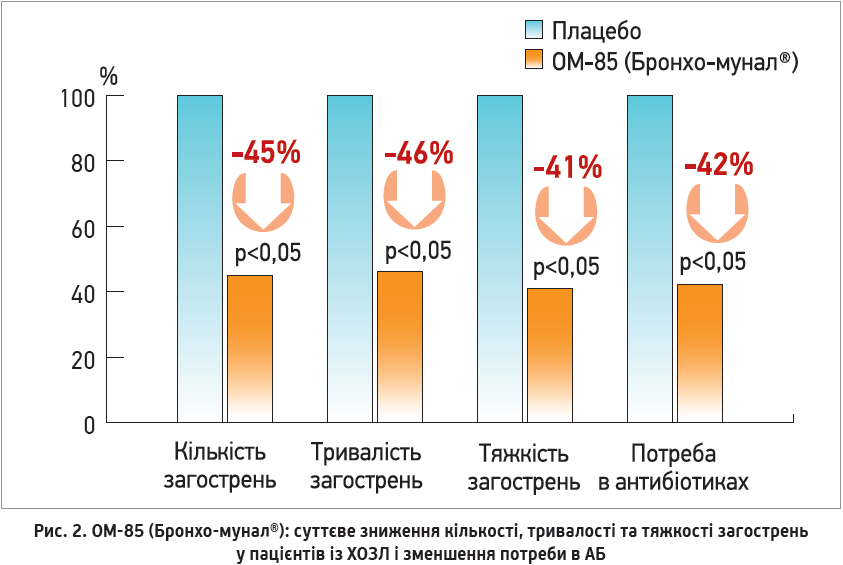
У метааналізі M. Cazzola та співавт. (2012) вивчали ефективність полівалентних бактеріальних лізатів для профілактики рецидивувальних респіраторних інфекцій (порівняно з плацебо). Проаналізовано дані 2557 пацієнтів із 15 рандомізованих клінічних досліджень. На тлі застосування лізатів бактерій як у дорослих, так і в дітей спостерігалося суттєве скорочення:
- ГРІ;
- ризику бактеріальних ускладнень;
- використання АБ (рис. 2).
Бронхо-мунал® (ОМ‑85) не зумовлює гіперактивності, але водночас зберігає значущу ефективність імунних клітин. Препарат відмінно працює щодо алергічної патології, в т. ч. бронхіальної астми, за рахунок зниження активності запальних цитокінів (Овсянников Д. Ю., 2019).
Перспективним є використання препарату Бронхо-мунал® при COVID‑19 у контексті зниження гіперімунної реакції.
Тривалий час вважалося, що застосування бактеріальних лізатів виправдане в пацієнтів, які часто й довго хворіють (особливо в дітей). Однак за останній час з’явилися дані про те, що бактеріальні лізати мають міцні позиції в лікуванні хронічної неінфекційної респіраторної патології (хронічне обструктивне захворювання легень, бронхіальна астма, бронхоектатична хвороба тощо), але такої, за якої спостерігаються значимі інфекційні ускладнення, що погіршують перебіг захворювання (Овсянников Д. Ю., 2019; Заплатников А. Л. и соавт., 2018).
У клінічному дослідженні J. Li та співавт. (2004) продемонстровано, що така тактика лікування не лише скорочує кількість загострень, їхню тривалість та пришвидшує одужання, а й зменшує потребу в АБ.
Не менш важливим є комплаєнс пацієнта. Бронхо-мунал® має зручний і простий режим застосування: по 1 капсулі зранку натще. Курс прийому – по 10 днів протягом 3 міс з інтервалом між курсами по 20 днів.
Дайте щось від кашлю
Одним із найпоширеніших симптомів респіраторних захворювань (у т. ч. COVID‑19) є кашель. Термін «протикашльові препарати» (центральної та периферичної дії) вживається для лікарських засобів, які зупиняють цей симптом і призначаються вкрай рідко. При лікуванні респіраторних захворювань, зокрема ГРВІ, більша увага приділяється мукоактивним засобам, які мають покращувати роботу мукоциліарного кліренсу, сприяти покращенню дренажної функції.
Одним із поширених міфів щодо лікування кашлю є те, що сухий кашель потрібно перевести в продуктивний. Насправді стадійність (сухий, згодом – вологий кашель) характерна для запального процесу, що локалізується в нижніх дихальних шляхах. Фарингіту, ларингіту тощо вологий кашель не властивий. 13 років тому в контексті терапевтичної стратегії було прийнято рішення відмовитися від розподілу кашлю на сухий і продуктивний (вологий), адже лікування в обох випадках є однаковим (ERS, 2007).
Мукоактивні протикашльові препарати з доведеною ефективністю можуть бути корисними для полегшення виснажливого кашлю будь-якого походження при ГРІ (Morice A. et al., 2015).
Чим лікують у нас?
За даними роздрібного аудиту «Проксіма Рісерч» (за серпень, 2020), в Україні частка придбаних рослинних мукоактивних препаратів складає 66% (порівняно з 34% хімічних мукоактивних лікарських засобів).
Чим лікують у Європі?
За даними Міжконтинентальної маркетингової служби з непатентованих препаратів, у Німеччині у 2018 році N‑ацетилцистеїн (АЦЦ®) – один із найчастіше застосовуваних препаратів, частка продажів якого складає 26,1% від усього сегмента непатентованих препаратів для лікування ГРІ.
За словами Дмитра Юрійовича, такі дані є релевантними (в т. ч. для Республіки Білорусь).
Неферментний муколітик АЦЦ® входить до переліку ВООЗ життєво необхідних препаратів (WHO, 2019).
Що стосується рослинних експекторантів, то доказів їхньої ефективності немає, а побічні ефекти переважають можливу користь (Morice A. et al., 2016).
Так, класичні рослинні експекторанти сприяють надмірній стимуляції синтезу бронхіального секрету, що часто супроводжується значним посиленням кашлю та погіршенням самопочуття пацієнта. При цьому вони не впливають на дисульфідні зв’язки кислих муцинів мокроти, тому незначно впливають на її розрідження. АЦЦ® розщеплює дисульфідні зв’язки й олігомери муцину, що забезпечує покращення мукоциліарного кліренсу. Інтенсивність кашлю при цьому зменшується.
Лектори детально зупинилися на механізмі дії та трьох доведених клінічних ефектах АЦЦ® при респіраторній патології:
- у перші декілька годин після прийому АЦЦ® відбуваються руйнування дисульфідних зв’язків кислих муцинів, зниження в’язкості секрету та відновлення мукоциліарного кліренсу, що спричиняє покращення дренажу, зменшення кашлю, припинення колонізації бактерій;
- протягом першої доби після застосування АЦЦ® підвищуються цистеїн-залежний синтез глутатіону, активація диференціювання Т‑лімфоцитів, отже, спостерігаються зниження інтоксикації, елімінація вірусів і бактерій, профілактика ускладнень;
- у перші 2-3 доби після прийому АЦЦ® відбуваються стимуляція синтезу секрету мукозними клітинами та, що дуже важливо при COVID‑19, стимуляція лізису фібрину, активності фіброкластів; отже, спостерігається скорочення термінів запалення, його розрішення без фібротизації (Burrage D. et al., 2014; Samuni Y. et al., 2013) (рис. 3).
Відповідно до цих механізмів дії ефекти АЦЦ® у лікуванні респіраторної патології є такими:
- муколітичний;
- антиоксидантний;
- інактивація нейтрофільного протеолізу;
- підвищення рівня антипротеаз;
- інактивація токсинів бактерій, які загинули;
- підвищення концентрації АБ у слизі та слизовій тканині;
- імуномодулювальний ефект (Acetylcysteine: The American Society of Health-System Pharmacists, 2015).
Дмитро Юрійович детальніше зупинився на синергізмі АБ та АЦЦ®. Відомо, що АЦЦ® запобігає утворенню та руйнує біоплівки бактерій, які перешкоджають доступу антибактеріальних препаратів. Інколи достатньо призначити один АЦЦ® для того, щоб захисні сили організму (вроджений та адаптивний імунітет) змогли боротися з бактеріями; без руйнування біоплівки ефективність АБ знизиться.
Незважаючи на потужну доказову базу, сьогодні розповсюджені помилки та міфи щодо застосування АЦЦ®:
- призначається переважно при патології нижніх дихальних шляхів;
- призначається лише при вологому кашлі з густою чи гнійною мокротою;
- не призначається з перших днів ГРІ;
- не призначається при вірусних інфекціях;
- «заболочує» бронхіальне дерево;
- зумовлює часті побічні ефекти, зокрема з боку шлунково-кишкового тракту (ШКТ) (гастрит, діарея тощо).
Доведено, що АЦЦ® ефективно впливає на всі види мокротиння (слизове, слизово-гнійне, гнійне). Крім того, АЦЦ® вибірково чинить ефект на кислі муцини, отже, не зумовлює «заболочування» (Нурмухаметов Р. Х., 2001).
Згідно з результатами метааналізу C. Stey та співавт. (2000), до якого увійшли 39 досліджень, не було виявлено різниці між АЦЦ® і плацебо за частотою небажаних побічних ефектів із боку ШКТ. Так, на тлі використання цього препарату 10,2% хворих скаржилися на небажані реакції (диспепсію, діарею, печію), тоді як у групі плацебо таких пацієнтів було 10,9%.
Які перестороги існують щодо призначення муколітиків? Не слід призначати муколітичні препарати разом із лікарськими засобами, що пригнічують кашльовий рефлекс, а також маленьким дітям до 2 років, які ще не вміють кашляти та лякаються цього процесу.
На що ще слід звернути увагу при застосуванні АЦЦ®?
→ останній вечірній прийом має бути не пізніше 18:00-19:00, щоб посилена евакуація секрету не співпадала зі сном;
→ інтервал між застосуванням пероральних АБ і АЦЦ® має бути не менше 2 год;
→ для покращення дренажної функції бронхів через 60 хв після прийому АЦЦ® рекомендувати пацієнту активно покашляти, провести дихальну гімнастику;
→ показані кінезіотерапія, вібраційний масаж (особливо в літніх пацієнтів зі зниженим кашльовим рефлексом і в дітей).
Перспективним застосування АЦЦ® при COVID‑19 є й через гіпотезу про те, що цей препарат (як попередник глутатіону) інгібує реплікацію вірусу SARS-CoV‑2 на різних стадіях захворювання, знижує вірусне навантаження та попереджає масивний викид запальних клітин у легені (цитокіновий шторм) (Zhang Q. et al., 2018; Polonikov A., 2020).
Препарат АЦЦ® доступний у зручних дозуваннях (100, 200, 600 мг) і формах (розчинні таблетки, розчин, саше, гарячий напій).
Особливу увагу лікаря варто звернути на АЦЦ® Лонг 600 мг, який застосовується лише 1 раз на день для дітей старше 14 років і дорослих. Курс лікування зазвичай триває 5-7 днів.
Підготувала Наталя Нечипорук
Інформація для спеціалістів охорони здоров’я.
4-89-СНД-ОТС-0521