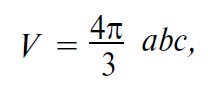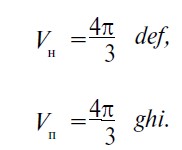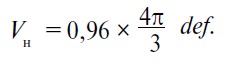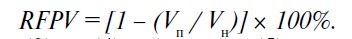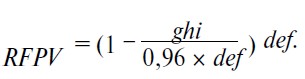15 травня, 2023
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Рак нирки»*
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони здоров’я України
від 20 червня 2022 року № 1061
* https://www.dec.gov.ua/mtd/rak-nyrky/
Вступ
Сучасний розвиток медицини передбачає постійне удосконалення заходів щодо діагностики, лікування та профілактики захворювань з урахуванням вимог доказової медицини. Система стандартизації медичної допомоги орієнтована на розробку медико-технологічних документів, які допомагають лікарю ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних та помилкових втручань.
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Рак нирки» (УКПМД) за своєю формою, структурою та методичним підходом щодо використання вимог доказової медицини створено згідно з методикою, затвердженою наказом Міністерства охорони здоров’я України № 751 від 28 вересня 2012 року «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованого в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
УКПМД розроблений на основі адаптованої клінічної настанови «Рак нирки», яка ґрунтується на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій, відображених у клінічній настанові, а саме: European Association of Urology Guidelines on Renal Cell Carcinoma, 2021. У протоколі зосереджено увагу на основних етапах надання медичної допомоги пацієнтам із раком нирки. Основними завданнями при розробці протоколу були забезпечення якості, ефективності та рівних можливостей доступу до медичної допомоги, створення єдиних принципів щодо здійснення профілактики, діагностики, лікування та реабілітації пацієнтів, а також обґрунтування кадрового забезпечення та ресурсного оснащення закладу охорони здоров’я.
Відповідно до ліцензійних вимог та стандартів акредитації у закладі охорони здоров’я (далі – ЗОЗ) має бути наявний внутрішній документ (клінічний маршрут пацієнта), що уніфікує медичну допомогу пацієнтам із раком нирки на локальному рівні.
Перелік скорочень, що використовуються в протоколі
ЕКГ – електрокардіографія
ЄАУ – Європейська асоціація урологів
ЗОЗ – заклади охорони здоров’я
ІТК – інгібітор тирозинкінази
КМП – клінічний маршрут пацієнта
МРТ – магнітно-резонансна томографія
НЕ – нефректомія
ПЕТ – позитронно-емісійна томографія
РН – рак нирки
РЧА – радіочастотна абляція
СКТ – спіральна комп’ютерна томографія
УЗД – ультразвукова діагностика
УКПМД – уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги
ФЕГДС – фіброезофагогастродуоденоскопія
ФКС – фіброколоноскопія
ХНН – хронічна ниркова недостатність
ЦН – циторедуктивна нефректомія
ЦР – циторедуктивна резекція нирки
ШОЕ – швидкість осідання еритроцитів
ШКФ – швидкість клубочкової фільтрації
Форма 025/о – Медична карта амбулаторного хворого, затверджена наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110, зареєстрованим у Міністерстві юстиції України 28 квітня 2012 року за № 669/20982
Форма 030-6/о – Реєстраційна карта хворого на злоякісне новоутворення, затверджена наказом Міністерства охорони здоров’я України від 28 липня 2014 року № 527, зареєстрованим у Міністерстві юстиції України 13 серпня 2014 року за № 959/25736
IMDC – Міжнародний консорціум баз даних метастатичного раку нирки
MSKCC – Меморіальний онкологічний центр Слоуна Кеттерінга
N.C.I.U. nephrometry – Нефрометрична система Національного інституту раку України
VEGF – судинний ендотеліальний фактор росту
І. ПАСПОРТНА ЧАСТИНА
1.1. Діагноз: Рак нирки (Злоякісне захворювання нирки, за винятком ниркової миски).
1.2. Коди стану або захворювання. НК 025:2021 «Класифікатор хвороб та споріднених проблем охорони здоров’я»: C64 Злоякісне новоутворення нирки, за винятком ниркової миски.
1.3. Протокол призначений для: лікарів загальної практики – сімейних лікарів, лікарів-терапевтів, лікарів: онкологів, гематологів, хірургів-онкологів, радіологів, лікарів із променевої терапії, лікарів, що провадять господарську діяльність із медичної практики як фізичні особи-підприємці, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні медичної допомоги пацієнтам із раком нирки, керівників закладів охорони здоров’я різних форм власності та підпорядкування, організаторів охорони здоров’я.
1.4. Мета: визначення комплексу заходів з раннього та своєчасного виявлення, діагностики та лікування раку нирки, а також медичної допомоги після закінчення спеціального лікування пацієнтам старше 18 років.
1.5. Дата складання протоколу: 2022 рік.
1.6. Дата перегляду протоколу: 2026 рік.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу Стаховський Едуард Олександрович – керівник науково-дослідного відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України, чл.-кор. НАМН України, д.м.н., професор
Качарян Арман Володимирович – державний експерт експертної групи з питань високотехнологічної медичної допомоги Директорату високотехнологічної медичної допомоги та інновацій МОЗ України
Іванкова Валентина Степанівна – керівник науково-дослідного відділення променевої терапії Національного інституту раку МОЗ України д.м.н., професор
Солодяникова Оксана Іванівна – керівник науково-дослідного відділення ядерної медицини Національного інституту раку МОЗ України, д.м.н., професор
Войленко Олег Анатолійович – провідний науковий співробітник науково-дослідного відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України, д.м.н.
Стаховський Олександр Едуардович – старший науковий співробітник науково-дослідного відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України, д.м.н.
Головко Тетяна Сергіївна – керівник науково-дослідного відділення променевої діагностики Національного інституту раку МОЗ України, д.м.н.
Сивак Любов Андріївна – керівник науково-дослідного відділення хіміотерапії солідних пухлин Національного інституту раку МОЗ України, д.м.н.
Вітрук Юрій Васильович – старший науковий співробітник науково-дослідного відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України, к.м.н.
Кононенко Олексій Анатолійович – завідувач відділенням пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України, к.м.н.
Гаврилюк Оксана Миколаївна – завідувач відділення променевої діагностики з рентгенівськими кабінетами Національного інституту раку МОЗ України, к.м.н.
Даниленко Вікторія Вікторівна – науковий співробітник науково-дослідного відділення ядерної медицини Національного інституту раку МОЗ України, к.м.н.
Вукалович Петро Семенович – лікар-уролог відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України, к.м.н.
Буйвол Олег Васильович – лікар-уролог поліклінічного відділення Національного інституту раку МОЗ України
Пікуль Максим Валентинович – лікар-уролог відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України
Семко Софія Леонідівна – лікар-уролог відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України
Гречко Богдан Олегович – лікар-уролог відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України
Кошель Деніс Олександрович – лікар-уролог відділення пластичної та реконструктивної онкоурології Національного інституту раку МОЗ України
Палій Максим Ігоревич – лікар-радіолог відділення дистанційної променевої терапії Національного інституту раку МОЗ України
Касап Наталя Вікторівна – лікар-онколог відділення хіміотерапії солідних пухлин Національного інституту раку МОЗ України
Методичний супровід та інформаційне забезпечення:
Гуленко Оксана Іванівна – начальник відділу стандартизації медичної допомоги державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», заступник голови робочої групи з методологічного супроводу
Електронну версію документа можна завантажити з офіційного сайту Міністерства охорони здоров’я України (http://www.moz.gov.ua) та з Реєстру медико-технологічних документів зі стандартизації медичної допомоги, що розміщений на сайті Державного експертного центру МОЗ України (https://www.dec.gov.ua/mtd/home).
Рецензенти:
Костюк Олександр Григорович – завідувач кафедри онкології, променевої діагностики та променевої терапії Вінницького національного медичного університету ім. М.І. Пирогова МОЗ України, д.м.н., професор
Щукін Дмитро Володимирович – професор кафедри урології, нефрології та андрології ім. А.Г. Подрєза Харківського національного медичного університету МОЗ України, д.м.н., професор
1.8. Коротка епідеміологічна інформація
На сьогодні рак нирки (РН) є однією з найпоширеніших онкологічних патологій, що займає 8 позицію в захворюваності, яка досягає 3,3% серед всіх пухлин у країнах Європи. Протягом двох останніх десятиліть щорічний приріст частоти РН в середньому складав 2% як у Європі, так і в світі. У 2018 році у світі зареєстровано 403 262 випадки захворювання на рак нирки та 175 098 випадків смерті. Слід зазначити, що майже 70% пацієнтів мають локалізовані форми РН і підлягають лише оперативному лікуванню. Результати такої терапії обнадійливі, однак до 30% пацієнтів у подальшому будуть мати метастази.
Термін рак нирки включає в себе різні підтипи злоякісного ураження із специфічними патогістологічними та генетичними характеристиками. Частота захворювання серед чоловіків у 1,5 рази вища, ніж серед жіночого населення. Пік захворювання приходить на віковий проміжок 60-70 років.
Щодо ситуації в Україні, завдяки збільшенню виявлення РН методами візуалізації, такими як ультразвукове дослідження та комп’ютерна томографія, кількість випадково діагностованих форм раку нирки, що клінічно протікають безсимптомно, істотно зросла. Так рівень захворюваності серед чоловіків у 1997 році становив 10,1 на 100 тис. населення, тоді як у 2020 році цей показник становив 12,1. Серед жіночого населення у 1997 році захворюваність становила 6,2 на 100 тис. населення, а у 2020 році – 7,7. З числа вперше захворілих у 2020 році І-ІІ стадію мали 52,7%, ІІІ – 16,1%, IV – 24,4% хворих. Слід відмітити низький рівень виявлення пацієнтів на профілактичних оглядах, який становить 15,6% та низький рівень охоплення спеціалізованим лікуванням – 67,7%. Не прожили 1 року з числа вперше захворілих у 2020 році 22,2% хворих. Так, рівень смертності серед чоловічого населення у 1997 році становив 6,0 на 100 тис. населення, тоді як у 2020 році цей показник становив 6,1 на 100 тис. населення. Серед жіночого населення, у 1997 році смертність від раку нирки становила 2,7 на 100 тис. населення, тоді як у 2020 році цей показник становив 2,9 на 100 тис. населення. У структурі онкологічних захворювань у 2020 році РН займає 8-му позицію серед чоловіків і складає 4,2% від загальної кількості злоякісних новоутворень, тоді як серед жіночого населення цей показник становить 2,9%.
ІІ. ЗАГАЛЬНА ЧАСТИНА
Діагноз «Рак нирки» встановлюється в закладах охорони здоров’я на основі УЗД, СКТ, МРТ, матеріалів гістологічного (цитологічного) дослідження біопсії та на основі морфологічного дослідження післяопераційного матеріалу.
Перед початком спеціалізованого лікування необхідне всебічне обстеження з метою правильного встановлення ознак злоякісного пухлинного росту, стадії захворювання.
Лікарі загальної практики – сімейні лікарі та лікарі-терапевти відіграють ключову роль в організації раннього (своєчасного) виявлення безсимптомного раку, заохоченні населення до профілактичних обстежень, сприянні виконанню усіх рекомендацій фахівців онкологічного профілю під час протипухлинного лікування. Саме на них покладається відповідальність у забезпеченні належної паліативної допомоги пацієнтам, які виявляють бажання знаходитися вдома на термінальних стадіях захворювання.
Суттєву допомогу в роботі лікаря загальної практики – сімейного лікаря надають фельдшери та медсестри, які пройшли спеціальну підготовку за фахом «Медсестринство в онкології».
ІІІ. ОСНОВНА ЧАСТИНА
| Положення протоколу | Обґрунтування | Необхідні дії |
| 3.1. Первинна медична допомога | ||
| 1. Профілактика | Етіологічні фактори ризику розвитку раку нирки включають куріння, ожиріння, підвищений артеріальний тиск та ймовірно цукровий діабет. Наявність раку нирки в анамнезі у родичів першого ступеня споріднення також асоціюється з підвищеним ризиком розвитку РН. Роль дієти і контакту з канцерогенами у розвитку раку нирки не доведена | Обов’язкові Надання населенню рекомендацій щодо уникнення факторів ризику захворювання на рак нирки та збільшення фізичної активності, відмови від куріння та зниження ваги у пацієнтів з ожирінням |
|
2. Діагностика
|
Більшість пухлин нирки протягом тривалого часу не проявляються клінічно і не пальпуються. Близько 50% усіх випадків РН виявляються випадково за допомогою неінвазивних методів візуалізації, при діагностичному пошуку з приводу неспецифічних для раку нирки симптомів. Класична тріада клінічних симптомів (біль, макрогематурія, новоутворення, що пальпується) у теперішній час зустрічається у 6-10% випадків. |
Обов’язкові Збір скарг та анамнестичних даних, спрямованих на виявлення тривожних симптомів. Фізикальне обстеження. УЗД нирок. Пацієнти, у яких за результатами обстеження запідозрено рак нирки, повинні бути направлені в ЗОЗ спеціалізованої (високоспеціалізованої) медичної допомоги для подальшого обстеження та проведення спеціального лікування. Бажані Усі пацієнти зі скаргами на біль у попереку та гематурію повинні бути направлені до лікаря-онколога, лікаря-уролога; Пацієнти з підвищеним артеріальним тиском, що не коригується гіпотензивними препаратами, повинні бути направлені на УЗД нирок |
| 3. Лікування | Спеціальне протипухлинне лікування пацієнтів із раком нирки здійснюється виключно у закладах спеціалізованої (високоспеціалізованої) медичної допомоги. Проведення імуно- або таргетної терапії в амбулаторних умовах продовжується згідно з рекомендаціями фахівця ЗОЗ спеціалізованої (високоспеціалізованої) медичної допомоги | Обов’язкові Під час обстеження та спеціального лікування лікар загальної практики – сімейній лікар та лікар-терапевт має сприяти виконанню пацієнтом усіх рекомендацій лікарів-онкологів, лікарів-урологів та інших фахівців, що спеціалізуються на лікуванні пацієнтів із РН |
| 4. Подальше спостереження | Пацієнти без ознак злоякісного новоутворення після спеціального лікування перебувають на обліку в лікаря-онколога, лікаря-уролога, лікаря загальної практики – сімейної медицини, який сприяє виконанню пацієнтом усіх рекомендацій фахівців ЗОЗ спеціалізованої (високоспеціалізованої) медичної допомоги. Інтенсивність післяопераційного спостереження повинна бути індивідуальною для кожного конкретного пацієнта та враховувати групу ризику виникнення місцевого або системного рецидиву. Пацієнти з прогресуванням захворювання після спеціального лікування повинні отримувати адекватне знеболення та паліативну медичну допомогу, симптоматичне лікування |
Обов’язкові Надання інформації пацієнтам, які перенесли спеціальне лікування, щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини (див. додаток 2). Надання рекомендацій щодо способу життя, режиму харчування та фізичних навантажень. Динамічне спостереження за станом пацієнта на основі даних анамнезу та фізикального обстеження. Бажані Навчання навичкам комунікації лікарів з онкологічними пацієнтами під час курсів підвищення кваліфікації на базі спеціалізованого закладу охорони здоров’я, який забезпечує надання кваліфікованої онкологічної допомоги населенню, розроблені на основі рекомендацій психологів |
| 3.2. Вторинна (спеціалізована неонкологічна) медична допомога | ||
| 1. Діагностика Скарги відсутні Скарги наявні |
Діагностика направлена на чітке встановлення стадії захворювання, визначення загального стану пацієнта та виявлення протипоказань до оперативного лікування з боку суміжних органів і систем | Обов’язкові Збір скарг та анамнестичних даних. Фізикальне обстеження. Лабораторне дослідження крові (загальний, біохімічний аналізи крові, коагулограма) та загальний аналіз сечі. УЗД органів черевної порожнини, заочеревинного простору та малого таза. ЕКГ. Бажані СКТ органів грудної, черевної порожнин, заочеревинного простору та малого таза з внутрішньовенним болюсним контрастним підсиленням. Консультації суміжних спеціалістів за необхідністю ФЕГДС (особам до 50 років – за показаннями, старшим 50 років – обов’язково) |
| 2. Лікування | Вибір методу лікування раку нирки визначається стадією захворювання, клінічною формою пухлини, віком та загальним станом пацієнта, а також додатковими даними, що характеризують окремі властивості пухлини | Обов’язкові Організація надання симптоматичного лікування, направленого на корекцію патологічних симптомів з боку органів і систем. За наявності гематурії – з метою зупинення кровотечі показано проведення гемостатичної терапії. При гемотампонаді сечового міхура – накладання цистостоми чи встановлення уретрального катетера та її ліквідація. Бажані Консультація психолога за необхідності |
| 3. Виписка з рекомендаціями на післягоспітальний період | Визначення подальшої тактики лікування відбувається після повного обстеження пацієнта | Обов’язкові У разі підтвердження підозри стосовно онкологічної патології нирок, пацієнт направляється до спеціалізованого медичного закладу онкологічного профілю із зазначенням результатів проведених обстежень та досліджень (див. додаток 3). |
| 4. Подальше спостереження | У зв’язку з високою небезпекою виникнення рецидиву й/або іншої пухлини пацієнти з раком нирки потребують постійного нагляду лікаря-онколога | Обов’язкові Ведення Реєстраційної карти хворого на злоякісне новоутворення (форма № 030-6/о). Організація надання медичної допомоги пацієнтам у проміжках між курсами спеціального лікування та після завершення спеціального лікування. Надання інформації пацієнтам, які перенесли спеціальне лікування, або особі, яка доглядає за пацієнтом, щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини. Надання рекомендацій щодо способу життя, режиму харчування та фізичних навантажень |
| 3.3. Вторинна (спеціалізована онкологічна), третинна (високоспеціалізована) медична допомога | ||
| 1. Діагностика | Діагностика направлена на чітке встановлення стадії захворювання (додаток 1), визначення загального стану хворого, визначення показань та протипоказань до виду лікування, у т.ч. з боку суміжних органів і систем | Обов’язкові (якщо не виконано раніше) Збір скарг та анамнестичних даних. Фізикальне обстеження. Лабораторне дослідження крові (загальний, біохімічний аналізи крові, коагулограма) та загальний аналіз сечі. ЕКГ. СКТ органів грудної, черевної порожнин, заочеревинного простору та малого таза з внутрішньовенним болюсним контрастним підсиленням. Визначення об’єму функціонуючої паренхіми нирки (додаток 4). NCIU-нефрометрія для визначення показань до виду оперативного втручання (додаток 5). За показаннями: Динамічна нефросцинтіграфія. МРТ головного мозку. Остеосцинтиграфія. Ангіографія. Пункційна біопсія пухлини . ФЕГДС (особам до 50 років – за показаннями, старшим 50 років – обов’язково). ФКС. Екскреторна урографія МРТ органів черевної порожнини та заочеревинного простору. Консультації суміжних спеціалістів |
| 2. Госпіталізація | Рак нирки не чутливий до променевої або хіміотерапії, тому єдино радикальним методом лікування раку нирки є хірургічний метод. Симптоматична променева терапія використовується з метою зменшення больового синдрому у пацієнтів із неоперабельними кістковими метастазами чи метастазами в головний мозок, які не реагують на проведену консервативну терапію. Хіміотерапія як монотерапія у пацієнтів із метастатичним РН не є ефективним методом лікування. Таргетна терапія та імунотерапія показала переваги у лікуванні метастатичного раку нирки | У відділення хірургічного профілю з метою проведення хірургічного видалення пухлини чи метастазів. У відділення терапевтичного профілю з метою проведення дистанційної променевої терапії на метастатичні вогнища; проведення таргетної терапії або імунотерапії |
| 3. Лікування | Перевага віддається резекції нирки у всіх випадках, коли нирку можна зберегти. Онкологічна ефективність резекції нирки аналогічна нефректомії. Нефректомія приводить до розвитку ХНН зразу після операції у 26%, а через 10 років – у 50% пацієнтів. Лапароскопічний метод видалення пухлини є менш травматичним у порівнянні із відкритою операцією, однак визнаним недоліком є біль тривалий час після теплової ішемії. Показанням до малоінвазивних методів лікування (черезшкірна абляція) є маленькі, випадково знайдені пухлини коркового шару у пацієнтів похилого віку |
Обов’язкові Хірургічні методи лікування. Відкрита чи лапароскопічна резекція нирки. Відкрита чи лапароскопічна нефректомія. Видалення локального рецидиву чи солітарного метастазу. Променева терапія на метастатичні вогнища. Консервативне лікування Системна терапія. Симптоматична терапія |
| 4. Виписка з рекомендаціями на післягоспітальний період | Виписка пацієнта планується відповідно до критеріїв: завершення запланованого об’єму терапії; відсутність ускладнень терапії, що потребують лікування у стаціонарі; неможливість продовження спеціальної терапії у зв’язку з розвитком протипоказань |
Обов’язкові Оформити Виписку із медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о). Надати пацієнтам, які перенесли спеціальне лікування, інформацію про можливі віддалені побічні ефекти лікування, необхідність проведення періодичних обстежень відповідно плану спостереження. Надати рекомендації щодо способу життя, режиму харчування та фізичних навантажень |
| 3.4. Екстрена медична допомога | ||
| 1. Діагностика | Направлена на чітке встановлення причини погіршення стану | Обов’язкові Збір скарг та анамнестичних даних. Фізикальне обстеження УЗД органів черевної порожнини, заочеревинного простору та малого таза. ЕКГ. СКТ органів грудної, черевної порожнин, заочеревинного простору та малого таза з внутрішньовенним контрастуванням. Консультація суміжних спеціалістів |
| 2. Лікування | Проведення невідкладної медичної допомоги | Обов’язкові При макрогематурії – ліквідація тампонади сечового міхура, гемостатична терапія. Встановлення пункційної нефростоми при уретерогідронефрозі, вираженому больовому синдромі внаслідок блоку нирки |
IV. ОПИС ЕТАПІВ МЕДИЧНОЇ ДОПОМОГИ
4.1. Діагностика
Обов’язковий перелік обстежень пацієнтів із раком нирки перед проведенням спеціального лікування
1. Лабораторне дослідження крові (загальний аналіз крові із лейкоцитарною формулою, біохімічний аналіз крові (сечовина, креатинін, загальний білок, білірубін, глюкоза, електроліти), коагулограма), загальний аналіз сечі.
2. ЕКГ.
3. СКТ органів грудної, черевної порожнини, заочеревинного простору та малого таза з внутрішньовенним контрастуванням.
Перелік обстежень, які виконуються за показаннями:
1. ФЕГДС – особам до 50 років за показаннями, старшим 50 років – обов’язково.
2. ФКС – за наявності скарг з боку шлунково-кишкового тракту або за підозри на їх залучення в пухлинний процес.
3. Динамічна нефросцинтиграфія проводиться для визначення окремої функції кожної нирки з метою встановлення ймовірності виникнення ниркової недостатності в післяопераційному періоді.
4. Екскреторна урографія показана пацієнтам із проявами макрогематурії для проведення диференціальної діагностики з папілярними новоутвореннями верхніх сечовидільних шляхів.
5. Магнітно-резонансна томографія нирок, сечовивідних шляхів, органів черевної порожнини показана за підозри на пухлинний тромбоз нижньої порожнистої вени, для уточнення діагнозу за підозри на уротеліальний рак верхніх сечовивідних шляхів; головного мозку – за наявності неврологічної симптоматики.
Магнітно-резонансна томографія показана пацієнтам з алергією на внутрішньовенний рентген-контраст і вагітним без порушення функції нирок.
6. Остеосцинтиграфія обов’язково проводиться при болю в кістках скелета та підвищенні лужної фосфатази в сироватці крові.
7. Біопсія пухлини нирки з метою верифікації діагнозу показана при пухлинах діаметром до 3 см із високою ймовірністю доброякісності, або у випадку відмови пацієнта від оперативного втручання – з метою верифікації діагнозу та проведення нехірургічного лікування.
4.2. Лікування
Лікування локалізованого раку нирки
Пацієнтам із локалізованим РН рекомендоване хірургічне лікування.
Резекція нирки є пріоритетною порівняно з радикальною нефректомією у пацієнтів із Т1 стадією раку нирки.
Показання до резекції нирки або нефректомії повинні базуватись на основі NCIU-нефрометрії (визначенні відсотка функціонуючої паренхіми нирки та локалізації пухлини) (див. додатки 4, 5).
Виконання резекції нирки показано за наявності відсотка функціонуючої паренхіми нирки на боці ураження >55%.
Проведення протягом 2-3 місяців неоад’ювантної таргетної терапії дозволяє зменшити розмір пухлини, збільшити об’єм функціонуючої паренхіми нирки на боці ураження та виконати резекцію нирки.
Резекція нирки без ішемії або з локальною ішемією покращують функціональні результати у порівнянні із центральною ішемією нирки.
Не виконуйте іпсилатеральну адреналектомію, якщо немає клінічних ознак інвазії в наднирник, проте з метою попередження виникнення локального рецидиву її виконання має місце при локалізації пухлини у верхньому сегменті нирки.
Запропонуйте розширену лімфаденектомію пацієнтам із несприятливим клінічним прогнозом, у тому числі при пухлинах великих розмірів.
Запропонуйте емболізацію пацієнтам із раком нирки з масивною гематурією або болем у попереку, у яких пухлина є неоперабельною.
Запропонуйте лапароскопічну радикальну нефректомію пацієнтам із пухлинами Т2 стадії чи місцево-поширеними пухлинами, яким не може були виконана резекція нирки згідно з NCIU-нефрометрією.
Не виконуйте малоінвазивну радикальну нефректомію пацієнтам із пухлинами Т1 стадії, яким можливо виконати резекцію нирки будь-яким способом, включаючи відкритий.
Не виконуйте малоінвазивну хірургічну операцію, якщо такий підхід може погіршити онкологічні, функціональні та післяопераційні результати.
Запропонуйте при малих пухлинах нирки у вікових пацієнтів з/та вираженою супутньою патологією активне спостереження, радіочастотну абляцію або кріоабляцію.
Якщо пропонуються радіочастотна абляція, кріоабляція чи активне спостереження, повідомте пацієнта про більш високий ризик місцевого рецидиву й/або прогресування захворювання.
Лікування місцево-поширеного раку нирки
Крім рекомендацій, наведених у п. 4.2, під час лікування місцево-поширеного процесу додатково слід розглянути наступне:
У пацієнтів із клінічно збільшеними лімфовузлами лімфодисекція може бути виконана з метою покращення локального контролю та стадіювання захворювання (див. додаток 1).
Видалення пухлини нирки з тромбектомією показане у пацієнтів із неметастатичним РН.
Не пропонуйте сорафеніб, пазопаніб або акситиніб в ад’ювантному режимі.
Не пропонуйте пацієнтам із добрим або помірним прогнозом згідно з IMDC/MSKCC після видалення пухлини сунітиніб в ад’ювантному режимі.
Лікування розповсюдженого/метастатичного раку нирки
У більшості пацієнтів із метастатичним захворюванням циторедуктивна нефректомія (ЦН) є паліативною і необхідні системні методи лікування.
Виконання ЦН збільшує ризик затримки системної терапії внаслідок хірургічної травми, погіршення загального стану чи прогресування захворювання. З іншої сторони, деякі пацієнти не є кандидатами на ЦН, оскільки їхня первинна пухлина вважається нерезектабельною.
Виконання циторедуктивної резекції нирки дозволяє зменшити об’єм пухлинного процесу, зберегти максимальну кількість функціонуючої паренхіми нирок при мінімальній хірургічній травмі, що забезпечує зниження рівня ниркової недостатності та, як наслідок, кращі результати системної терапії.
Не виконуйте циторедуктивну резекцію або нефректомію у пацієнтів із поганим прогнозом згідно з IMDC/MSKCC.
Не слід проводити негайну циторедуктивну резекцію або нефректомію пацієнтам із помірним прогнозом згідно з IMDC/MSKCC, які мають безсимптомну синхронну первинну пухлину і потребують системної терапії інгібітором судинного ендотеліального фактора росту (VEGF) – інгібітором тирозинкінази (ІТК).
Починайте системну терапію без циторедуктивної резекції або нефректомії у пацієнтів із помірним прогнозом згідно з IMDC/MSKCC, які мають безсимптомну синхронну первинну пухлину і потребують системної терапії за допомогою VEGF-ІTK.
Обговоріть можливу затримку виконання циторедуктивної резекції чи нефректомії у пацієнтів із помірним прогнозом згідно з IMDC/MSKCC під час терапії VEGF-ITK, які отримали довготривалу стійку користь і/або мінімальне залишкове метастатичне ураження.
Виконуйте негайну циторедуктивну резекцію або нефректомію у пацієнтів із добрим прогнозом та задовільним загальним станом, які не потребують системної терапії.
Виконуйте негайну циторедуктивну резекцію або нефректомію у пацієнтів з олігометастазами, якщо можна досягти повного місцевого лікування метастазів.
З метою контролю місцевих симптомів пропонуйте абляційну терапію, включаючи метастазектомію, пацієнтам із метастатичним захворюванням та сприятливими факторами захворювання й у яких можливе повне видалення пухлини.
Запропонуйте стереотаксичну променеву терапію для клінічно важливих метастазів у кістку або мозок для місцевого контролю та полегшення симптомів.
Системна терапія
Оскільки рак нирки розвивається із проксимальних канальців збиральної системи, даний вид пухлини має високий рівень експресії гена множинної медикаментозної стійкості і його продукту Р-глікопротеїну, що є причиною резистентності до більшості хіміопрепаратів. Системна терапія поширеного та метастатичного раку нирки ґрунтується на використанні таргетної терапії та терапії інгібіторами контрольних точок імунітету або їх комбінації.
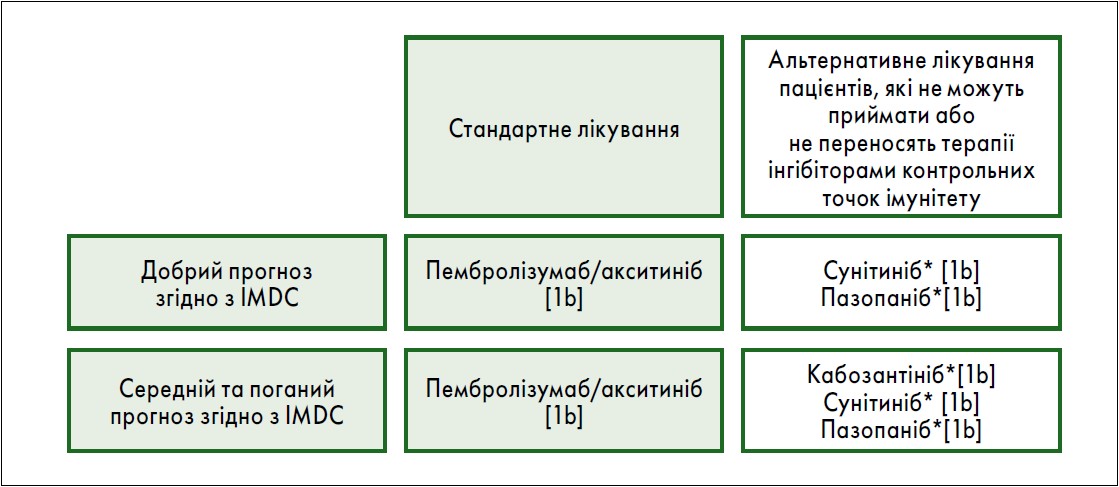
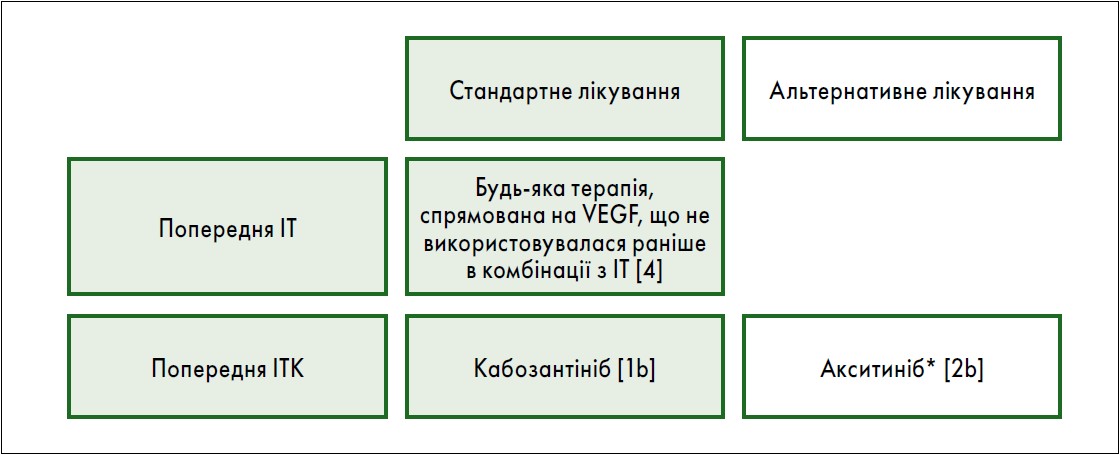
Принцип вибору системної терапії наведено на рис. 1, 2.
Рис. 1. Оновлені рекомендації настанови EAU щодо лікування першої лінії мРН:
*пазопаніб – лише для пацієнтів середнього ризику.
[1b] – на основі одного рандомізованого контрольованого дослідження фази III.
[2a] – на основі добре продуманого дослідження без рандомізації або аналізу підгрупи рандомізованого контрольованого дослідження
Рис. 2. Рекомендації EAU щодо другої лінії терапії:
ІТ – імунотерапія; ITK – терапія інгібіторами тирозинкінази; VEGF – судинний ендотеліальний фактор росту; [1b] – на основі одного рандомізованого контрольованого дослідження фази III; [2b] – аналіз підгрупи рандомізованого контрольованого дослідження фази III; [4] – висновок експерта
Променева терапія
Симптоматична променева терапія використовується з метою зменшення больового синдрому у пацієнтів із неоперабельними кістковими метастазами або метастазами в головний мозок, які не реагують на проведену консервативну терапію (табл. 1).
Променева терапія вогнищ у кістках або головному мозку повинна супроводжуватись прийомом бісфосфонатів 1 раз на 28 днів.
Протипоказання:
- відсутність морфологічного підтвердження діагнозу;
- розпад пухлини з масивною кровотечею;
- загальні протипоказання до променевої терапії.
| Таблиця 1. Лікування із застосуванням променевої терапії | ||
| Вид лікування | Загальна доза | Разова доза |
| Променева терапія при одиничному метастазі у хребець (однократно) | 8 Гр | 8 Гр |
| Повторна променева терапія на кісткове вогнище (не менше 6 міс) | 8 Гр (1 фракція) або 20 Гр (5 фракцій) | 8 Гр 4 Гр |
| Променева терапія на олігометастатичне вогнище (менше 2 см) | Радіохірургія | |
| Променева терапія на метастази в головний мозок (множинні) | До 30 Гр (10 фракцій) або 20 Гр (5 фракцій) |
3 Гр щоденно 4 Гр щоденно |
4.3. Подальше спостереження
Спостереження після радикального лікування раку нирки дає можливість лікарю-онкологу, лікарю-урологу моніторувати або виявляти:
- післяопераційні ускладнення;
- функцію нирок;
- локальний рецидив після резекції нирки або абляційної терапії;
- метастаз у контрлатеральну нирку;
- появу віддалених метастазів.
Післяопераційний нагляд є важливою складовою, яка додає інформацію про перебіг РН та проводиться фахівцем, який повинен чітко констатувати час виникнення рецидиву або розвитку метастазів. Післяопераційні ускладнення і ниркова функція легко оцінюється на основі історії хвороби, скарг пацієнта, фізикального обстеження та визначення креатиніну сироватки крові чи рівня ШКФ.
Динамічне спостереження має на меті насамперед визначення наявності місцевого рецидиву або метастазів на ранній стадії. При метастатичному захворюванні значне поширення пухлини може обмежити можливість хірургічного лікування, яке є стандартом при виявленні резектабельних, особливо солітарних, метастазів. До того ж рання діагностика рецидивів може позитивно вплинути на ефективність системної терапії, якщо пухлинне ураження не сильно розповсюджене.
Чутливість рентгенографії органів грудної клітки для дрібних метастазів досить низька, а УЗД – малоінформативне. При пухлинах із низьким ризиком інтервали спостереження мають бути адаптовані відповідно до дози опромінення та діагностичної вигоди. Для зменшення радіаційного опромінення може бути використаний метод МРТ.
При пухлинах середнього або високого ризику рецидиву має використовуватись СКТ грудної клітки та черевної порожнини, незважаючи на значні ризики, пов’язані з опроміненням, які слід враховувати при повторних СКТ.
Динамічний нагляд повинен також включати в себе клінічну оцінку функції нирок та серцево-судинної системи.
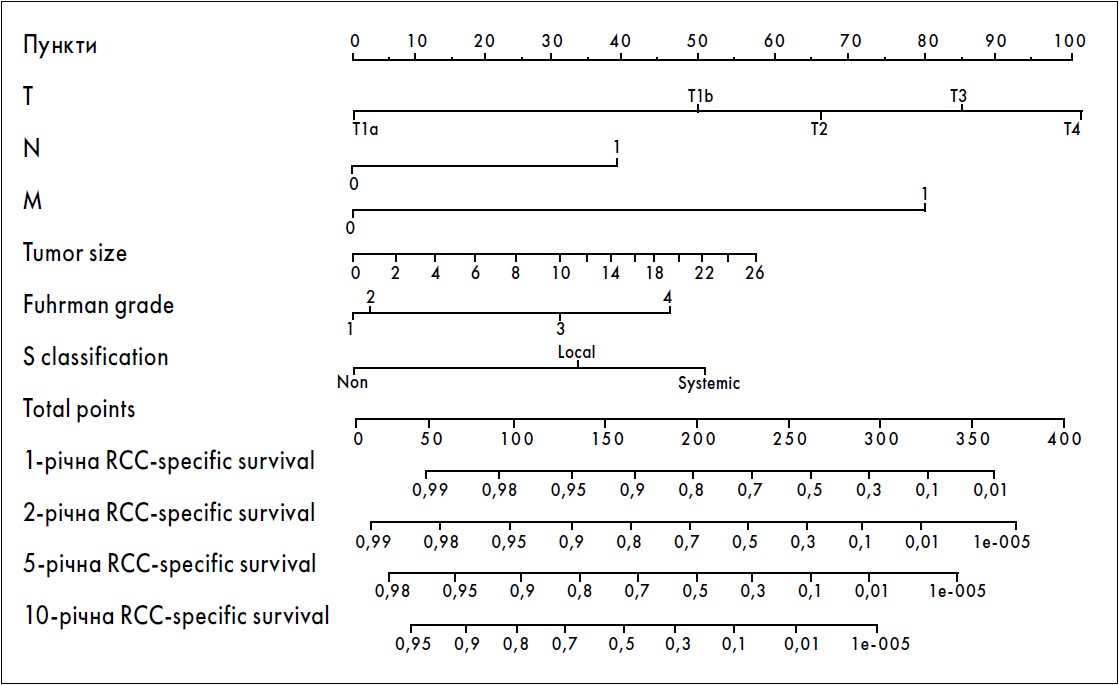
В останні роки були розроблені й перевірені на великих групах пацієнтів післяопераційні прогностичні системи та номограми (рис. 3, табл. 2), що комбінують незалежні прогностичні фактори.
Рис. 3. Номограма визначення 1-, 2-, 5- та 10-річної виживаності пацієнтів із раком нирки (Американська асоціація клінічних онкологів)
Т – первинна пухлина; N – метастази у регіонарні лімфатичні вузли; М – віддалені метастази; Tumor size – розміри пухлини; Fuhrman grade – градація ядра пухлинної клітини за Фурманом; S classification – клінічні симптоми
| Таблиця 2. Прогностичний алгоритм розвитку метастазів після нефректомії у пацієнтів із раком нирки згідно з EAU | |
| Параметр | Бали |
| Розподіл згідно первинної пухлини – категорія Т Т1a рТ1b рТ2 рТ3-рТ4 |
0 2 3 4 |
| Розмір пухлини <10 см >10 см |
0 1 |
| Статус регіонарних лімфатичних вузлів рNх/рNо рN1-рN2 |
0 2 |
| Ступінь ядерної атипії 1-2 3 4 |
0 1 3 |
| Некрози пухлини Немає Присутні |
0 1 |
Суть визначення виживаності полягає в тому, що на номограмі проводиться перпендикулярна лінія від показника по кожному пункту (T, N, M і т. д.) до відповідного показника балів. Перпендикулярна лінія, проведена від загальної суми балів, набраних по кожному пункту, до показника виживаності буде відповідати показнику виживаності в кожного конкретного хворого.
Алгоритм динамічного нагляду за пацієнтами після лікування раку нирки необхідний, але він повинен базуватись не лише на профілі ризику пацієнта, а й на ефективності лікування (див. табл. 3).
| Таблиця 3. Запропонований графік динамічного нагляду після лікування раку нирки з урахуванням групи ризику пацієнта та ефективності лікування | ||||||||
| Групи ризику | Лікування | Період | ||||||
| 6 міс | 1 рік | 2 рік | 3 рік | 4 рік | 5 рік | >5 років | ||
| Низький | Тільки НЕ/РН | УЗД | СКТ | УЗД | СКТ | УЗД | СКТ | Не проводиться |
| Середній | НЕ/РН/Кріо/РЧА | СКТ | СКТ | СКТ | УЗД | СКТ | СКТ | СКТ раз на 2 роки |
| Високий | НЕ/РН/Кріо/РЧА | СКТ | СКТ | СКТ | СКТ | СКТ | СКТ | СКТ раз на 2 роки |
| Кріо – кріотерапія; НЕ – радикальна нефректомія; РН – резекція нирки; РЧА – радіочастотна абляція; СКТ – спіральна комп’ютерна томографія органів грудної та черевної порожнини або МРТ – магнітно-резонансна томографія, УЗД – ультразвукове дослідження черевної порожнини, нирок та ложа видаленої нирки | ||||||||
V. РЕСУРСНЕ ЗАБЕЗПЕЧЕННЯ ВИКОНАННЯ ПРОТОКОЛУ
На момент затвердження цього Уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні клінічних маршрутів пацієнта (КМП) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до КМП, та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за посиланням http://www.drlz.kiev.ua/.
5.1. Первинна медична допомога
1. Кадрові ресурси
Лікарі: загальної практики – сімейні лікарі, лікарі-терапевти, які повинні періодично підвищувати кваліфікацію з питань діагностики та паліативної допомоги при злоякісних новоутворюваннях на короткотермінових курсах в регіональному онкологічному закладі. У сільській місцевості допомога може надаватись фельдшерами, медичними сестрами загальної практики.
2. Матеріально-технічне забезпечення
Оснащення: відповідно до Табеля оснащення.
5.2. Вторинна (спеціалізована) медична допомога
1. Кадрові ресурси
Лікар-онколог, медичні сестри (фельдшери), які допускаються до нагляду за пацієнтами, повинні пройти спеціальну підготовку за фахом «Медсестринство в онкології». Для повного обстеження пацієнтів необхідна участь лікарів: функціональної діагностики, ультразвукової діагностики, рентгенолога, лікаря-лаборанта.
2. Матеріально-технічне забезпечення
Оснащення: відповідно до Табеля оснащення.
5.3. Третинна (високоспеціалізована) медична допомога
1. Кадрові ресурси
Лікарі: онколог, хірург-онколог, уролог, анестезіолог, лікар з променевої терапії. Медичні сестри, які пройшли спеціальну підготовку за фахом «Медсестринство в онкології», операційні медичні сестри. Для повного обстеження пацієнтів необхідна участь лікарів інших спеціальностей: лікар-лаборант, лікар функціональної діагностики, ультразвукової діагностики, рентгенолог, ендоскопіст, лікар радіолог.
2. Матеріально-технічне забезпечення
Оснащення: відповідно до Табеля оснащення.
Лікарські засоби (послідовність не визначає порядок призначення):
Антинеопластичні та імуномодулюючі засоби: акситиніб, бевацизумаб, еверолімус, кабозантініб, пазопаніб, пембролізумаб, сорафеніб, сунітиніб.
VI. ІНДИКАТОРИ ЯКОСТІ МЕДИЧНОЇ ДОПОМОГИ
6.1. Перелік індикаторів якості медичної допомоги
1. Наявність у лікаря первинної медичної допомоги клінічного маршруту пацієнта з раком нирки.
2. Наявність у лікаря-онколога, лікаря-уролога клінічного маршруту пацієнта з раком нирки.
3. Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
4. Відсоток випадків раку нирки, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно.
5. Виживаність пацієнтів із раком нирки.
6.2. Паспорти індикаторів якості медичної допомоги
1. Наявність у лікаря первинної медичної допомоги клінічного маршруту пацієнта з раком нирки
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Рак нирки».
Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам КМП, відповідність КМП чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження КМП у ЗОЗ.
Бажаний рівень значення індикатора:
2022 рік – 90%;
2023 рік та подальший період – 100%.
Інструкція з обчислення індикатора
Організація (заклад охорони здоров’я), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються лікарями ЗОЗ, фізичними особами підприємцями, які надають первинну медичну допомогу, (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються поштою, в тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів первинної медичної допомоги (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість лікарів первинної медичної допомоги (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів первинної медичної допомоги (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування.
Чисельник індикатора складає загальна кількість лікарів первинної медичної допомоги (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування, для яких задокументований факт наявності КМП. Джерелом інформації є КМП, наданий лікарем ЗОЗ, що надає первинну медичну допомогу, (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги).
Значення індикатора наводиться у відсотках.
2. Наявність у лікаря-онколога, лікаря-уролога клінічного маршруту пацієнта з раком нирки
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Рак нирки».
Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (КМП) у регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам КМП, відповідність КМП чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження КМП у ЗОЗ.
Бажаний рівень значення індикатора:
2022 рік – 90%;
2023 рік та подальший період – 100%.
Інструкція з обчислення індикатора
Організація (заклад охорони здоров’я), що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються лікарями-онкологами, лікарями-урологами (закладами охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються поштою, в тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів-онкологів, лікарів-урологів (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість лікарів-онкологів, лікарів-урологів (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про лікарів-онкологів, лікарів-урологів (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих на території обслуговування.
Чисельник індикатора складає загальна кількість лікарів-онкологів, лікарів-урологів (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам), зареєстрованих на території обслуговування, для яких задокументований факт наявності КМП з раком нирки (наданий екземпляр КМП). Джерелом інформації є КМП, наданий лікарем онкологом, лікарем-урологом (закладом охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам).
Значення індикатора наводиться у відсотках.
3. Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Рак нирки».
Зауваження щодо інтерпретації та аналізу індикатора
Доцільно обраховувати індикатор окремо для лікарів, які надають первинну медичну допомогу, та для лікарів-онкологів.
При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, для яких не проводилося медичного огляду лікарем протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду хворого, а також наявність або відсутність повторних проявів захворювання. Пацієнти, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку, якщо лікар має достовірну інформацію про те, що пацієнт живий та перебуває на території обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора
Організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікарі, які надають первинну медичну допомогу. Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
Дані надаються лікарями, які надають первинну медичну допомогу, розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій. Дані надаються лікарями-онкологами до онкологічного закладу, розташованого в районі обслуговування.
Дані надаються поштою, в тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма № 025/о), або Реєстраційній карті хворого на злоякісне новоутворення (форма № 030-6/о), – автоматизована обробка. Автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється лікарями, які надають первинну медичну допомогу, шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма № 025/о, форма № 030-6/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від всіх лікарів, які надають первинну медичну допомогу, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів лікарів, які надають первинну медичну допомогу, з діагнозом «Рак нирки», а також тих з них, для яких наведена інформація про медичний стан пацієнта протягом звітного періоду.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
Знаменник індикатора складає загальна кількість пацієнтів з діагнозом «Рак нирки», які перебувають під спостереженням у лікаря, який надає первинну медичну допомогу, лікаря-онколога. Джерелом інформації є:
Медична карта амбулаторного хворого (форма № 025/о). Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів з діагнозом «Рак нирки», які перебувають під спостереженням у лікаря, який надає первинну медичну допомогу, лікаря онколога, для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності рецидивів захворювання або проявів його прогресування. Джерелом інформації є:
Медична карта амбулаторного хворого (форма № 025/о), вкладний листок № 2 «Щорічний епікриз на диспансерного хворого»). Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
4. Відсоток випадків рака нирки, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Рак нирки».
Зауваження щодо інтерпретації та аналізу індикатора
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора
Організація (заклад охорони здоров’я), яка має обчислювати індикатор: Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
Організація (заклад охорони здоров’я), який надає дані: Онкологічний заклад. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
Дані надаються відповідно до вимог технології ведення канцер-реєстру.
Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
Знаменник індикатора складає загальна кількість випадків раку нирки, зареєстрованих протягом звітного періоду на території обслуговування. Джерелом інформації є:
Реєстраційна карта хворого на злоякісне новоутворення (форма 030-6/о). База даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість випадків раку нирки, зареєстрованих протягом звітного періоду на території обслуговування, для яких задокументований факт морфологічного підтвердження діагнозу.
Джерелом інформації є:
Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
5. Виживаність пацієнтів з раком нирки
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Рак нирки».
Зауваження щодо інтерпретації та аналізу індикатора
Показник відносної виживаності має розраховуватися за допомогою уніфікованого програмного забезпечення Національним канцер-реєстром України, в якому реалізована відповідна методологія. Доцільне обчислення показника і-, 2-, 3-, 4-, 5-річної відносної виживаності в розрізах за статтю та стадією хворих. Неприпустимі прямі порівняння показника відносної виживаності з аналогічними показниками, обчисленими за іншою методологією (1-річна летальність; відсоток хворих, які не прожили року з моменту встановлення діагнозу; відсоток хворих, що перебувають на онкологічному обліку 5 років і більше тощо). На валідність показника відносної виживаності впливає повнота даних про життєвий стан хворих, що перебувають на онкологічному обліку. При значній (>5%) кількості випадків, цензурованих через відсутність достовірної інформації про життєвий стан хворих, можлива систематична помилка при порівняннях. Міжрегіональні порівняння показника відносної виживаності мають проводитися з урахуванням статистичної похибки, слід зважати на загалом недостатню кількість пацієнтів для проведення щорічних міжрегіональних порівнянь. Дані відносної виживаності пацієнтів з раком нирки, встановлені в 20І5-20І9 роках, наведені в Бюлетені Національного канцер-реєстру України №22 «Рак в Україні, 2019-2020. Захворюваність, смертність, показники діяльності онкологічної служби» (інтернет-посилання на сайті Національного канцер-реєстру:). Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора
Організація (заклад охорони здоров’я), яка має обчислювати індикатор: Національний канцер-реєстр України.
Організація (заклад охорони здоров’я), який надає дані: Онкологічні заклади. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
Дані надаються відповідно до вимог технології ведення канцер-реєстру.
Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Показник відносної виживаності обчислюються автоматизованою системою ведення популяційного канцер-реєстру. При обчисленні враховуються вікові показники очікуваної смертності загальної популяції. Пацієнти, які вибули з під спостереження (відсутні відомості про життєвий стан хворого менш ніж через 5 років після встановлення діагнозу), цензуруються.
Знаменник індикатора складає загальна кількість пацієнтів з раком нирки, зареєстрованих протягом звітного періоду на території обслуговування. Зі знаменника виключаються хворі, які мають більше одного злоякісного діагнозу (множинні раки).
Джерелом інформації є:
Реєстраційна карта хворого на злоякісне новоутворення (Форма № 030-6/о). База даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів з раком нирки, зареєстрованих протягом звітного періоду на території обслуговування, які прожили 5 років і більше з моменту встановлення діагнозу.
Джерелом інформації є:
Реєстраційна карта хворого на злоякісне новоутворення (Форма № 030-6/о). База даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
VII. Перелік літературних джерел, використаних при розробці
Уніфікованого клінічного протоколу медичної допомоги
- Клінічна настанова, заснована на доказах «Рак нирки», 2022.
- Наказ Міністерства охорони здоров’я України від 28 жовтня 2002 року № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських посад, посад фармацевтів, посад фахівців з фармацевтичною освітою (асистентів фармацевтів), посад професіоналів у галузі охорони здоров’я, посад фахівців у галузі охорони здоров’я та посад професіоналів з вищою немедичною освітою у закладах охорони здоров’я», зареєстрований в Міністерстві юстиції України 12.11.2002 за № 892/7180.
- Наказ Міністерства охорони здоров’я України від 02 березня 2011 року № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
- Наказ Міністерства охорони здоров’я України від 31 жовтня 2011 року № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
- Наказ Міністерства охорони здоров’я України від 31 жовтня 2011 року № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
- Наказ Міністерства охорони здоров’я України від 31 жовтня 2011 року № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
- Наказ Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28.04.2012 за № 661/20974.
- Наказ Міністерства охорони здоров’я України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
- Наказ Міністерства охорони здоров’я України від 26 січня 2018 року № 148 «Про затвердження Примірного табеля матеріально-технічного оснащення закладів охорони здоров’я та фізичних осіб - підприємців, які надають первинну медичну допомогу».
- Наказ Міністерства охорони здоров’я України від 22 квітня 2021 року № 792 «Про затвердження тринадцятого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
Генеральний директор
Директорату медичних послуг
Олександра МАШКЕВИЧ
Додаток 1
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної допомоги «Рак нирки»
Класифікація та стадіювання
Загальноприйнятою системою стадіювання раку нирки служить Міжнародна класифікація ТММ, рекомендована для клінічної та наукової роботи. У теперішній час в Україні, як і в багатьох інших країнах, користуються класифікацією ТММ, запропонованою у 2002 році Міжнародною протираковою спілкою, 6-те видання з доповненням у 2009 році, яка чітко висвітлює ступінь розповсюдження пухлинного процесу з метою вирішення лікувальної тактики.
Т – первинна пухлина
Тх – первинна пухлина не може бути оцінена
Т0 – немає даних про первинну пухлину
Т1 – пухлина <7 см у найбільшому діаметрі, обмежена ниркою
Т1а – пухлина <4 см у найбільшому діаметрі, обмежена ниркою
Т1b – пухлина >4 см, але <7 см в найбільшому діаметрі, обмежена ниркою
Т2 – пухлина >7 см у найбільшому діаметрі, обмежена ниркою
Т2а – пухлина >7 см, але <10 см у найбільшому діаметрі, обмежена ниркою
Т2b – пухлина > 10 см в найбільшому діаметрі, обмежена ниркою
Т3 – пухлина поширюється на великі вени або інвазія в навколониркову клітковину, але не в суміжний наднирник і не виходить за межі фасції Героти
Т3а – пухлина поширюється на ниркову вену чи її сегментарні гілки, або пухлина проростає в паранефральну клітковину чи/або нирковий синус, але не виходить за межі фасції Героти
Т3b – пухлина поширюється на нижню порожнисту вену нижче діафрагми
Т3с – пухлина поширюється на нижню порожнисту вену або її стінку вище діафрагми
Т4 – пухлина поширюється за межі фасції Героти (включає проростання в суміжний наднирник)
N – регіонарні лімфатичні вузли
Nх – регіонарні лімфатичні вузли не можуть бути оцінені
N0 – немає ознак метастазування в регіонарні лімфатичні вузли
N1 – метастази в регіонарних лімфатичних вузлах
М – віддалені метастази
М0 – немає віддалених метастазів
М1 – віддалені метастази
Градація ядра пухлинної клітини за Фурманом є найбільш загальновизнаною системою гістологічної градації раку нирки. Незважаючи на різницю інтерпретації, що залежить від морфолога, ступінь анаплазії клітинного ядра є незалежним прогностичним фактором.
WHO-ISUP градація (International Society of Urological Pathology – 2016)
З 2016 року замінила градацію за Фурманом.
Grade x – ступінь диференціювання не може бути оцінений
Grade 1 – ядерця пухлинних клітин невидимі або малі і базофільні при збільшенні у 400 разів
Grade 2 – ядерця пухлинних клітин помітні при збільшенні у 400 раз, але непомітні при збільшенні у 100 разів
Grade 3 – ядерця пухлинних клітин еозинофільні і добре помітні при збільшенні у 100 разів
Grade 4 – пухлини, що демонструють екстремальний ядерний плеоморфізм і/або містять пухлинні гігантські клітини та/або наявність будь-якої частки пухлини, що демонструє саркоматоїдну й/або рабдоміоїдну диференціацію.
За шкалою агресивності вказані ступені відповідають градації за Фурманом. Класифікація спрощує підхід до патоморфологічної градації з урахуванням ядерних змін пухлинної тканини.
Крім градації WHO-ISUP визначають гістологічні підтипи, саркоматоїдні елементи, мікросудинну інвазію, вогнища некрозу пухлини, а також інвазію у порожнисту систему нирки.
Загалом, розрізняють три основних види гістологічних підтипів раку нирки: світлоклітинний рак (80-90%); папілярний рак (10-15%); хромофобний рак (4-5%).
Серед пацієнтів на папілярний рак було виявлено дві прогностично різні групи:
Тип 1 – пухлини з низьким злоякісним потенціалом, з наявністю хромофільної цитоплазми, сприятливий прогноз;
Тип 2 – пухлина високого злоякісного потенціалу з еозинофільною цитоплазмою та високою схильністю до метастазування.
Розподіл РН на вищеописані підтипи було підтверджено на молекулярному рівні за допомогою генетичних та цитогенетичних досліджень.
Залежно від розмірів пухлини (Т), наявності місцевих (N) та віддалених (M) метастазів проводиться групування пацієнтів із раком нирки за стадіями (таблиця).
|
Таблиця. Групування пацієнтів із раком нирки за стадіями |
|||
|
Стадія І |
Т1 |
N0 |
М0 |
|
Стадія ІІ |
Т2 |
N0 |
М0 |
|
Стадія ІІІ |
Т3 Т1; Т2; Т3 |
N0 N1 |
М0 M0 |
|
Стадія IV |
Т4 Будь-яка Т |
Будь-яка N |
М0 М1 |
Додаток 2
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної допомоги «Рак нирки»
Пам’ятка для пацієнтів
Шановний пацієнте!
Дана інформація надана Вам у зв’язку з тим, що у Вас виявлено захворювання, яке потребує спеціального лікування:
хірургічного;
медикаментозного;
променевого (потрібне підкреслити).
До початку лікування Ви пройдете обстеження за загальноприйнятою для даного захворювання схемою в закладі охорони здоров’я. Якщо в результаті обстеження не буде виявлено протипоказань для терапії, Вам буде призначено лікування, під час якого Ви будете перебувати під постійним спостереженням Вашого лікаря. Після закінчення 4-го (іноді 2-го або 3-го) та 6-го курсу лікування Ви будете повторно ретельно обстежені.
Після курсу лікування Ви будете відвідувати лікарню для проведення обстежень. Тривалість періоду спостереження буде залежати від реакції вашого захворювання на проведену терапію. У середньому пацієнти спостерігаються кожні 3 місяці протягом року після лікування, потім один раз на рік постійно.
Побічні явища
При проведенні медикаментозного або променевого лікування можливий розвиток мієлосупресії – зменшення утворення клітин кістковим мозком. Це може привести до:
зниження кількості лейкоцитів, що підвищує ризик розвитку інфекції;
зниження кількості еритроцитів (анемія), що приводить до задишки, слабкості, підвищеної втомлюваності;
зниження кількості тромбоцитів (клітин, що беруть участь в утворенні тромбів), що може привести до утворення синців або кровотечі.
Пригнічення кісткового мозку завжди тимчасове, через деякий час показники крові відновлюються. У деяких випадках воно може бути тяжким і потребувати призначення додаткової терапії, такої як трансфузія препаратів крові, препаратів, які стимулюють відновлення функції кісткового мозку. При трансфузії препаратів існує ризик інфікування вірусними інфекціями. На фоні зниженої кількості лейкоцитів існує ризик розвитку інфекційних ускладнень. У випадку розвитку інфекційного процесу Вам будуть призначені антибактеріальні засоби. Іноді інфекційне ускладнення може бути серйозним і потенційно загрожувати життю, дуже важливо розпочати лікування після появи перших ознак інфекційного ускладнення. Тому негайно повідомляйте Вашому лікарю про всі ознаки інфекції, що можуть з’явитися або під час перебування у стаціонарі, або у період вашого перебування вдома.
Іншими побічними ефектами, що часто зустрічаються, є підвищена, втомлюваність, слабкість, запалення ротової порожнини (стоматит), загальне знедужання, втрата апетиту, нудота, блювання, периферична нейропатія (оніміння і слабість кінцівок), шкірні висипання, підвищення рівня печінкових ферментів та білірубіну, алопеція (випадіння волосся).
Про будь-які зміни самопочуття Ви повинні негайно повідомити лікарю, який проводить дослідження.
Додаток 3
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної високоспеціалізованої) медичної допомоги «Рак нирки»
Додаток 4
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної допомоги «Рак нирки»
Визначення об’єму функціонуючої паренхіми на стороні ураження
Дослідження нирок проводять за методом спіральної комп’ютерної томографії в положенні пацієнта на спині з внутрішньовенним контрастним підсиленням в аксіальній та коронарній проекціях і оцінюють наступні параметри (у см):
довжина, ширина, висота нирки;
довжина, ширина, висота пухлинного ураження нирки.
Оскільки в більшості випадків пухлина нирки, нирка та уражена пухлиною її ділянка мають вигляд трьохосьового еліпсоїда, у моделі розрахунків використовуємо формулу обчислення об’єму еліпсоїда для визначення об’єму нирки та її пухлинного ураження.
Розглянемо трьохосьовий еліпсоїд з півосями а, b, с.
Його об’єм становить:
де V – об’єм еліпсоїда; 
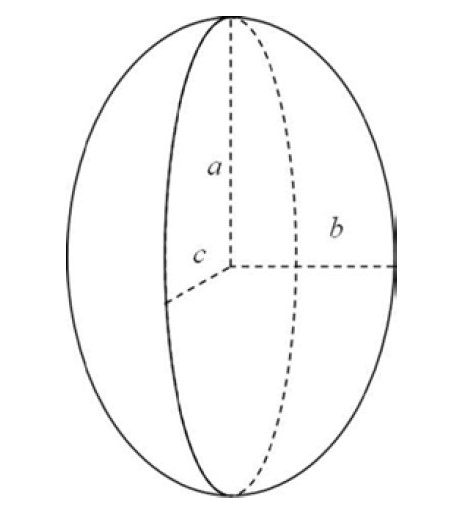
Рис. 1. Визначення півосей (а, b, с) осьового еліпсоїда
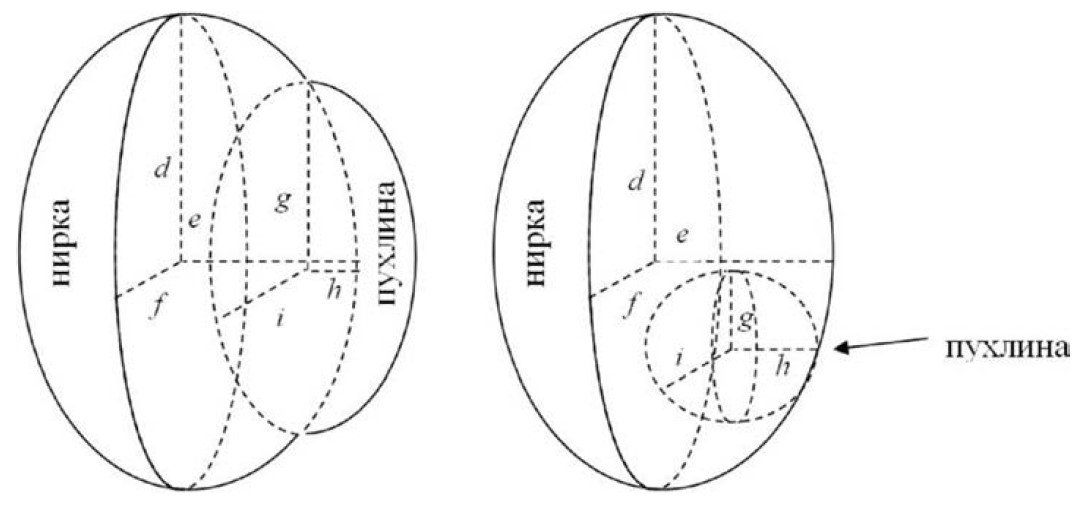
Пухлина нирки може мати як екзофітний, так і ендофітний характер росту. Розглянемо випадки екзофітної та ендофітної пухлини (див. рис. 2).
Верхньою точкою відліку при визначенні пухлинного ураження нирки служить початок пухлинного вростання в нирку, нижньою – закінчення, медіальним краєм – медіальний край пухлини, латеральним краєм – удаваний край самої нирки (див. рис. 2а).
При ендофітному характері росту пухлини краєм пухлинного ураження нирки є край самої пухлини (див. рис. 2б).
Рис. 2. Геометричні параметри нирки та пухлинного ураження:
а – екзофітний характер росту пухлини; б – ендофільний характер росту пухлини; d – радіус довжини нирки; е – радіус ширини нирки f – радіус товщини нирки; g – радіус довжини пухлинного ураження нирки; h – радіус ширини пухлинного ураження нирки; і – радіус товщини пухлинного ураження нирки
За формулою 2 обчислюємо об’єм нирки Vн, за формулою 3 – об’єм пухлинного ураження нирки Vп:
Оскільки порожниста система нирки в нормі займає 4% від загального об’єму нирки, то формула 2 буде мати такий вигляд:
При множинних пухлинах нирки загальним об’ємом пухлинного ураження нирки буде сума всіх окремих пухлинних уражень.
Функціонуючу паренхіму нирки обчислюємо за такою формулою:
Підставляючи формули (3) та (4) у формулу (5), отримуємо показник RFPV у такому вигляді:
Визначення відсотка функціонуючої паренхіми нирки дозволяє об’єктивізувати показання до органозберігаючого лікування пацієнтів із раком нирки.
Додаток 5
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої)
та третинної (високоспеціалізованої) медичної допомоги «Рак нирки»
Нефрометрична система Національного інституту раку України
(N.C.I.U. nephrometry)
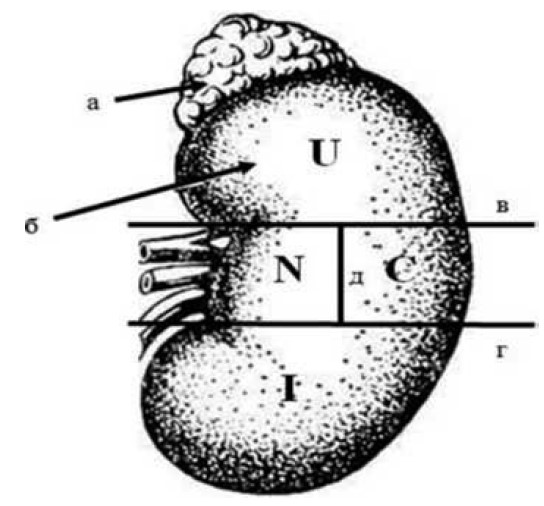
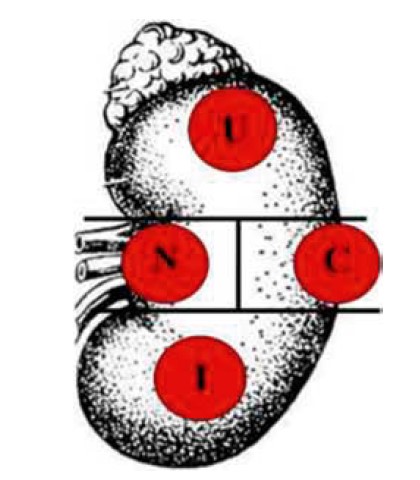
Суть методики нефрометрії полягає у тому, що після проведення КТ із внутрішньовенним контрастним підсиленням на знімках нирку розподіляють на інтерполярний (середній) та полярні сегменти (верхній (Upper) та нижній (Inferior)) лініями, що проведені перпендикулярно до вертикальної осі нирки по краях медіальної губи, де паренхіма нирки продовжується у нирковий жир синусів, судин чи порожнистої системи (рис. 3). Далі проводять перпендикулярну лінію, яка відповідає вертикальній осі нирки і проходить від верхньої до нижньої інтерполярної лінії. Таким чином, середній сегмент розподіляється ще на два сегменти (близький до судинної ніжки, або медіальний (Nearness), та латеральний (Collateral)). Складанням літер англійської абетки, що позначають сегменти нирки, утворюється акронім N.C.I.U. (рис. 1).
Рис. 1. Поділ нирки на сегменти:
N (Nearness) – близький до судинної ніжки, або медіальний; С (Collateral) – латеральний; І (Inferior) – нижній;
U (Upper) – верхній; а – наднирник; б – нирка; в – верхня інтерполярна лінія; г – нижня інтерполярна лінія;
д – аксіальна лінія нирки
Якщо пухлина повністю знаходиться в одному із цих сегментів, при цьому жодна з роздільних ліній її не перетинає, тоді їй присвоюється одна велика літера, що відповідає назві цього сегмента. Якщо пухлина знаходиться як в одному, так і в іншому сегменті, але розміщення її в одному з них складає менше 15% об’єму пухлини, їй також присвоюється одна велика літера, що відповідає назві більш ураженого сегмента (наприклад: U, N, С, I) (рис. 2).
Рис. 2. Позначення сегментів розташування пухлини в нирці (варіант 1):
U – повністю у верхньому; I – повністю у нижньому; N – повністю у медіальному; С – повністю у латеральному
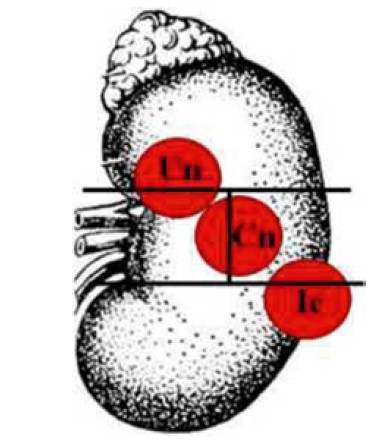
Якщо пухлина знаходиться у двох сегментах з розміщенням в одному з них більш ніж на 15% її об’єму, пухлині присвоюються велика й мала літери, де велика відповідає сегменту, у якому розміщена більша, а мала – менша частина пухлини (наприклад: Un, Ic, Cn) (рис. 3).
Рис. 3. Позначення сегментів розташування пухлини в нирці (варіант 2):
Un – більша частина (80%) у верхньому, менша (20%) – у медіальному сегменті; Іс – більша частина (75%)
у нижньому, менша (25%) – у латеральному сегменті; Cn – більша частина (60%) у латеральному, менша (40%) – у медіальному сегменті
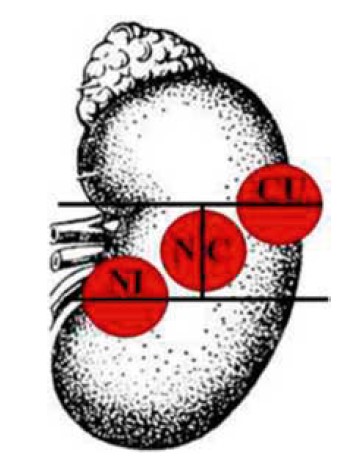
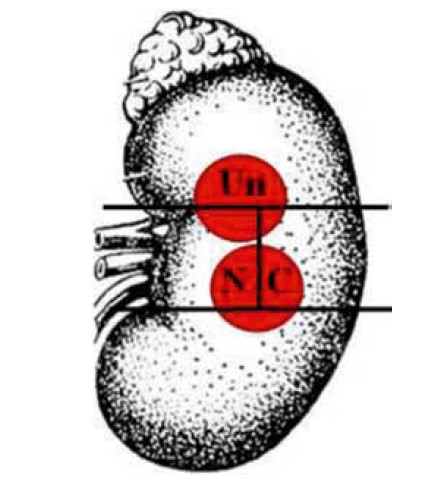
Якщо пухлина порівну знаходиться в тому чи іншому сегменті, їй присвоюються обидві великі літери, що відповідають сегментам розміщення. При цьому першою зазначається літера складнішого з точки зору хірургії сегмента (наприклад: NС, N1, CU) (рис. 4).
Якщо пухлина знаходиться у трьох сегментах і переважає розміщення її в одному з них, їй присвоюються дві літери відповідно першого та другого сегментів, у якому розміщення пухлини переважає (одна велика і одна мала при ураженні другого сегмента більше 15%, але менше 50% об’єму пухлини) чи дві великі (при однаковому об’ємі ураження обох сегментів) (наприклад: Un, NС) (рис. 5).
Рис. 4. Позначення сегментів розташування пухлини в нирці (варіант 3):
CU – порівну в латеральному та верхньому сегментах; N1 – у медіальному та нижньому сегментах; NC – у медіальному та латеральному сегментах
Рис. 5. Позначення сегментів розташування пухлини в нирці (варіант 4):
Un – більшою частиною (60%) – у верхньому, меншою (30%) – у медіальному та 10% – у латеральному сегментах; NC – порівну (45%) у медіальному та латеральному сегментах, а 10% – у нижньому
У кінцевому опис пухлини буде складатись із двох показників: букв, що відповідають сегменту розташування пухлини та відсотку функціонуючої паренхіми нирки на стороні ураження (наприклад: Un 85%, Nu 65%, CN 73%).
При полярному або латеральному розміщенні пухлини пороговим значенням об’єму функціонуючої паренхіми нирки, при якому доцільно виконувати резекцію, є величина >55%. При медіальному розташуванні пухлини основним показанням до проведення резекції нирки є розмір пухлини до 4 см.
N.C.I.U. nephrometry є у вільному доступі на сайті https://souu.org.ua/calculator/, де показання до резекції нирки чи нефректомії можна визначити онлайн.