31 грудня, 2021
Клинические рекомендации ЕАУ по травме в урологии
Повреждения мочеточника и мочевого пузыря 1, 2
Удельный вес летальности от травм во всем мире составляет в среднем 10%, а у лиц в возрасте 15-45 лет травма является ведущей причиной смертности. Представляем вашему вниманию рекомендации, подготовленные группой экспертов Европейской ассоциации урологов (ЕАУ, 2020), по ведению пациентов с повреждениями мочеточника и мочевого пузыря.
Ключевые слова: Европейская ассоциация урологов, рекомендации, травма мочеточника, повреждение мочевого пузыря.
4.2. Повреждения мочеточника
4.2.1. Встречаемость
Повреждения мочеточника встречаются относительно редко, поскольку он относительно защищен благодаря небольшому размеру, подвижности и прилежащим позвонкам, костям таза и мышцам. Травма мочеточника чаще всего имеет ятрогенный характер (около 80%) [114]. Она встречается при открытых, лапароскопических и эндоскопических операциях и часто не распознается интраоперационно. Любая травма мочеточника может привести к тяжелым последствиям [115].
4.2.2. Эпидемиология, этиология и патогенез
Травма мочеточника составляет 1-2,5% повреждений всех урологических органов [114, 116-118], с более высокими показателями в условиях современной боевой травмы [119]. Проникающие внешние ранения мочеточника, преимущественно вследствие огнестрельных ранений, описаны в основном в современных публикациях, гражданских и военных [114, 116, 120]. Около 1/3 случаев внешних повреждений мочеточника вызвано тупой травмой, как правило при ДТП [117, 118].
Повреждение мочеточника следует исключать во всех случаях проникающих ранений брюшной полости, особенно при огнестрельных ранениях, поскольку их частота составляет 2-3% [114]. Кроме того, при тупой травме живота, связанной с экстренным торможением, лоханка почки может отрываться от мочеточника [114]. В различных исследованиях варьирует локализация внешних повреждений мочеточника, но чаще всего они вовлекают верхнюю треть [116-118].
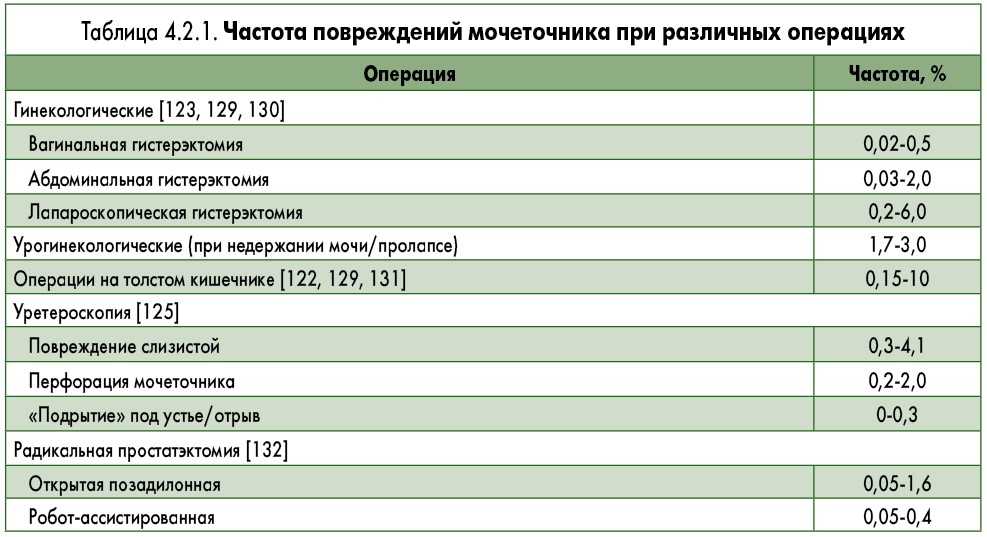
Ятрогенная травма может произойти при различных обстоятельствах: перевязка или перегиб нитью, раздавливание зажимом, частичное или полное пересечение, термическое повреждение или ишемия при деваскуляризации [120-122]. При этом обычно поражается нижняя треть мочеточника [114, 120, 121, 123]. Самой частой причиной ятрогенной травмы являются гинекологические операции (табл. 4.2.1), но она может произойти при вмешательствах на толстом кишечнике, особенно при брюшно-промежностной резекции и низкой передней резекции прямой кишки [124]. За последние 20 лет отмечается снижение частоты ятрогенных повреждений мочеточника [120, 125] вследствие улучшения техники, инструментов и опыта хирургов. Появление новых методов лечения в гинекологии, включая робот-ассистированные вмешательства, не привело к снижению частоты повреждения мочеточника [126].
Уретероскопия является частой причиной ятрогенной травмы мочеточника. Шкала градации повреждений мочеточника (PULS) позволяет стандартизировать интраоперационную травму во время уретероскопии [127].
Факторы риска ятрогенной травмы включают состояния, которые изменяют нормальную анатомию, например распространенный рак, предыдущее хирургическое лечение или лучевую терапию, дивертикулит, эндометриоз, анатомические деформации и сильное кровотечение [120, 124, 127, 128]. Нераспознанные повреждения мочеточника встречаются гораздо чаще и не всегда диагностируются интраоперационно [115].
4.2.3. Диагностика
Поскольку диагностика повреждений мочеточника затруднительна, необходимо сохранять высокую настороженность. При проникающих внешних ранениях диагностика обычно проводится при лапаротомии [133], но в большинстве случаев тупой травмы и ятрогенных повреждений она, как правило, отсрочена [120, 123, 134].
4.2.3.1. Клиническая диагностика
Внешние травмы мочеточника, как правило, сопровождаются серьезными повреждениями органов брюшной полости и малого таза. Проникающие ранения обычно связаны с повреждением сосудов и кишечника, а тупые травмы сопровождаются переломом костей таза и пояснично-крестцового отдела позвоночника [117, 118]. Гематурия является недостоверным и плохим прогностическим признаком травмы мочеточника, поскольку определяется только у 50-75% пациентов [114, 120, 135].
Для интраоперационного выявления ятрогенной травмы мочеточника можно ввести внутривенно красящее вещество (индигокармин). Как правило, повреждение диагностируется позднее, при развитии обструкции верхних мочевыводящих путей, мочевого свища или сепсиса. При поздней диагностике наблюдаются следующие клинические признаки: боль в боку, недержание мочи, подтекание мочи из влагалища или по дренажам, гематурия, фебрильная температура, уремия или уринома. При пропущенном повреждении повышается частота осложнений [114, 119, 134]. Ранняя диагностика позволяет выполнить первичную реконструкцию, которая дает более высокие результаты [130, 136].
4.2.3.2. Инструментальная диагностика
Многофазная КТ является основным методом визуализации у пациентов с травмой. КТ широко распространена и позволяет оценить все структуры малого таза и брюшной полости. Патогномоничным признаком повреждения мочеточника служит экстравазация контраста на КТ [137]. Однако во многих случаях единственными симптомами могут быть гидронефроз, асцит, уринома или небольшое расширение мочеточника. В сомнительных случаях с целью диагностики проводится ретроградная или антеградная урография [120]. Экскреторная урография, особенно с выполнением одного снимка, не обладает необходимой информативностью, поскольку дает ложноотрицательные результаты у 60% пациентов [114, 120].
4.2.4. Профилактика ятрогенных повреждений
Профилактика ятрогенного повреждения мочеточника основана на визуальном определении его локализации и тщательной интраоперационной диссекции окружающих его тканей [120-122]. Профилактическая установка стента помогает в визуализации и пальпации мочеточника и, как правило, используется в осложненных случаях (около 4% в крупных сериях) [138, 139]. Хотя стентирование облегчает выявление повреждения мочеточника [121], оно не снижает его риск [140]. Кроме очевидных недостатков (возможные осложнения и стоимость), стент может изменять положение мочеточника и снижать его гибкость [121, 131].
4.2.5. Лечение
Лечение повреждений мочеточника зависит от многих факторов, включая характер, степень и локализацию повреждения. При интраоперационном выявлении перевязки мочеточника можно развязать шов и установить стент. При частичном разрыве мочеточника рекомендуется установить стент или нефростому. Стентирование считается более эффективным методом, поскольку позволяет реканализировать мочеточник и снизить риск развития стриктуры [120]. С другой стороны, необходимо взвесить преимущества его установки и риск усиления травмы мочеточника. Как правило, при повреждениях мочеточника рекомендуется ранняя пластика. При нестабильном состоянии предпочтительным является контроль повреждений с перевязкой мочеточника, отведением мочи (через нефростому) и отсроченной пластикой [141]. При поздней диагностике повреждения рекомендуется устанавливать нефростому со стентом или без него [120].
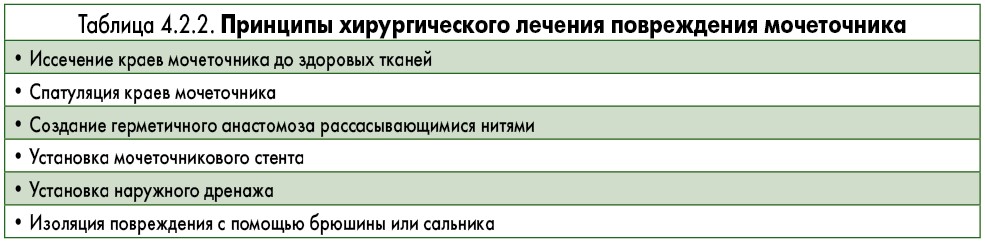
В большинстве случаев первым шагом в случае поздней диагностики повреждений мочеточника является эндоурологическое лечение путем стентирования с возможным бужиро- ванием. Оно проводится ретроградно или антеградно через нефростомический ход. Согласно опубликованным данным, эффективность стентирования составляет от 14 до 89% [143-145]. При его неэффективности показана открытая или робот-ассистированная пластика [146]. Основные принципы хирургического лечения повреждений мочеточника представлены в табл. 4.2.2. При огнестрельных ранениях настоятельно рекомендуется проводить широкое освежение краев из-за взрывного характера повреждения.
4.2.5.1. Повреждения верхней и средней трети мочеточника
При повреждениях длиной до 2-3 см обычно можно выполнить уретероуретероанастомоз [114]. Если технически это невозможно, показан уретерокаликоанастомоз. При внепочечной лоханке большого размера и стриктуре лоханочно-мочеточникового сегмента можно выполнить пластику спиральным лоскутом лоханки по методике Culp-DeWeerd [147]. При протяженных дефектах мочеточника эффективным вариантом является трансуретероуретероанастомоз, при котором проксимальную культю мочеточника переносят через среднюю линию и анастомозируют с контралатеральным мочеточником. Частота стриктур анастомоза составляет 4%, а ревизия проводится в 10% случаев [148].
4.2.5.2. Повреждения нижней трети мочеточника
Реимплантация мочеточника (уретеронеоцистоанастомоз) представляет собой наиболее эффективный метод лечения повреждений дистального отдела, поскольку первичная травма обычно нарушает его кровоснабжение. Вопрос о выполнении рефлюксного или нерефлюксного анастомоза остается противоречивым, поэтому необходимо взвешивать риск клинически значимого рефлюкса и обструкции мочеточника.
Для выполнения ненатяжного анастомоза, как правило, необходимо подшивать мочевой пузырь к сухожилию поясничной мышцы. Для повышения подвижности мочевого пузыря можно пересечь контралатеральную верхнюю пузырную ножку. Эта операция имеет очень высокую эффективность (97%) [148]. При протяженных дефектах нижней/средней трети мочеточника можно использовать тубуляризированный лоскут мочевого пузыря L-образной формы (операция Боари). Данная операция занимает много времени и, как правило, не проводится в остром периоде. Ее эффективность достигает 81-88% [149].
4.2.5.3. Протяженный дефект мочеточника
При протяженном дефекте мочеточника можно использовать сегмент кишечника, как правило, подвздошной кишки (интерпозиция подвздошного трансплантата). Кишечная пластика противопоказана пациентам с почечной недостаточностью или заболеваниями кишечника. При наблюдении необходимо контролировать биохимические показатели для диагностики гиперхлоремического метаболического ацидоза [150]. Отдаленные осложнения включают стриктуру анастомоза (3%) и образование свища (6%) [151]. В случае потери значительной длины мочеточника или нескольких неудачных пластик можно выполнить аутотрансплантацию почки в таз. При этом сосуды почки анастомозируют с подвздошными сосудами и проводят реимплантацию мочеточника [152, 153].
Пластика мочеточника слизистой щеки представляет собой дополнительный вариант при протяженном повреждении мочеточника, особенно в рецидивных случаях, в качестве альтернативы аутотрансплантации. Общая эффективность составляет 90%, но в литературе представлено недостаточно данных [154].
4.2.6. Резюме по данным литературы и рекомендации по лечению травмы мочеточника
4.2.7. Алгоритм лечения
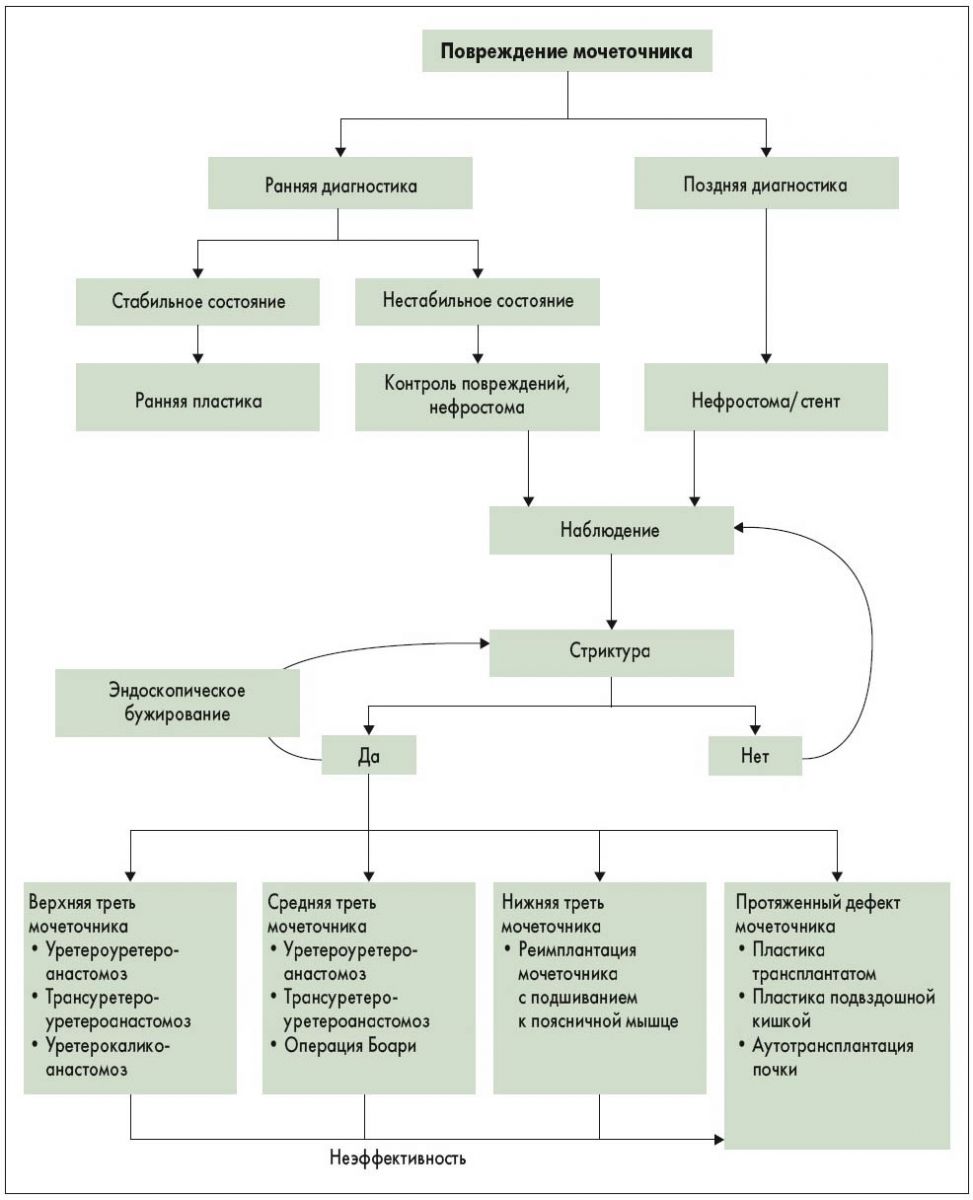 Рис. 4.2.1. Лечение повреждений мочеточника
Рис. 4.2.1. Лечение повреждений мочеточника
4.3 Повреждение мочевого пузыря
4.3.1. Классификация
Повреждения мочевого пузыря в зависимости от локализации классифицируются как внутрибрюшинные, внебрюшинные и сочетание внутри- и внебрюшинного разрыва [155]. От локализации зависит тактика лечения [156]. По этиологии травма мочевого пузыря разделяется на неятрогенную (тупую и проникающую) и ятрогенную (внешнюю и внутреннюю).
4.3.2. Эпидемиология, этиология и патогенез
ДТП являются самой частой причиной тупой травмы мочевого пузыря, далее идут падения, производственная травма/переломы костей таза и удары в нижние отделы живота [117, 155, 157]. Примерно у 60-90% пациентов с повреждениями мочевого пузыря, вызванными тупой травмой, имеются переломы костей таза, а у 44-68,5% больных с травмой мочевого пузыря определяется повреждение других органов брюшной полости [158, 159]. При переломе костей таза частота повреждений мочевого пузыря составляет 3,2-3,6% [117, 160], однако при тяжелой травме она может достигать 26,5% [161]. В 5-20% случаев наблюдается сочетанное повреждение мочевого пузыря и уретры [156, 159, 162].
Частота внебрюшинных (22,4-61,1%) и внутрибрюшинных разрывов (38,9-65,8%) варьирует в различных исследованиях [163]. Внебрюшинные разрывы почти всегда связаны с переломом костей таза [157, 159]. Повреждение, как правило, вызвано нарушением целостности тазового кольца и натяжением переднебоковой стенки мочевого пузыря возле основания (в зоне прикрепления связок) или контртягой, которая приводит к разрыву в месте, противоположном перелому. Самый высокий риск повреждения мочевого пузыря отмечается при смещении тазового кольца на >1 см, при диастазе лобкового симфиза >1 см и переломе ветвей лобковых костей [117, 156]. Изолированные переломы вертлужной впадины редко связаны с повреждением мочевого пузыря [156, 159, 164]. В редких случаях наблюдается перфорация мочевого пузыря острым костным фрагментом [156].
Внутрибрюшинные разрывы вызваны внезапным повышением внутрипузырного давления, вторично к удару в область таза или нижние отделы живота. Основание мочевого пузыря представляет собой самую слабую его часть, и разрыв обычно происходит в этом месте [156]. Редким исключением в условиях региональных конфликтов и ряде городских условий служат проникающие ранения, преимущественно огнестрельного характера [155, 165, 166]. В настоящее время важной причиной повреждений мочевого пузыря в условиях асимметричных конфликтов являются самодельные взрывные устройства [167]
Ятрогенное повреждение мочевого пузыря
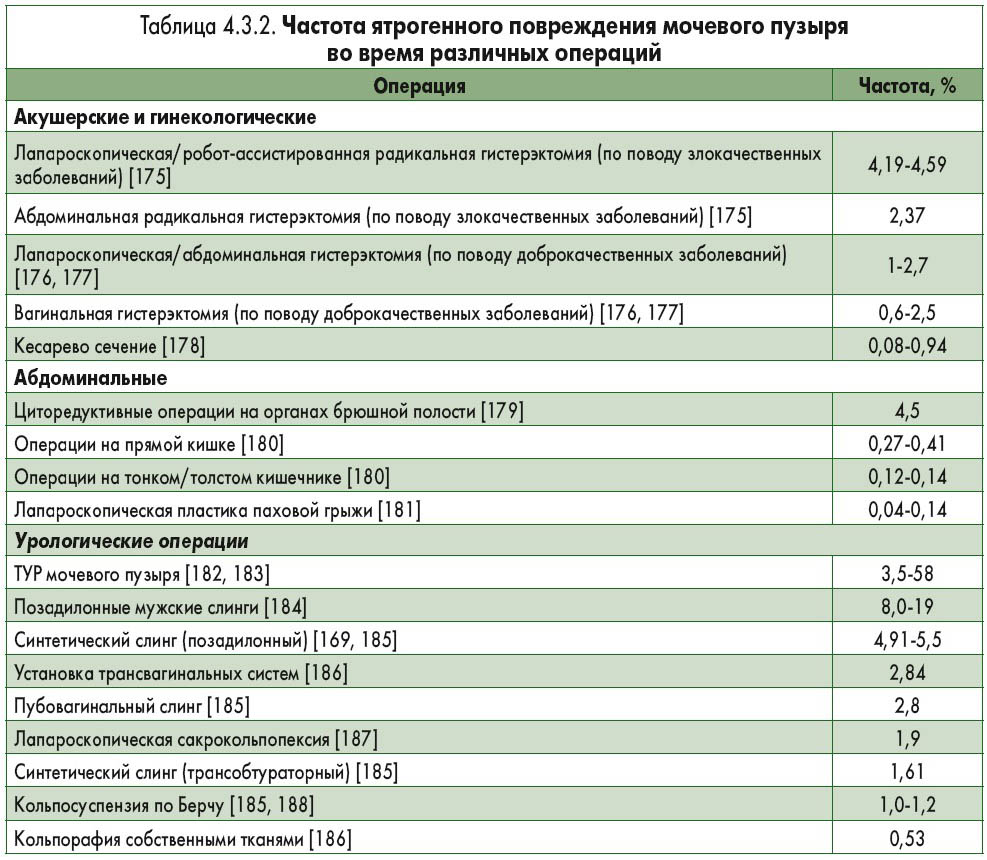
Мочевой пузырь является урологическим органом, который чаще всего подвергается ятрогенному повреждению [168]. В таблице 4.3.2 представлена частота ятрогенного повреждения мочевого пузыря во время различных вмешательств. Внешнее ятрогенное повреждение мочевого пузыря чаще всего происходит во время акушерских и гинекологических операций, реже – после урологических и хирургических вмешательств [168]. Основные факторы риска включают операции в анамнезе, воспаление и злокачественные опухоли [168]. Частота перфорации мочевого пузыря при установке синтетического слинга у женщин для лечения стрессового недержания мочи составляет 4,9%. При обтураторном доступе показатели статистически значимо более низкие по сравнению с позадилонным доступом [169].
Внутреннее ятрогенное повреждение мочевого пузыря преимущественно наблюдается во время трансуретральной резекции (ТУР) мочевого пузыря. Описанные факторы риска включают большой размер опухоли, пожилой возраст, ранее проводимые операции на мочевом пузыре (ТУР мочевого пузыря, внутрипузырные инстилляции) и локализацию в области верхушки мочевого пузыря [170, 171]. Кроме того, риск перфорации повышен при опухолях боковой стенки мочевого пузыря вследствие стимуляции запирательного нерва [172, 173]. Внебрюшинные разрывы встречаются чаще, чем внутрибрюшинные перфорации [171, 174]. В редких случаях необходима ревизия (0,16-0,57%) [170].
4.3.3. Диагностика
Основным признаком повреждения мочевого пузыря является макрогематурия [156, 157]. Абсолютным показанием для инструментальной диагностики является сочетание перелома костей таза и макрогематурии [156] или микрогематурии с переломом тазового кольца со смещением >1 см или диастазом лобкового симфиза >1 см либо при повреждении задней уретры [156]. Кроме того, травму мочевого пузыря необходимо исключать при тупой травме уретры и высоком показателе шкалы Injury Severity Score (ISS) [189]. При отсутствии этих абсолютных показаний решение о выполнении визуализации принимается с учетом других клинических признаков и симптомов [156, 157, 165, 190]:
- невозможность осуществить мочеиспускание;
- болезненность при пальпации живота, или вздутие живота вследствие мочевого асцита, или признаки мочевого асцита при визуализации органов брюшной полости;
- уремия и повышенный уровень креатинина вследствие реабсорбции брюшиной;
- входное/выходное отверстие в нижних отделах живота, промежности или ягодичной области при проникающих ранениях.
К признакам внешнего ятрогенного повреждения мочевого пузыря относятся экстравазация мочи, видимые разрывы, появление уретрального катетера и крови и/или газа в моче во время лапароскопии [178]. Наиболее достоверным методом оценки целостности является визуальный осмотр [168]. Кроме того, в диагностике помогает введение в мочевой пузырь метиленового синего [191]. Если перфорация мочевого пузыря произошла близко к треугольнику Льето, необходимо осмотреть устья мочеточников [168, 178].
О внутреннем ятрогенном повреждении мочевого пузыря свидетельствует появление при цистоскопии жировой ткани, темного пространства между волокнами детрузора или визуализация кишечника [182]. Признаками обширной перфорации являются невозможность наполнить мочевой пузырь, снижение оттока ирригационной жидкости и вздутие живота [192].
Клинические признаки и симптомы ятрогенного повреждения мочевого пузыря, не выявленного интраоперационно, включают гематурию, боль в животе, вздутие живота, динамическую кишечную непроходимость, перитонит, сепсис, подтекание мочи из раны, снижение диуреза и повышение уровня креатинина [168, 178]. Ятрогенное повреждение мочевого пузыря во время гистерэктомии или кесарева сечения может осложняться формированием пузырно-влагалищного или пузырно-маточного свища [178, 193].
4.3.3.1. Цистография
Цистография является предпочтительным методом диагностики повреждений мочевого пузыря неятрогенного характера и при подозрении на ятрогенное повреждение мочевого пузыря в послеоперационном периоде [193, 194]. Обзорная и КТ-цистография обладают сопоставимой чувствительностью (90-95%) и специфичностью (100%) [157, 195]. КТ-цистография обладает более высокой чувствительностью в выявлении костных фрагментов в мочевом пузыре и повреждений шейки мочевого пузыря и позволяет выявить повреждения других органов брюшной полости [156, 159].
Цистография проводится путем ретроградного наполнения мочевого пузыря разбавленным контрастным веществом объемом не менее 300-350 мл [194, 196]. Для исключения повреждений мочевого пузыря недостаточно пассивного наполнения мочевого пузыря путем пережатия уретрального катетера во время экскреторной фазы КТ или экскреторной урографии [157]. При внутрибрюшинной экстравазации контрастное вещество определяется в брюшной полости, обтекая петли кишечника и/или органы брюшной полости [197]. При внебрюшинных разрывах экстравазация контраста в околопузырной клетчатке по форме напоминает пламя. Появление контрастного вещества во влагалище свидетельствует о наличии пузырно-влагалищного свища [193].
4.3.3.2. Цистоскопия
Цистоскопия является предпочтительным методом выявления внутрибрюшинных интраоперационных повреждений мочевого пузыря, поскольку позволяет напрямую визуализировать разрыв. При цистоскопии можно оценить локализацию повреждения по отношению к треугольнику Льето и устьям мочеточников [197]. Отсутствие наполнения мочевого пузыря во время цистоскопии свидетельствует о большой перфорации. Цистоскопия рекомендуется для выявления перфорации мочевого пузыря (или уретры) после установки синтетического слинга позадилонным доступом [169, 188]. Рутинное выполнение цистоскопии во время других гинекологических вмешательств не рекомендуется [198], хотя она показана при любом подозрении на повреждение мочевого пузыря.
4.3.3.3. Ультразвуковое исследование
Ультразвуковое исследование не обладает необходимой информативностью для диагностики травмы мочевого пузыря, хотя оно позволяет определить наличие свободной жидкости в брюшной полости или внебрюшинном пространстве.
4.3.4. Профилактика
Для снижения риска повреждения при каждой операции, проводимой в непосредственной близости от мочевого пузыря, необходимо его опорожнять путем катетеризации [191, 199]. Кроме того, следует определять локализацию баллона катетера [191]. При опухолях, расположенных на боковой стенке, для снижения риска ятрогенного повреждения во время ТУР рекомендуется проводить блокаду запирательного нерва и общую анестезию с достаточной релаксацией мышц [173]. Использование биполярной ТУР для снижения риска стимуляции запирательного нерва остается противоречивым [172, 173]. Боевые системы защиты таза снижают риск повреждения мочевого пузыря и других органов мочеполовой системы при срабатывании самодельных взрывных устройств [167, 200].
4.3.5. Лечение
4.3.5.1. Консервативное лечение
Консервативное ведение включают клиническое наблюдение, дренирование мочевого пузыря и антибактериальную профилактику [171]. Оно является стандартным методом лечения неосложненных внебрюшинных разрывов мочевого пузыря вследствие тупой травмы [156, 159, 162] или ятрогенного повреждения [171].
Консервативное лечение также показано в случае неосложненного внутрибрюшного разрыва после ТУР мочевого пузыря или нераспознанного повреждения во время операции при условии отсутствия перитонита и пареза кишечника [183, 1978]. В дополнение рекомендуется устанавливать дренажи в брюшную полость, особенно при более крупных разрывах [192, 201]. Кроме того, консервативное лечение допустимо в отдельных случаях небольших проникающих изолированных внебрюшинных повреждений мочевого пузыря [163, 190, 202].
4.3.5.2. Хирургическое лечение
Ушивание мочевого пузыря проводится рассасывающимися нитями [163, 168]. В литературе не опубликовано данных о преимуществе двухрядного ушивания (слизистая – детрузор) по сравнению с герметичным однорядным ушиванием [159, 163].
4.3.5.2.1. Тупые повреждения неятрогенного характера
Хотя в большинстве случаев внебрюшинные разрывы можно лечить консервативно, в случае поражения шейки мочевого пузыря, попадания костных фрагментов в стенку, одновременного повреждения прямой кишки или влагалища или ущемления стенки мочевого пузыря требуется хирургическая ревизия [156]. В настоящее время при переломах тазового кольца все чаще проводят открытую стабилизацию и внутреннюю фиксацию остеосинтетическим материалом. Во время этого вмешательства необходимо ушить внебрюшинный разрыв мочевого пузыря для снижения риска инфекции [203]. Кроме того, при хирургической ревизии по поводу других повреждений рекомендуется ушивать внебрюшинные разрывы для снижения риска инфекционных осложнений и уменьшения сроков восстановления [162].
При внутрибрюшинных разрывах всегда требуется ушивание [156, 159], поскольку экстравазация мочи в брюшную полость может приводить к перитониту, сепсису и смерти [158]. Кроме того, необходимо осматривать органы брюшной полости на предмет повреждений, а при выявлении уриномы ее следует дренировать. Ушивание внутрибрюшинного разрыва можно выполнить лапароскопическим доступом [157].
4.3.5.2.2. Проникающие ранения неятрогенного характера
Стандартом лечения является экстренная ревизия, иссечение поврежденной мышцы мочевого пузыря и первичное ушивание стенки [165, 166]. Для осмотра стенки мочевого пузыря и дистального отдела мочеточников рекомендуется проводить срединную цистотомию [163, 165]. Огнестрельные ранения часто сопровождаются повреждениями толстой и прямой кишки, которые требуют выведения колостомы [165, 190]. При большинстве огнестрельных ранений имеется два повреждения стенки (входное и выходное отверстия), поэтому необходимо тщательно осматривать мочевой пузырь для выявления обоих ранений [165]. Поскольку травмирующий предмет (пуля, нож) не является стерильным, рекомендуется проводить антибактериальную терапию [166].
4.3.5.2.3. Ятрогенное повреждение мочевого пузыря
При интраоперационном выявлении повреждений проводится первичное ушивание [204]. Тактика лечения при повреждениях мочевого пузыря, не выявленных во время операции, или внутренних повреждениях зависит от локализации. При внутрибрюшинном разрыве стандартом является хирургическая ревизия с ушиванием дефекта [197]. Если ревизия проводится после ТУР мочевого пузыря, необходимо осмотреть кишечник для исключения его повреждения [170]. При внебрюшинном разрыве ревизия требуется только при большой перфорации, осложненной симптоматическим скоплением жидкости. В таких ситуациях необходимо дренировать затек с возможным ушиванием перфорации [205]. Если перфорация мочевого пузыря произошла во время установки синтетического слинга или трансвагинальной системы, проводится повторная установка слинга и катетеризация мочевого пузыря на 2-7 дней [206].
4.3.6. Наблюдение
Чтобы избежать повышения внутрипузырного давления и обеспечить нормальное заживление мочевого пузыря, необходимо постоянное дренирование [168, 207]. При консервативном лечении повреждений мочевого пузыря (травматических или после внешнего ятрогенного воздействия) следует выполнить цистографию для оценки заживления мочевого пузыря и удалить уретральный катетер при отсутствии экстравазации контраста [156]. Первую цистографию рекомендуется проводить через 10 дней после повреждения [163]. В случае сохранения экстравазации необходимо выполнить цистоскопию для исключения костных фрагментов в мочевом пузыре, а при их отсутствии повторить цистографию через неделю [156].
После ушивания простых травм у здоровых пациентов катетер можно удалять через 5-10 дней без проведения цистографии [207, 208]. При ушивании сложных повреждений (с поражением треугольника, реимплантацией мочеточников) или при наличии факторов риска плохого заживления раны (использование стероидов, плохое питание) рекомендуется выполнять контрольную цистографию [163, 207]. При консервативном лечении внутренних ятрогенных повреждений мочевого пузыря рекомендуется удалять уретральный катетер через 5 и 7 дней после вне- и внутрибрюшинных разрывов соответственно [171, 174].
4.3.7. Резюме по данным литературы и рекомендации по лечению травмы мочевого пузыря
1 Начало в № 3, 2021.
2 Публикуется с сокращениями.
https://urolog-kiev.com/biblioteka/klinicheskie-rekomendatsii-eau.html
http://www.uroweb.org/guideline/
Тематичний номер «Урологія. Нефрологія. Андрологія» № 4 (25), 2021 р.