Рак передміхурової залози
Стандарт медичної допомоги
Рак передміхурової залози (РПЗ) – злоякісне новоутворення, що розвивається з епітелію передміхурової залози. РПЗ вважається одним із найпоширеніших видів раку у чоловіків та однією з головних причин смерті у чоловіків похилого віку в Україні і світі. Лікарі загальної практики – сімейної медицини, лікарі інших спеціальностей мають бути обізнані щодо основних факторів ризику та початкових клінічних проявів РПЗ з метою їх раннього виявлення та направлення пацієнта до закладу охорони здоров’я (ЗОЗ), що надає спеціалізовану медичну допомогу, а також сприяти виконанню усіх рекомендацій фахівців онкологічного профілю під час протипухлинного лікування та організації належної паліативної допомоги пацієнтам, які виявляють бажання перебувати вдома на термінальних стадіях захворювання.
Розділ І. Організація надання медичної допомоги пацієнтам з РПЗ
Положення. Медична допомога пацієнтам з РПЗ надається у ЗОЗ, що забезпечують спеціалізовану медичну допомогу.
Медична допомога при РПЗ потребує міждисциплінарної співпраці та інтегрованого ведення пацієнтів мультидисциплінарною командою фахівців, до якої мають бути включені лікарі загальної практики – сімейної медицини, урологи, онкологи, хірурги-онкологи, радіологи, лікарі з променевої терапії та інші фахівці.
Усі можливі варіанти лікування слід обговорювати з пацієнтом у такий спосіб, який буде зрозумілим йому та буде враховувати його індивідуальний культурний і освітній рівень. Особливо важливим є обговорення мети, яка буде поставлена при виборі схеми лікування.
Обґрунтування. РПЗ є серйозною проблемою для здоров’я чоловіків, другим за частотою діагностування раком у чоловіків, при цьому захворюваність в основному залежить від віку.
Сімейний анамнез та етнічне походження асоціюються з підвищеною захворюваністю на РПЗ, що свідчить про генетичну схильність. Генетичні фактори асоціюються з ризиком агресивного РПЗ.
Критерії якості медичної допомоги
Обов’язкові
- Наявні локально узгоджені письмові документи, що координують та інтегрують медичну допомогу для забезпечення діагностики та лікування пацієнтів з РПЗ.
- Існує задокументований індивідуальний план обстеження та лікування РПЗ, узгоджений з пацієнтом, членами сім’ї/особами, які здійснюють догляд.
- Пацієнти і (за згодою) члени сім’ї/особи, які здійснюють догляд, забезпечуються у доступній формі інформацією щодо стану пацієнта, плану обстеження, лікування та подальшого спостереження.
Бажані
- Надання інформації щодо факторів ризику захворювання на РПЗ, пов’язаних із віком та спадковістю, а саме: чоловіки з підвищеним ризиком розвитку РПЗ – це чоловіки старше 50 років або старше 45 років з РПЗ у сімейному анамнезі (по лінії батька чи матері).
- Надання інформації пацієнтам, які перенесли спеціальне лікування, щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини, а також рекомендацій щодо способу життя, режиму харчування та фізичних навантажень.
Розділ ІІ. Діагностика РПЗ
Положення. РПЗ може бути запідозрений на підставі скарг пацієнта, пальцевого ректального дослідження (ПРД) та/або визначення рівня простатичного специфічного антигену (ПСА). Перед проведенням тесту на ПСА необхідне консультування пацієнта щодо потенційних ризиків і користі.
Діагноз РПЗ встановлюється в ЗОЗ, що надають спеціалізовану медичну допомогу, на основі гістологічного (цитологічного) висновку та матеріалів морфологічного дослідження біоптату (дослідження післяопераційного матеріалу). З метою визначення стратегії лікування проводиться всебічне обстеження пацієнта для правильного встановлення ознак злоякісного росту, стадії захворювання, огляд онколога/уролога, хіміотерапевта, лікаря з променевої терапії, інших фахівців за необхідності.
Для визначення стадії РПЗ використовується класифікація пухлин, лімфатичних вузлів, метастазів (TNM), наведена у таблицях 1 і 2.
Обґрунтування. Чоловіки з підвищеним ризиком розвитку РПЗ – це чоловіки старше 50 років або старше 45 років з РПЗ у сімейному анамнезі. Скринінг РПЗ, який базується на визначенні рівня ПСА, сприяє доклінічному виявленню патології передміхурової залози. Існують дані щодо наявності у пацієнтів з РПЗ скарг на біль унизу живота чи промежині, проблем із сечовипусканням, гематурії, гемоспермії, болю в кістках – при запущених стадіях.
Мутації зародкової лінії можуть стимулювати розвиток агресивного РПЗ, тому в чоловіків з РПЗ в особистому або сімейному анамнезі чи іншими типами раку, що виникають унаслідок мутацій гена репарації ДНК, слід розглядати можливість тестування зародкової лінії.
Калькулятори ризику, що об’єднують клінічні дані (вік, результати ПРД, рівень ПСА тощо), можуть бути корисними для визначення (на індивідуальній основі) потенційного ризику раку, тим самим зменшуючи кількість непотрібних біопсій.
Рішення про те, чи продовжувати діагностику або визначення стадії, залежить від того, які варіанти лікування доступні для пацієнта з урахуванням очікуваної тривалості життя. Зазвичай можна уникнути діагностичних процедур, які не вплинуть на рішення щодо лікування. 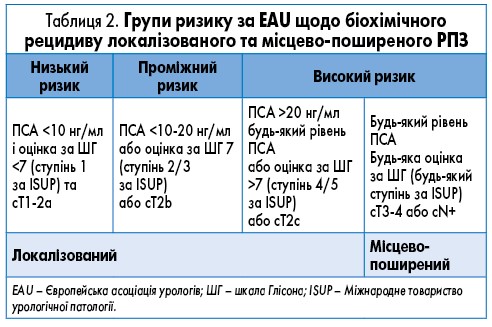
Критерії якості медичної допомоги
Обов’язкові
- Дослідження рівня ПСА з метою раннього виявлення РПЗ може бути рекомендоване чоловікам із підвищеним ризиком РПЗ (чоловіки віком від 50 років; чоловіки віком від 45 років з наявністю РПЗ у членів родини; чоловіки віком від 40 років з мутаціями BRCA2).
- Визначати початковий рівень ПСА можна через кожні 2 роки для осіб, що спочатку входять до групи ризику, або відкласти до 8 років у тих, хто не входить до групи ризику з початковим ПСА <1 нг/мл у віці 40 років і ПСА <2 нг/мл у віці 60 років та має негативний сімейний анамнез.
- Заходи зі встановлення діагнозу РПЗ включають збір анамнезу (наявність скарг на біль, дизурію, гематурію); визначення рівня ПСА, особливо у чоловіків старших за 50 років; ПРД (тільки після дослідження рівня ПСА у крові); інші лабораторні, інструментальні дослідження; біопсію.
- Перед біопсією передміхурової залози необхідно провести магнітно-резонансну томографію (МРТ). Інтерпретація та оцінка результатів МРТ здійснюється відповідно до рекомендацій Системи збору даних та повідомлення результатів візуалізації простати (PI-RADS).
- За недоступності МРТ систематична біопсія є прийнятною альтернативою.
- Для пацієнтів, яким біопсію не виконували, якщо результат МРТ позитивний (тобто PI-RADS ≥3), слід комбінувати прицільну та систематичну біопсію. Якщо результат МРТ негативний (тобто PI-RADS ≤2), а клінічна підозра на РПЗ низька, не потрібно проводити біопсію на основі спільного прийняття рішення з пацієнтом.
- У пацієнтів із попередньою негативною біопсією, якщо результат МРТ позитивний (тобто PI-RADS ≥3), необхідно виконати лише прицільну біопсію. Якщо результат МРТ негативний (тобто PI-RADS ≤2), а клінічна підозра на РПЗ висока, слід провести систематичну біопсію на основі спільного прийняття рішень з пацієнтом.
- При РПЗ ≥3 ступеня за ISUP необхідно виконати онкологічний скринінг з метою стадіювання за допомогою поперечно-зрізових зображень органів черевної порожнини та малого таза й остеосцинтиграфію.
- Проведенню біопсії передміхурової залози трансперитонеальним доступом слід надавати перевагу через менший ризик інфекційних ускладнень.
- Перед виконанням біопсії передміхурової залози трансперитонеальним доступом проводиться ректальне очищення повідон-йодом і хірургічна дезінфекція шкіри промежини через нижчий ризик інфекційних ускладнень.
- З метою антибіотикопрофілактики при проведенні трансректальної біопсії може бути застосована цільова профілактика на основі ректального мазка або посіву калу; розширена профілактика (два або більше антибактеріальних препарати різних класів); альтернативні антибактеріальні препарати (наприклад, фосфоміцин, цефалоспорини, аміноглікозиди).
- З метою антибіотикопрофілактики при проведенні трансперитонеальної біопсії можна одноразово перорально застосувати цефуроксим, цефалексин або цефазолін.
- Зразки біопсії передміхурової залози з різних ділянок подаються окремо для обробки та висновку щодо патології. Висновок надається для кожного зразка та містить інформацію щодо прогностичних характеристик, які мають значення для вибору стратегії лікування.
Бажані
Запропонувати провести тестування щодо мутацій зародкової лінії для пацієнтів таких груп: з метастатичним РПЗ; з РПЗ високого ризику та членом родини з діагнозом РПЗ у віці <60 років; з кількома членами сім’ї з діагнозом клінічно значущий РПЗ у віці <60 років або з членом сім’ї, який помер від РПЗ; з сімейним анамнезом мутацій зародкової лінії високого ризику або сімейним анамнезом кількох видів раку у членів однієї сім’ї.
Розділ ІІІ. Лікування пацієнтів з РПЗ
Положення. Пацієнтам з РПЗ лікування призначають на підставі визначення стадії захворювання, наявності супутньої патології, з урахуванням віку, оцінювання очікуваної тривалості життя та стану здоров’я (табл. 3, рис.). 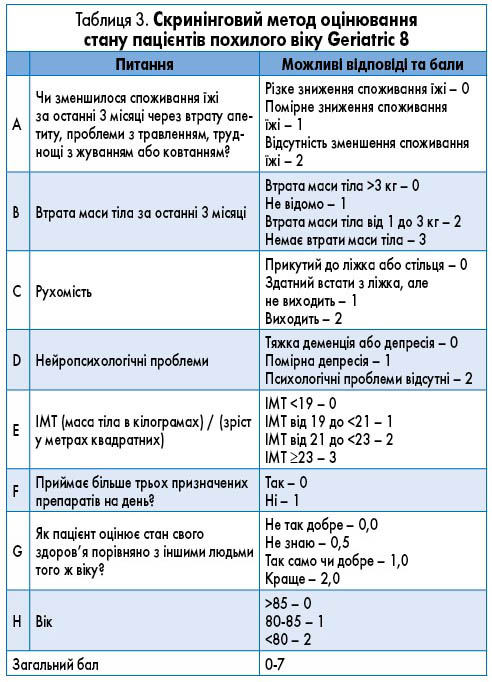
Лікування РПЗ передбачає застосування хірургічного втручання, променевої терапії, медикаментозного лікування в різних комбінаціях.
Максимальне виявлення ранніх стадій РПЗ сприяє покращенню розпізнавання неактивних форм (з повільним ростом) та агресивних варіантів (швидко прогресуючі) з метою зведення до мінімуму практики призначення негайного лікування (гіперлікування) РПЗ з повільним перебігом.
Обґрунтування. РПЗ має достатньо широкий спектр форм, і це означає, що не всі чоловіки з РПЗ потребують лікування. Спрямування на максимальне виявлення ранніх стадій РПЗ допоможе покращити розпізнавання як неактивних його форм (з повільним ростом), так і агресивних варіантів (швидко прогресуючих) шляхом надання точної біологічної характеристики захворювання.
Ідентифікація та вибіркове лікування агресивних видів раку сприятиме значному зниженню захворюваності та смертності, обмежуючи при цьому шкідливий вплив на якість життя.
Активне спостереження спрямоване на уникнення лікування у чоловіків з клінічно локалізованим РПЗ, які не потребують негайного лікування, але водночас на визначення правильного моменту для початку лікування тих, хто з часом його потребує. Пацієнти перебувають під ретельним спостереженням, яке включає дослідження рівня на ПСА, клінічне обстеження, МРТ і повторні біопсії передміхурової залози. 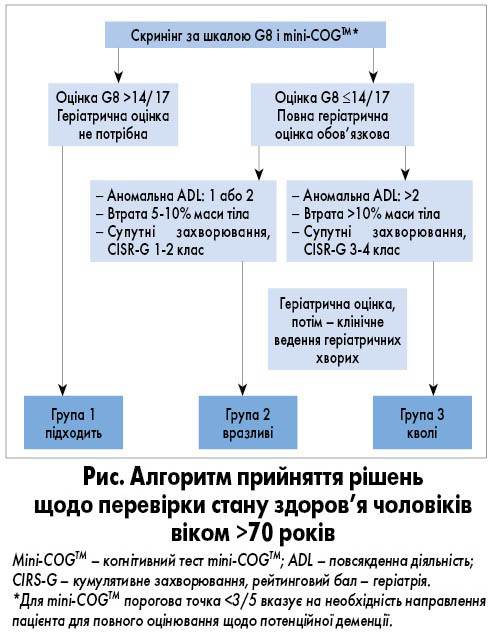
Критерії якості медичної допомоги
Обов’язкові
- При відкладеному лікуванні (активне спостереження (АС)/пильне очікування (ПО)) у пацієнтів без симптомів з клінічно локалізованим захворюванням і очікуваною тривалістю життя <10 років (з урахуванням супутніх захворювань і віку) використовують тактику спостережливого очікування; пацієнту має бути надана інформація щодо побічних ефектів активних місцевих методів лікування.
- Під час хірургічного втручання для встановлення найточнішого діагнозу виконується розширена дисекція лімфатичних вузлів.
- Якщо існує ризик іпсилатерального екстракапсулярного поширення (на основі стадії cT, ступеня за ISUP, даних МРТ або при об’єднанні цієї інформації в номограму), нервозберігаюча операція не проводиться.
- При радикальному лікуванні РПЗ методом променевої терапії необхідно призначати променеву терапію (ПТ) з модульованою інтенсивністю або об’ємно-дугову ПТ та ПТ з візуалізаційним контролем.
- Пацієнтам із локалізованим захворюванням передміхурової залози проводять помірне гіпофракціонування за допомогою ПТ з модульованою інтенсивністю/об’ємно-дугової ПТ та ПТ з візуалізаційним контролем простати.
- Пацієнтам з належною функцією сечовипускання та захворюванням з низьким або проміжним ризиком 2 ступеня за ISUP та <33% залучених зразків для біопсії призначають низькодозову брахітерапію у монорежимі.
- Пацієнтам з хорошою функцією сечовипускання і захворюванням середнього ризику (ISUP G3 та/або ПСА 10-20 нг/мл), високого ризику та/або місцево-поширеним захворюванням призначають підсилення низькодозової або високодозової брахітерапії в комбінації з ПТ із модульованою інтенсивністю/об’ємно-дуговою ПТ та ПТ з візуалізаційним контролем.
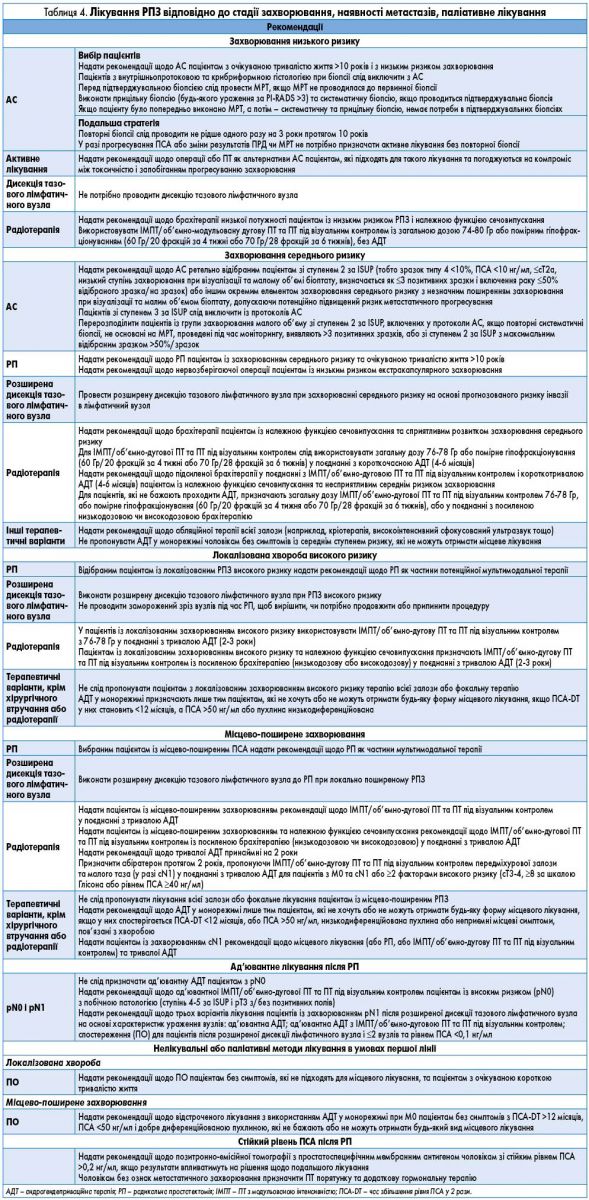
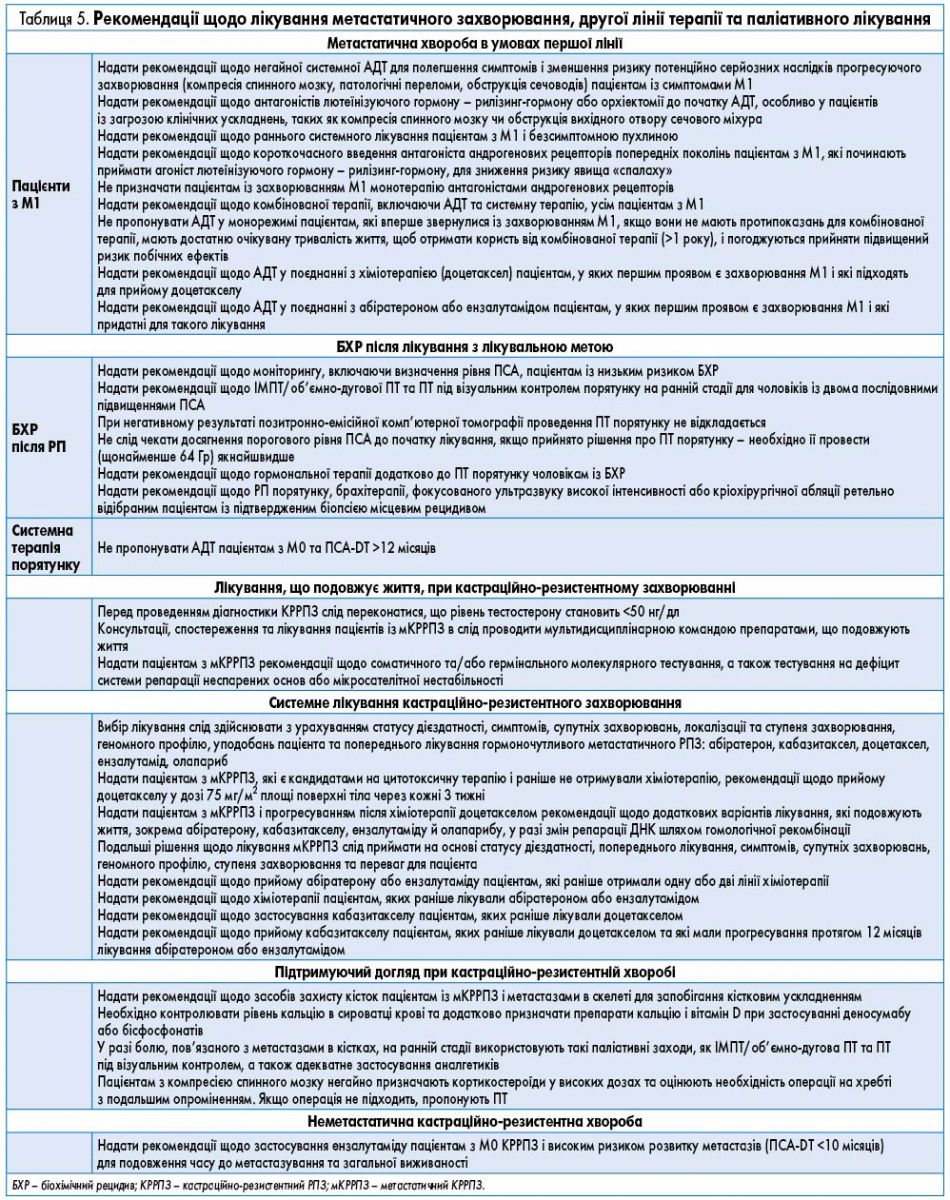
- Лікування РПЗ залежно від стадії захворювання, локалізації, наявності метастазів, друга лінія терапії, паліативне лікування здійснюється згідно з рекомендаціями, наведеними у таблицях 4 і 5.
Розділ ІV. Подальше спостереження
Положення. У зв’язку з небезпекою виникнення рецидиву та/або метастазів пацієнти з РПЗ підлягають спостереженню з плановими оглядами в ЗОЗ, що надає спеціалізовану медичну допомогу, у якому вони отримували лікування або за місцем реєстрації. Подальше спостереження включає оцінку негайних і віддалених результатів лікування, дотримання плану лікування, моніторинг побічних ефектів або ускладнень терапії, функціональних результатів, психологічну підтримку пацієнтів з РПЗ та, за необхідності, початок подальшої терапії.
Увага до психосоціальних проблем пацієнтів з РПЗ є невід’ємною частиною якісної клінічної допомоги та включає потреби доглядальників і партнерів, залучення мультидисциплінарної команди фахівців. Урахування якості життя передбачає розуміння цінностей і уподобань пацієнта для визначення та обговорення оптимальних пропозицій щодо лікування.
Обґрунтування. Обстеження відповідно до плану спостереження сприяє ранньому виявленню рецидиву захворювання та/або метастазів. Процедури, показані під час контрольних візитів, проводяться залежно від клінічної ситуації. Історія хвороби обов’язково враховується під час кожного наступного візиту та включає психологічні аспекти, ознаки прогресування захворювання та ускладнення, пов’язані з лікуванням.
Під час першого відвідування після лікування зосереджують увагу на виявленні ускладнень, пов’язаних із лікуванням, і наданні допомоги пацієнтам, щоб вони могли впоратися з новою ситуацією, окрім інформування про патологічний аналіз. Чоловіки з РПЗ мають підвищений ризик депресії та потребують уваги до стану психічного здоров’я. Спостереження чоловіків з діагнозом РПЗ дає можливість проведення раннього лікування захворювання та вирішення проблем, пов’язаних із лікуванням.
Лікування РПЗ може вплинути як на фізичний, так і психічний стан людини, а також на стосунки з партнером та професійну діяльність, що пов’язано з індивідуальним сприйняттям якості життя.
При лікуванні РПЗ не слід зосереджуватися лише на передміхуровій залозі: побічні ефекти лікування можуть проявлятися системно та мати великий вплив на якість життя пацієнта. Психологічний дистрес може бути викликаний самим діагнозом раку, симптомами раку та/або побічними ефектами лікування.
Критерії якості медичної допомоги
Обов’язкові
- Пацієнтам, які перенесли спеціальне лікування, надається інформація щодо можливих віддалених побічних ефектів, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини, а також рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
- Пацієнти обстежуються через 3 і 6 місяців після початку лікування. Мінімальне обстеження включає дослідження рівня ПСА, ПРД, оцінювання інтенсивності симптомів захворювання та побічних ефектів лікування.
- Період спостереження індивідуально адаптований для кожного пацієнта з урахуванням симптомів захворювання, прогностичних факторів і лікування, що проводиться.
- У пацієнтів, які отримують інтермітуючу гормональну терапію, аналіз крові на ПСA й тестостерон виконується через кожні 3 місяці протягом всього лікування.
- У пацієнтів зі стадією М0 та хорошою відповіддю на лікування обстеження проводиться через кожні 6 місяців і включає щонайменше заповнення історії хвороби, ПРД, визначення ПСА в сироватці крові.
- Пацієнтам зі стадією М1 і хорошою відповіддю на лікування обстеження проводиться через 3-6 місяців після початку лікування. Мінімальне обстеження включає збір анамнезу, зокрема, скарг і симптомів, ПРД, визначення рівнів ПСА, гемоглобіну, креатиніну та лужної фосфатази в сироватці крові.
- У пацієнтів (особливо зі стадією М1b) оцінюються клінічні ознаки, які можуть свідчити про компресію спинного мозку.
- При прогресуванні захворювання або відсутності відповіді на проведене лікування частота відвідувань лікаря і план діагностичних досліджень розробляються індивідуально.
- У пацієнтів із підозрою на прогресування захворювання визначається рівень тестостерону з метою виключення гормонорезистентності (тестостерон <0,5 нг/мл).
- Рутинне обстеження в стабільних пацієнтів не рекомендоване.
- Пацієнтам, які підлягають АС, надається інформація, що загальна якість життя еквівалентна 5 рокам порівняно з РП або зовнішньою ПТ.
- Пацієнтам надається інформація щодо негативного впливу хірургічного втручання на сечовидільну та статеву функцію, а також негативний вплив ПТ на функцію кишечнику.
- Пацієнтам, які пройшли брахітерапію, надається інформація щодо негативного впливу на подразнювальну сечовипускальну симптоматику через рік, але не після 5 років.
- Пацієнтам, які приймають АДТ, рекомендується 12 тижнів комбінованих аеробних і силових вправ під наглядом підготовленого спеціаліста з фізичних вправ; необхідно підтримувати здорову масу тіла та дотримуватися дієти, відмовитися від куріння, зменшити вживання алкогольних напоїв до <2 одиниць на день і проходити щорічний скринінг на діабет і гіперхолестеринемію, підтримувати рекомендований рівень кальцію і вітаміну D.
- Пацієнтам із захворюванням T1-T3 надаються рекомендації щодо багатопрофільної реабілітації під керівництвом медсестри на основі особистих цілей пацієнтів щодо нетримання сечі, статевої функції, депресії та страху рецидиву, соціальної підтримки та позитивних змін способу життя після будь-якого радикального лікування.
- Пацієнтам, які починають тривалу АДТ, рекомендовано сканування шляхом подвійної рентгенівської абсорбціометрії для визначення мінеральної щільності кісткової тканини.
- Пацієнтам, які тривалий час приймають АДТ, рекомендується антирезорбційна терапія, якщо Т-показник BMD <-2,5 або наявний додатковий клінічний фактор ризику переломів, або підтверджено, що щорічна втрата кісткової маси при АДТ перевищує 5%.
Індикатори якості медичної допомоги
- Наявність у ЗОЗ клінічного маршруту пацієнта з РПЗ.
- Частка випадків РПЗ, виявлених протягом звітного періоду, для яких діагноз підтверджено.
- Виживаність пацієнтів з РПЗ.
Індикатор ґрунтується на положеннях Стандарту медичної допомоги «Рак передміхурової залози». Дані подаються лікарями ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам, розташованих на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
Дата оновлення стандарту – 2028 рік.
Затверджено наказом Міністерства охорони здоров’я України № 1141 від 22.06.2023.
Текст адаптовано та уніфіковано відповідно до стандартів Тематичного випуску Медичної газети «Здоров’я України».
Повний текст за посиланням: https://www.dec.gov.ua/mtd/rak-peredmihurovoyi-zalozy.
Тематичний номер «Онкологія. Гематологія. Хіміотерапія» № 5 (84) 2023 р.
СТАТТІ ЗА ТЕМОЮ Онкологія та гематологія
У лютому відбулася щорічна Всеукраїнська науково-практична конференція «Малоінвазивні технології в урології», присвячена актуальним проблемам сучасної урології. Пропонуємо огляд найцікавіших доповідей, що прозвучали в рамках заходу....
Інфекції сечовивідних шляхів (ІСШ) у всьому світі посідають провідне місце серед інфекційних захворювань дорослого населення. Поряд із тим серед фахівців зростає занепокоєння щодо триваючого зростання стійкості бактерій до більшості антибіотиків. Експерти провідних міжнародних товариств наголошують на необхідності розсудливого і виваженого призначення антимікробних препаратів. Про основні принципи раціональної антибіотикотерапії в урології, зокрема при проведенні діагностичних і хірургічних втручань, ми попросили розповісти завідувача відділу відновної урології та новітніх технологій ДУ «Інститут урології ім. акад. О.Ф. Возіанова НАМН України», доктора медичних наук, професора В’ячеслава Миколайовича Григоренка. ...
Процедура трансректальної біопсії простати супроводжується високим ризиком інфекційних ускладнень, тому проведення антимікробної профілактики при цьому втручанні є обов’язковим. Однак зростання антибіотикорезистентності, а також нещодавні рекомендації щодо обмеження призначень фторхінолонів значно звужують спектр можливих варіантів такої профілактики. Міжнародною мультидисциплінарною групою експертів на основі літературних джерел та клінічного досвіду було розроблено ряд настанов стосовно запобігання інфекційним ускладненням при біопсії простати та обґрунтовано доцільність і переваги призначення з цією метою фосфоміцину ...
Кількість людей, які страждають і помирають від вірусного гепатиту В (ВГВ), можна порівняти з кількістю хворих на коронавірусну хворобу 2019 року (COVID‑19), яка наразі викликає велике занепокоєння в усьому світі. Тому вкрай важливим залишається питання передачі вірусу, у тому числі через статеві клітини. Попередніми дослідженнями встановлено, що гени ВГВ, інтегровані в людські сперматозоїди, здатні до реплікації та експресії після передачі ембріонам. Однак досі це явище не було підтверджено клінічними дослідженнями у пацієнтів. Автори вивчали особливості інтеграції ВГВ у геном сперматозоїдів пацієнтів та аналізували можливі клінічні наслідки для потомства ...