25 квітня, 2022
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Гіпертензивні розлади під час вагітності, пологів та у післяпологовому періоді»*
Затверджено наказом Міністерства охорони здоров’я України 24 січня 2022 року № 151
Вступ
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Гіпертензивні розлади під час вагітності, пологів та у післяпологовому періоді» (далі – УКПМД) розроблений на основі клінічної настанови «Гіпертензивні розлади у вагітних» (2021).
Робочу групу для розробки медико-технологічних документів за темою «Гіпертензивні розлади під час вагітності, пологів та у післяпологовому періоді» створено наказом Міністерства охорони здоров’я України від 18 серпня 2020 року № 1908 (у редакції наказу Міністерства охорони здоров’я України від 13 серпня 2021 року № 1731).
За формою, структурою та методичними підходами щодо використання вимог доказової медицини УКПМД відповідає вимогам Методики розробки та впровадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини, затвердженої наказом Міністерства охорони здоров’я України від 28 вересня 2012 року № 751, зареєстрованим в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
При розробці УКПМД, як і відповідної клінічної настанови, були враховані сучасні положення доказової медицини з урахуванням рекомендацій міжнародних організацій, а саме: NICE, WHO, ACOG, SOGC та ін. Ознайомитися з текстом клінічної настанови можна за посиланням https://www.dec.gov.ua/cat mtd/galuzevi-standarti-ta-klinichni-nastanovi.
Головною метою даного УКПМД є вдосконалення підходів до своєчасної профілактики прееклампсії (ПЕ), визначення факторів ризику розвитку ПЕ та створення ефективних механізмів взаємодії між закладами охорони здоров’я (ЗОЗ), що надають перинатальну допомогу.
Відповідно до ліцензійних вимог та стандартів акредитації у ЗОЗ має бути наявний внутрішній документ (клінічний маршрут пацієнта), що уніфікує медичну допомогу вагітним із гіпертензивними розладами.
Перелік скорочень, що використовуються у протоколі
АГ – артеріальна гіпертензія
АГТ – антигіпертензивна терапія
АлАТ – аланінамінотрансфераза
АПФ – ангіотензин-перетворюючий фермент
АСК – ацетилсаліцилова кислота
АсАТ – аспартатамінотрансфераза
АТ – артеріальний тиск
АФП – альфа-фетопротеїн
АФС – антифосфоліпідний синдром
АЧТЧ – активований частковий тромбопластиновий час
БРА – блокатори рецепторів ангіотензину
ВАІТ – відділення анестезіології та інтенсивної терапії
ВТЕ – венозна тромбоемболія
ГГ – гестаційна гіпертензія
ГРВ – гіпертензивні розлади вагітності
ГТ – гіпертензія
ДАТ – діастолічний артеріальний тиск
ДРТ – допоміжні репродуктивні технології
ЗАК – загальний аналіз крові
ЗАС – загальний аналіз сечі
ЗОЗ – заклад охорони здоров’я
ЗРП – затримка росту плода
ЕКГ – електрокардіографія
ІМТ – індекс маси тіла
ІТ – інфузійна терапія
КМП – клінічний маршрут пацієнта
КТ – комп’ютерна томографія
КТГ – кардіотокографія
КОТ – колоїдно-онкотичний тиск
МАУ – мікроальбумінурія
МНВ – міжнародне нормалізоване відношення
МС – магнію сульфат
НАМН – Національна академія медичних наук України
НК – Національний класифікатор України 025:2021
ПЕ – прееклампсія
ПІТ – палата інтенсивної терапії
ППК – післяпологова кровотеча
РДС – респіраторний дистрес-синдром
САТ – систолічний артеріальний тиск
СЧВ – системний червоний вовчак
УЗД – ультразвукове дослідження
УКПМД – уніфікований клінічний протокол медичної допомоги
ФОП – фізичні особи підприємці
ХАГ – хронічна артеріальна гіпертензія
ЧД – частота дихання
ЧСС – частота серцевих скорочень
ШВЛ – штучна вентиляція легень
AV-блокада – атріовентрикулярна блокада
InhA – інгібін А
PAI – ендотеліальний інгібітор активатора плазміногену
РАРР – асоційований із вагітністю протеїн А плазми
PlGF – плацентарний фактор росту
РР‑13 – плацентарний протеїн 13
sFlt – розчинна fms-подібна тирозин-кіназа 1
STV – оцінка варіабельності серцевого ритму плода за короткі відрізки часу
Форма 096/о – Форма первинної облікової документації 096/о «Історія вагітності та пологів №___», затверджена наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974
Форма 111/о – Форма первинної облікової документації 111/о «Індивідуальна карта вагітної і породіллі», затверджена наказом Міністерства охорони здоров’я України від 27 грудня 1999 року № 302 «Про затвердження форм облікової статистичної документації, що використовується в поліклініках (амбулаторіях)»
І. Паспортна частина
1.1. Діагноз
Гіпертензивні розлади під час вагітності, пологів та у післяпологовому періоді.
1.2. Коди стану або захворювання. НК 025:2021 «Класифікатор хвороб та споріднених проблем охорони здоров’я»
Набряк, протеїнурія та гіпертензія під час вагітності, пологів та у післяпологовому періоді (O10-O16):
O10 Раніше існуюча гіпертензія, що ускладнює вагітність, пологи та післяпологовий період
O11 Прееклампсія, на фоні хронічної гіпертензії
O12 Гестаційний [зумовлений вагітністю] набряк та протеїнурія без гіпертензії
O12.0 Гестаційний набряк
O12.1 Гестаційна протеїнурія
O12.2 Гестаційний набряк з протеїнурією
O13 Гестаційна [зумовлена вагітністю] гіпертензія
O14 Прееклампсія
O14.0 Прееклампсія легкої або середньої тяжкості
O14.1 Тяжка прееклампсія
O14.2 HELLP-синдром
O14.9 Прееклампсія неуточнена
O15 Еклампсія
O15.0 Еклампсія під час вагітності
O15.1 Еклампсія під час пологів
O15.2 Еклампсія в післяпологовому періоді
O15.9 Еклампсія, не уточнена щодо проміжку часу, коли виникла
O16 Неуточнена материнська гіпертензія
1.3. Протокол призначений для:
керівників закладів охорони здоров’я різних форм власності та підпорядкування (ЗОЗ), їх заступників, фізичних осіб-підприємців, які одержали ліцензію на провадження господарської діяльності з медичної практики та надають медичну допомогу відповідного виду, лікарів загальної практики – сімейних лікарів, лікарів-акушерів-гінекологів, лікарів-анестезіологів, лікарів-трансфузіологів, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні медичної допомоги пацієнткам із гіпертензивними розладами під час вагітності, пологів та в післяпологовому періоді.
1.4. Мета протоколу
Надання підтримки на основі доказів ефективності медичних втручань для жінок, які планують вагітність й піддаються ризику розвитку ПЕ, мають ГРВ при поточній вагітності, після пологів або мали ГРВ у минулому; поліпшення коротко- та довгострокових материнських, перинатальних та неонатальних результатів і економічної ефективності відповідних заходів під час вагітності, що була ускладнена ГРВ; забезпечення мультидисциплінарної медичної допомоги пацієнткам медичної допомоги.
1.5. Дата складання протоколу: 2021 рік.
1.6. Дата перегляду протоколу: 2025 рік.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу
Артьоменко Володимир Вікторович – професор кафедри акушерства і гінекології № 2 Одеського національного медичного університету, д. мед. н, професор
Дубоссарська Юліана Олександрівна – завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Дніпровського державного медичного університету, д. мед. н., професор
Жилка Надія Яківна – професор кафедри акушерства, гінекології та перинатології Національного університету охорони здоров’я України імені П.Л. Шупика, експерт Міністерства охорони здоров’я України, д. мед. н.
Жук Світлана Іванівна – завідувач кафедри акушерства, гінекології і медицини плода Національного університету охорони здоров’я України імені П. Л. Шупика, д. мед. н., професор
Камінський В’ячеслав Володимирович – завідувач кафедри акушерства і гінекології та репродуктології Національного університету охорони здоров’я України імені П.Л. Шупика, експерт Міністерства охорони здоров’я України, академік НАМН України, д. мед. н., професор
Коньков Дмитро Геннадійович – професор кафедри акушерства та гінекології № 1 Вінницького національного медичного університету імені М.І. Пирогова, д. мед. н.
Медведь Володимир Ісаакович – завідувач відділення внутрішньої патології вагітних ДУ «Інститут педіатрії, акушерства і гінекології імені академіка О. М. Лук’янової Національної академії медичних наук України», експерт Міністерства охорони здоров’я України, член-кореспондент НАМН України, д. мед. н., професор (за згодою)
Посохова Світлана Петрівна – професор кафедри акушерства та гінекології № 1 Одеського національного медичного університету, д. мед. н., професор
Ткаченко Руслан Опанасович – професор кафедри акушерства, гінекології та репродуктології Національного університету охорони здоров’я України імені П.Л. Шупика, д. мед. н., професор
Федько Руслан Михайлович – завідувач відділення патології вагітних Ужгородського міського пологового будинку (за згодою)
Методологічний супровід та інформаційне забезпечення
Гуленко Оксана Іванівна – начальник відділу стандартизації медичної допомоги Департаменту оцінки медичних технологій, адміністрування державних реєстрів та моніторингу цін державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»
Шилкіна Олена Олександрівна – заступник начальника відділу стандартизації медичної допомоги Департаменту оцінки медичних технологій, адміністрування державних реєстрів та моніторингу цін державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»
Електронну версію документа можна завантажити з офіційного веб-сайту Міністерства охорони здоров’я (http://www.moz.gov.ua) та з Реєстру медико-технологічних документів (https://www.dec.gov.ua/mtd/home).
Рецензенти
Венцківський Борис Михайлович – професор кафедри акушерства і гінекології №1 Національного медичного університету імені акад. О.О. Богомольця, член-кореспондент НАМН України, д. мед. н.
Вдовиченко Юрій Петрович – перший проректор Національного університету охорони здоров’я України імені П.Л. Шупика, член-кореспондент НАМН України, д. мед. н., професор.
1.8. Коротка епідеміологічна інформація
Гіпертензивні розлади під час вагітності за даними Європейського кардіологічного товариства є найпоширенішими медичними ускладненнями, які спостерігаються у 5-10% вагітностей у всьому світі. Вони залишаються основною причиною захворюваності та смертності матерів, плодів та новонароджених. Ризики для матері включають передчасне відшарування нормально розташованої плаценти, інсульт, поліорганну недостатність та синдром дисемінованого внутрішньосудинного згортання крові. Плід має високий ризик затримки внутрішньоутробного росту (25% випадків прееклампсії), недоношеності (27% випадків прееклампсії) та внутрішньоутробної смерті (4% випадків прееклампсії).
За даними статистично-аналітичного довідника «Стан здоров’я жіночого населення в Україні за 2020 рік», опублікованого Державним закладом «Центр медичної статистики МОЗ України», згідно даних жіночих консультацій зареєстровано 17 592 випадки вагітностей, ускладнених набряками, протеїнурією та гіпертензивними розладами, що склало 6,4 на 100 вагітностей, у тому числі 5867 випадків прееклампсії, еклампсії, що склало 2,13 на 100 вагітностей, із них 701 випадок тяжких форм прееклампсії та еклампсії, що склало 0,25 на 100 вагітностей. Однак, за даними акушерських стаціонарів, кількість випадків ГВР була значно вищою, у 2020 р. зареєстровано 21 004 випадки пологів, ускладнених набряками, протеїнурією та гіпертензивними розладами, що склало 74,57 на 1000 пологів, у тому числі 11 075 випадків прееклампсії, еклампсії, що склало 39,32 на 1000 пологів, із них 1573 випадки тяжких форм прееклампсії та еклампсії, що склало 5,58 на 1000 пологів.
II. Загальна частина
Гіпертензія під час вагітності визначається, коли САТ >140 мм рт. ст. та ДАТ >90 мм рт. ст. при двократному вимірюванні з інтервалом більш ніж 4 години АБО САТ >160 мм рт. ст. та ДАТ > 110 мм рт. ст., при однократному вимірюванні. Гіпертензія під час вагітності зустрічається у жінок із раніше існуючою первинною або вторинною хронічною артеріальною гіпертензією, а також у вагітних жінок, які мають маніфестацію гіпертензії у другій половині гестації. У даному УКПМД використовується наступна термінологія.
Хронічна артеріальна гіпертензія (ХАГ) – артеріальна гіпертензія, яка виникла до вагітності, або до 20 тижнів вагітності, або якщо жінка вже приймає антигіпертензивні препарати. ХАГ може бути первинною або вторинною за етіологічним чинником. Гіпертензія зберігається після 6 тижнів (42 доби післяпологового періоду).
Гестаційна гіпертензія (ГГ) – артеріальна гіпертензія, яка виникла після 20 тижнів вагітності без патологічної протеїнурії чи інших органних порушень, АТ нормалізується протягом 6 тижнів післяпологового періоду. Гестаційна гіпертензія може перейти у прееклампсію, тому вимагає відповідного моніторування.
Поєднана прееклампсія – артеріальна гіпертензія, яка виникла до вагітності або до 20 тижнів вагітності + протеїнурія AБO прогресування гіпертензії на >30/15 мм рт. ст. при тому самому об’ємі медикаментозного лікування у другій половині вагітності AБO органні порушення.
Pання прееклампсія – прееклампсія, що розвинулась до 34 тижнів вагітності.
Пізня прееклампсія – прееклампсія, що розвинулась після 34 тижнів вагітності.
Помірна прееклампсія – це полісистемний синдром, що проявляється після 20 тижнів вагітності підвищенням АТ у межах 140-159/90-109 мм рт. ст. та протеїнурією.
Тяжка прееклампсія визначається як тяжка гіпертензія сAT >160 або дAT >110 мм рт. ст.) + протеїнурія AБO гіпертензія будь-якого ступеня + один чи більше з наступних симптомів:
- сильний головний біль;
- порушення зору;
- набряк диска зорового нерва;
- біль в епігастральній ділянці, нудота, блювання;
- біль у правому підребер’ї або болючість при пальпації печінки;
- підвищені сухожилкові рефлекси;
- генералізовані набряки;
- олігоурія (діурез <0,5 мл/кг/год);
- кількість тромбоцитів нижче 100x109/л;
- підвищення рівня трансаміназ (AсAT та/або AлAT >70 МО/л);
- затримка росту плода.
Еклампсія – один або більше судомних нападів у хворої із прееклампсією. HELLP-синдром – гемоліз еритроцитів, підвищення активності печінкових ферментів та тромбоцитопенія.
Протеїнурія є проявом порушення функції нирок, при якому визначається >300 мг білка в добовій порції сечі, або білок >0,3 г/л у разовій порції двічі, або співвідношення у сечі протеїн (мг) : креатинін (ммоль) >30.
Набряки. Діагностично значущими є генералізовані набряки або такі, що виникли раптово. Помірні набряки спостерігаються у 50-80% вагітних із фізіологічним перебігом вагітності. Прееклампсія, що перебігає без набряків, визнана небезпечнішою для матері та плода, ніж прееклампсія з набряками.
ІІІ. Основна частина
3.1. Первинна медична допомога
1. Профілактика
Обґрунтування
Доведено, що АГ, куріння, надлишкова маса тіла, недостатня фізична активність мають негативний вплив на розвиток несприятливих перинатальних подій та піддаються корекції за допомогою фармакотерапії та модифікації способу життя.
Необхідні дії
Обов’язкові
Вагітним жінкам у доступній формі пояснити сутність проблем, пов’язаних із розвитком гіпертензивних розладів під час вагітності.
Надати рекомендації щодо дотримання здорового способу життя, відмови від куріння.
Жінку з групи ризику виникнення ПЕ (див. пункт 4.1 Розділу IV) впродовж 7-10 днів після діагностики вагітності направляють на загальний аналіз крові, загальний аналіз сечі (якісний тест на протеїнурію).
Рекомендувати вагітній із групи ризику проводити контроль АТ щонайменше 2 рази на добу із фіксацією результату у щоденнику (див. додаток 6).
Вагітним жінкам із ризиком розвитку ПЕ призначають препарати ацетилсаліцилової кислоти (АСК) та кальцію (див. пункт 4.2 Розділу IV). При призначенні АСК збільшують дозу фолієвої кислоти до 800 мкг на добу.
Бажані
Розповсюдження інформації серед пацієнток у друкованому вигляді щодо проблем, пов’язаних із гіпертензивними розладами під час вагітності.
Заохочення всіх пацієнток до щоденних фізичних навантажень (фітнес вагітних, йога, аквааеробіка тощо) впродовж 15-20 хвилин щодня за умови задовільного самопочуття.
2. Діагностика
Обґрунтування
Доведено, що рання діагностика ГРВ, узгоджені дії лікарів та профілактична терапія на доклінічному етапі позитивно впливають на перинатальні наслідки.
Необхідні дії
Обов’язкові
Оцінка наявності у пацієнтки факторів ризику (див. пункт 4.1 Розділу IV).
Проведення фізикального обстеження та огляд пацієнтки.
Направлення пацієнтки на обстеження відповідно до терміну вагітності та наявних факторів ризику.
Лабораторні обстеження: ЗАК (визначення кількості тромбоцитів), рівня сироваткової концентрації креатиніну, трансаміназ, глюкози, протеїнурії.
Інструментальні обстеження: фетометрія, КТГ.
Моніторинг АТ в амбулаторних або домашніх умовах.
Стратифікація ризику для оцінки прогнозу у пацієнток із потенційними ГРВ. У разі встановлення належності пацієнтки до групи ризику ГРВ подальше ведення здійснюється у ЗОЗ, що надають вторинну (спеціалізовану) медичну допомогу, тобто вагітна переходить під спостереження лікаря акушера-гінеколога.
Бажані
Розповсюдження інформації серед пацієнток у друкованому вигляді щодо проблем, пов’язаних із гіпертензивними розладами під час вагітності.
3.2. Вторинна (спеціалізована) медична допомога
1. Профілактика
Обґрунтування
Доведено, що АГ, куріння, надлишкова маса тіла, недостатня фізична активність мають негативний вплив на розвиток несприятливих перинатальних подій та піддаються корекції за допомогою фармакотерапії та модифікації способу життя.
Необхідні дії
Обов’язкові
Оцінка ефективності профілактичних заходів, проведених у закладах, що надають первинну медичну допомогу; за необхідності — проведення корекції.
Обстеження з метою уточнення загального ризику розвитку можливих перинатальних та неонатальних ускладнень.
Надання рекомендацій щодо корекції факторів ризику, необхідності дотримання засад здорового способу життя.
За відсутності протипоказань вагітним жінкам із ризиком розвитку ПЕ рекомендують прийом АСК та кальцію (див. пункт 4.2 Розділу IV). При призначенні АСК збільшують дозу фолієвої кислоти до 800 мкг на добу.
Бажані
Розповсюдження інформації серед пацієнток у друкованому вигляді щодо проблем, пов’язаних із гіпертензивними розладами під час вагітності.
Надання пацієнткам із депресивними/тривожними розладами консультативної допомоги психолога/психотерапевта, призначення медикаментозної корекції за наявності показань.
2. Діагностика
Обґрунтування
Результати обстеження дозволяють уточнити діагноз, виявити перинатальні наслідки (тромбоцитопенія, ЗРП, ураження нирок, гематологічні ураження, ураження печінки, неврологічні ураження), коморбідну соматичну патологію та визначити тактику подальшого ведення.
Необхідні дії
Обов’язкові
Оцінка результатів діагностичних заходів, проведених у закладах первинної медичної допомоги.
Вимірювання АТ на обох руках (у положеннях сидячи та лежачи), аускультація серця, легень, оцінка неврологічного статусу.
Лабораторні обстеження:
- ЗАК (гемоглобін, тромбоцити);
- ЗАС;
- рівень глікемії, креатиніну, АлАТ, АсАТ, білірубіну.
Інструментальні обстеження:
- ультразвукова фетометрія, визначення кількості навколоплідних вод, доплерометрія артерій пуповини;
- КТГ за критеріями Доуза – Редмана;
- реєстрація ЕКГ у 12 відведеннях.
Консультацію спеціалістів та додаткові обстеження проводять за показаннями залежно від проявів ускладнень ГРВ, наявних факторів ризику та супутніх захворювань.
За неможливості проведення обстежень та консультацій спеціалістів, необхідних для уточнення діагнозу, а також у разі тяжкої ПЕ направити до закладу, який надає третинну (високоспеціалізовану) медичну допомогу.
Бажані
КТГ із визначенням варіабельності серцевого ритму плода за короткі відрізки часу (STV).
3. Лікування
Доведено, що своєчасне призначення адекватної немедикаментозної і медикаментозної терапії у пацієнток із ГРВ сповільнює прогресування захворювання, зменшує частоту розвитку тяжкої ПЕ, перинатальних та неонатальних ускладнень, знижує материнську смертність.
Необхідні дії
Обов’язкові
Надання консультативного висновку лікаря-спеціаліста (терапевт/кардіолог), який містить рекомендації щодо заходів медикаментозної корекції, способу застосування лікарських засобів та подальшого ведення лікарем закладу, що надає медичну допомогу.
Надання вагітним жінкам у доступній формі інформації щодо стану їхнього здоров’я, подальшого перебігу захворювання та алгоритму лікувально-діагностичних заходів, які будуть проводитись.
Для лікування ХАГ, ГГ, ПЕ (див. пункти 4.3-4.5 Розділу IV) використовують антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку ускладнень (метилдофа, дигідропіридинові антагоністи кальцієвих каналів, бета-адреноблокатори) та їх комбінації. За неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають препарати ІІ ряду (урапідил). За резистентної гіпертензії можливе використання клонідину або гліцеролу тринітрату (нітрогліцерин). У жінок із тяжкою ПЕ рекомендовано проведення профілактичної протисудомної терапії магнію сульфатом. Регулярне лікарське спостереження проводиться до стійкого досягнення цільового рівня АТ.
Медикаментозне лікування супутніх захворювань (хвороби серцево-судинної системи, цукровий діабет, ниркова патологія та ін.) проводять відповідно до чинних галузевих стандартів у сфері охорони здоров’я.
При недосягненні цільового АТ (при ХАГ – 130-150/80-100 мм рт. ст.; при ГГ, помірній ПЕ – 120-140/80-90 мм рт. ст., тяжкій ПЕ – 130-150/80-95 мм рт. ст.) слід:
- упевнитись, що пацієнтка виконує рекомендації щодо прийому препаратів;
- провести моніторинг АТ;
- провести корекцію терапії.
Метод та термін розродження залежить від діагнозу та рівня АТ (див. пункти 4.3-4.5 Розділу IV).
Скерування у разі необхідності пацієнтки до закладів, що надають третинну (високоспеціалізовану) медичну допомогу, з метою додаткового обстеження та проведення лікування.
Повідомити жінкам, що тривалість їх антигіпертензивного лікування після пологів зазвичай має бути подібною до тривалості лікування до пологів (але може бути й більшою). Після пологів у жінок із гіпертензією цільовий показник АТ становить <140/90 мм рт. ст.
Якщо жінка приймала метилдофу для лікування гіпертензії під час вагітності, слід припинити її прийом протягом 2 днів після пологів і перейти на альтернативне антигіпертензивне лікування (каптоприл або еналаприл) до закінчення грудного вигодовування.
Рекомендувати медичний мультидисциплінарний огляд у післяпологовому періоді (6-8 тижнів після пологів).
Надати інформацію про безпечність лікарських засобів під час грудного вигодовування.
Допомога при тяжкій ПЕ та розвитку еклампсії, HELLP-синдрому здійснюється відповідно до пунктів 4.6- 4.8 Розділу IV.
Бажані
Порадити жінкам, які перенесли прееклампсію, заходи для досягнення та підтримання ІМТ у межах здорового діапазону (18,5-24,9 кг/м) до наступної вагітності.
У жінок, які перенесли прееклампсію або гестаційну гіпертензію з передчасними пологами до 34 тижнів, розглянути можливість консультування до наступної вагітності, щоб обговорити можливі ризики повторних гіпертензивних розладів та способи їх профілактики.
При виписці зі стаціонару після пологів жінки, яка перенесла ГРВ, необхідно скласти план її ведення для продовження спостереження лікарем загальної практики — сімейної медицини.
Залучення пацієнтки до участі у профілактичних заходах, школі грудного вигодовування, програмі відмови від куріння, програмі психологічної та фізичної реабілітації тощо.
3.3. Третинна (високоспеціалізована) медична допомога
1. Профілактика
Обґрунтування
Доведено, що коморбідні соматичні захворювання, надлишкова маса тіла, недостатня фізична активність, мають негативний вплив на розвиток несприятливих перинатальних подій та піддаються корекції за допомогою призначення фармакотерапії та зміни способу життя.
Необхідні дії лікаря
Обов’язкові
Оцінка ефективності профілактичних заходів, проведених у закладах первинної та вторинної медичної допомоги, за необхідності — проведення корекції.
Призначення необхідних обстежень для уточнення загального ризику розвитку можливих перинатальних ускладнень.
Надання рекомендацій щодо корекції факторів ризику, необхідності дотримання засад здорового способу життя.
За відсутності протипоказань вагітним жінкам із ризиком розвитку ПЕ рекомендують прийом АСК та кальцію (див. пункт 4.2 Розділу IV).
При призначенні АСК збільшують дозу фолієвої кислоти до 800 мкг на добу.
Бажані
Розповсюдження інформації серед пацієнток у друкованому вигляді щодо проблем, пов’язаних із гіпертензивними розладами під час вагітності.
Надання пацієнткам із депресивними/тривожними розладами консультативної допомоги психолога/психотерапевта, призначення медикаментозної корекції за наявності показань.
2. Діагностика
Обґрунтування
Результати обстеження дозволяють уточнити діагноз, виявити перинатальні наслідки (тромбоцитопенія, ЗРП, ураження нирок, гематологічні ураження, ураження печінки, неврологічні ураження), коморбідну соматичну патологію та визначити тактику подальшого ведення пацієнтки, призначити оптимальну антигіпертензивну терапію.
Необхідні дії лікаря
Обов’язкові
Оцінка результатів діагностичних заходів, здійснених у закладах первинної та вторинної медичної допомоги.
Вимірювання АТ на обох руках (сидячи та лежачи), аускультація серця, легень, оцінка неврологічного статусу.
Лабораторні обстеження:
- ЗАК (гемоглобін, тромбоцити);
- ЗАС, доповнений визначенням співвідношення «протеїн : креатинін»; рівень глікемії, креатиніну; коагулограма (МНВ, фібриноген, АЧТЧ);
- глікемічний профіль, визначення рівня глікозильованого гемоглобіну (за показаннями).
- Інструментальні обстеження:
- ультразвукова фетометрія, визначення кількості навколоплідних вод, доплерометрія артерій пуповини;
- КТГ за критеріями Доуза – Редмана;
- реєстрація ЕКГ у 12 відведеннях;
- УЗД нирок (за показаннями); сатурація кисню (за показаннями);
- КТ головного мозку (за показаннями).
Консультацію спеціалістів та додаткові обстеження проводять за показаннями залежно від проявів ускладнень ГРВ, наявних факторів ризику та супутніх захворювань.
Бажані
КТГ із визначенням варіабельності серцевого ритму плода за короткі відрізки часу SТV).
Доплерометрія венозної протоки та середньої мозкової артерії плода (за показаннями).
3. Лікування
Обґрунтування
Доведено, що своєчасне призначення адекватної немедикаментозної і медикаментозної терапії у пацієнток із ГРВ сповільнює прогресування захворювання, зменшує частоту тяжкої ПЕ, перинатальних та неонатальних ускладнень, знижує материнську смертність.
Необхідні дії
Обов’язкові
Надання консультативного висновку лікаря-спеціаліста (терапевт/кардіолог, акушер-гінеколог), який містить рекомендації щодо заходів медикаментозної корекції, способу застосування лікарських засобів та подальшого ведення лікарем закладу, що надає медичну допомогу.
Надання у доступній формі інформації щодо стану здоров’я, подальшого перебігу захворювання та алгоритму лікувально-діагностичних заходів, які будуть проводитись.
Для лікування ХАГ, ГГ, ПЕ (див. пункти 4.3-4.5 Розділу IV) використовують антигіпертензивні препарати І ряду з доведеною ефективністю щодо зниження ризику розвитку ускладнень (метилдофа, дигідропіридинові антагоністи кальцієвих каналів, бета-адреноблокатори) та їх комбінації. За неможливості нормалізації АТ за допомогою препаратів І ряду додатково призначають препарати ІІ ряду (урапідил). За резистентної гіпертензії можливе використання клонідину або гліцеролу тринітрату (нітрогліцерин). У жінок із тяжкою ПЕ рекомендовано проведення профілактичної протисудомної терапії магнію сульфатом. Регулярне лікарське спостереження проводиться до стійкого досягнення цільового рівня АТ.
Медикаментозне лікування супутніх захворювань (хвороби серцево-судинної системи, цукровий діабет, ниркова патологія та ін.) проводять відповідно до чинних галузевих стандартів у сфері охорони здоров’я.
При недосягненні цільового АТ (при ХАГ – 130-150/80-100 мм рт. ст.; при ГГ та помірній ПЕ – 120-140/80-90 мм рт. ст.), помірній ПЕ – 120-140/8090 мм рт. ст., тяжкій ПЕ – 130-150/80-95 мм рт. ст.) слід:
- упевнитись, що пацієнтка виконує рекомендації щодо прийому препаратів;
- провести моніторинг АТ;
- провести корекцію терапії.
Розродження жінки проводити залежно від діагнозу та рівня АТ (див. пункти 4.3-4.5 Розділу IV).
Допомога при тяжкій ПЕ та розвитку еклампсії, HELLP-синдрому здійснюється відповідно до пунктів 4.6-4.8 Розділу IV.
Повідомити жінкам, що тривалість їх антигіпертензивного лікування після пологів зазвичай має бути подібною до тривалості лікування до пологів (але може бути й більшою). Після пологів у жінок із гіпертензією цільовий показник АТ становить <140/90 мм рт. ст.
Якщо жінка приймала метилдофу для лікування гіпертензії під час вагітності, слід припинити її прийом протягом 2 днів після пологів і перейти на альтернативне антигіпертензивне лікування (каптоприл або еналаприл) до закінчення грудного вигодовування.
Породіллі з нетяжкою гестаційною гіпертензією, які не отримують антигіпертензивні препарати, та із ХАГ можуть бути виписані з лікарні на 3‑тю добу після пологів.
Породіллі з тяжкою гестаційною гіпертензією, які продовжують отримувати антигіпертензивні препарати, мають перебувати у лікарні до 4‑го дня.
Породіллі після прееклампсії можуть бути виписані з лікарні за відсутності клінічних та лабораторних ознак ПЕ та при досягненні цільового АТ <150/100 мм рт. ст. на фоні прийому або без прийому АГТ.
Рекомендувати медичний мультидисциплінарний огляд у післяпологовому періоді (6-8 тижнів після пологів).
Надати інформацію про безпечність лікарських засобів під час грудного вигодовування.
Бажані
Порадити жінкам, які перенесли прееклампсію, заходи для досягнення та підтримання ІМТ у межах здорового діапазону (18,5-24,9 кг/м) до наступної вагітності.
У жінок, які перенесли прееклампсію або гестаційну гіпертензію з передчасними пологами до 34 тижнів, розглянути можливість консультування до наступної вагітності, щоб обговорити можливі ризики повторних гіпертензивних розладів та способи їх профілактики.
При виписці зі стаціонару після пологів жінки, яка перенесла ГРВ, скласти план її ведення для продовження спостереження лікарем загальної практики – сімейної медицини.
Залучення пацієнтки до участі у профілактичних заходах, школі грудного вигодовування, програмі відмови від куріння, програмі психологічної та фізичної реабілітації тощо.
ІV. Опис етапів медичної допомоги
4.1. Фактори ризику розвитку гіпертензивних розладів вагітності
До групи ризику виникнення ГРВ належать жінки, які мають щонайменше один фактор високого ризику з перерахованих нижче:
- цукровий діабет 1 або 2 типу;
- хронічна гіпертензія;
- гіпертензивні розлади під час попередньої(іх) вагітності(ей);
- хронічна хвороба нирок;
- аутоімунні захворювання (СЧВ, АФС);
- багатоплідна вагітність;
- або два фактори помірного ризику з наступних:
- перша вагітність;
- вік вагітної жінки 40 років та старше;
- інтервал між вагітностями більше 10 років;
- індекс маси тіла (ІМТ) 35 кг/м2 або більше при першому зверненні до жіночої консультації;
- сімейна історія прееклампсії.
4.2. Профілактика розвитку прееклампсії
Вагітним із групи ризику слід порадити приймати 100-150 мг на добу ацетилсаліцилової кислоти (АСК) щодня з 12 тижнів до 36 тижнів вагітності ввечері (при призначенні АСК збільшують дозу фолієвої кислоти до 800 мкг на добу) та 1,5-2 г кальцію (1 г елементарного кальцію міститься у 2,5 г карбонату кальцію або 4 г цитрату кальцію) із 16 тижнів вагітності (під час прийому їжі).
4.3. Клінічний супровід вагітних жінок із хронічною артеріальною гіпертензією (ХАГ)
1. Консультація до вагітності
Прийом інгібіторів АПФ та блокаторів рецепторів ангіотензину (БРА) слід припинити при плануванні вагітності або відразу після встановлення діагнозу «вагітність». Жінкам, які приймають інгібітори АПФ або БРА, необхідно повідомити, що є підвищений ризик вроджених вад, якщо приймати вказані препарати під час вагітності.
2. Допологовий нагляд вагітних із ХАГ
Вагітні жінки із ХАГ мають бути оцінені на предмет протеїнурії.
Значуща протеїнурія визначається при рівні протеїну >0,3 г/добу у повній порції сечі за 24 год або 0,3 г/л двічі через 6 годин.
Визначення співвідношення «протеїн : креатинін» для кількісної оцінки рівня протеїнурії у вагітних (за 24 год >30 мг/ммоль) рекомендується, коли є підозра на розвиток прееклампсії.
Питання щодо пролонгування вагітності при ХАГ вирішується спільно лікарем акушером-гінекологом та лікарем-терапевтом (лікарем-кардіологом) з урахуванням даних обстеження та інформації про перебіг АГ.
3. Антигіпертензивна терапія (АГТ)
Припинити застосування інгібіторів АПФ та БРА протягом 2 діб з моменту діагностики вагітності.
Початкова терапія проводиться одним із доступних антигіпертензивних препаратів: метилдофа, бета-адреноблокатори або ніфедипін. При гіпертонічному кризі перевага віддається урапідилу. При резистентній гіпертензії можливе використання клонідину або гліцерилу тринітрату (нітрогліцерин).
При проведенні антигіпертензивної терапії слід запобігати надмірному зниженню АТ (не більше ніж 25% від максимальних показників).
У вагітних жінок із неускладненою ХАГ цільовий рівень АТ має бути 130-150/80-100 мм рт. ст. Жінкам з ураженням органів-мішеней необхідно пропонувати лікування, що буде підтримувати АТ <140/90 мм рт. ст.
4. Спостереження за станом плода
У 28, 32 та 36 тижнів проводять: ультразвукову фетометрію, визначають амніотичний індекс + доплерометрію артерій пуповини.
Кардіотокографію слід проводити лише за клінічними показаннями.
При порушені стану плода подальшу тактику має вирішувати перинатальний консиліум.
У жінок із ХАГ із метою нейропротекції плода у терміни <31 тижнів +6 діб вводиться магнію сульфат, якщо пологи мають відбутися протягом найближчих 24 годин.
5. Термін розродження
Вагітні із тяжкою ХАГ повинні народжувати лише у закладах, що надають третинну (високоспеціалізовану) медичну допомогу.
Жінкам із ХАГ, у яких АТ <160/110 мм рт. ст., з або без антигіпертензивного лікування, не рекомендовано розродження до 37 тижнів вагітності. У вагітних жінок із неускладненою ХАГ оптимальний термін розродження має бути від 38 + 0 до 39 + 6 тижнів вагітності.
За необхідності дострокового розродження (<34 тижнів) рекомендовано провести курс глюкокортикоїдів для профілактики РДС-синдрому плода відповідно до чинних галузевих стандартів у сфері охорони здоров’я.
6. Спостереження у пологах
АТ 140/90-159/109 мм рт. ст.
Продовжити допологову АГТ.АТ слід вимірювати щогодини.
Якщо АТ є стабільним, зазвичай не обмежують тривалість другого періоду пологів.
Доцільно проведення епідуральної аналгезії.
АТ >160/110 мм рт. ст.
Продовжити допологову АГТ. Додатково призначити урапідил внутрішньовенно.
АТ слід вимірювати кожні 15 хвилин до стабілізації стану, а потім кожні 30 хвилин у початковій фазі клінічної оцінки.
Якщо АТ контролюється в межах цільового діапазону (140-159/90-109 мм рт. ст.), зазвичай не обмежують тривалість другого періоду пологів.
Обов’язкове проведення епідуральної аналгезії.
Якщо АТ не коригується АГТ, вирішити питання про оперативне розродження.
7. Післяпологовий нагляд
Контроль АТ у жінок із хронічною гіпертензією після пологів:
- щодня протягом перших 2 днів після пологів;
- щонайменше один раз між 3‑ю та 5‑ю добами після пологів;
- за клінічними показаннями, якщо гіпотензивну терапію змінюють після пологів.
У жінок із хронічною гіпертензією після пологів АТ необхідно підтримувати на рівні <140/90 мм рт. ст.
Продовжити лікування антигіпертензивними препаратами, що були призначені до пологів, окрім метилдофи. Припиняють призначення вказаного препарату протягом 2 діб після пологів та призначають каптоприл або еналаприл до закінчення грудного вигодовування. Далі лікування проводять відповідно до чинних галузевих стандартів у сфері охорони здоров’я з лікування АГ.
4.3. Клінічний супровід вагітних жінок із гестаційною гіпертензією
1. Допологовий нагляд вагітних із ГГ
Жінки із ГГ мають бути оцінені на предмет протеїнурії.
Значуща протеїнурія визначається при рівні протеїну >0,3 г/добу у повній порції сечі за 24 год або 0,3 г/л.
Визначення співвідношення «протеїн : креатинін» для кількісної оцінки рівня протеїнурії у вагітних (за 24 год >30 мг/ммоль) рекомендується, коли є підозра на розвиток прееклампсії.
АТ слід вимірювати 2 рази на тиждень.
Тест на протеїнурію при кожному відвідуванні.
Креатинін, електроліти, ЗАК (тромбоцити), трансамінази, білірубін (при АТ 150/100-159/109 мм рт. ст.).
Не проводити додаткових аналізів крові, якщо немає подальшої протеїнурії.
Госпіталізація при АТ >160/110 мм рт. ст.
2. Антигіпертензивна терапія
Початкова терапія може розпочинатись одним з антигіпертензивних препаратів: метилдофа, бета-адреноблокатори, ніфедипін. Друга лінія антигипертензивних препаратів – урапідил.
За резистентної гіпертензії можливе використання клонідину або гліцерилу тринітрату (нітрогліцерин).
Цільовий рівень АТ має бути 120-140/80-90 мм рт. ст.
3. Спостереження за станом плода
Ультразвукова фетометрія, амніотичний індекс + доплерометрія артерій пуповини (за показаннями – венозної протоки, середньої мозкової артерії), якщо планується консервативна тактика, повторювати кожні 2-4 тижні, якщо є клінічні показання (тяжка ГГ кожні 2 тижня).
Кардіотокографія.
У жінок із гестаційною гіпертензією кардіотокографію слід проводити лише за клінічними показаннями, якщо жінка із тяжкою ГГ повідомила про зміну кількості рухів плода; вагінальну кровотечу; абдомінальний біль; погіршення стану. Не повторювати більше ніж раз на тиждень, якщо результати моніторингу плода нормальні.
При порушені стану плода подальшу тактику має вирішувати перинатальний консиліум.
У жінок із гестаційної гіпертензією МС може бути введений із метою нейропротекції плода у терміни <31 тижнів + 6 діб, якщо пологи мають відбутися протягом найближчих 24 годин.
4. Термін розродження
Вагітні із тяжкою ГГ повинні народжувати лише у закладах, що надають третинну (високоспеціалізовану) медичну допомогу.
Бажаний термін розродження – після 37 тижнів.
Спосіб розродження – відповідно до акушерської ситуації.
За необхідності дострокового розродження (<34 тижнів) рекомендовано провести курс глюкокортикоїдів для профілактики РДС-синдрому плода відповідно до чинних галузевих стандартів у сфері охорони здоров’я.
5. Спостереження у пологах
Продовжити допологову АГТ.
АТ слід вимірювати кожні 15 хвилин до стабілізації стану, а потім кожні 30 хвилин у початковій фазі клінічної оцінки.
Якщо АТ контролюється в межах цільових діапазонів, зазвичай не обмежують тривалість другого періоду пологів.
Якщо АТ не коригується АГТ, вирішити питання про оперативне розродження.
6. Післяпологовий нагляд
Контроль АТ у жінок із ГГ після пологів:
- щодня протягом перших 2 днів після пологів;
- щонайменше один раз між 3‑ю та 5‑ю добами після пологів;
- за клінічними показаннями, якщо гіпотензивну терапію змінюють після пологів.
Після пологів АТ необхідно підтримувати на рівні <140/90 мм рт. ст.
Продовжити АГТ, що була призначена до пологів.
Якщо не було допологової АГТ, ропочати гіпотензивну терапію при АТ >140/90 мм рт. ст.
Якщо жінка приймала метилдофу для лікування ГГ, припиняють призначення вказаного препарату протягом 2 діб після пологів та призначають каптоприл або еналаприл за необхідності, контроль АТ до 42 діб.
Якщо АТ знижується до <140/90 мм рт. ст., розглянути можливість подальшого скасування гіпотензивної терапії.
4.3. Клінічний супровід пацієнток із прееклампсією
1. Допологовий нагляд вагітних із ПЕ
Помірна прееклампсія (АТ 140-159/90-109 мм рт. ст., протеїнурія 0,3-3 г/добу)
Госпіталізація.
Критерії початку АГТ: АТ >150/100 мм рт. ст., за наявності додаткових ознак тяжкості ПЕ – початок гіпотензивної терапії при АТ >140/90 мм рт. ст.
Початкова терапія може розпочинатися з одного з препаратів АГТ: метилдофа, бета-адреноблокатор або ніфедипін.
Цільовий рівень АТ: САТ 130-150 мм рт. ст., ДАТ 80-95 мм рт. ст.
Недоцільно різке зниження АТ (не більш ніж 25% від максимальних показників).
АТ слід вимірювати 4 рази на добу.
Креатинін, електроліти, ЗАК (тромбоцити), трансамінази, білірубін (2-3 рази на тиждень) (див. додаток 4).
Тяжка прееклампсія (АТ >160/110 мм рт. ст., протеїнурія >3 г/добу) АБО будь яка гіпертензія, що супроводжується одним або декількома з наступних ознак:
- серцева недостатність, набряк легень;
- гіперрефлексія, постійний головний біль, погіршення зору (розмитість або мерехтіння перед очима);
- сироватковий показник креатиніну >90 мкмоль/л, олігурія <0,5 мл/кг/год, протеїнурія >0,3 г/добу або 0,3 г/л двічі через 6 год;
- тромбоцитопенія <100х109/л;
- гемоліз: шизоцити або фрагменти еритроцитів,
- ↑ непрямого білірубіну,
- ↑ лактатдегідрогенази >600 мМО/л, порушення гемостазу;
- ↑ трансаміназ у сироватці крові вдвічі чи більше, блювання, гострий біль у епігастрії та/або у правому верхньому квадранті;
- ЗРП.
Госпіталізація до ВРІТ закладу, що надає третинну (високоспеціалізовану) медичну допомогу.
Розпочати протисудомну терапію (магнію сульфат).
Початкова антигіпертензивна терапія на госпітальному етапі має починатися з ніфедипіну (у краплях або таблетках, які слід розжовувати), урапідилу парентерально або бета-адреноблокаторів парентерально. При високому АТ перевага надається урапідилу. За наявності резистентної гіпертензії можливе використання клонідину або гліцерилу тринітрату (нітрогліцерин).
Цільовий рівень АТ має бути не нижче 150/100 мм рт. ст.
АТ слід вимірювати щонайменше 4 рази на добу або залежно від клінічної ситуації.
Креатинін, електроліти, ЗАК (тромбоцити), коагулограма, трансамінази, білірубін (щодня) (див. додаток 4).
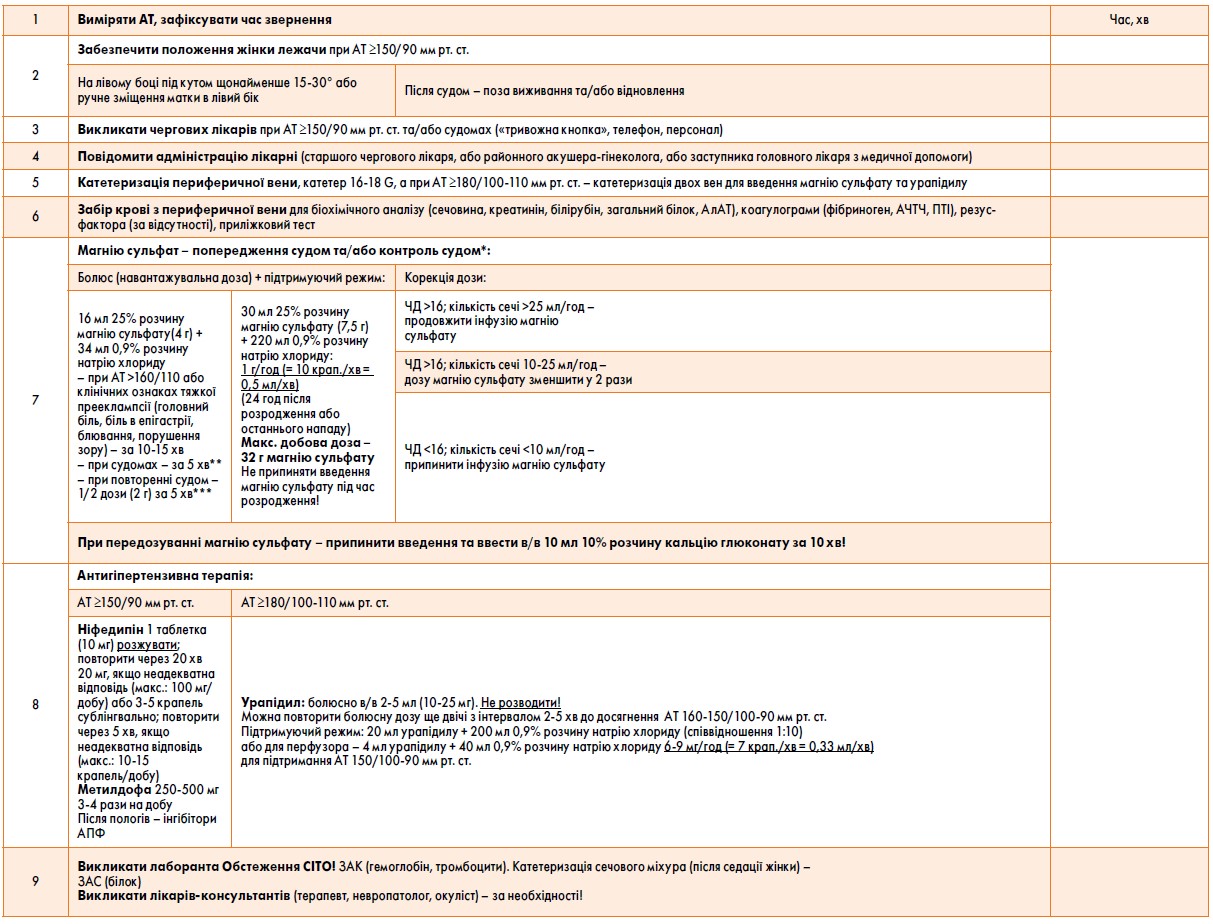
2. Протисудомна терапія
Початкова доза:
16 мл 25% розчину (4 г) магнію сульфат + 34 мл 0,9% розчину хлориду натрію ввести протягом 10-15 хвилин внутрішньовенно повільно (бажано з використанням перфузора – шприцевого насоса).
Підтримувальна доза:
Варіант 1: за допомогою перфузора 50 мл 25% розчину магнію сульфату вводять із швидкістю 4 мл (1 г)/год;
Варіант 2: введення магнію сульфату внутрішньовенно крапельно (розчин готують таким чином: 30 мл 25% розчину 7,5 г магнію сульфату вводять у флакон, що містить 220 мл 0,9% розчину хлориду натрію; отриманий 3,33% розчин магнію сульфату необхідно вводити через допоміжну лінію крапельниці паралельно інфузійній терапії). Швидкість введення розчину підбирають згідно зі станом вагітної – від 1 г/год (10-11 крапель) до 2 г/год (22 краплі/хв).
3. Спостереження за станом плода
При виборі консервативного лікування ПЕ рекомендується проведення наступних тестів: ультразвукова фетометрія та оцінка амніотичного індексу; доплерометрія кровотоку в артеріях пуповини (у закладах, що надають третинну (високоспеціалізовану) медичну допомогу, додатково проводять доплерометрію кровотоку у венозній протоці та середній мозковій артерії).
Рекомендовано щоденне проведення КТГ.
У жінок із ПЕ кардіотокографію слід повторити за клінічними показаннями: жінка повідомляє про зміну рухів плода; вагінальна кровотеча; біль у животі; погіршення загального стану матері.
При порушені стану плода подальшу тактику має вирішувати перинатальний консиліум.
Допологове призначення глюкокортикостероїдів у жінок із ПЕ при терміні вагітності <34 тижнів для профілактики РДС-синдрому плода відповідно до чинних галузевих стандартів у сфері охорони здоров’я.
4. Термін та метод розродження при ПЕ
У жінок із помірною прееклампсією у терміні гестації 22+0 – 33+6 тижнів рекомендовано обрати вичікувальну тактику, проте лише у медичних закладах, які здатні надати висококваліфіковану медичну допомогу передчасно народженій дитині та забезпечити постійний моніторинг жінки в умовах ВАІТ.
При тяжкій ПЕ необхідно вирішити питання про пологи після стабілізації гемодинамічного стану матері, після проведення профілактики РДС плода та транспортування вагітної жінки до закладу, що надає третинну (високоспеціалізовану) медичну допомогу (за можливості).
34+0 – 36+6 тижнів: при тяжкій ПЕ показано розродження до 48 год – у закладі, що надає третинну (високоспеціалізовану) медичну допомогу, після стабілізації стану вагітної; при помірній ПЕ при стабільному стані плода – консервативна тактика.
Розродження жінок із помірною ПЕ після 37 тижнів – упродовж 24-48 год, після стабілізації гемодинаміки, при забезпеченні цілодобової доступності екстреної допомоги та адекватного моніторингу за станом матері й плода.
Розродження жінок із тяжкою ПЕ після 37 тижнів – лише у закладі, що надає третинну (високоспеціалізовану) медичну допомогу, впродовж 24 год після стабілізації стану гемодинаміки.
Підвищена резистентність у судинах пуповини вдвічі знижує відсоток успішних вагінальних пологів; при нульовому або реверсивному кровотоку показаний кесарів розтин.
Можливість пологів через природні пологові шляхи має бути розглянута в усіх випадках ПЕ (включаючи тяжку) за відсутності показань до кесаревого розтину, задовільному стані плода.
Кінцевий вибір методу розродження повинен ґрунтуватися на аналізі клінічної ситуації, враховувати стан матері, плода, можливості лікувального закладу, досвід лікарів.
5. Спостереження у пологах
Продовжити допологову АГТ.
АТ слід вимірювати щогодини при помірній ПЕ, при тяжкій – проводити постійний моніторинг.
Забезпечити адекватне знеболення пологів. За відсутності протипоказань оптимальним методом знеболення пологів є епідуральна аналгезія.
Якщо АТ є стабільним, зазвичай не обмежують тривалість другого періоду пологів.
Протисудомну терапію та АГТ проводять упродовж усього періоду пологів (у т. ч. під час кесаревого розтину), щоб підтримати показники САТ <160 мм рт. ст. та ДАТ <110 мм рт. ст.
6. Післяпологовий нагляд
Контроль АТ у жінок із ПЕ після пологів: 4 рази на добу протягом 5 днів (тяжка ПЕ).
У жінок із тяжкою ПЕ після пологів слід підтримувати такі рівні АТ: САТ <160 мм рт. ст., ДАТ <100 мм рт. ст.
У жінок із цукровим діабетом АТ необхідно підтримувати на рівні <130/80 мм рт. ст.
Профілактика тромбоемболічних ускладнень у післяпологовому періоді має проводитись у жінок із ПЕ з додатковими факторами ризику.
У жінок із тяжкою ПЕ АГТ продовжують у післяпологовому періоді.
У жінок без супутніх патологій АГТ необхідно проводити для підтримання АТ <140/90 мм рт. ст. Дози АГТ поступово зменшують, але не раніше ніж через 48 год після пологів. Якщо жінка отримувала два або більше антигіпертензивних препарати – один препарат скасовують.
Терапія МС триває не менше 24 год після пологів або після останнього нападу судом.
Лікарські засоби для зниження АТ у жінок, які годують грудьми: ніфедипін, бета-адреноблокатори, каптоприл та еналаприл.
4.6. Особливості медичної допомоги при тяжкій прееклампсії
1. Контроль інфузії магнію сульфату
В антенатальному періоді призначення магнію сульфату має супроводжуватися кардіомоніторуванням плода.
Введення магнію сульфату не можна переривати тільки на підставі зниження АТ.
Тривалість терапії магнію сульфату – не менше 24 год.
Рішення щодо зміни швидкості введення магнію сульфату (збільшення/зменшення дози) або припинення терапії магнію сульфату приймають на підставі оцінки показників сироваткового магнію або у разі появи клінічних ознак токсичності магнію сульфату (сплутана свідомість, зниження ЧД до 12 і менше за хвилину, зниження SpO2 <95%, пригнічення колінних рефлексів, розвиток AV-блокади (див. додаток 4).
Моніторинг стану вагітної під час проведення терапії магнію сульфату:
- вимірювання АТ кожні 20 хвилин;
- підрахунок частоти серцевих скорочень (ЧСС);
- спостереження за частотою та характером дихання (ЧД має бути >14 за хвилину);
- визначення концентрації магнію кожні 4-6 год (терапевтичний діапазон – 3-8 ммоль/л);
- визначення сатурації О2 (>95%); перевірка колінних рефлексів кожні 2 год; контроль погодинного діурезу (>0,5 мл/кг/год);
- аускультація серцебиття плода щогодини, фетальний моніторинг (за показаннями).
Протипоказання до терапії магнієм сульфату:
- гіпокальціємія (<1 ммоль/л іонізованого кальцію);
- пригнічення дихального центру (ЧД <14/хв);
- артеріальна гіпотензія (САТ <90 мм рт. ст.), кахексія (ІМТ <16 кг/м2).
Тільки за неефективності або непереносимості терапії магнію сульфату та протягом короткого проміжку часу може використовуватися діазепам (10-20 мг внутрішньовенно). Рутинне використання діазепаму у якості протисудомного засобу у пацієнток із ПЕ та еклампсією не рекомендоване. У пацієнток з еклампсією діазепам – це лише допоміжний седативний засіб при проведенні ШВЛ.
Застосування тіопенталу натрію (вища разова доза – 1,0 г, добова – 5,0 г внутрішньовенно) має розглядатися тільки як седація та протисудомна терапія за умови ШВЛ.
2. Інфузійна терапія (ІТ) при прееклампсії
Проведення ІТ не є рутинною практикою при лікуванні прееклампсії. ІТ не повинна застосовуватися для лікування олігурії (<0,5 мл/кг/год).
Для лікування стійкої олігурії не рекомендоване введення допаміну та фуросеміду.
Загальний об’єм рідини обмежується фізіологічною добовою потребою (40-45 мл/кг/добу) з урахуванням введеної та випитої рідини та нефізіологічних втрат (крововтрата тощо), але не більше 80 мл/год або 1 мл/кг/год. При проведенні ІТ баланс рідини має бути від’ємним.
Максимальний об’єм інфузії не повинен перевищувати 800 мл/добу.
У разі необхідності корекції колоїдно-онкотичного тиску (альбумін плазми <25 г/л або загальний білок плазми <50 г/л) показано введення 15-25% альбуміну.
Свіжозаморожена плазма не рекомендується для корекції КОТ.
Контроль показників центральної гемодинаміки проводити за допомогою ехокардіографії або неінвазивного контролю серцевого викиду (за можливості).
Рутинний моніторинг центрального венозного тиску не рекомендований.
За необхідності катетеризації центральної вени дану маніпуляцію проводити під контролем ультразвукового дослідження судин.
3. Знеболення пологів та кесаревого розтину при ПЕ
Вибір методу анестезії повинен залежати від досвіду лікаря-анестезіолога.
Раннє введення епідурального катетера (за відсутності протипоказань) рекомендоване для контролю болю під час пологів.
Визначення кількості тромбоцитів має бути проведено всім пацієнткам із ПЕ, які готуються до розродження, якщо не проведено раніше.
При операції кесаревого розтину у жінок із ПЕ методом вибору є регіонарна (спінальна, епідуральна, спінально-епідуральна) анестезія за відсутності протипоказань.
Умови для проведення регіонарної анестезії при тяжкій ПЕ та після нападу еклампсії: відсутність судом, рівень свідомості 14-15 балів (за шкалою Глазго), відсутність неврологічного дефіциту, контрольований АТ, відсутність коагулопатії, рівень тромбоцитів > 100х109/л, відсутність ознак гострого порушення стану плода.
При операції кесаревого розтину у жінок із еклампсією метод вибору — загальна анестезія.
Для індукції використовують тіопентал натрію (4-5 мг/кг).
У випадках значної вихідної артеріальної гіпертензії (АТ >190/130 мм рт. ст.) у вагітних із ПЕ/еклампсією допускається застосування фентанілу 50-100 мкг до народження дитини, а також урапідилу. Міорелаксація забезпечується суксаметонієм (1,5 мг/кг).
Не припиняти введення МС під час розродження!
Після операції продовжують введення МС зі швидкістю 1-2 г/ год із метою запобігання судомному нападу.
4.7. Тактика ведення у разі еклампсії
Допомогу починають надавати на місці, де стались судоми (див. додаток 5).
Необхідно:
- зафіксувати час та покликати колег на допомогу;
- захистити жінку від ушкоджень, утримуючи її під час судом;
- підготувати обладнання (повітроводи, відсмоктувач, маска, мішок Амбу, кисень) та магнію сульфату для болюсного введення.
Після судом, за необхідності, очистити електровідсмоктувачем ротову порожнину та гортань. Провести аускультацію легень. За можливості проводять інгаляцію киснем.
Покласти жінку на рівну поверхню у положенні на лівому боці або зі зміщенням матки вліво на 15-20°.
Забезпечити подачу кисню (100% кисень зі швидкістю 8-10 л за хвилину), оцінити дихання після нападу судом, пульсоксиметрія, аускультація легень для виключення аспірації або набряку.
За умови розвитку тривалого апное негайно розпочати примусову вентиляцію маскою з подачею 100% кисню. Якщо судоми повторюються або хвора залишається у стані коми, вводять м’язові релаксанти (2 мг/кг суксаметонію) та переводять пацієнтку на ШВЛ.
Після нападу негайно розпочати терапію магнію сульфатом, не використовувати діазепам у якості альтернативи магнію сульфату.
Ввести болюс 4 г (16 мл 25% розчину + 34 мл 0,9% розчину хлориду натрію) упродовж 5 хвилин внутрішньовенно, потім продовжувати по 1-2 г/год. Якщо напад повторюється, внутрішньовенно вводять ще 2 г (8 мл 25% розчину) протягом 3-5 хвилин.
Замість додаткового болюсу магнію сульфату можна використовувати діазепам 5-10 мг внутрішньовенно (2-5 мг за хвилину, максимум 10 мг), АБО мідазолам 5-10 мг внутрішньовенно протягом 2-5 хвилин, АБО клоназепам 1-2 мг внутрішньовенно протягом 2-5 хвилин.
Якщо САТ >160 мм рт. ст. або ДАТ >110 мм рт. ст., проводять АГТ. Намагатися знизити САТ до 130-150 мм рт. ст. і ДАТ до 80-90 мм рт. ст.
Якщо напад судом триває понад 30 хвилин, цей стан розглядають як екламптичний статус.
Не призначати метилергометрин!
Після нападу судом показане невідкладне розродження. Найкращим методом розродження після нападу еклампсії є кесарів розтин.
Розродження має бути здійснене незалежно від терміну гестації. Розглянути використання карбетоцину, якщо є ризик ППК. Профілактика ВТЕ.
У випадках розвитку нападу еклампсії в кінці другого періоду пологів можливе використання вихідних акушерських щипців. Активне ведення третього періоду пологів.
Показання до подовженої ШВЛ у разі еклампсії:
- кома;
- крововилив у мозок;
- поєднання з коагулопатичною кровотечею;
- поєднання з шоком (геморагічним, септичним, анафілактичним);
- набряк легень;
- нестабільна гемодинаміка;
- прогресуюча поліорганна недостатність.
Критерії припинення ШВЛ:
- повне відновлення свідомості;
- відсутність судом та судомної готовності без застосування протисудомних препаратів;
- стабілізація гемодинаміки;
- припинення дії препаратів, які пригнічують дихання; відсутність ознак гострого респіраторного дистрес-синдрому;
- стабільність стану системи гемостазу;
- сатурація О2 >95%, PaO2 >120 мм рт. ст. при FiO2 <0,4 (PaO2/FiO2 >300).
Інтенсивна терапія еклампсії без ШВЛ:
- напад судом виник під дією надзвичайних стимулів (перейми, потуги) або у післяпологовому періоді;
- після нападу еклампсії зберігаються елементи свідомості;
- відсутність неврологічної симптоматики;
- відсутність інших показань до ШВЛ.
Післяпологовий період
Жінку, яка перенесла еклампсію, наглядають в умовах ВАІТ.
Рання нутритивна підтримка до 25 ккал/кг/добу (назогастральний зонд після операції).
Магнію сульфату 1-2 г/год внутрішньовенно не менше доби.
Профілактика тромбоемболічних ускладнень: введення профілактичних доз низькомолекулярного гепарину за відсутності протипоказань (коагулопатія, тромбоцитопенія, неконтрольована артеріальна гіпертензія, геморагічні ускладнення) починається через 8-12 год після розродження.
4.8. Тактика ведення при HELLP-синдромі
Невідкладне розродження. За відсутності умов для пологів через природні родові шляхи – абдомінальне розродження, при розвиненому
HELLP-синдромі кесарів розтин є золотим стандартом.
Профілактика масивної інтра- та післяопераційної крововтрати (перев’язування висхідних гілок маткових артерій, інгібітори фібринолізу – транексамова кислота 1 г, повторити через 8 год), СЗП.
Призначення кортикостероїдів у якості лікувального заходу не рекомендоване.
Трансфузія тромбоцитарної маси у разі, якщо тромбоцити <20х109/л за відсутності геморагічного синдрому, або <50х109/л за наявності геморагічних проявів.
Загальний об’єм рідини (40-45 мл/кг/добу) з урахуванням введеної та випитої рідини та нефізіологічних втрат (крововтрата тощо), але не більше 80 мл/год. При проведенні ІТ баланс рідини має бути від’ємним. Максимальний об’єм ІТ не повинен перевищувати 800 мл/добу.
У разі необхідності корекції КОТ (альбумін плазми <25 г/л або загальний білок плазми <50 г/л) показано введення альбуміну.
Гіпотензивна терапія (при АТ >150/100 мм рт. ст.).
Профілактика гнійно-септичних ускладнень: антибактеріальна терапія.
Інгібітори фібринолізу (транексамова кислота – 1 г болюсно внутрішньовенно, до 4 г/год).
Подовжена ШВЛ до стабілізації вітальних функцій та корекції гемостазу.
Ускладнення HELLP
Крововилив у мозок.
Відшарування плаценти.
Синдром дисемінованого внутрішньосудинного згортання крові.
Післяпологова кровотеча
Передчасні пологи.
Гострий респіраторний дистрес-синдром.
Спонтанний підкапсульний розрив печінки.
Післяпологовий період
Ведення жінки, яка перенесла HELLP-синдром, здійснюється відповідно до ведення жінок після тяжкої прееклампсії.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження УКПМД засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні клінічних маршрутів пацієнта (КМП) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до КМП, та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій МОЗ України. Державний реєстр лікарських засобів України знаходиться за посиланням http://www.drlz.kiev.ua.
5.1. Первинна медична допомога
Кадрові ресурси: лікарі загальної практики – сімейні лікарі, лікарі-терапевти, лікарі акушери-гінекологи, середній медичний персонал.
Матеріально-технічне забезпечення
Оснащення: відповідно до табеля оснащення.
Лікарські засоби для профілактики та невідкладної допомоги (порядок переліку не впливає на порядок призначення):
Бета-адреноблокатори: бісопролол, карведилол, метопролол, небіволол.
Блокатори кальцієвих каналів: ніфедипін, амлодипін.
Антиадренергічні засоби з центральним механізмом дії: клонідин, метилдофа.
Розчини магнію: магнію сульфат.
Антиагрегантні засоби: ацетилсаліцилова кислота.
Препарати кальцію, кальцій у комбінації з вітаміном D та/або іншими препаратами.
5.2. Вторинна (спеціалізована) медична допомога
Кадрові ресурси: лікарі акушери-гінекологи, лікарі-анестезіологи, лікарі-терапевти, лікарі-кардіологи, лікарі-ендокринологи, лікарі-нефрологи, лікарі-невропатологи, лікарі-офтальмологи, медичні сестри, інші медичні працівники, які беруть участь у наданні вторинної медичної допомоги вагітним із гіпертензивними розладами.
Матеріально-технічне забезпечення
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (порядок переліку не впливає на порядок призначення):
Бета-адреноблокатори: бісопролол, есмолол, карведилол, метопролол, небіволол.
Блокатори кальцієвих каналів: ніфедипін, амлодипін.
Блокатори альфа-адренорецепторів: урапідил.
Антиадренергічні засоби з центральним механізмом дії: метилдофа.
Розчини магнію: магнію сульфат.
Психолептичні засоби: діазепам, мідозолам, клоназепам.
Антиагрегантні засоби: ацетилсаліцилова кислота.
Препарати кальцію, кальцій у комбінації з вітаміном D та/або іншими препаратами.
Кровозамінники та білкові фракції плазми крові: альбумін.
Вазодилататори: гліцерилу тринітрат.
Інгібітори фібринолізу: транексамова кислота.
Засоби для загальної анестезії: тіопентал, пропофол.
Утеротонічні засоби: окситоцин, карбетоцин.
Міорелаксанти: суксаметоній.
Засоби для опіоїдної анестезії: фентаніл.
Засоби для інфузії: збалансовані розчини електролітів, гіперосмолярні розчини на основі багатоатомних спиртів.
Кортикостероїди для системного застосування: бетаметазон, дексаметазон.
5.3. Третинна (високоспеціалізована) медична допомога
Кадрові ресурси: лікарі акушери-гінекологи, лікарі-анестезіологи, лікарі-терапевти, лікарі-кардіологи, лікарі-ендокринологи, лікарі-нефрологи, лікарі-невропатологи, лікарі-офтальмологи, медичні сестри, інші медичні працівники, які беруть участь у наданні третинної медичної допомоги вагітним із гіпертензивними розладами.
Матеріально-технічне забезпечення
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (порядок переліку не впливає на порядок призначення):
Бета-адреноблокатори: бісопролол, есмолол, карведилол, метопролол, небіволол.
Блокатори кальцієвих каналів: ніфедипін, амлодипін.
Блокатори альфа-адренорецепторів: урапідил.
Антиадренергічні засоби з центральним механізмом дії: клонідин, метилдофа.
Розчини електролітів: магнію сульфат.
Антиагрегантні засоби: ацетилсаліцилова кислота.
Препарати кальцію, кальцій у комбінації з вітаміном D та/або іншими препаратами.
Психолептичні засоби: діазепам, мідозолам, клоназепам.
Кровозамінники та білкові фракції плазми крові: альбумін.
Вазодилататори: гліцерилу тринітрат.
Інгібітори фібринолізу: транексамова кислота.
Засоби для загальної анестезії: тіопентал, пропофол.
Утеротонічні засоби: окситоцин, карбетоцин.
Міорелаксанти: суксаметоній.
Засоби для опіоїдної анестезії: фентаніл.
Засоби для інфузії: збалансовані розчини електролітів, гіперосмолярні розчини на основі багатоатомних спиртів.
Кортикостероїди для системного застосування: бетаметазон, дексаметазон.
VII. Перелік літературних джерел, використаних при розробці Уніфікованого клінічного протоколу медичної допомоги
1. Електронний документ «Клінічна настанова, заснована на доказах «Гіпертензивні розлади у вагітних», 2021 (https://www.dec.gov.ua/cat_mtd/galuzevi-standarti-ta-klinichni-nastanovi/).
2. Наказ Міністерства охорони здоров’я України від 13 серпня 2021 року № 1731 «Про внесення змін до наказу Міністерства охорони здоров’я України від 18 серпня 2020 року № 1908».
3. Наказ Міністерства охорони здоров’я України від 27 грудня 1999 року № 302 «Про затвердження форм облікової статистичної документації, що використовується в поліклініках (амбулаторіях)».
4. Наказ Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
5. Наказ Міністерства охорони здоров’я України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований у Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
6. Наказ Міністерства охорони здоров’я України від 29 травня 2013 року № 435 «Про затвердження первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну та стаціонарну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований у Міністерстві юстиції України 17 червня 2013 року за № 990/23522.
7. Наказ Міністерства охорони здоров’я України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований у Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
8. Наказ Міністерства охорони здоров’я України від 31 грудня 2014 року № 1028 «Про медичне застосування деяких видів антигіпертензивних лікарських засобів».
9. Наказ Міністерства охорони здоров’я України від 6 лютого 2015 року № 51 «Про затвердження Порядку транспортування вагітних, роділь та породіль в Україні», зареєстрований у Міністерстві юстиції України 26 лютого 2015 р. за № 220/26665.
10. Наказ Міністерства охорони здоров’я України від 28 лютого 2020 року № 587 «Деякі питання ведення Реєстру медичних записів, записів про направлення та рецептів в електронній системі охорони здоров’я», зареєстрований у Міністерстві юстиції України 5 березня 2020 року за № 236/34519.
11. Наказ Міністерства охорони здоров’я України від 18 вересня 2020 року № 2136 «Деякі питання ведення Реєстру медичних висновків в електронній системі охорони здоров’я», зареєстрований у Міністерстві юстиції України 30 вересня 2020 року за № 952/35235.
12. Наказ Міністерства охорони здоров’я України від 30 листопада 2020 року № 2755 «Про затвердження Порядку ведення Реєстру пацієнтів в електронній системі охорони здоров’я», зареєстрований у Міністерстві юстиції України 13 січня 2021 року за № 44/35666.
13. Наказ Міністерства охорони здоров’я України від 10 грудня 2020 року № 2857 «Про внесення змін до Примірного табеля матеріально-технічного оснащення закладів охорони здоров’я та фізичних осіб-підприємців, які надають первинну медичну допомогу».
14. Наказ Міністерства охорони здоров’я України від 1 червня 2021 року № 1066 «Деякі питання формування медичних висновків про тимчасову непрацездатність та проведення їхньої перевірки», зареєстрований у Міністерстві юстиції України 02 червня 2021 року за № 728/36350.
15. Наказ МОЗ України від 22 квітня 2021 року № 792 «Про затвердження тринадцятого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
16. «Стан здоров’я жіночого населення в Україні за 2020 рік», Державного закладу «Центр медичної статистики МОЗ України».