10 листопада, 2020
Трубно-перитонеальне непліддя: а чи здорові чоловіки?*
 Досліджено стан репродуктивного здоров’я у 640 чоловіків із непліддям у шлюбі, які звернулися за медичною допомогою до Українського державного інституту репродуктології НМАПО ім. П. Л. Шупика. Причиною безпліддя подружжів вважалася двобічна відсутність або непрохідність маткових труб у жінок. Ці пари було направлено для лікування непліддя методом простого запліднення in vitro в рамках державної програми, що передбачала репродуктивну здатність чоловіків. Встановлено, що в парах із безпліддям, причиною якого вважається трубно-перитонеальна патологія у жінок, є частими порушення фертильності у чоловіків. Щонайменше вони мають місце у 33,6% осіб. Основною причиною зниження генеративного потенціалу у цих пацієнтів є інфекційно-запальна патологія урогенітальної системи, що діагностується більш ніж у половині випадків. Частим є безсимптомне інфікування статевих органів.
Досліджено стан репродуктивного здоров’я у 640 чоловіків із непліддям у шлюбі, які звернулися за медичною допомогою до Українського державного інституту репродуктології НМАПО ім. П. Л. Шупика. Причиною безпліддя подружжів вважалася двобічна відсутність або непрохідність маткових труб у жінок. Ці пари було направлено для лікування непліддя методом простого запліднення in vitro в рамках державної програми, що передбачала репродуктивну здатність чоловіків. Встановлено, що в парах із безпліддям, причиною якого вважається трубно-перитонеальна патологія у жінок, є частими порушення фертильності у чоловіків. Щонайменше вони мають місце у 33,6% осіб. Основною причиною зниження генеративного потенціалу у цих пацієнтів є інфекційно-запальна патологія урогенітальної системи, що діагностується більш ніж у половині випадків. Частим є безсимптомне інфікування статевих органів.
Запропоновано вдосконалення організації початкової медичної допомоги парам із безпліддям, що передбачає надання медичної допомоги акушерами-гінекологами та обов’язково сексопатологами-андрологами або урологами у великих, добре обладнаних акушерсько-гінекологічних установах.
Ключові слова: трубно-перитонеальне безпліддя, репродуктивне здоров’я чоловіків, інфекційно-запальні захворювання сечостатевої системи.
Безпліддя у шлюбі – значуща медико-біологічна, особистісна, соціальна і демографічна проблема для багатьох країн світу [6, 10‑15].
Неплідний шлюб, що значно поширений у світі, є дуже важливою проблемою і для нашої країни. Це пов’язано зі складною демографічною ситуацією, що з року в рік погіршується, та глибокою соціально-економічною кризою [3, 4].
Репродукція – функція парна і визначається генеративною здатністю обох партнерів. І хоча подекуди і зараз жінку традиційно вважають основною «винуватицею» безпліддя у шлюбі, на думку сучасних фахівців, у розвитку цієї патології порушення фертильності у чоловіків і жінок відіграють приблизно однакову роль [1, 5, 7‑9]. Водночас, згідно з даними державних статистичних звітів, в Україні розповсюдженість чоловічої складової у безплідному шлюбі у 4‑5 разів нижча за жіночу. Дані про непліддя у чоловіків в окремих регіонах країни є дуже неоднорідними та суперечливими. І якщо причини непліддя у жінок і шляхи їх усунення у статистичних звітах МОЗ України висвітлено достатньо детально, то дані щодо причин безпліддя у чоловіків і шляхів їх подолання фактично відсутні [2, 4].
Визначення частоти та основних причин порушення чоловічої дітородної функції в парах із непліддям, розробка медичних заходів, спрямованих на покращення репродуктивного здоров’я подружжя є актуальними для зменшення кількості безплідних шлюбів у країні.
Метою дослідження було вивчення стану репродуктивного здоров’я чоловіків із безпліддям у шлюбі, зумовленим трубно-перитонеальною патологією у жінок.
Матеріали і методи дослідження
Стан репродуктивного здоров’я було вивчено у 640 чоловіків із непліддям у шлюбі, які звернулися за медичною допомогою до Українського державного інституту репродуктології (УДІР) НМАПО ім. П.Л. Шупика. Причиною безпліддя подружжів вважалася двобічна непрохідність або відсутність обох маткових труб у жінок. Ці пари було направлено до УДІР для лікування непліддя методом простого запліднення in vitro (IVF) у рамках державної програми. Однією з умов участі у програмі була відсутність порушень репродуктивної функції у чоловіків, що мало бути підтверджено певним обстеженням, зокрема наявністю нормальних показників спермограми, виконаної в останні 3 міс.
Обстежені чоловіки здебільшого вважали себе здатними до батьківства. Особливо наполягали на цьому ті з них, у яких раніше, у теперішньому або попередніх шлюбах, були діти або їхні дружини (партнерки) вагітніли. Втім, частина чоловіків цієї групи була обстежена неповністю або надто давно. Як скоро з’ясувалося, нерідко дослідження еякуляту в них проводилося некваліфіковано, неправильно оцінювалися його результати. Це спонукало до визначення стану їх репродуктивного здоров’я додатково.
Вік обстежених становив від 21 до 56 років, середній вік – 34,1±0,24 року. Здебільшого (86,5%) пацієнти були 26‑40-річного віку. Переважна більшість осіб мала середню спеціальну, вищу або незакінчену вищу освіту; 70,3% чоловіків перебували у першому шлюбі, 29,7% – у повторному. Тривалість безпліддя у теперішньому шлюбі становила до 17 років. У 64,3% обстежених непліддя спостерігалося протягом 4 років і більше, тобто було таким тривалим, коли зачаття без медичної допомоги стає малоймовірним. Це було наслідком як пізніх звернень подружжів за медичною допомогою, так і відсутністю ефекту від лікування, яке частина з них отримувала.
Для визначення стану чоловічого репродуктивного здоров’я здійснювалися:
- детальний збір анамнезу в подружніх (партнерських) пар й окремо у чоловіків;
- загальний огляд та фізикальне обстеження статевих органів чоловіків;
- мікроскопічне дослідження еякуляту;
- мікроскопія уретрального зішкрібку та секрету простати, бактеріологічний посів сперми та спеціальні дослідження для виявлення внутрішньоклітинних збудників – хламідії, уреаплазми, мікоплазми (полімеразна ланцюгова реакція, культуральне дослідження, імуноферментний аналіз);
- УЗД простати та органів калитки з допплерометрією її судин;
- гормональні дослідження для визначення в сироватці крові вмісту тестостерону – вільного і загального, фолікулостимулюючого і лютеїнізуючого гормонів, пролактину та естрадіолу (імуноферментний аналіз, імунохімічне дослідження з електролюмінісцентною детекцією).
Результати дослідження та їх обговорення
Встановлено, що у чоловіків із безпліддям у шлюбі, причиною якого вважалася лише трубно-перитонеальна патологія у жінок, нормальні показники спермограми мали місце лише у 66,4% випадків. У 33,6% осіб було визначено явища патоспермії, тобто очевидні генеративні розлади. Порушення фертильності в них проявлялися різними змінами кількісних і якісних показників еякуляту та їх поєднанням. Найбільш часто (у 64,2% випадків) відмічалася астенозооспермія, як ізольована (30,7%), так і в поєднанні з іншими порушеннями сперми – олігозооспермією, тератозооспермією тощо (33,5%). Дуже часто (46,1% обстежених) спостерігалися запальні зміни еякуляту, що проявлялися збільшенням кількості лейкоцитів, підвищеною кількістю бактерій, а також аглютинацією сперматозоїдів, підвищеною в’язкістю сперми, малою кількістю лецитинових зерен, наявністю слизу. У 15,8% чоловіків запальні зміни сперми були ізольованими, у 30,3% – поєднувалися з іншими видами патоспермії. У більшості пацієнтів із кількісними або якісними порушеннями спермограми було відмічено граничні (53,0%) і субфертильні (37,5%) зміни еякуляту. Здебільшого за допомогою лікування такі порушення можна усунути, в результаті чого чоловіча дітородна функція відновлюється. Виражені порушення мали місце у 9,5% пацієнтів, що робило їх майже нездатними до запліднення. Випадків аспермії та азооспермії, за яких запліднення неможливе, виявлено не було. Не виключено, що такі значні порушення фертильності зустрічаються у чоловіків у парах із трубно-перитонеальним безпліддям у жінок. Однак ці подружжя не направляють на лікування непліддя з використанням методу простого IVF.
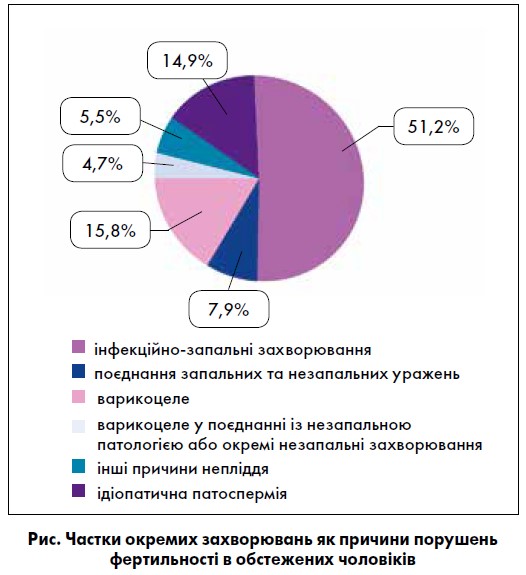 Зіставлення в обстежених показників спермограм із наявністю в них тих чи інших уражень статевих органів, іншої патології, шкідливих звичок, повсякденної поведінки, що сформувала стиль життя, дозволило встановити найбільш значущі причини порушення репродуктивного здоров’я у чоловіків із непліддям у шлюбі (рисунок).
Зіставлення в обстежених показників спермограм із наявністю в них тих чи інших уражень статевих органів, іншої патології, шкідливих звичок, повсякденної поведінки, що сформувала стиль життя, дозволило встановити найбільш значущі причини порушення репродуктивного здоров’я у чоловіків із непліддям у шлюбі (рисунок).
Визначено, що здебільшого до порушень фертильності у чоловіків із безпліддям у шлюбі, причиною якого вважалася тільки трубно-перитонеальна патологія у жінок, призводили запальні, переважно інфекційно-зумовлені, захворювання сечостатевої системи. Частка цих захворювань серед інших причин порушень генеративної функції в пацієнтів сягала 51,2%. Найбільш частою патологією був хронічний простатит (40,5%). Також мали місце хронічний простатовезикуліт, поєднання хронічного простатиту із хронічним епідидимітом, тільки хронічний епідидиміт.
У 7,9% осіб причиною порушень дітородної здатності було поєднання запальних і незапальних уражень статевих органів. В основному спостерігалися хронічний простатит разом із варикоцеле.
У цілому, інфекційно-запальні захворювання як окремо, так і в поєднанні з незапальними у якості причини репродуктивних розладів мали місце у 59,1% обстежених, тобто більш ніж у половини.
Як відомо, найбільш доведеним механізмом розвитку непліддя в парі, що пов’язане з урогенітальними інфекціями у чоловіка, вважають передачу їх партнерці з подальшим виникненням у неї запального процесу органів малого таза і розвитком непрохідності маткових труб. Тому чоловіки з інфекційно-запальними захворюваннями статевих органів не тільки самі мають порушення фертильності, а й призводять до розвитку таких у дружин. Інфекційні ураження сечостатевої системи у чоловіків становлять також ризик для здоров’я і життя майбутньої дитини. У разі запліднення інфікованою спермою можливі інфікування ембріона, внутрішньоутробна інфекція та вади розвитку у плода, мимовільні викидні.
Одним із обов’язкових досліджень у чоловіків із пар, яких направляли на лікування безпліддя у шлюбі в рамках державної програми, згідно із протоколом, було бактеріологічне дослідження еякуляту. У результаті його проведення патогенну мікрофлору (Staphylococcus haemolyticus, Staphylococcus aureus, Streptococcus pyogenes гр. А) у будь-якому титрі та умовно-патогенних мікроорганізмів (Enterococcus faecalis, Escherichia coli, Staphylococcus epidermidis, Staphylococcus saprophyticus, Enterobacter aerogenes, Acinetobacter, Streptococcus viridans, Proteus vulgaris, Proteus mirabilis) у титрі ≥103 було виявлено у 28,4% обстежених. У 67,0% випадків було встановлено наявність одного мікробного агента, у 33,0% – двох-трьох. Частоту, з якою було виділено ті чи інші мікроорганізми, представлено в таблиці.
На особливу увагу заслуговує той факт, що бактеріоспермія визначалася не тільки у пацієнтів з інфекційно-запальними захворюваннями статевих органів. Як показали наші дослідження, вона мала місце і у 17,0% осіб із патоспермією, зумовленою як незапальними ураженнями органів репродуктивної системи, так й іншими факторами, у т.ч. порушеннями фертильності неясного генезу. Більше того, бактеріоспермія спостерігалася у 12,0% чоловіків із нормальними показниками спермограми.
У переважної більшості пацієнтів без запальних уражень сечостатевої системи виділялися E. faecalis, S. epidermidis, S. haemolyticus, E. coli у титрах 103‑105.
В обстежених чоловіків нерідко зустрічалися і внутрішньоклітинні патогени, які теж не завжди мають клінічні прояви й не виявляються за допомогою бактеріологічного дослідження. Проте, згідно із протоколом програми, пошук внутрішньоклітинної інфекції не був обов’язковим дослідженням у чоловіків і не проводився в усіх обстежених.
На наш погляд, безсимптомну бактеріоспермію, що свідчить про наявність інфекції в органах урогенітальної системи, слід розглядати як потенційно небезпечну. У чоловіка знаходять те чи інше незапальне захворювання статевих органів, із ним пов’язують порушення репродуктивної функції та проводять певне лікування, тоді як інфекційний агент не усувається й може передаватися жінці. Те ж саме відбувається і тоді, коли у пацієнта уражень сечостатевої системи не виявлено, показники спермограми у нього нормальні і його вважають здоровим. Інфекція органів урогенітальної системи за умов зниження імунітету (переохолодження, перенесення гострого респіраторного вірусного або іншого інфекційного захворювання, часті або тяжкі стреси, депресивний стан тощо) може призвести до розвитку у чоловіка запального ураження репродуктивних органів. Вірогідно, що спроби запліднення інфікованою спермою будуть менш вдалими, враховуючи можливий безпосередній негативний вплив інфекції на стан сперматозоїдів. До того ж у випадках настання запліднення інфікованою спермою є велика небезпека інфікування ембріона та плода.
Серед причин порушення фертильності в обстежених чоловіків також визначалися варикоцеле (у 15,8% випадків), поєднання варикоцеле зі сперматоцеле (3,3%), тільки сперматоцеле або водянка оболонок яєчка (1,4%). У 5,1% чоловіків до зниження генеративної здатності призводили куріння, зловживання алкоголем, хронічна перевтома, депривація сну, часті стреси на фоні емоційного перенапруження, поєднання окремих із цих факторів.
Таким чином, проведене дослідження показало, що в парах із непліддям, причиною якого вважається трубно-перитонеальна патологія у жінок, часто (щонайменше у третині випадків) має місце порушення дітородної здатності й у чоловіків. Більш ніж у половини з них до порушення фертильності призводять інфекційно-запальні ураження сечостатевої системи, нерідко спостерігається безсимптомне інфікування статевих органів. Проте, вважаючи себе здоровими, чоловіки не лікуються. Нелікована урогенітальна інфекція в них може призводити до виникнення та/або підтримання інфекційно-запальної патології органів малого таза у жінок, не дозволяє ефективно її усувати, що в кінцевому підсумку виливається в розвиток трубно-перитонеального безпліддя. Так само й неусунена інфекція у жінок викликає та підтримує інфекційно-запальні захворювання у чоловіків і веде до порушень у них фертильності.
Отримані дані підтверджують існуюче положення про те, що при безплідді у шлюбі, незалежно від очевидної причини його виникнення, ретельного обстеження потребують обидва партнери – і чоловік, і жінка. Передусім у них слід провадити ретельний пошук інфекційно-запальної патології статевих органів, а також їх безсимптомного інфікування як бактеріальними, так і внутрішньоклітинними збудниками, механізм передачі яких пов’язаний зі статевим шляхом.
З огляду на те що для лікування непліддя методом IVF у межах програми чоловіки мали бути здоровими, визначення у 33,6% із них порушень фертильності вказує не тільки на низький рівень їх обстеження, а й на низьку якість надання медичної допомоги парам із непліддям у цілому.
Нами висунуто пропозиції щодо удосконалення організації початкової медичної допомоги подружжям із безпліддям.
Зважаючи на те що в країні в переважній більшості випадків ініціаторами звернень за медичною допомогою у зв’язку з непліддям у шлюбі є жінки, які з цього приводу консультуються акушерами-гінекологами, а також беручи до уваги розвиненість в Україні акушерсько-гінекологічної служби (на відміну від андрологічної), запропоновано створення початкової ланки надання медичної допомоги парам із безпліддям при великих, добре обладнаних акушерсько-гінекологічних установах. У цих медичних закладах має здійснюватися консультативна, діагностична і частково лікувальна робота, спрямована на подолання непліддя. У них мають працювати як акушери-гінекологи, так і обов’язково сексопатологи-андрологи або урологи, добре обізнані у питаннях безпліддя. У штаті закладу повинен бути спеціаліст (лікар-лаборант або біолог) із проведення дослідження еякуляту, а також лікар функціональної діагностики, який володіє навичками УЗД статевих органів чоловіка, у т.ч. допплерометрії судин калитки.
Діагностичні стратегії та оцінка прогнозу ефективності лікування безпліддя мають бути спрямовані на конкретну подружню пару. Тому надання медичної допомоги із приводу непліддя в таких установах має розпочинатися з консультування подружжя, тобто одночасно чоловіка і жінки. При цьому необхідно враховувати не тільки стан здоров’я кожного з партнерів, а й психоемоційні міжособистісні відносини, що склалися в сім’ї, рівень усвідомлення майбутніми батьками необхідності поєднання зусиль для подолання непліддя. Сумісне консультування пари допоможе виробити план дій, зрозумілий для кожного з подружжя. Усвідомлення власної відповідальності щодо виконання призначень лікаря значно підвищить їх ефективність, а необхідність взаємної підтримки і турботи одне про одного сприятиме зростанню довіри й гармонічності відносин у сім’ї, об’єднанню родини.
Організація закладів для надання початкової медичної допомоги парам із безпліддям в обласних або окремих районних центрах великих областей не потребуватиме значних витрат, але водночас, на нашу думку, дозволить більш ефективно долати проблему безпліддя у шлюбі в країні.
Висновки
Визначено, що в парах із непліддям, причиною якого вважається трубно-перитонеальна патологія у жінок, частими є порушення фертильності у чоловіків. Щонайменше вони мають місце у 33,6% випадків.
Встановлено, що основною причиною зниження репродуктивного потенціалу у чоловіків із безпліддям у шлюбі, зумовленим двобічною відсутністю або непрохідністю маткових труб у жінок, є інфекційно-запальна патологія урогенітальної системи, що діагностується більш ніж у половини з них.
Запропоновано удосконалення організації початкової медичної допомоги парам із безплідним шлюбом, що передбачає надання медичної допомоги акушерами-гінекологами та обов’язково сексопатологами-андрологами або урологами у великих, добре обладнаних акушерсько-гінекологічних установах.
Література
- Божедомов В. А. Андрологические аспекты организации помощи бездетным парам // Вестник урологии. – 2015. – № 1. – С. 24‑34.
- Горпинченко И.И. и др. Мужское бесплодие: этиология, патогенез, классификация, диагностика и методы лечения. – Днепр: ООО «Акцент ПП», 2016. – 344 с.
- Копков В.С., Цанько І.І. Допоміжні репродуктивні технології у вирішенні демографічних проблем. Правові аспекти // Медичні аспекти здоров’я жінки. – 2013. – № 4 (68). – С. 55‑57.
- Щорічна доповідь про стан здоров’я населення, санітарно-епідемічну ситуацію та результати діяльності системи охорони здоров’я України. 2017 р. / МОЗ України, ДУ «УІСД МОЗ України». – Київ: МВЦ «Медінформ», 2018. – 458 с.
- Barratt C. L.R. et al. The diagnosis of male infertility: an analysis of the evidence to support the development of global WHO guidance-challenges and future research opportunities. Hum Reprod Update. 2017; 23(6): 660‑680. doi: 10.1093/humupd/dmx021.
- Choy J. T., Eisenberg M. L. Male infertility as a window to health. Fertil Steril. 2018; 110 (5): 810‑814. doi: 10.1016/j.fertnstert.
- Dolan A. et al. «It’s like taking a bit of masculinity away from you»: towards a theoretical understanding of men’s experiences of infertility. Sociol Health Illn. 2017. doi: 10.1111/1467‑9566. 12548.
- Hamada A. et al. Varicocele and Male Infertility. Current Concepts, Controversies and Consensus. Springer International Publishing, 2016. 107 p.
- Jungwirth A. (Chair) et al. Guidelines on Male Infertility. European Association of Urology, 2015. 42 p.
- Koochaksaraei F. Y. et al. Mental Health and Its Socio-Demographic Predictors in Male Partner of Iranian Infertile Couples. Issues Ment Health Nurs. 2016. Vol. 37 (8). P. 563‑568.
- Polis C. B. et al. Estimating infertility prevalence in low-to-middle-income countries: an application of a current duration approach to Demographic and Health Survey data. Hum Reprod. 2017. Vol. 32 (5). Р. 1064‑1074.
- Schick M. et al. Exploring involuntary childlessness in men – a qualitative study assessing quality of life, role aspects and control beliefs in men’s perception of the fertility treatment process. Hum Fertil (Camb). 2016. Vol. 19 (1). P. 32‑42.
- Sohrabvand F. et al. Frequency and epidemiologic aspects of male infertility. Acta Med Iran. 2015. Vol. 53 (4). P. 231‑235.
- Starc A. et al.Infertility and sexual dysfunctions: a systematic literature review. Acta Clin Croat. 2019; 58(3): 508‑515. doi: 10.20471/acc.
- Yusuf L. Depression, anxiety and stress among female patients of infertility; A case control study. Pak J Med Sci. 2016. Vol. 32 (6). P. 1340‑1343.
* Медичні аспекти здоров’я жінки, 2020, № 1.
Тематичний номер «Акушерство, Гінекологія, Репродуктологія» № 3 (39) 2020 р.



