14 червня, 2021
Особливості ведення пацієнтів з ожирінням
На ІІІ науково-практичній конференції з міжнародною участю «Психосоматична медицина: наука та практика», що відбулася 16-17 квітня, виступила завідувачка кафедри сімейної медицини Одеського національного медичного університету, доктор медичних наук, професор Валентина Іванівна Величко з доповіддю «Ожиріння, переддіабет як підґрунтя тяжкого COVID‑19».
 Ожиріння – це «вхідні ворота» для багатьох неінфекційних захворювань і захворювань психічного здоров’я; водночас воно є головним предиктором серйозних ускладнень і смертності від COVID‑19. Як наголошує Всесвітня федерація ожиріння, можна було б уникнути сотні тисяч смертей у всьому світі, якщо би рівень ожиріння був нижчим. Із 2,5 млн смертей від COVID‑19 майже 90% (2,2 млн відбулися в тих країнах, де рівень поширеності ожиріння становить понад 50%). Саме тому сьогодні як ніколи актуальним є заклик визнати ожиріння самостійною хворобою, а людей з ожирінням внести до пріоритетних списків тестування та вакцинування від коронавірусної хвороби.
Ожиріння – це «вхідні ворота» для багатьох неінфекційних захворювань і захворювань психічного здоров’я; водночас воно є головним предиктором серйозних ускладнень і смертності від COVID‑19. Як наголошує Всесвітня федерація ожиріння, можна було б уникнути сотні тисяч смертей у всьому світі, якщо би рівень ожиріння був нижчим. Із 2,5 млн смертей від COVID‑19 майже 90% (2,2 млн відбулися в тих країнах, де рівень поширеності ожиріння становить понад 50%). Саме тому сьогодні як ніколи актуальним є заклик визнати ожиріння самостійною хворобою, а людей з ожирінням внести до пріоритетних списків тестування та вакцинування від коронавірусної хвороби.
Як вести пацієнтів з ожирінням, хворих на COVID‑19, за сучасними настановами та протоколами?
Лікарі первинної ланки повинні розпочати розмову з пацієнтом про надмірну масу тіла (МТ) чи ожиріння відповідно до формату ведення ожиріння 5А (Ask-Assess-Advise-Agree-Assist – Запитай-Оціни-Порадь-Узгодь-Допоможи), який починається із запиту дозволу на обговорення МТ; при цьому лікарі мають пропагувати цілісний підхід до МТ і здоров’я з акцентом на поведінкові особливості в усіх пацієнтів, зосереджуючись на здоровому способі життя й акцентуючи увагу на основних причинах збільшення МТ, але уникаючи стигматизації, а також надто спрощених формулювань, як-от «їжте менше та рухайтеся більше». Водночас варто мати на увазі, що серед дорослих із тяжкими психічними хворобами поширеність ожиріння становить 55%; серед людей, які живуть з обмеженими можливостями навчання, розладами психічного здоров’я чи обмеженими фізичними можливостями, що перешкоджають руховій активності, рівень ожиріння становить близько 50%. Окрім того, слід не забувати про т. зв. парадокси ожиріння (сприймається як косметичний дефект, а не хвороба; більшість людей лише мріють про схуднення й нічого не роблять; схуднути намагаються все більше людей із нормальною МТ). Саме тому лікар має чітко розуміти, що таке ожиріння.
Ожиріння – складне хронічне захворювання, за якого патологічний або надлишковий жир в організмі (тучність) погіршує здоров’я, збільшує ризик довготривалих медичних ускладнень і зменшує тривалість життя. Надмірна МТ визначається за індексом МТ (ІМТ) від 25 до 29,9 кг/м2 – стан, який передує розвитку ожиріння та потребує лікарського втручання.
Для опису поліпшень, пов’язаних зі здоров’ям (а не лише результатів втрати МТ), використовується термін «ведення ожиріння». Якщо внаслідок втручання спостерігалося схуднення, це не має бути єдиною ціллю, котра не враховує поліпшення стану здоров’я та якості життя.
Втручання в зміну поведінки за допомогою програм, які надають змогу пацієнтам досягти своїх цілей поведінки в галузі здоров’я (харчування, фізична активність, сон, зниження стресу тощо) чи цілей у галузі охорони здоров’я (наприклад, поліпшення якості життя, лікування ожиріння тощо), називають поведінковою терапією, що є важливим компонентом лікування ожиріння.
При веденні таких пацієнтів потрібно добре розуміти первинні причини ожиріння; вони включають такі біологічні фактори:
- генетичні;
- епігенетичні;
- нейрогормональні механізми;
- супутні хронічні захворювання;
- ліки, що сприяють ожирінню;
- соціокультурні особливості;
- середовище;
- індивідуальний життєвий досвід (несприятливий досвід дитинства);
- психологічні фактори (настрій, тривожність, розлад переїдання, дефіцит уваги / гіперактивність і самооцінка).
Лікар має обговорити й узгодити з пацієнтом можливі втручання щодо контролю МТ. Доцільно пристосувати частини запланованої програми контролю МТ до особистих уподобань, вихідного рівня фізичної форми, стану здоров’я та способу життя пацієнта. Також слід запропонувати регулярне довготривале спостереження без дискримінації (за допомогою ведення відповідних записів у щоденниках контролю).
Одним із важливих моментів ведення пацієнтів з ожирінням є вимірювання зросту та МТ відповідно до клінічної потреби. Водночас застосовується вимірювання ІМТ як практичний засіб для оцінки наявності вмісту жиру в дорослих (проте показник ІМТ необхідно інтерпретувати з обережністю, оскільки він не є безпосереднім показником умісту жиру). Вимірювання МТ має бути рутинним. Також рекомендується застосовувати вимірювання окружності талії (ОТ) на додачу до ІМТ в осіб з ІМТ <35 кг/м2.
Зріст є динамічною величиною, тому його варто вимірювати щоразу, якщо це:
- перший візит;
- дитина;
- молода людина віком до 25 років.
Пацієнтам іншого віку вимірювання зросту необхідно проводити повторно кожні 2-3 роки.
Крім МТ, жодного довготривалого моніторингу щодо самого ожиріння проводити не потрібно. Стандартний медичний скринінг (рівень артеріального тиску, глюкози та ліпідів сироватки) слід проводити рутинно.
Класифікація ожиріння (основна термінологія)
- знижена МТ – ІМТ <18,5 кг/м2;
- здорова МТ – ІМТ 18,5-24,9 кг/м2;
- надмірна МТ – ІМТ 25,0-29,9 кг/м2;
- ожиріння І ступеня – ІМТ 30,0-34,9 кг/м2;
- ожиріння ІІ ступеня – ІМТ 35,0-39,9 кг/м2;
- ожиріння ІІІ ступеня (раніше відоме як морбідне) – ІМТ ≥40,0 кг/м2.
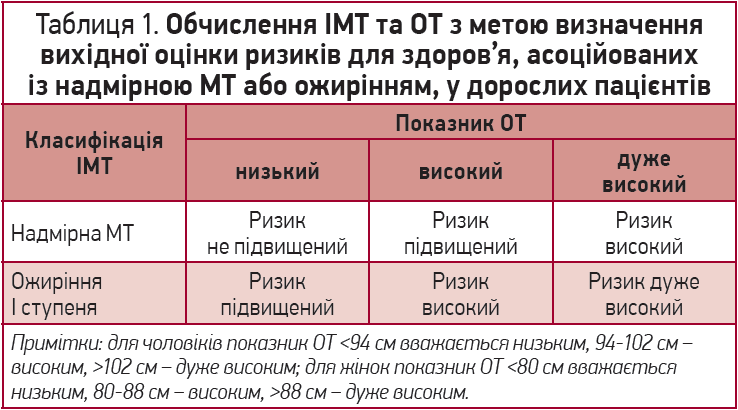
У дорослих пацієнтів вихідна оцінка ризиків для здоров’я, асоційованих із надмірною МТ або ожирінням, має проводитися за допомогою обчислення ІМТ та ОТ у спосіб, наведений у таблиці 1.
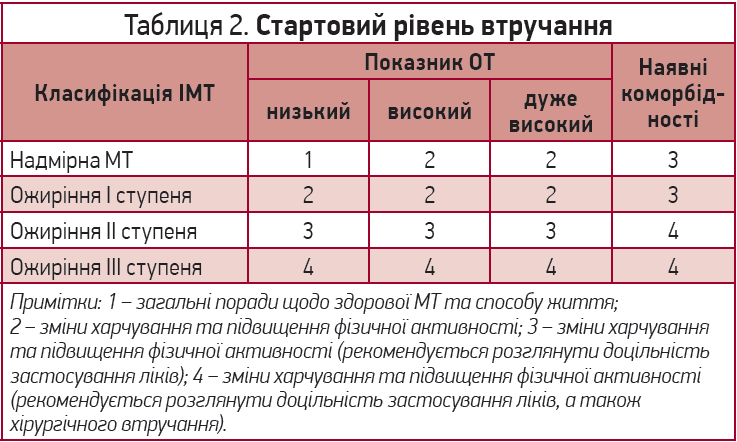
Стартовий рівень втручання, котрий слід обговорити з пацієнтом, необхідно визначати за параметрами, зазначеними в таблиці 2.
Проблема надмірної МТ пацієнта має обговорюватися під час будь-якого візиту, коли це є доречним. Ефективна тактика – часте зважування пацієнтів, що спрощує обговорювання питання щодо їхньої МТ. Зручне нейтральне запитання для початку обговорення: «Як ви ставитеся до своєї МТ?» або «Як змінювалася ваша МТ?».
Згодом пацієнту надається така стисла інформація щодо принципів зниження МТ:
- ожиріння ускладнює перебіг багатьох захворювань; втрата лише декількох кілограмів зменшить ризик розвитку захворювань, пов’язаних з ожирінням;
- збільшення кількості фруктів і овочів у раціоні є корисним;
- варто зменшити кількість часу, який пацієнт проводить сидячи, а також знайти вид вправ, що підходять саме для нього.
Пацієнт заохочується регулярно стежити за МТ (щонайменше 1 р/тиж) і слідкувати, щоб вона не збільшувалася (зазвичай особа з надмірною МТ і надалі поступово набирає її впродовж багатьох років).
Можна також домовитися з хворим про незначну конкретну зміну, яка допоможе в керуванні МТ; ця домовленість вноситься до амбулаторної картки пацієнта для того, щоб вона була доступна під час наступного візиту. Хворому може бути надана друкована інформація про зниження МТ або зазначено, де її знайти. Прогрес у зниженні МТ має стисло обговорюватися під час майбутніх відвідувань лікаря.
Варто мати на увазі, що не всіх пацієнтів з ожирінням необхідно скеровувати на консультацію до ендокринолога. Рекомендовано використовувати зменшення МТ як основний терапевтичний шлях у лікуванні, при цьому слід ураховувати, що всі призначені ліки й біодобавки можуть впливати на тести гормонів.
Під час лікування рекомендовано проводити регулярний моніторинг МТ, рівня глюкози та ліпідного профілю в людей із психічними порушеннями, а також в осіб, які отримують лікування препаратами, що підвищують МТ. Під час обрання психотропних препаратів потрібно враховувати як ефективність цих лікарських засобів, так і їхній вплив на МТ.
Для діагностики ожиріння жодних лабораторних показників або візуалізаційних досліджень не потрібно. Також не рекомендуються генетичне тестування та вимірювання швидкості метаболізму.
Клінічний компонент діагнозу «надмірна МТ / ожиріння»
Пацієнтам з ожирінням рекомендовано проводити тестування тиреоїдної функції. Тестування на гіпотиреоз має базуватися на рівні тиреотропного гормона (ТТГ). Якщо рівень ТТГ є підвищеним, варто проводити аналіз на вільний тироксин (Т4) і антитіла до тиреопероксидази (анти-ТПО), при цьому не рекомендується рутинне тестування на трийодтиронін (Т3) для пацієнтів, які мають підвищений рівень ТТГ.
Водночас таким хворим не слід проводити рутинний скринінг на гіперкортицизм. За клінічної підозри на гіперкортицизм доцільно здійснити біохімічне дослідження крові.
Не варто чоловікам з ожирінням виконувати рутинне тестування на гіпогонадизм. Запропоновано визначити ключові клінічні симптоми / ознаки гіпогонадизму.
Не рекомендується проводити рутинний скринінг на інсуліноподібний фактор росту-1 та соматотропний гормон, але за підозри на гіпопітуїтаризм визначення цих біомаркерів є доцільним.
Не рекомендовано здійснювати рутинне тестування на грелін і лептин, а також на дефіцит вітаміну D.
Допоміжні дослідження:
- загальний аналіз крові з формулою (рутинний скринінг на анемію або тромбоцитопенію, якщо підозрюються ці ускладнення);
- трансамінази (рутинний скринінг на ознаки порушення функції печінки);
- ЕКГ;
- ультразвукове дослідження органів черевної порожнини;
- полісомнографія (рутинний скринінг на синдром обструктивного апное в разі клінічної підозри).
Лікування ожиріння (загальні принципи)
Базовим лікуванням ожиріння для всіх пацієнтів є поступова та постійна модифікація способу життя шляхом консультування й надання необхідної допомоги. До інших заходів належать складання плану здорового харчування, фізична активність, формування свідомого ставлення до здоров’я. Якщо модифікація способу життя є недостатньою, доцільно розглянути можливість фармакотерапії, а в разі ризику розвитку ускладнень – баріатричну хірургію.
Підготував Олександр Соловйов