30 листопада, 2021
Артеріальна гіпертензія як причина хвороби дрібних церебральних судин
Артеріальна гіпертензія (АГ) є одним з основних факторів ризику церебральної хвороби дрібних судин (ХДС). На цю підступну патологію страждають пацієнти незалежно від віку і статусу, але до найбільш уразливої групи ризику належать особи похилого віку. В межах ХХІІ Національного конгресу кардіологів України, що відбувся у вересні, лікарка-неврологиня, к. мед. н. Іванна Леонідівна Ревенько та старша наукова співробітниця експертного консультативно-діагностичного й лікувального центру злоякісної та резистентної артеріальної гіпертензії, д. мед. н. Лариса Анатоліївна Міщенко (ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», м. Київ) акцентували увагу на перебігу, ускладненнях, терапевтичних та профілактичних стратегіях при АГ для запобігання розвитку когнітивних порушень, серцево-судинних ризиків і деменції.
Клінічні особливості ХДС
Іванна Леонідівна зазначила, що ХДС – це ураження капілярів, артерій, венул, які кровопостачають різні відділи мозку. Хвороба може перебігати безсимптомно і часто є випадковою діагностичною знахідкою під час проведення нейровізуалізації. ХДС підвищує ризик інсульту й когнітивних порушень, які можуть призвести до інвалідизації пацієнтів (Wardlaw et al., 2021).
Клінічні прояви ХДС можуть включати (Lee et al., 2018):
- Гострі порушення: лакунарні інсульти, внутрішньомозкові крововиливи.
- Хронічні порушення: когнітивні, поведінкові, постуральні розлади, порушення сечовипускання.
Фактори ризику ХДС типові для всіх цереброваскулярних захворювань, але найпотужнішими є АГ (артеріальний тиск [АТ] >140/90 мм рт. ст.), атеросклероз, метаболічний синдром, куріння, знижена швидкість клубочкової фільтрації, інсульт в анамнезі. До менш виразних чинників ризику відносять цукровий діабет, фібриляцію передсердь, підвищений рівень креатиніну, ураження периферичних артерій, порушення ритму сну (Qian Liet al., 2018).
Діагностичні аспекти
Лариса Анатоліївна нагадала слухачам про патогенетичну складову ХДС – нейроваскулярну одиницю (НВО), морфологічна складова якої представлена астроцитами, нейронами, ендотеліоцитами, періцитами, що забезпечує перфузію мозку завдяки регуляції ендотелійзалежної вазодилатації. Пошкодження НВО призводить до порушення функції ендотелію, щільності гематоенцефалічного бар’єру (ГЕБ) і збільшення його проникності, мікрогеморагій, запалення, церебральної гіпоперфузії та, відповідно, ушкодження нейронів.
Тож для вчасної діагностики ХДС необхідна, зокрема, нейровізуалізація. Та чи всім пацієнтам з АГ слід проводити комп’ютерну (КТ) чи магнітно-резонансну томографію (МРТ) головного мозку? Відповідно до клінічних настанов Європейського товариства кардіологів та Європейського товариства з гіпертензії (ESC/ESH, 2018), вказані дослідження слід призначати пацієнтам із резистентною (або неконтрольованою) АГ, неврологічними симптомами чи когнітивними порушеннями для виключення інфарктів мозку, мікрокрововиливів та ушкоджень білої речовини (IIа, В).
Якщо пацієнт скаржиться на когнітивний дефіцит на тлі АГ, слід провести тестування за короткою шкалою оцінки психічного статусу (MMSE). Якщо ж у хворого наявні тривалий чи спадковий анамнез АГ, неврологічні порушення та зниження когнітивного статусу, його варто скерувати на нейровізуалізацію.
Важливість контролю АТ
Очевидно, якщо АГ є основною причиною ХДС, ефективний контроль АТ є запорукою сповільнення прогресування хвороби та можливого досягнення зниження ризику розвитку інсульту, транзиторної ішемічної атаки чи деменції. Жорсткий контроль АТ забезпечує найкращий прогноз для осіб із ХДС. Особливо це стосується пацієнтів віком після 60 років. Якщо нехтувати інтенсивним контролем АТ, може розвинутися найчастіше судинне ускладнення – інсульт. Своєю чергою свідомий контроль АТ сприяє зменшенню кількості випадків інсульту.
Для прикладу, доступні дані випробування STEP (2021) за участю пацієнтів ˃віком від 60 років, яких розподілили на групи інтенсивного та стандартного контролю АГ. Інтенсивне зниження АТ (середній показник – 126,7 мм рт. ст.) асоціювалося зі зменшенням імовірності всіх серцево-судинних подій на 26% порівняно зі стандартною терапією (середній АТ – 135,9 мм рт. ст.).
За даними метааналізу 209 досліджень, АГ у середньому віці є фактором ризику виникнення деменції та, зокрема, асоційована зі зростанням у 1,2‑1,5 разів імовірності когнітивних розладів при підвищенні систолічного АТ (САТ) ˃130 мм рт. ст. Діастолічний АТ (ДАТ) у середньому віці також чинить вплив на розвиток когнітивних порушень. У літніх осіб високий САТ і низький ДАТ, підвищена варіабельність АТ й ортостатична гіпотензія теж корелюють із підвищеним ризиком когнітивних розладів (Ou et al., 2020).
Крім того, за результатами аналізу Sprint Mind (2018), до якого було включено дані 9361 пацієнта з АГ ˃50 років, інтенсивний контроль АТ не погіршує когнітивну функцію (таблиця).
Згідно з настановою Європейської організації інсульту (ESO, 2021), лікування ХДС має включати антигіпертензивну терапію, що передбачає ефективний контроль АТ для зменшення прогресування ХДС. Особливо слід звернути увагу на модифікацію способу життя, як-от відмова від куріння, регулярна фізична активність, здорове харчування тощо (ESC, 2021).
Безумовно, у первинній профілактиці інсульту головна передумова – досягнення цільових рівнів АТ. У рекомендаціях ESC/ESН (2018) зазначено, що ключовою стратегією медикаментозного контролю АТ є використання комбінованої антигіпертензивної терапії. Оптимальною початковою схемою у більшості хворих (за відсутності особливих клінічних ситуацій) є призначення блокатора ренін-ангіотензин-альдостеронової системи (РААС) – інгібітора ангіотензинперетворювального ферменту (іАПФ) або блокатора рецепторів ангіотензину II (БРА) – у поєднанні з антагоністом кальцію (АК) або діуретиком. Бета-блокатори, як відомо, є менш дієвими у запобіганні інсульту.
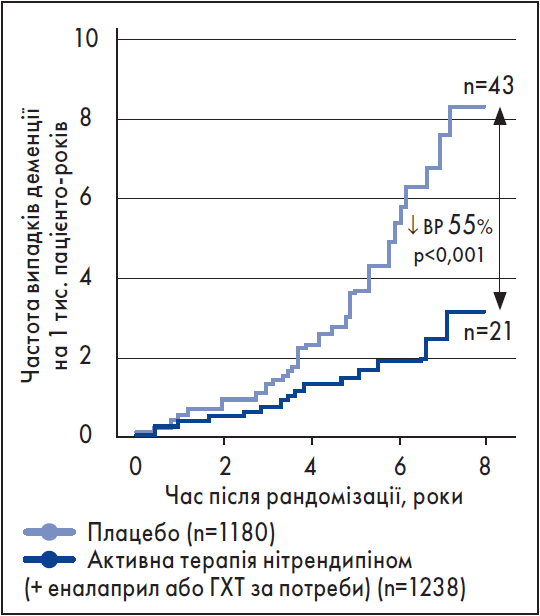
У контексті впливу зниження АТ на ймовірність розвитку деменції актуальними є результати великого метааналізу D. Hughes et al. (2020). Він об’єднав дані 12 рандомізованих клінічних досліджень за участю 92 135 пацієнтів з АГ, в яких ризик деменції та когнітивних порушень при застосуванні антигіпертензивних препаратів порівняно з контролем знижувався від 7 до 7,5%. У цьому аналізі основний внесок належить випробуванню Syst-Euro (1997), в якому було доведено ефективність препарату нітрендипін щодо зниження частоти деменції ухворих на АГ (рисунок).
Рисунок. Результати дослідження SYST-EUR: зниження частоти розвитку деменції при терапії нітрендипіном
Примітки: ВР – відносний ризик; ГХТ – гідрохлортіазид.
Лариса Анатоліївна наголосила, що на сьогодні жоден інший лікарський засіб, окрім нітрендипіну, не продемонстрував зниження ризику розвитку деменції у пацієнтів з ізольованою систолічною АГ на 55% порівняно із плацебо. На сучасному фармацевтичному ринку України доступний єдиний препарат із діючою речовиною нітрендипін – Нітресан.
У контексті вибору блокатора РААС для контролю АТ та запобігання розвитку деменції викликає інтерес метааналіз 14 досліджень за участю 12849 пацієнтів (Ho et al., 2021). Згідно з результатами, суттєвої різниці між іАПФ чи сартанами не виявлено. Проте важливим критерієм призначення лікувального засобу є його властивість проникати через ГЕБ, що дає йому змогу діяти на локальну РААС. Це приводить до покращення функції ендотелію саме дрібних судин головного мозку. Було продемонстровано, що у пацієнтів на тлі застосування іАПФ або сартанів, які долають ГЕБ, спостерігалися кращі показники пам’яті через три роки.
Вторинна профілактика інсульту
І.Л. Ревенько акцентувала увагу на аспектах вторинної профілактики інсульту.
На сьогодні всі групи антигіпертензивних засобів довели ефективність у контролі АТ. Але є препарати із найбільш достовірною доказовою базою. Зокрема, це індапамід, який за результатами дослідження PATS знижував ризик інсульту на 29%. Також комбінація периндоприл + індапамід продемонструвала ефективність щодо вказаного показника у дослідженні PROGRESS (n=6105): на тлі її застосування імовірність інсульту зменшувалася на 43%.
На додаток, у випробуванні PROGRESS лікування комбінацією периндоприл + індапамід сприяло зниженню когнітивної дисфункції на 19% у пацієнтів із серцево-судинними факторами ризику. Причому суттєвіший вплив на когнітивний статус був відзначений у когорті хворих, які вже перенесли інсульт.
Таким чином, церебропротекція у пацієнтів з АГ має включати модифікацію способу життя, ефективний контроль АТ, застосування статинотерапії з досягненням цільових значень холестерину ліпопротеїнів низької щільності, антитромботичну терапію за показаннями. Одним із ключових моментів є індивідуалізований підхід до ведення кожного хворого з урахуванням переносимості тих чи інших рівнів АТ.
Підготувала Людмила Тепла