22 грудня, 2021
Сучасні стратегії профілактики раку шийки матки
Огляд літератури
 Роль вірусу папіломи людини (ВПЛ) у розвитку раку шийки матки (РШМ) та інших захворювань аногенітальної ділянки доведена та загальновідома. Незважаючи на це, щорічно відзначається зростання показників захворюваності на РШМ. Специфічні методи противірусного лікування ВПЛ не розроблені, єдиним дієвим способом попередження розвитку РШМ та інших асоційованих із ним захворювань є вакцинація. Глобальна пандемія коронавірусної хвороби загрожує зірвати вакцинацію проти ВПЛ у країнах із низьким та середнім рівнем доходу, що негативно впливає на стратегію зупинення поширення захворюваності на РШМ.
Роль вірусу папіломи людини (ВПЛ) у розвитку раку шийки матки (РШМ) та інших захворювань аногенітальної ділянки доведена та загальновідома. Незважаючи на це, щорічно відзначається зростання показників захворюваності на РШМ. Специфічні методи противірусного лікування ВПЛ не розроблені, єдиним дієвим способом попередження розвитку РШМ та інших асоційованих із ним захворювань є вакцинація. Глобальна пандемія коронавірусної хвороби загрожує зірвати вакцинацію проти ВПЛ у країнах із низьким та середнім рівнем доходу, що негативно впливає на стратегію зупинення поширення захворюваності на РШМ.
 Рак – одна з провідних причин смерті в усьому світі, від якої у 2020 р. померло близько 10 млн осіб. Біля 70% випадків смерті від раку відбувається в країнах із низьким та середнім рівнем доходу. Близько 30% випадків раку в цих країнах зумовлені такими інфекціями, як гепатит та ВПЛ [1, 2].
Рак – одна з провідних причин смерті в усьому світі, від якої у 2020 р. померло близько 10 млн осіб. Біля 70% випадків смерті від раку відбувається в країнах із низьким та середнім рівнем доходу. Близько 30% випадків раку в цих країнах зумовлені такими інфекціями, як гепатит та ВПЛ [1, 2].
Поширеною проблемою є звернення за медичною допомогою на пізніх стадіях раку та недоступність діагностики й лікування захворювання, особливо в країнах із низьким та середнім рівнем доходу. Про наявність можливостей для лікування різних видів раку повідомляють більше 90% країн із високим рівнем доходу та менше 15% країн із низьким рівнем доходу [3, 4].
ВПЛ сьогодні вважають найпоширенішою інфекцією, котра здебільшого передається статевим шляхом та від якої страждають 440 млн людей в усьому світі.
! Всесвітньою асамблеєю охорони здоров’я було прийнято резолюцію «Профілактика раку та боротьба з ним у контексті комплексного підходу», яка містить заклик до урядів країн та ВООЗ прискорити роботу з досягнення цілей зі зниження передчасної смертності від раку [5, 6].
ВПЛ – це віруси сімейства Papillomaviridae, що не мають оболонки та містять дезоксирибонуклеїнову кислоту. Геном ВПЛ укладений у білкову оболонку, що складається з великих (L1) та малих (L2) структурних білків. У більшості випадків захворювання, викликані ВПЛ, минущі та мають доброякісний перебіг. Вірусну природу захворювання вивчали із середини ХХ століття, остаточно її довів у 2008 р. німецький вчений Харальд цур Хаузен, який отримав за своє відкриття Нобелівську премію. Хронічне інфікування високоонкогенними типами ВПЛ, вірогідно, може стати етіологічним чинником РШМ, раку піхви, зовнішніх статевих органів, ануса, голови та шиї [7-9].
! У 95% випадків генотипи ВПЛ 16 та 18 є основними етіологічними чинниками виникнення РШМ, при цьому генотип 16 доведено має найбільш високий онкогенний потенціал.
Поширеність генотипів ВПЛ варіює залежно від географічних регіонів, але генотип 16 є домінантним. Генотипи ВПЛ 6 та 11 входять до групи низького онкогенного ризику, у 90% випадків викликають появу аногенітальних кондилом та практично в усіх випадках – рецидивуючого респіраторного папіломатозу [10-13].
РШМ є четвертим за поширеністю онкологічним захворюванням серед жінок в усьому світі. За відсутності додаткових заходів по боротьбі з РШМ у світі очікується зростання щорічної чисельності нових випадків за період із 2018 по 2030 рр. з 570 тис. до 700 тис., а щорічна кількість випадків смерті – з 311 тис. до 400 тис. У цілому в Європі (не тільки в ЄС) у 2018 р. серед злоякісних новоутворень у жінок РШМ посідав 7 місце як за поширеністю (11,2 на 100 тис. населення), так і за смертністю (3,8 на 100 тис.), а в Україні – 4 місце за поширеністю (17,1) та 6 місце – за смертністю. Кожні 2 хв РШМ забирає життя 1 жінки на нашій планеті. Більшість постраждалих живуть у регіонах із низьким рівнем доходу, де кожен день через цю патологію помирають у середньому 5 жінок [13, 14].
РШМ можна запобігти за допомогою профілактики. Він виліковний за умови ранньої діагностики та відповідного своєчасного лікування. Спільно з країнами і партнерами ВООЗ розробила керівництво з профілактики РШМ та боротьби із цим захворюванням [15].
Резолюція Всесвітньої асамблеї охорони здоров’я 2020 р. поставила амбітні цілі щодо ліквідації захворюваності на РШМ як проблеми суспільної системи охорони здоров’я. Ця історична резолюція є першою ініціативою щодо викорінення певного виду раку в світі й закликає 194 держави-члена ВООЗ досягти конкретних цілей до 2030 року [16].
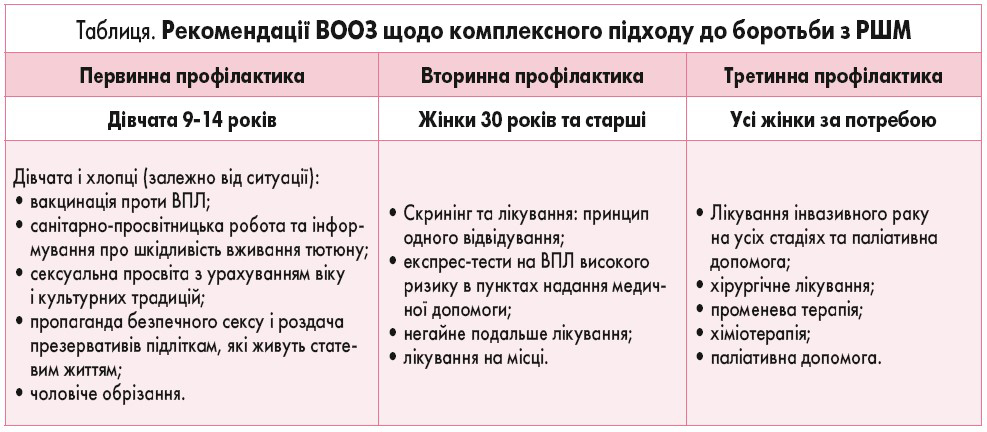
Цільові показники шкали потрійного втручання «90-70-90»: 90% дівчат повністю вакциновані проти ВПЛ до 15-річного віку; 70% жінок пройшли скринінг принаймні двічі в своєму житті за допомогою високоефективного тесту, такого як тестування на ВПЛ (приблизно у віці 35-45 років); 90% жінок із захворюванням шийки матки (включаючи передраковий стан та інвазивний РШМ) отримують відповідне лікування і догляд [16, 17].
Діагностика раку на ранніх стадіях підвищує вірогідність ефективної відповіді на лікування, збільшує шанси пацієнта на виживання та дозволяє застосовувати менш вартісні методи лікування. Раннє виявлення раку та швидкий початок лікування сприяють значному покращенню якості життя онкологічних хворих. Програми в галузі боротьби з онкологічними захворюваннями повинні бути спрямовані на зведення до мінімуму затримок у встановленні діагнозу, наданні лікування та догляду, а також факторів, що перешкоджають цьому [15-16].
Скринінг РШМ – популяційний комплекс організаційних і медичних заходів, спрямованих на раннє виявлення передпухлинних та пухлинних захворювань шийки матки і на зниження смертності цієї групи пацієнтів. Щоб уникнути надмірної кількості хибнопозитивних результатів, відбір пацієнтів для скринінгу проводиться з урахуванням віку та факторів ризику [17-18].
Під час скринінгу РШМ можна використовувати низку тестів. ПАП-тест (цитологічне дослідження шийки матки; його ще називають цитологічним скринінгом) допомагає своєчасно виявити передракові стани шийки матки середнього та тяжкого ступеня й пролікувати їх. Регулярне його проходження із початком статевого життя значно знижує ризик розвитку РШМ. У більшості країн світу рекомендують проходити ПАП-тест кожні 3 роки, починаючи з 21-річного віку [18, 19].
ВПЛ є головною причиною розвитку РШМ. Знаючи етіологічну причину виникнення цього захворювання, можна виявляти його на ранніх стадіях. Після відкриття вірусної природи РШМ та впровадження ряду методів виявлення цього вірусу ВПЛ-тестування набуло не менш важливого значення. ВПЛ-скринінг достатньо чутливий і допомагає не лише виявити передракові захворювання, а й завдяки цьому істотно знизити захворюваність та смертність від РШМ, що є головним показником ефективності тесту. Скринінг не проводять жінкам молодше 30 років, за винятком ВІЛ-інфікованих. Інтервали між обстеженнями повинні бути не більше 5 років, рекомендовано робити його раз на 3 роки [20, 21].
У багатьох країнах первинним тестуванням залишається ПАП-тест із подальшим ВПЛ-тестуванням тільки при невизначених і легких цитологічних змінах (ASCUS – запалення або слабо виражена дисплазія, LSIL – дисплазія легкого ступеня). Інші країни вже переходять на котестування (ВПЛ + ПАП-тест) або первинний ВПЛ-скринінг із подальшим виконанням ПАП-тесту при позитивному результаті. Доведено, що проведення котестування жінкам віком 30-65 років як рутинна діагностика гарантує безпрецедентну чутливість до виявлення РШМ до 100% [19-22].
ВООЗ виступила із глобальною стратегією щодо елімінації РШМ в усьому світі. Відповідно до цієї стратегії, для того щоб взяти захворюваність на РШМ під контроль в усьому світі, поширеність патології повинна становити менше 4 випадків на 100 тис. жінок [1, 2].
! За останнє десятиріччя поширеність ВПЛ зросла більш як у 10 разів. Один із ключових пунктів профілактики РШМ – це вакцинація 90% дівчат у віці до 15 років.
У країнах, де широко застосовується вакцинація від ВПЛ, показники захворюваності демонструють зниження частоти розвитку РШМ. Так, в Австралії кількість хворих на РШМ сьогодні становить близько 6 випадків на 100 тис. населення. Очікується, що до 2034 р. вона буде становити менше 1 людини на 100 тис. [1-4].
Оскільки 90% випадків РШМ припадають на країни з рівнем доходу нижче середнього, у благополучній Європі та Америці про нього майже забули. «Це не хвороба минулого, але хвороба бідності», – нагадує автор опублікованої в журналі The Lancet статті «Рак шийки матки: уроки, засвоєні із забутих тропічних хвороб» (F. Knaul et al., 2019).
«Висока смертність від РШМ є наслідком багатьох десятиліть байдужого ставлення до цієї проблеми. Але цей сценарій можна переписати, – впевнена помічниця Генерального директора ВООЗ, д-р Прінсес Нотемба (Ноно) Сімелела. – Боротьба із РШМ – це також боротьба за права жінок; невиправдані страждання, викликані цим захворюванням, є наслідком тих проявів нерівності» [7, 23].
Інноваційними рішеннями на шляху боротьби з РШМ стали:
- 1968 р. – підтвердження теорії вірусного походження РШМ та розробка вакцини проти онкогенних типів ВПЛ;
- 2006 р. – впровадження вакцин, що запобігають розвитку РШМ;
- зареєстрована для використання в Європі 4-валентна вакцина проти ВПЛ (6, 11, 16, 18) Гардасил;
- 2006 р. – присудження Нобелівської премії з медицини і фізіології Харальду цур Хаузену за відкриття ролі ВПЛ у розвитку РШМ [21-24].
! Сьогодні у світі зареєстровано 3 вакцини для первинної специфічної профілактики захворювань, викликаних ВПЛ: 2-валентна Церварікс (Бельгія), 4-валентна Гардасил (США), 9-валентна Гардасил 9 (США). Вакцини не є терапевтичними, але дають перехресний захист від інших типів ВПЛ. Досвід застосування вакцин проти ВПЛ у всьому світі показав їх безпеку та високу профілактичну ефективність [22-28].
Вивчено рівень і тривалість імунної відповіді на вакцини проти ВПЛ. Після введення 3-х доз вакцини проти ВПЛ у 100% жінок віком 15-26 років, які до вакцинації не мали генотипів ВПЛ, що містяться у вакцині, були виявлені антитіла до відповідних генотипів вірусу (16, 18, 6, 11). Рівні антитіл були в 10-100 разів вищими, ніж могли бути, якщо б жінки перенесли природне інфікування цими генотипами ВПЛ. Пік рівня антитіл спостерігається через місяць після введення 3-ої дози вакцини, із подальшим зниженням до 18-го місяця після вакцинації та їх подальшою стабілізацією [ 29-31].
Імунна відповідь на введення 4-валентної вакцини Гардасил не залежить від расової приналежності, етносу, одночасного введення вакцини з вакциною проти гепатиту В або одночасного застосування оральних протизаплідних засобів. Рівень антитіл, досягнутий після вакцинації, обернено пропорційний віку. Паралельні дослідження також показали високу імуногенність вакцини серед хлопців та дівчат віком 9-15 років, рівень антитіл у цій віковій групі був вищим, ніж серед більш старшої вікової групи [32, 33].
Результати застосування 4-валентної вакцини Гардасил із подальшим спостереженням протягом 36 місяців показали ефективність у запобіганні цервікальної інтраепітеліальної неоплазії 2/3 (ЦІН2/3) та аденокарциноми in situ, зумовлених ВПЛ 16 або 18 типу, у 98% випадків (95% довірчий інтервал (ДІ) 86-100) серед жінок, які до проведення дослідження не мали впливу цих типів інфекції. Вакцина Гардасил у 73% (95% ДІ 58-83) випадків запобігала зовнішнім аногенітальним і вагінальним ураженням, викликаним вірусами, аналогічними тим, що входять до складу вакцини [34, 35].
Консультативний комітет з імунізації та Центр з контролю і профілактики захворювань США рекомендують рутинну вакцинацію від ВПЛ у віці 11-12 років; у деяких випадках її можна проводити, починаючи з 9 років. Вакцинація рекомендована усім людям молодше 26 років, які не пройшли процедуру вчасно; при вакцинації осіб віком старше 15 років рекомендоване введення вакцини за 2-дозовою схемою; особи з ВІЛ та іншими імунокомпрометованими станами повинні отримувати 3-дозову вакцинацію незалежно від віку. Клініцисти повинні спільно приймати рішення щодо необхідності проведення вакцинації проти ВПЛ особам віком 27-45 років, які не розпочали або не закінчили серію щеплень, на основі індивідуальних факторів ризику та ймовірної користі. Вакцинацію проти ВПЛ проводять за 3-дозовим графіком із введенням другої дози через 1-2 місяці після 1-ої дози; 3-ю дозу необхідно ввести через 6 місяців після 1-ої, якщо пацієнт старше 15 років. Можливе проведення вакцинації проти ВПЛ у період грудного вигодовування; не рекомендовано проводити вакцинацію під час вагітності [36].
! Згідно з прогнозами, вакцинація проти ВПЛ тільки дівчат знизить середню стандартизовану за віком захворюваність на РШМ у країнах із низьким рівнем доходу та рівнем нижче середнього з 19,8 до 2,1 випадків на 100 тис. жінок-років у наступному столітті та допоможе запобігти 61 млн випадків захворювання на РШМ за цей період. Скринінг із високим охопленням дівчат вакцинацією проти ВПЛ може привести до елімінації РШМ у більшості країн із низьким рівнем доходу й рівнем нижче середнього до кінця століття [18, 37].
Поточна глобальна пандемія COVID-19 загрожує зірвати вакцинацію проти ВПЛ у країнах із низьким та середнім рівнем доходу, що призведе до серйозних збоїв планової імунізації та затримки впровадження нових вакцин. Це дуже негативно впливає на стратегію ВООЗ з ліквідації захворюваності на РШМ, яка ґрунтується на вакцинації проти ВПЛ [37, 38].
Ключові рекомендації з вакцинації проти ВПЛ у країнах із низьким і середнім рівнем доходу такі: збільшення глобальних фінансових інвестицій, поліпшене постачання вакцин і прискорене їх використання, можливість застосування схеми одноразового введення вакцини, освіта і соціальний маркетинг. Прихильність світової спільноти системи охорони здоров’я до впровадження цих стратегій сприятиме ефективній ліквідації РШМ [18, 37, 38].
Глобальна відповідь на пандемію COVID-19 стала каталізатором інновацій та адаптацій на рівні системи охорони здоров’я, що можуть бути застосовані для нарощування потенціалу, поліпшення доступу та поширення інформації в контексті вакцинації проти ВПЛ і скринінгу на РШМ. Необхідні негайні скоординовані дії, щоб об’єднати глобальних партнерів для співпраці з приватними виробниками вакцин, засобів діагностики і лікування раку. Це має вирішальне значення для сприяння ефективному втручанню щодо запобігання майже 350 тис. випадків смерті від РШМ у 2021 р. і в майбутньому [18, 31, 37-40].
Література
- Ferlay J., Ervik M., Lam F., Colombet M., Mery L., Pineros M. et al. Global Cancer Observatory: Cancer Today. Lyon: International Agency for Research on Cancer; 2020 (https://gco.iarc.fr/today, 2021).
- De Martel C., Georges D., Bray F., Ferlay J., Clifford G. Global burden of cancer attributable to infections in 2018: a worldwide incidence analysis. Lancet Glob Health; 2020; 8 (2): e180-e190.
- GBD results tool. Seattle (WA): Institute for Health Metrics, University of Washington; 2020 (http://ghdx.healthdata.org/gbd-results-tool, по состоянию на февраль 2021 г.).
- Assessing national capacity for the prevention and control of noncommunicable diseases: report of the 2019 global survey. Geneva: World Health Organization; 2020.
- Wild C., Weiderpass E., Stewart B., editors. World Cancer Report: Cancer Research for Cancer Prevention. Lyon: International Agency for Research on Cancer; 2020.
- Doorbar J., Egawa N., Griffin H., Kranjec C., Murakami I. Human papillomavirus molecular biology and disease association. //Rev Med Virol; 2015 Mar 25 (Suppl 1): 2-23. doi: 10.1002/rmv.1822.
- Workowski K., Bachmann L., Chan P. Sexually Transmitted Infections Treatment Guidelines, 2021 // Recomm Rep; 2021 Jul 23; 70 (4): 1-187.
- McBride A. Mechanisms and strategies of papillomavirus replication. Biol. Chem. 2017; 398: 919-927. doi: 10.1515/hsz-2017-0113.
- Schiffman M., Doorbar J., Wentzensen N., de Sanjose S., Fakhry C., Monk B., Stanley M., Franceschi S. Carcinogenic human papillomavirus infection. Nat. Rev. Dis. Prim. 2016; 2: 16086. doi: 10.1038/nrdp.2016.86.
- Della Fera А., Warburton А., Tami L. Coursey Persistent Human Papillomavirus Infection Viruses. 2021 Feb; 13 (2): 321. Published online 2021 Feb 20. doi: 10.3390/v13020321.
- De Martel C., Plummer M., Vignat J., Franceschi S. Worldwide burden of cancer attributable to HPV by site, country and HPV type. Int. J. Cancer.; 2017. 141: 664-670. doi: 10.1002/ijc.30716.
- Bray F., Ferlay J., Soerjomataram I., Siegel R., Torre L., Jemal A. Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries. CA Cancer J Clin. 2018; 68 (6). doi:10.3322/caac.21492.
- Chan С., Aimagambetova G., Ukybassova T. Human Papillomavirus Infection and Cervical Cancer: Epidemiology, Screening, and Vaccination – Review of Current Perspectives //J Oncol. 2019; Published online 2019 Oct 10. doi: 10.1155/2019/3257939.
- World Health Organization Comprehensive Cervical Cancer Control: A Guide to Essential Practice. 2nd ed Geneva, Switzerland: 2018; WHO Press.
- Chrysostomou А., Stylianou D., Constantinidou А., Kostrikis L. Cervical Cancer Screening Programs in Europe: The Transition Towards HPV Vaccination and Population-Based HPV Testing Viruses. 2018 Dec; 10 (12): 729.
- Bruni L., Albero G., Serrano B., Mena M., Gоmez D., Munoz J., Bosch F., de Sanjosе S. ICO/IARC Information Centre on HPV and Cancer (HPV Information Centre) Human Papillomavirus and Related Diseases Report in EUROPE (accessed on 15 February 2018). Summary Report. Available online: http://www.hpvcentre.net.
- Brisson М., Kim J., Canfell K. Impact of HPV vaccination and cervical screening on cervical cancer elimination: a comparative modelling analysis in 78 low-income and lower-middle-income countries Lancet. 2020 Feb 22; 395 (10224): 575-590.
- Mezei A., Armstrong H., Pedersen H. et al. Cost-effectiveness of cervical cancer screening methods in low- and middle-income countries: A systematic review. Int J Cancer; 2017. 141 (3): 437-446.
- Ogilvie G., Van Niekerk D., Krajden M. et al. Effect of screening with primary cervical HPV testing vs cytology testing on high-grade cervical intraepithelial neoplasia at 48 months: the HPV FOCAL randomized clinical trial. JAMA; 2018. 320 (1): 43-52. doi:10.1001/jama.2018.7464.
- Riley L. Monitoring cervical cancer: screening and treatment coverage. Presentation using the WHO Steps Survey (cervical cancer screening). 2019. https://apps.who.int/iris/handle/10665/275391.
- Smith M., Gertig D., Hall M. et al. Transitioning from cytology-based screening to HPV-based screening at longer intervals: implications for resource use. BMC Health Serv Res; 2016. 16 (1): 147. doi:10.1186/s12913-016-1375-9.
- Prilepskaya V., Gusakov K., Nazarova N. Vaccination as an effective method of prevention for cervical diseases associated with human papillomavirus (literature review). Gynecology; 2019. 21 (2): 23-27. doi: 10.26442/20795696.2019.2.190396.
- Toh Z., Kosasih J., Russell F. Recombinant human papillomavirus nonavalent vaccine in the prevention of cancers caused by human papillomavirus Infect Drug Resist; 2019. 12: 1951-1967.
- Swedish K., Factor S., Goldstone S. Prevention of recurrent highgrade anal neoplasia with quadrivalent human papillomavirus vaccination of men who have sex with men: a nonconcurrent cohort study. Clin Infect Dis; 2012. 54 (7): 891-8.
- Garland S., Paavonen J., Jaisamrarn U. et al. HPV PATRICIA Study Group, Prior human papillomavirus-16/18 AS04-adjuvanted vaccination prevents recurrent high-grade cervicalintraepithelial neoplasia after definitive surgical therapy: post-hoc analysis from a randomized controlled trial. Int J Cancer; 2016. 139 (12): 2812-26.
- Leodolter S., Hernandez-Avila M. et al. Efficacy of a quadrivalent prophylactic human papillomavirus (types 6, 11, 16, and 18) L1 virus-like-particle vaccine against high-grade vulval and vaginal lesions: a combined analysis of three randomised clinical trials. Lancet 2007. 369: 1693-702.
- Prevention of recurrent highgrade anal neoplasia with quadrivalent human papillomavirus vaccination of men who have sex with men: a nonconcurrent cohort study. Clin Infect Dis 2012; 54 (7): 891-8.
- Drolet M. et al. Population-level impact and herd effects following human papillomavirus vaccination programmes: a systematic review and meta-analysis. Lancet Infect Dis; 2015. 15: 565-80.
- Garland S. et al. Quadrivalent vaccine against human papillomavirus to prevent anogenital diseases. N Engl J Med; 2007. 356 (19): 1928-43.
- PATH Global HPV Vaccine Introduction Overview: projected and current national introductions, demonstration/pilot projects, gender-neutral vaccination programs, and global HPV vaccine introduction maps (2006-2022). November, 2019. https://www.path.org/resources/global-hpv-vaccine-introduction-overview/.
- Expanded Programme on Immunization. Vaccine. Adding a vaccine to a national immunization programme: decision and implementation. Geneva, World Health Organization, 2005 (WHO/IVB/05.18, http://www.who.int/vaccines-documents/DocsPDF05/777_screen.pdf, accessed 6 March 2008).
- Garland S. et al. Quadrivalent vaccine against human papillomavirus to prevent anogenital diseases. New England Journal of Medicine; 2007. 356 (19): 1928-1943.
- The Future II Study Group. Quadrivalent vaccine against human papillomavirus to prevent highgrade cervical lesions. New England Journal of Medicine; 2007. 356 (19): 1915-1927.
- Garland S. et al. Quadrivalent vaccine against human papillomavirus to prevent anogenital diseases. New England Journal of Medicine; 2007. 356 (19): 1928-1943.
- Centers for Disease Control and Prevention (2020) Cancers associated with human papillomavirus, United States, 2012-2016. August, Accessed September 23, 2019.
- Canfell К., Kim J., Brisson М. Mortality impact of achieving WHO cervical cancer elimination targets: a comparative modelling analysis in 78 low-income and lower-middle-income countries. // Lancet; 2020 Feb 22. 395 (10224): 591-603.
- Eliminating cervical cancer. Editorial. Lancet; 2020. 395 (10221): 312.
Тематичний номер «Педіатрія» № 5 (61) 2021 р.