12 лютого, 2023
Клініко-анатомічне обґрунтування доцільності одномоментної залобкової простатектомії та симультанної передочеревинної герніопластики у хворих на доброякісну гіперплазію простати й пахвинну грижу
У статті обґрунтовано доцільність застосування одномоментної залобкової простатектомії та симультанної передочеревинної пахвинної герніопластики. Описано фактори, які впливають на виникнення пахвинних гриж після простатектомії. Представлено власні результати виконання одномоментної залобкової простатектомії та симультанної передочеревинної пахвинної герніопластики.
Ключові слова: доброякісна гіперплазія передміхурової залози, пахвинна грижа, анатомія залобкового та ретроінгвінального просторів, одномоментна залобкова простатектомія, симультанна передочеревинна пахвинна герніопластика.
Серед cкладних і невирішених питань урології та герніології значне місце посідають симультанні операції з приводу доброякісної гіперплазії передміхурової залози (ДГПЗ) і пахвинної грижі. Пахвинні грижі часто виявляють у хворих, яким виконують хірургічні втручання із приводу ДГПЗ, а також вони нерідко виникають після перенесеної простатектомії. З огляду на це можливість симультанної герніопластики при виконанні простатектомії із приводу ДГПЗ є актуальним питанням як урології, так і абдомінальної хірургії.
Згідно з рекомендаціями Європейської асоціації урології (EAU, 2022), операцією першого вибору при ДГПЗ великих розмірів (>80 мл) є відкрита простатектомія (черезміхурова, залобкова) [10]. Незважаючи на впровадження методик малоінвазивних трансуретральних лазерних енуклеацій простати, лапароскопічних і роботизованих простатектомій у хворих на ДГПЗ, інтерес до відкритих простатектомій в Україні та світі не спадає [1, 2, 4, 5, 8, 13].
За даними літератури [2, 3, 6, 7, 9, 11, 12], пахвинну грижу виявляють у 3-25% хворих, яким виконують хірургічні втручання із приводу ДГПЗ. Крім того, у 7-21% осіб після простатектомії виникають пахвинні грижі [14]. Наявність пахвинної грижі погіршує якість життя пацієнтів, які страждають на ДГПЗ, і несе потенційну загрозу защемлення із розвитком тяжких ускладнень. Виконання герніопластики у хворого із ДГПЗ може ускладнюватися затримкою сечі у післяопераційному періоді. У зв’язку із цим одномоментне проведення симультанної герніопластики при виконанні простатектомії із приводу ДГРЗ є доцільним у таких пацієнтів [2, 6, 7]. Висока ймовірність потрапляння інфікованої сечі у передміхуровий та залобковий простори при виконанні черезміхурової простатектомії та встановленні надлобкового дренажу сечового міхура (СМ) втримує урологів від симультанної передочеревинної герніопластики імплантатом та черезміхурової простатектомії. При виконанні одномоментної залобкової простатектомії ймовірність потрапляння сечі та інфікування передміхурового й залобкового просторів значно зменшується завдяки знаходженню під час операції уретрального катетера у СМ та відсутності розтину передньої стінки міхура.
В українських літературних джерелах не описані випадки одномоментної залобкової (черезміхурової) простатектомії та симультанної передочеревинної герніопластики у хворих на ДГПЗ та пахвинну грижу.
Мета дослідження – з позиції клініко-анатомічної будови залобкового простору та задньої стінки пахвинного каналу обґрунтувати доцільність застосування одномоментної залобкової простатектомії та симультанної передочеревинної пахвинної герніопластики; визначити фактори, які впливають на виникнення пахвинних гриж після простатектомії; представити власні результати виконання одномоментної залобкової простатектомії та симультанної передочеревинної герніопластики у хворих на ДГПЗ та пахвинну грижу.
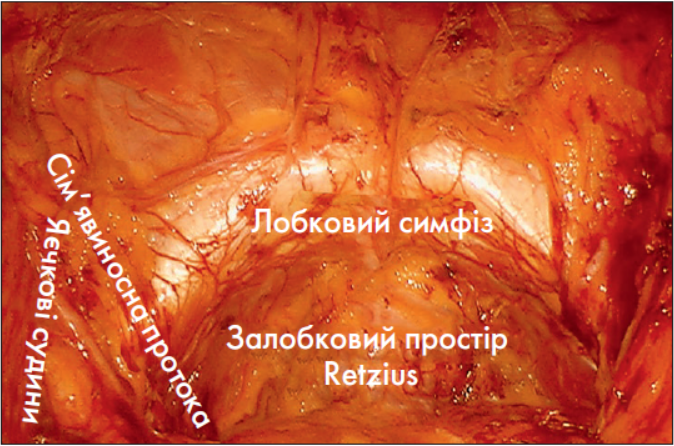
Залобкову простатектомію проводять у залобковому просторі, який вперше описав шведський анатом A. Retzius (1796-1860) [2]. Анатомічні межі залобкового простору: попереду – лобковий симфіз, латерально – лобкові дуги та затульний м’яз, позаду – СМ. Дном залобкового простору є передня поверхня простати. Простір містить жирову клітковину та венозне сплетення Santorini (рис. 1).
Рис. 1. Інтраопераційний вигляд залобкового простору (вигляд зверху)
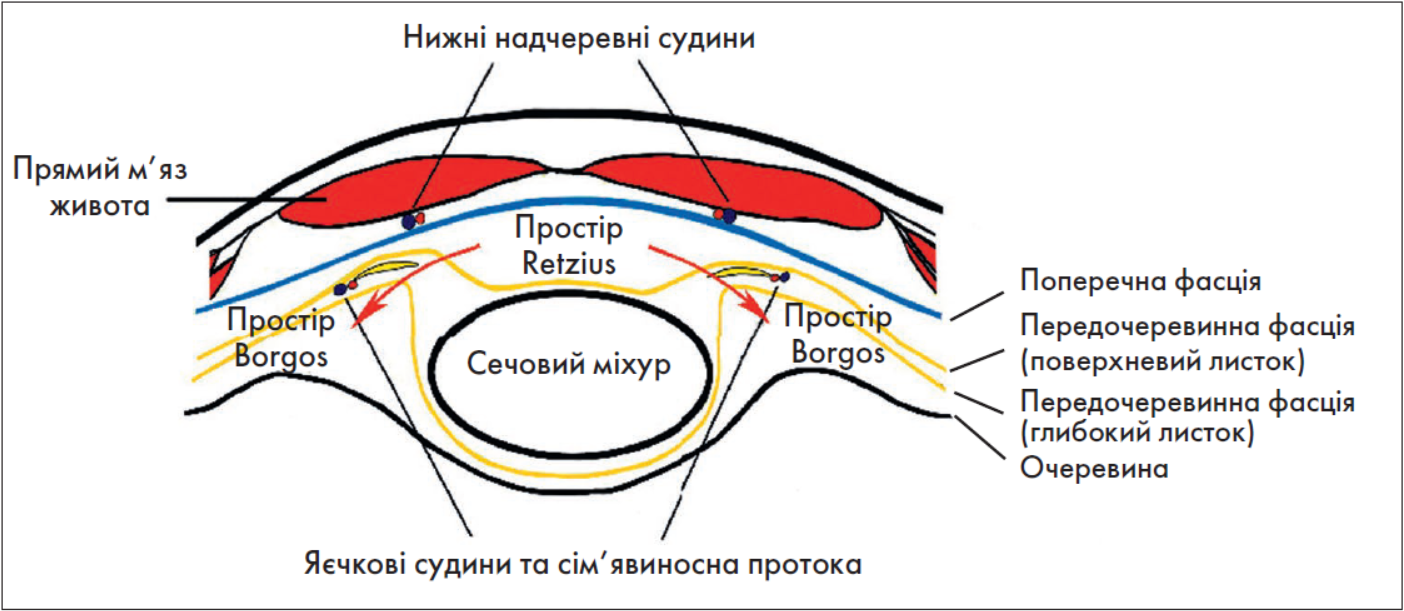
Передочеревинну пахвинну герніопластику виконують у ретроінгвінальному (позадупахвинному) просторі, який вперше описав французький анатом A.J. Borgos (1786-1825) [2]. Цей простір розташований у передочеревинному просторі глибше та позаду пахвинної зв’язки (рис. 2, 3). Ретроінгвінальний простір межує із залобковим простором, простягаючись у нього з медіальної сторони. Анатомічні межі ретроінгвінального простору: попереду – поперечна фасція, позаду – очеревина, латерально – клубова фасція та стінка таза, медіально – нижні надчеревні судини.
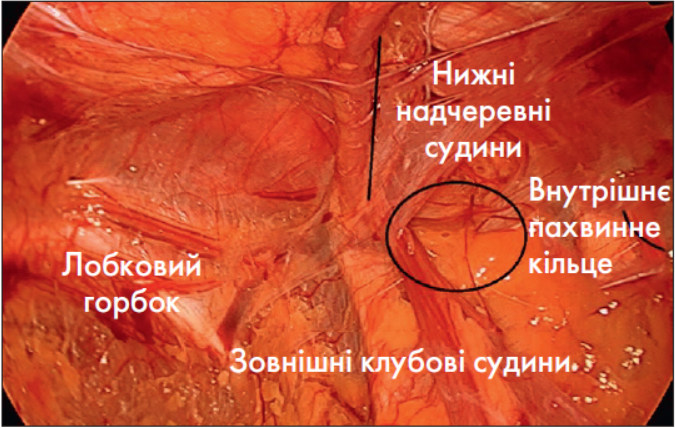
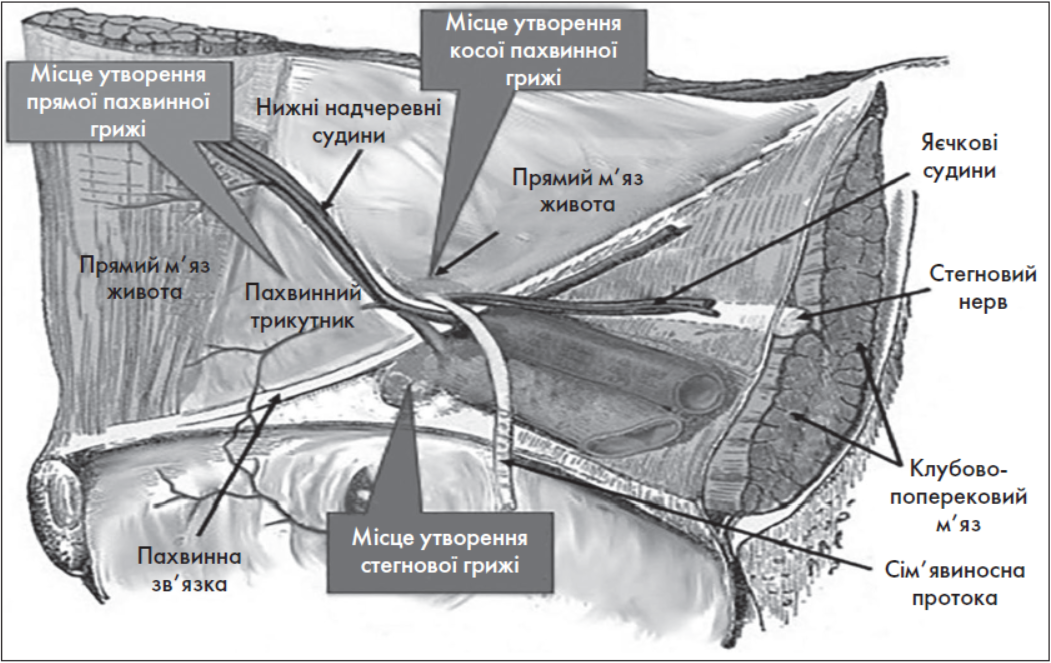
Анатомія задньої поверхні передньої черевної стінки, медіальної та латеральної пахвинних ямок, внутрішнього пахвинного кільця представлена на рис. 4. Внутрішній отвір пахвинного каналу знаходиться назовні від нижніх надчеревних судин та відповідає латеральній пахвинній ямці. Це місце виходу косої пахвинної грижі. Медіально від нижніх надчеревних судин розташована медіальна пахвинна ямка, яка є місцем виходу прямої пахвинної грижі. Під пахвинною зв’язкою медіальніше стегнових судин розташована стегнова ямка – місце виходу стегнової грижі (зустрічається переважно у жінок). М’язово-гребінчастий отвір є місцем виходу пахвинних і стегнових гриж через слабкі місця у поперечній фасції.
Рис. 2. Анатомія залобкового простору Retzius та ретроінгвінального простору Borgos на поперечному розрізі
Рис. 3. Інтраопераційний вигляд залобкового простору Retzius та ретроінгвінального простору Borgos із внутрішнім пахвинним кільцем (їх межею є нижні надчеревинні судини)
Рис. 4. Хірургічна анатомія задньої поверхні правої половини передньої черевної стінки та внутрішнього пахвинного кільця із місцями виходу косих, прямих і стегнових гриж
Поперечна фасція в ділянці латеральної та медіальної пахвинних ямок має поперечний напрямок і потовщення по мірі наближення до пахвинної зв’язки. Задню частину пахвинної зв’язки та потовщення поперечної фасції називають клубово-лобковим трактом (Thompson) [2]. Він з’єднує передню верхню ость клубової кістки з лобковим горбком. Сучасні підручники анатомії та абдомінальної хірургії визначають клубово-лобковий тракт як ущільнення поперечної фасції. Внутрішній отвір пахвинного каналу розташований на 1-1,5 см вище середини пахвинної зв’язки, є отвором у поперечній фасції, через який проходить сім’яний канатик у чоловіків та кругла зв’язка матки у жінок. Пахвинні грижі утворюються вище пахвинної зв’язки, стегнові – нижче.
При виконанні передочеревинної герніопластики вище пахвинної зв’язки визначають наступні орієнтири: прямий м’яз живота, нижні надчеревні судини, арка поперечного м’яза живота, латеральна та медіальна черевні ямки. Уперше залобкова простатектомія була виконана у залобковому просторі Retzius, а симультанна передочеревинна герніопластика – у ретроінгвінальному просторі Borgos, які межують між собою.
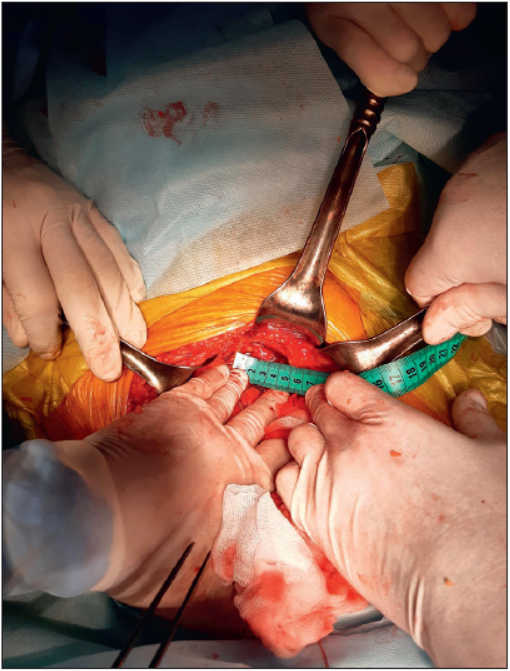
Для обґрунтування доцільності залобкової простатектомії та симультанної передочеревинної герніопластики було вирішено визначити відстань від середини міхурово-простатичного з’єднання до середини отвору прямої та косої пахвинних гриж після відведення грижового мішка з правого та лівого боків. Для виконання залобкової простатектомії та симультанної герніопластики використовували поперечний розріз у надлобковій ділянці, черевця прямого м’яза живота розділяли по серединній лінії [2]. Міхурово-простатичне з’єднання чітко ідентифікується як до, так і після проведення простатектомії та накладання анастомозу між шийкою СМ та капсулою передміхурової залози. Після відведення грижового мішка також чітко ідентифікується вид пахвинної грижі по відношенню до нижніх надчеревних судин та її поперечний діаметр, а також легко визначається середина поперечного діаметра грижі (рис. 5, 6).
Рис. 5. Вимірювання відстані від середини міхурові-простатичного з’єднання (після виконання залобкової простатектомії) до середини отвору прямої пахвинної грижі з правого боку
Рис. 6. Вимірювання відстані від середини міхурово-простатичного з’єднання до середини отвору косої пахвинної грижі з лівого боку
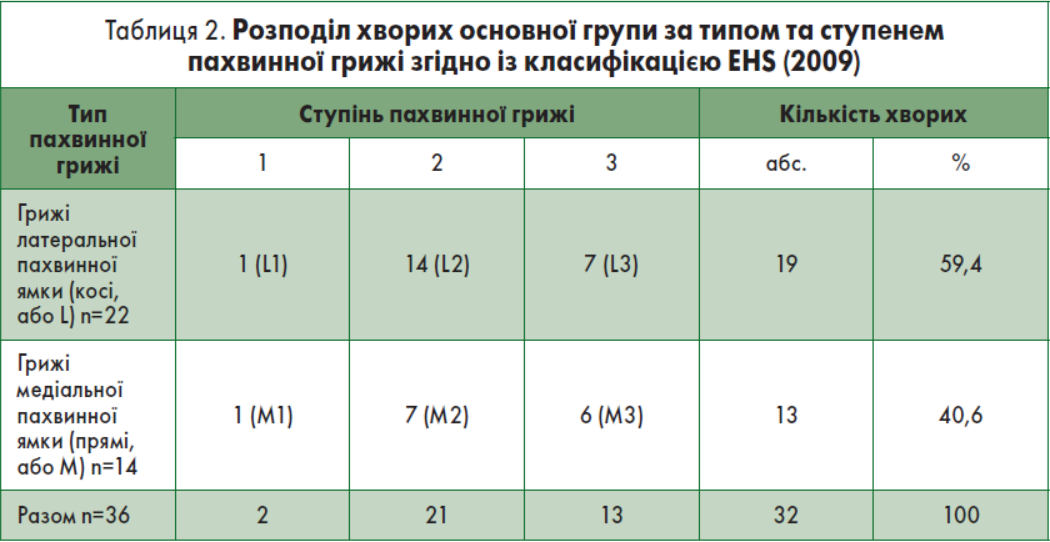
Нами було виконано 36 симультанних герніопластик у 32 хворих (у 4 пацієнтів виконали герніопластику з обох боків): із правого боку пахвинну грижу виявили у 20 випадках, із лівого – у 16. Усі симультанні герніопластики виконували із поперечного надлобкового доступу, довжина якого коливалась від 15 до 20 см залежно від конституції хворого [2]. Середня відстань від середини міхурово-простатичного з’єднання до середини отвору прямої грижі складала 7,7±1,2 см із правого боку та 7,9±1,1 см – із лівого; середня відстань від середини міхурово-простатичного з’єднання до середини отвору косої грижі становила 11,8±1,4 см із правого боку та 11,6±1,6 см – із лівого. Згідно з табл. 1, відстань від середини міхурово-простатичного з’єднання до середини отвору прямої та косої гриж живота із правого та лівого боків була однаковою (статистично не значуща різниця).
Таким чином, операційні зони залобкової простатектомії та симультанної передочеревинної пахвинної герніопластики розташовані поряд, а максимальна відстань між ними не перевищує 12 см.
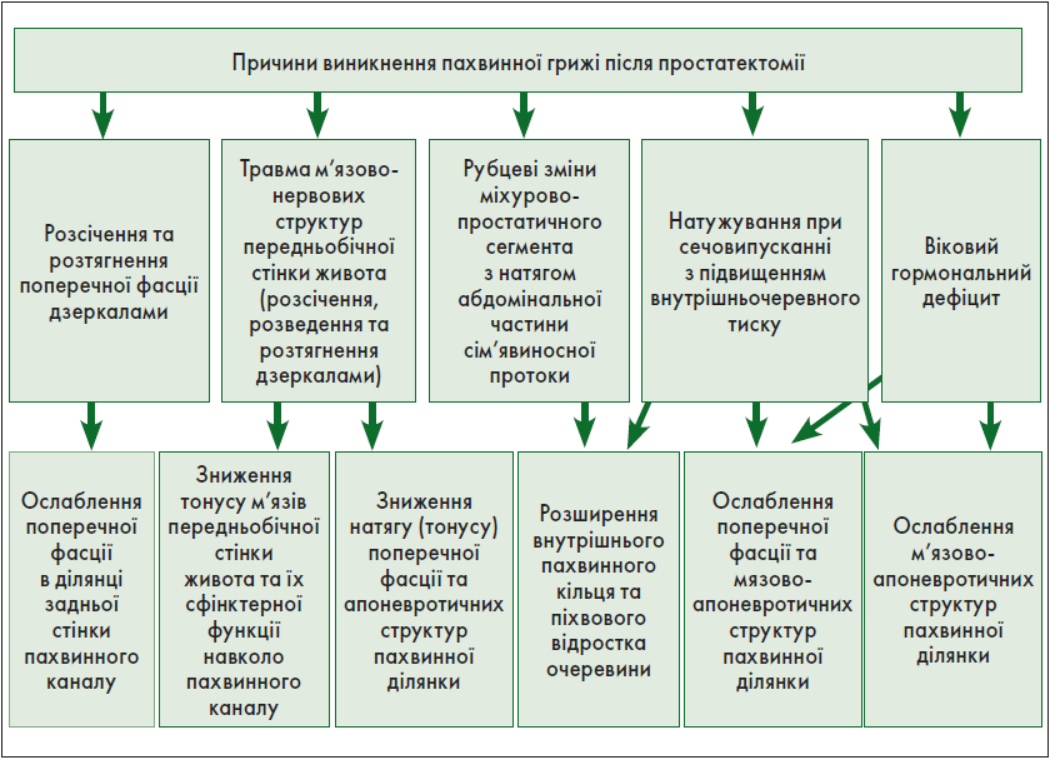
Доцільність симультанної передочеревинної герніопластики пахвинних гриж при виконанні залобкової простатектомії у хворих на ДГПЗ і пахвинну грижу пояснюється також наступними чинниками. Перш за все, це висока частота (до 10-27%) утворення пахвинних гриж протягом перших 2 років після виконання простатектомії [2, 12, 14]. Утворення пахвинних гриж зумовлено слабкістю поперечної фасції в ділянці м’язово-гребінчастого отвору. Пошкодження поперечної фасції (розсічення, розведення дзеркалами) у ділянці прямого м’яза живота при виконанні простатектомії призводить до ослаблення поперечної фасції в ділянці м’язово-гребінчастого отвору та можливого утворення пахвинних гриж. При залобковій простатектомії, коли виконують розсічення фасції простати та механічні маніпуляції на залозі під час видалення гіперплазованих вузлів, як наслідок, відбувається перерозтягування пристінкової фасції таза, яка є продовженням поперечної фасції живота. Післяопераційний рубцевий процес у залобковому просторі призводить до зменшення довжини та збільшення натягу абдомінальної частини сім’явиносної протоки з розширенням просвіту внутрішнього пахвинного кільця, піхвового відростка очеревини, що також сприяє утворенню косої пахвинної грижі.
Після відкритої простатектомії виникає також нейропатія поперечного та внутрішнього косого м’язів живота (вони утворюють м’язовий слінг, або сфінктер пахвинного каналу), що призводить до втрати затульної функції цих м’язів живота та збільшення просвіту пахвинного каналу. Утруднене сечовипускання після простатектомії сприяє підвищенню внутрішньочеревного тиску, ослабленню поперечної фасції та тонусу м’язів передньої черевної стінки й пахвинного каналу зі збільшенням його просвіту. Збільшення просвіту пахвинного каналу сприяє збільшенню просвіту піхвового відростка очеревини, проникненню в нього органів черевної порожнини та утворенню косої пахвинної грижі. Необхідно також пам’ятати про зниження тонусу м’язів черевної стінки у результаті вікового гормонального дефіциту, адже вік хворих, яким виконують простатектомію із приводу ДГПЗ, перевищує 60 років.
Аналіз літератури та власні клініко-анатомічні дослідження дозволили нам виділити ряд анатомічних чинників виникнення пахвинної грижі після простатектомії (рис. 7).
Рис. 7. Анатомічні чинники виникнення пахвинної грижі після простатектомії
Отримані дані дають підстави стверджувати, що значний відсоток утворення пахвинних гриж пов’язаний з анатомічними змінами, які виникають після простатектомії у цій зоні. Саме близьке розташування інтраопераційної зони простатектомії до зони герніопластики вимагає виконання симультанної передочеревинної герніопластики не лише явних, а й прихованих пахвинних гриж, а також пахвинних гриж на початкових стадіях їх утворення при виконанні простатектомії у хворих на ДГПЗ у поєднанні з пахвинною грижею.
Для оцінки результатів виконання одномоментної залобкової простатектомії та симультанної передочеревинної герніопластики у хворих на ДГПЗ і пахвинну грижу в дослідження було включено 152 таких пацієнти, яких було прооперовано в урологічному відділенні Вінницької обласної клінічної лікарні ім. М.І. Пирогова у період із 2016 по 2021 рік. Основну групу склали 32 (21,1%) пацієнти із ДГПЗ і пахвинною грижею, яким у клініці виконали одномоментну залобкову простатектомію та симультанну передочеревинну герніопластику. Групу порівняння склали 120 (78,9%) хворих із ДГПЗ, яким виконали одномоментну залобкову простатектомію. Середній вік хворих групи порівняння становив 68,0±7,2 року, основної групи – 67,1±6,9 року; середній об’єм простати у пацієнтів групи порівняння становив 94,4±42,3 см3, основної групи – 91,2±32,6 см3. У всіх 32 хворих основної групи було виявлено пахвинну грижу, у 4 із них – з обох боків (загалом 36 пахвинних гриж). Первинними операціями у всіх хворих були симультанні пахвинні герніопластики.
Розподіл хворих основної групи за типом та ступенем пахвинної грижі згідно із класифікацією Європейського товариства герніологів (EHS, 2009) [2] представлено у табл. 2. Методика виконання залобкової простатектомії представлена на рис. 8, а симультанної передочеревинної герніопластики – на рис. 9.
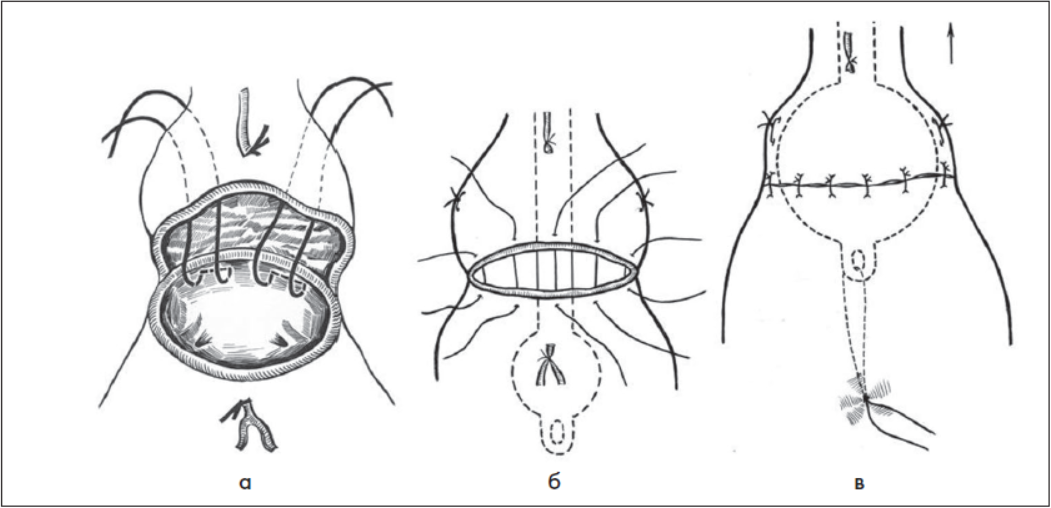
Рис. 8. Виконання залобкової простатектомії: а — схематичне зображення накладання двох П-подібних кетгутових швів (№ 6 EP) на заднє півколо шийки СМ, проведення лігатур через бічні поверхні капсули простати (де їх зв’язують між собою) із метою гемостазу та відновлення міхурово-уретрального сегмента; б — зшивання переднього півкола шийки СМ із капсулою передміхурової залози; в — гемостаз ложа простати, виконаний триходовим катетером Фолея, та зрошення СМ антисептичним розчином
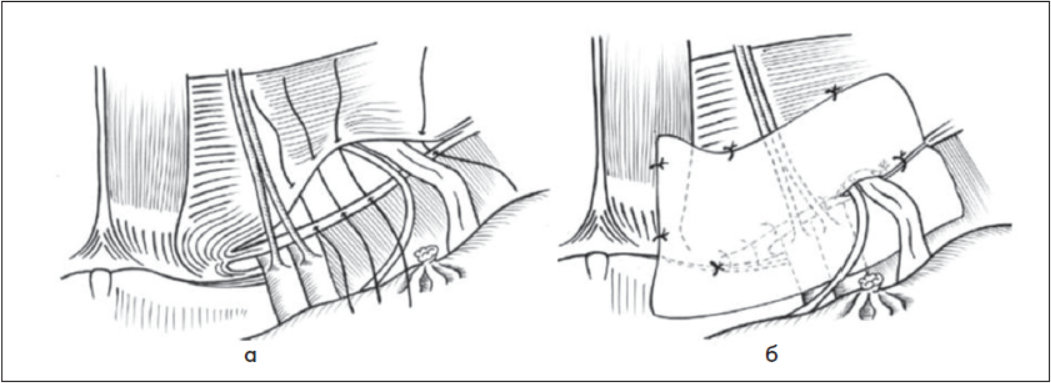
Рис. 9. Методика симультанної правобічної передочеревинної герніопластики косої пахвинної грижі: а – зшивання арки поперечного м’яза живота із клубово-лобковим трактом вікриловими швами (2-0 USP); б – встановлення та фіксація сітчастого імплантата на задню стінку пахвинного каналу поверх накладених швів
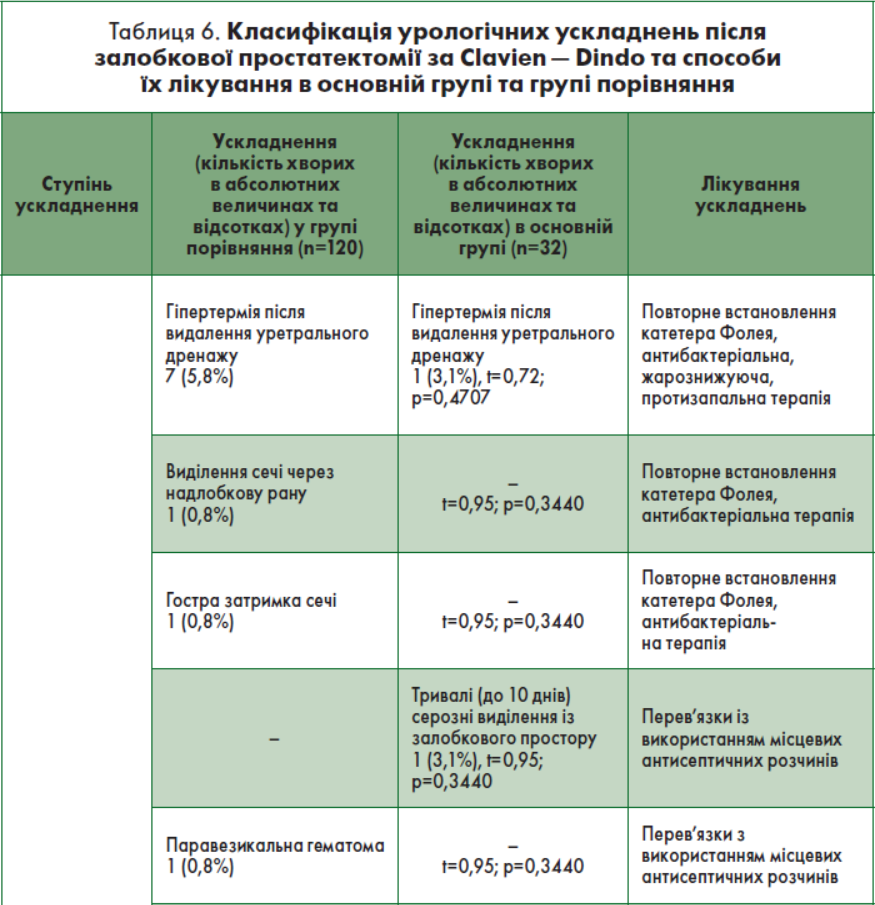
Для уніфікації та систематизації післяопераційних ускладнень після одномоментної простатектомії та симультанної герніопластики використовували класифікацію за Clavien – Dindo [2]. Віддалені результати симультанної герніопластики та якість життя хворих оцінювали за допомогою опитувальника EHS – EuraHS-QoL (Європейський реєстр гриж черевної стінки) [7].
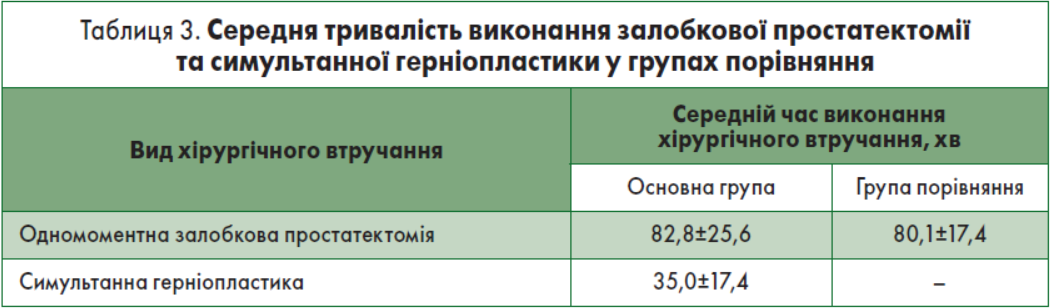
Середня тривалість виконання залобкової простатектомії в основній групі хворих та групі порівняння були однаковими, а симультанна герніопластика з одного боку тривала у середньому 35,0±17,4 хв (табл. 3).
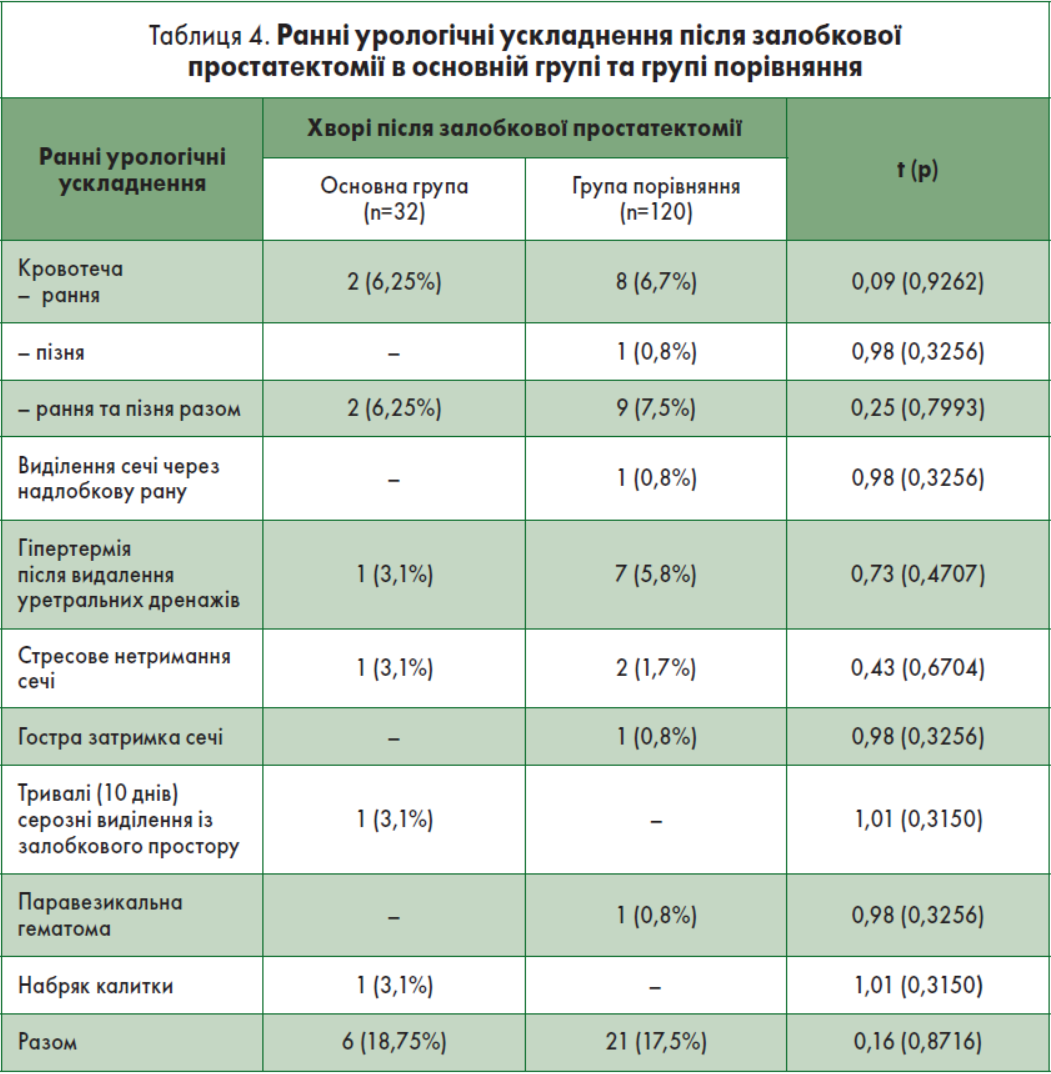
Інтраопераційна гостра кровотеча виникла у двох (1,7%) із 120 хворих групи порівняння, які втратили 1,2 та 1,5 л крові. В основній групі не було відмічнено інтраопераційних кровотеч із ложа простати. Інтраопераційну крововтрату визначали гравіметричним методом [2]. Хворих основної групи та групи порівняння, які потребували повторної операції із приводу ранньої або пізньої кровотечі, не було. Частота ранніх і пізніх кровотеч після залобкових простатектомій, які вимагали переливання компонентів крові, склала 6,25% (n=2) в основній групі хворих і 7,5% (n=9) — у групі порівняння.
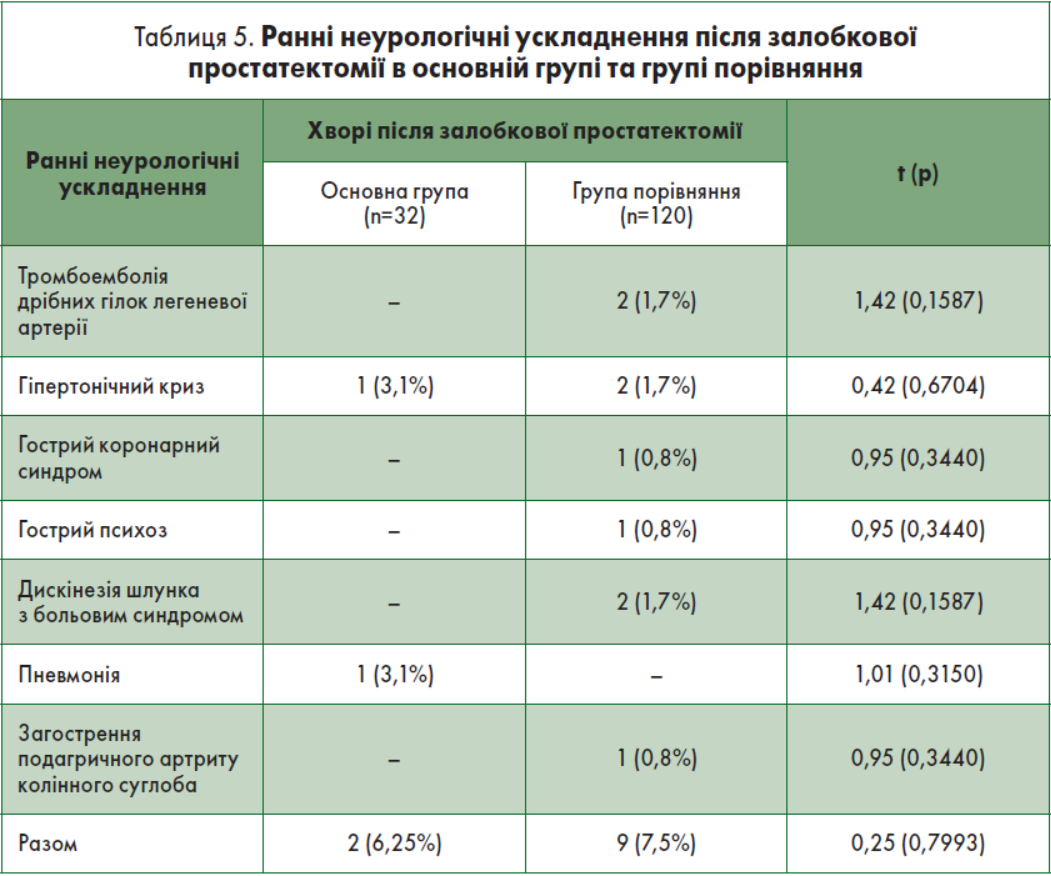
Післяопераційні ускладнення розділяли на ранні та пізні [2]. Під ранніми (безпосередніми) післяопераційними ускладненнями розуміють ускладнення після простатектомії у період стаціонарного лікування, під пізніми (віддаленими) – після виписки зі стаціонару (амбулаторний період нагляду). Характер ранніх урологічних ускладнень після виконання одномоментних залобкових простатектомій в основній групі та групі порівняння представлено у табл. 4, а неурологічних – у табл. 5.
Таких класичних урологічних ускладнень після залобкової простатектомії, як епідидиміт (фунікуліт), нагноєння післяопераційної рани, загострення хронічного пієлонефриту, остеїт лобкових кісток, в основній групі та групі порівняння не спостерігали. Після виконаних операцій в обох групах летальних випадків не фіксували.
Класифікація урологічних ускладнень за Clavien – Dindo після виконання залобкової простатектомії у хворих двох груп представлена у табл. 6. Відповідно до таблиці, післяопераційні ускладнення відзначались у кожного третього хворого основної групи та групи порівняння. Більшість ускладнень припадала на І ступінь класифікації хірургічних ускладнень за Clavien – Dindo. Середній післяопераційний ліжко-день у пацієнтів основної групи склав 9,5±1,7 доби; у групі порівняння – 9,8±2,9.
Таким чином, частота післяопераційних ускладнень після залобкової простатектомії та передочеревинної герніопластики cтатистично не перевищувала частоту післяопераційних ускладнень після виконання лише залобкової простатектомії.
Віддалені результати одномоментної залобкової простатектомії та симультанної герніопластики вивчали шляхом повторного амбулаторного обстеження хворих через 1, 3, 6 та 12 міс після операції. Стриктур шийки СМ та уретри, а також каменів СМ у хворих виявлено не було. Одному пацієнту зі стресовим нетриманням сечі було проведено консервативну терапію (нексетин 40 мг двічі на день у поєднанні із вправами для зміцнення м’язів тазового дна за Кегелем) протягом 2 міс, після чого вдалось досягти повного утримання ним сечі. Через 3, 6 та 12 міс після операції хворий повністю утримував сечу при фізичних навантаженнях (піднятті важких предметів), кашлі, чханні, швидкій ходьбі.
Нами проведено опитування пацієнтів з використанням опитувальника якості життя EuraHS-QoL через 6 та 12 міс після симультанної герніопластики. У хворих після залобкової простатектомії репаративні процеси в зоні операції та можливі післяопераційні ускладнення (стриктури шийки СМ або уретри, камені СМ) відбувалися у період до 3-6 міс [2]. З огляду на це, за відсутності ускладнень внаслідок залобкової простатектомії, больовий синдром після встановлення сітчастого імплантата доцільно оцінюватити не раніше ніж через 6 міс після симультанної операції.
Опитувальник EuraHS-QoL складається із трьох доменів:
1) біль у ділянці грижі;
2) обмеження рухів через біль або дискомфорт у ділянці грижі;
3) косметичний дискомфорт (дискомфорт через зовнішній вигляд живота та ділянки грижі).
Усього в опитувальнику 9 запитань, кожне з яких оцінюють за 10‑бальною шкалою з максимальним балом 90 («0» — відсутні біль, обмеження рухів та дискомфорт; «10» — найбільш виражені біль, обмеження рухів та дискомфорт).
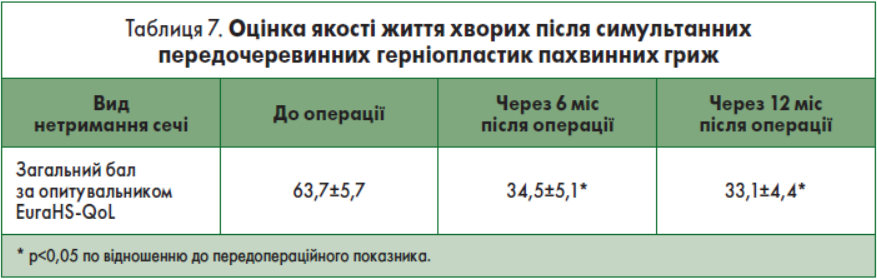
Результати опитування 32 хворих після 36 симультанних герніопластик представлені у табл. 7. При проведенні опитування хворих, які перенесли симультанну пахвинну передочеревинну герніопластику, при кожній такій процедурі виконували заповнення анкети (загалом 36 анкет).
Згідно з табл. 7, якість життя хворих після симультанної передочеревинної герніопластики пахвинних гриж через 6 та 12 міс була статистично кращою, ніж до операції. При цьому загальний бал EuraHS-QоL до операції, який становив 63,7±5,7, знизився до 34,5±5,1 (t=3,82; p=0,0003) та 33,1±4,4 (t=4,2; p<0,0001) відповідно через 6 та 12 міс після операції. У ході аналізу віддалених (>1 міс після операції) результатів та якості життя після одномоментної залобкової простатектомії та симультанної передочеревинної пахвинної герніопластики у хворих на ДГПЗ та пахвинну грижу було встановлено, що якість життя у них покращилась за відсутності віддалених післяопераційних ускладнень основної та симультанної операції.
Таким чином, середня тривалість виконання залобкової простатектомії у пацієнтів основної групи та групи порівняння статистично не різнилася (80,1±17,4 хв проти 82,8±25,6 хв; t=0,09, p=0,931), як і показник післяопераційних ліжко-днів (9,5±1,7 доби проти 9,8±2,9 доби; t=0,09, p=0,929). Незважаючи на більш тривалий термін виконання залобкової простатектомії та симультанної герніопластики, частота післяопераційних ускладнень cтатистично не перевищувала таку після виконання лише залобкової простатектомії.
Висновки та перспективи подальших розробок
Виконання симультанної передочеревинної герніопластики одночасно з одномоментною залобковою простатектомією у хворих на ДГПЗ і пахвинну грижу не погіршує безпосередні та віддалені результати залобкової простатектомії, а, навпаки, дозволяє усунути з використанням одного хірургічного доступу одночасно два захворювання. Перспективами подальших розробок є скринінг ДГПЗ у чоловіків із пахвинними грижами у хірургічних стаціонарах і наступне планування одномоментної хірургічної корекції даних патологій із залученням уролога. В урологічних стаціонарах лікарю необхідно оглядати зовнішні пахвинні кільця у всіх хворих, яким планується відкрита простатектомія. Це дозволить виявити явні та приховані пахвинні грижі з метою виконання не лише простатектомії, а й симультанної передочеревинної пахвинної герніопластики.
Література
- Возианов А.Ф., Пасечников С.П., Клименко Я.Н., Грицай В.С. Открытая простатэктомия в хирургическом лечении доброкачественной гиперплазии предстательной железы // Здоровье мужчины. – 2008. – № 1. – С. 196-199.
- Залобкова простатектомія в хірургічному лікуванні доброякісної гіперплазії простати: Посібник / За ред. Горового В.І., Шапринського В.О., Барало І.В., Капшука О.М. – Вінниця: ТОВ «ТВОРИ», 2021. – 336 с.
- Еникеев М.Э., Сирота Е.С., Абдусаламов А.Ф., Хамраев О.Х. Симультанные операции при заболеваниях простаты и паховых грыжах // Медицинский вестник Башкортостана. – 2015. – Т. 10, № 3. – С. 92-94.
- Переверзев А.С. Сохранят ли урологи в арсенале лечения открытую аденомэктомию // Здоровье мужчины. – 2009. – № 4. – С. 230-234.
- Шамраев С.Н., Серняк П.С., Виненцов Ю.А. и др. Позадилобковая простатэктомия – взгляд в прошлое // Здоровье мужчины. – 2013. – № 4. – С. 178-179.
- Шапринський В.О.,Горовий В.І., Барало І.В., Капшук О.М. Досвід симультанної передочеревинної пластики пахвинних гриж при виконанні одномоментної залобкової простатектомії // Харківська хірургічна школа. – 2019. – № 2 (95). – С. 203-206.
- Шапринський В.О., Горовий В.І., Барало І.В., Капшук О.М., Горовий О.В., Довгань І.І., Гураль Д.М. Безпосередні та віддалені результати залобкової простатектомії та симультанної передочеревинної герніопластики у хворих на доброякісну гіперплазію простати та пахвинну грижу // Вісник Вінницького національного медичного університету. – 2021. – № 25 (4). – С. 610-615.
- Campbell-Walsh Urology / Wein A. J. et al. – 11th ed. – Philadelphia: Elsevier, 2016. – 4904 p.
- Davoud N., Monsen A., Jawad J., Abbas J. Simultaneous bilateral anterior inguinal herniorrhaphy with polypropylene mesh application and open prostatectomy // Brit. J. Med. Res. – 2015. – Vol. 5 (1). – P. 81-87.
- EAU Guidelines on management of non-neurogenic male lower urinary tract symptoms (LUTS), incl. benign prostatic obstruction (BPO) / Gravas S., Cornu N., Gacci M. et al. – EAU, 2022. – 68 p.
- Johnson O.K. Simultaneous open preperitoneal repair of inguinal hernia with open prostatectomy for benign prostate hyperplasia // Trop. Doct. – 2015. – Vol. 45. – P. 42-43.
- Talebpour M., Khatami F., Aghaii M. et al. New technique of inguinal hernia repair during prostatectomy // Journal of Clinical Urology. – 2022. – Vol. 15 (1). – P. 36-40.
- Tubaro A., Nunzio C. The current role of open surgery in BPH // EAU-EBU update series. – 2006. – Vol. 4. – P. 191-201.
- Yang Y., Zhong C., Zhao H. The clinical study: impact of benign prostate hyperplasia on the inguinal hernia formation // Int. J. Biomed Engineer. Clin. Sc. – 2018. – Vol. 4 (3) – P. 66-69.