8 листопада, 2023
Загрози недостатнього лікування гіпотиреозу: що потрібно знати клініцисту
Гіпотиреоз є одним із найпоширеніших ендокринних розладів у всьому світі. Показник в окремих країнах залежить від вікового та статевого розподілу населення, генетики, чинників навколишнього середовища, як-от уживання йоду й селену, а також від застосовуваних діагностичних критеріїв [1]. У разі явного гіпотиреозу діагностика не є складною, проте існує й низка «сірих зон», зокрема ведення легких і субклінічних випадків чи особливості референтних діапазонів гормонів у різних вікових групах пацієнтів.
Перший випадок успішного лікування мікседеми, тяжкої форми гіпотиреозу, був описаний у 1891 р., коли англійський лікар Джордж Редмейн Мюррей діагностував це захворювання в 46-річної жінки. Він призначив екстракт щитоподібної залози (ЩЗ) вівці підшкірно, і протягом кількох тижнів стан пацієнтки значно покращився [2]. Клінічний ефект вражав: жінка прожила ще 28 років на замісній терапії та померла від серцевої недостатності в 1919 р. [3]. Невдовзі було підтверджено ефективність екстракту ЩЗ у пероральному вигляді [4]; ця терапія широко застосовувалася впродовж багатьох років, аж поки в 1978 р. провідні британські ендокринологи не застерегли від такого лікування через пов’язані ризики [5]. Попри це екстракт ЩЗ іще довго залишався на ринку й нещодавно отримав друге дихання як «натуральна замісна терапія» [1].
Тироксин (Т4) хімічно ідентифікували тільки в 1927 р. [6]. Приблизно 25 років по тому ендокринолог канадсько-ізраїльського походження Джек Ґросс і британська біохімікиня Розалінд Пітт-Ріверс, а також французькі вчені виявили другий тиреоїдний гормон – трийодтиронін (Т3) [8, 9]. У 1950 р. Гарт і Маклаґан [10] описали застосування L‑тироксину, який був комерційно доступний починаючи з 1930-х рр., але спочатку не набув широкого визнання (ймовірно, через його початкову високу вартість), незважаючи на його очевидні переваги. Протягом наступних багатьох десятиліть L‑тироксин був і сьогодні є основою лікування гіпотиреозу, незважаючи на спроби деяких пацієнтських організацій пропагувати комбіновану терапію з Т3 [1] чи навіть повернутися до екстрактів ЩЗ, що не рекомендовано сучасними настановами.
Мета цього огляду – обговорити вищезазначені моменти, а також надати докази довготривалої ефективності L‑тироксину та ризиків недостатньо лікованого гіпотиреозу в різних вікових і клінічних групах пацієнтів.
Причини гіпотиреозу
Глобально провідними причинами спонтанного гіпотиреозу досі є недостатність чи дефіцит йоду за особливих станів, як-от вагітність. Велике популяційне дослідження в Данії [11] засвідчило, що найчастішим підтипом (присутнім у 84,4% пацієнтів) був спонтанний (імовірно, автоімунний) гіпотиреоз, за яким слідували післяпологовий (4,7%) і аміодарон-індукований гіпотиреоз (4,0%). Менш поширеними причинами були підгострий тирео-їдит (1,8%), променева терапія чи хірургічне втручання на ЩЗ (1,8%), уроджений гіпотиреоз (1,6%) і літій-асоційована недостатність ЩЗ (1,6%). Нині почастішали ятрогенні причини через використання різної імунотерапії [11]. До рідкісних причин належать центральний (вторинний) і первинний уроджений гіпотиреоз, резистентність до тиреоїдних гормонів, передозування антитиреоїдними препаратами або вплив інших препаратів, уживання їжі з підвищеним умістом зобогенів (наприклад, веганської), терапевтичне чи зовнішнє опромінення [1].
Фізіологія функції ЩЗ та діагностика гіпотиреозу
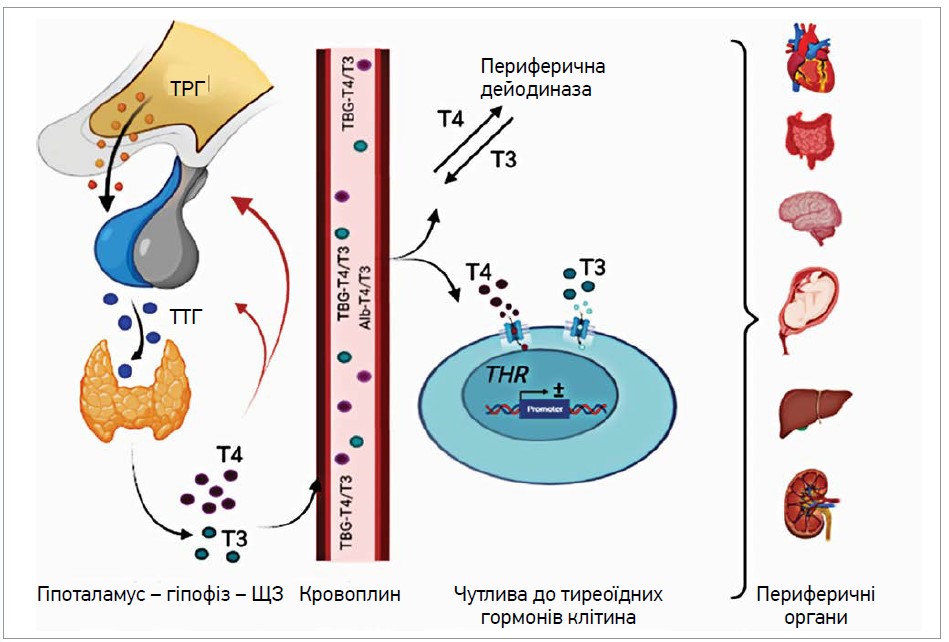
Діагноз явного гіпотиреозу іноді можна встановити виключно на підставі фенотипових характеристик захворювання, але здебільшого потрібна біохімічна оцінка функції ЩЗ, особливо в разі стертої симптоматики. У деяких ситуаціях також може бути потрібно визначити допоміжні біомаркери [12]. Секреція гормонів ЩЗ регулюється за допомогою негативного зворотного зв’язку тиреотропним гормоном (ТТГ) гіпофіза, який, своєю чергою, стимулюється тиреотропін-рилізинг-гормоном (ТРГ) гіпоталамуса (рис.). Отже, досягнення нормального еутиреоїдного стану є тонким балансом між гіпоталамо-гіпофізарною й тиреоїдною функціями, які регулюються логарифмічним (ТТГ) і лінійним (Т4 та Т3) шляхом. Діагноз первинного гіпотиреозу ґрунтується на біохімічній демонстрації низького рівня циркулювального Т4 на тлі підвищеного рівня ТТГ у сироватці крові, що в типових і явних випадках зазвичай не спричиняє труднощів.
Рис. Схематичне зображення фізіології гормонів ЩЗ
Продукування та секреція гормонів ЩЗ регулюються механізмом негативного зворотного зв’язку: у відповідь на низькі концентрації Т3 і Т4 гіпоталамус виробляє ТРГ, який стимулює передню частку гіпофіза продукувати й секретувати ТТГ, котрий посилює продукування Т3 і Т4 у ЩЗ. Переважна частка гормонів ЩЗ циркулює у зв’язаній із білками формі, аж поки не досягає цільових органів.
Запорукою встановлення точного діагнозу є використання надійних біохімічних методів і оптимальних граничних значень гормонів, які відмежовують норму від патології. Через зазначений логарифмічно-лінійний зв’язок найчутливішим показником для оцінки зміни функції ЩЗ є сироватковий рівень ТТГ, який у разі первинної гіпофункції підвищується понад верхню межу норми. Тривалий час референтним діапазоном вважали 0,4-4,0 мМО/л, але це припущення виявилося надто спрощеним, бо існують величезні коливання через вплив навколишнього середовища (наприклад, уживання йоду), віку, генетики тощо. Сироватковий ТТГ є вищим у регіонах із явним або прихованим йододефіцитом [13], є дуже високим у новонароджених [14], змінюється протягом вагітності відповідно до гестаційного віку [15], підвищується в дорослих із віком [16] і є вищим у деяких субетносах, наприклад у євреїв ашкеназі [17]. Циркулювальні гормони ЩЗ демонструють схожі відмінності референсних діапазонів, але це питання є менш вивченим [16]. Отже, використання «універсальних» меж норми може призвести, з одного боку, до початку непотрібного лікування в осіб старшого віку та в деяких популяціях із генетичними особливостями, а з іншого – до затримки терапії в пацієнтів молодого й середнього віку. Дотепер немає ані доказів на користь загального використання вікових референсних діапазонів, ані розуміння впливу коливань тиреоїдної функції в молодших осіб.
Наслідки недостатнього лікування в дітей і підлітків
Тяжкий уроджений гіпотиреоз призводить до кретинізму із затримкою росту, дуже низьким IQ, порушеним неврологічним розвитком і психічними розладами. У країнах Заходу такі випадки були повністю викорінені завдяки впровадженню програм неонатального скринінгу ТТГ (високі концентрації ТТГ у перші 3 дні після народження дають змогу використовувати для аналізу сухі мазки крові). Утім, незважаючи на наявність цієї простої технології починаючи з 1970-х рр., сьогодні близько 70% населення світу не має до неї доступу, тому випадки кретинізму продовжують реєструвати [18]. Діагноз уродженого гіпотиреозу зазвичай неможливо встановити на підставі суто клінічних ознак: симптоми починають проявлятися, тільки коли дитині виповниться кілька місяців, а часто й набагато пізніше. Як підсумок, затримка лікування залишає цих дітей із перманентним ушкодженням нервової системи. З метою підвищення ймовірності виявляння навіть легких випадків уродженого гіпотиреозу в нещодавніх настановах знизили граничний рівень ТТГ, котрий є підставою для подальшого обстеження, а також додали в скринінг визначення вільного Т4, щоб не пропускати випадки вродженого центрального гіпотиреозу [19, 20]. Слід зазначити, що для коректної інтерпретації рівнів гормонів у новонароджених важливими є локальні референсні інтервали [20].
Причини гіпотиреозу, що розвивається в пізнішому дитячому та підлітковому віці, включають дефіцит йоду, легкі вроджені дефекти синтезу тиреоїдних гормонів, спадкові захворювання ЩЗ (резистентність до тиреоїдних гормонів), автоімунну патологію ЩЗ, а також потенційні ендокринні дизраптори навколишнього середовища. Пізній початок гіпотиреозу здебільшого супроводжується легшими симптомами, але теж призводить до затримки росту, проблем із поведінкою та проявів синдрому дефіциту уваги з гіперактивністю – порушень, які можуть бути зворотними за умови раннього й адекватного лікування L‑тироксином. Найвизначніші наслідки нелікованого чи недостатньо лікованого гіпотиреозу в дітей пов’язані із затримкою загального та нейропсихологічного розвитку з поганою здатністю навчатися в школі, а пізніше – нездатністю отримати належну професійну освіту, через що такі пацієнти вкрай часто залишаються недієздатними в дорослому віці. Отже, це захворювання, котрому можна запобігти, має значні соціально-економічні наслідки для людей і суспільства.
Недостатнє лікування дорослих після пубертату
Після досягнення остаточного зросту та статевого дозрівання в дорослих молодого й середнього віку теж часто відзначаються гіподіагностика та недостатнє лікування гіпотиреозу, переважно через вельми неспецифічну симптоматику й малу кількість типових ознак [1]. Оскільки гормони ЩЗ відповідають за клітинний метаболізм у всіх органах ссавців, недивно, що симптоми можуть виникати з боку всіх систем органів навіть за незначного зниження їхніх рівнів. Ризики недостатнього лікування діагностованого гіпотиреозу – порушена психічна функція, синдром дефіциту уваги з гіперактивністю й інші поведінкові розлади, зниження серцевого викиду та, відповідно, обмеження фізичної працездатності в поєднанні з м’язовою слабкістю та зниженням функції легенів. Рефлекторна надмірна стимуляція катехоламінами призводить до артеріальної гіпертензії, яка разом зі схильністю до ожиріння згодом є причиною кардіоваскулярних ускладнень. Пацієнти часто мають випадання волосся, сухість шкіри та запори, а через уповільнений метаболізм спостерігається низьке вироблення багатьох біологічних речовин, зокрема глюкокортикоїдів наднирковими залозами та гемоглобіну. Водночас відзначається сповільнена деградація інших субстанцій, що спричиняє, наприклад, підвищення рівня печінкових ферментів і зниження швидкості клубочкової фільтрації. Через повільний метаболізм, а отже, і ризик кумуляції або безпосередньо отруєння може виникати потреба знижувати дозу багатьох ліків. Усі ці проблеми призводять до погіршення якості життя та поганої загальної працездатності [1].
Важливим чинником ризику недостатнього лікування є неоптимальна терапія L‑тироксином унаслідок супутніх шлунково-кишкових захворювань. Усмоктування L‑тироксину залежить від шлункового рН, який змінюється в пацієнтів з інфекцією Helicobacter pylori, хронічним атрофічним гастритом, гастропарезом або при одночасному лікуванні препаратами, котрі перешкоджають виробленню кислоти в шлунку; загалом ці перелічені чинники присутні у 20-50% людей протягом їхнього життя [21, 22]. Одними з найпоширеніших інших автоімунних захворювань, що перетинаються з автоімунними розладами ЩЗ, є хронічний автоімунний гастрит (що призводить до перніціозної анемії) та целіакія [23, 24]. Ризик множинного автоімунітету також важливо враховувати в пацієнтів із постійними скаргами на низьку якість життя попри досягнутий еутиреоз [25, 26].
Іншими чинниками неоптимального лікування L‑тироксином є втрата білка в разі протеїнурії, яка має автоматично слугувати підставою для підвищення дози препарату через зростання втрат із сечею, а також деякі лікарські засоби та харчові продукти, здатні перешкоджати всмоктуванню L‑тироксину.
Недостатнє лікування жінок репродуктивного віку
Із лікуванням гіпотиреозу в жінок репродуктивного віку пов’язано кілька моментів. По-перше, в пацієнток, які використовують оральні контрацептиви з естрогеном, підвищується загальна концентрація циркулювальних зв’язувальних білків, як-от тироксин-зв’язувальний глобулін, а отже, підвищується й рівень загального Т4. Це спотворює результати визначення вільного Т4, оскільки більшість доступних імуноферментних методів не здатні належним чином видавати результати з поправкою на екстремуми у верхній частині корегувальних кривих. Відповідно, в молодих жінок, які приймають оральні контрацептиви, рівень вільного Т4 не можна використовувати як єдиний тест для інтерпретації ефекту лікування. По-друге, така сама проблема виникає під час вагітності, коли високі концентрації естрогенів призводять до подібних ризиків неправильної інтерпретації результатів досліджень функції ЩЗ. Водночас у період вагітності оптимальне дозування L‑тироксину є надзвичайно важливим не тільки для жінки, а й для забезпечення належного розвитку плода та зниження ризику ускладнень вагітності, як-от втрата вагітності й передчасні пологи [27, 28]. Фізіологічно вироблення материнських гормонів ЩЗ адаптується до цієї ситуації завдяки зв’язуванню гормона вагітності хоріонічного гонадотропіну людини з рецепторами ТТГ, що збільшує продукування тиреоїдних гормонів [29]. У жінок, які отримують замісну терапію L‑тироксином, потрібно корегувати дозу препарату, щоб імітувати зазначену фізіологічну відповідь і в такий спосіб забезпечити надходження достатньої кількості L‑тироксину з кровотоку матері до плода [12, 30].
По-третє, у жінок із гіпотиреозом часто спостерігають нерегулярні менструальні цикли та безпліддя (показово, що в багатьох випадках гіпотиреоз діагностують під час скринінгу на дисфункцію ЩЗ, рекомендованого для всіх жінок, яких скеровують на лікування безпліддя) [30, 31]. Особливо складним завданням є лікування гіпотиреозу в жінок, які проходять контрольовану стимуляцію яєчників, в яких різке підвищення концентрації естрогенів збільшує синтез тироксин-зв’язувального глобуліну печінкою, а отже, й потреби в тиреоїдних гормонах [32]. Нещодавній метааналіз Busnelli та співавт. показав, що в жінок, які отримують лікування гіпотиреозу, концентрації ТТГ підвищуються на ~1,5 мМО/л за контрольованої стимуляції яєчників і в 50% пацієнток залишаються підвищеними довше 3 міс [32]. Щоб це компенсувати, таким жінкам потрібна вища доза L‑тироксину, ніж вони отримували до вагітності чи до запліднення, щоб уникнути недостатнього лікування під час критичної фази імплантації та ранньої вагітності. Великі спостережні дослідження продемонстрували, що користь від замісної терапії L‑тироксином перед лікуванням безпліддя та вагітністю можуть отримувати навіть жінки із субклінічним гіпотиреозом [33, 34]. Утім, незначні відхилення у функції ЩЗ можуть не потребувати лікування з огляду на ризики надмірної терапії, яка здатна призвести до ятрогенної прееклампсії та передчасних пологів [34], а також зважаючи на відсутність доказів користі щодо IQ дітей у рандомізованих контрольованих дослідженнях [35, 36].
По-четверте, жінки з автоімунним гіпотиреозом мають ризик недостатнього лікування L‑тироксином у післяпологовому періоді, коли в них може розвинутися післяпологовий тиреоїдит із початковим деструктивним тиреоїдитом, вивільненням тиреоїдних гормонів і гіпертиреозом, за яким завжди слідує гіпотиреоїдна фаза до відновлення функції ЩЗ (якщо вона залишилася). Гіпотиреоїдна фаза найчастіше потребує підвищеної дози L‑тироксину, яка з часом може стати постійною протягом усього життя, але в деяких випадках може бути й тимчасовою [37]. Найпомітнішими наслідками для цих жінок є обмежена здатність доглядати за дитиною через утому й післяпологову депресію. Отже, всім жінкам із неочікуваними симптомами після пологів слід перевіряти функцію ЩЗ, щоби своєчасно діагностувати гіпотиреоз і за потреби призначити необхідне лікування.
Недостатнє лікування осіб старшого віку та пацієнтів із хворобами серця
Референтні діапазони ТТГ у людей похилого віку потрібно оцінювати з урахуванням вікового зсуву розподілу ТТГ у сироватці (в бік вищих концентрацій зі збільшенням віку). Дослідження в різних країнах показали, що концентрація ТТГ прогресивно зростала з віком, і 97,5-й процентиль контрольної популяції осіб віком понад 70 років є значно вищим, аніж у молодших людей [38-41]. Цей зсув не можна пояснити лише вищою поширеністю тиреоїдного автоімунітету в старшому віці [42, 43]. Натомість його причинами можуть бути вікові зміни т. зв. настановної точки (set point) ТТГ, зниження біологічної активності ТТГ та/або зниження чутливості ЩЗ до ТТГ, оскільки, за даними досліджень, вікове збільшення ТТГ не супроводжується зниженнями вільного Т4 [42].
Численні ліки, які люди старшого віку зазвичай приймають через підвищену коморбідність, можуть впливати на тести функції ЩЗ не тільки шляхом перешкоджання синтезу, транспорту та метаболізму ТТГ і тиреоїдних гормонів, а й через їхній вплив на результати лабораторних досліджень. Нещодавнє велике когортне дослідження показало, що приблизно третина літніх пацієнтів із гіпотиреозом, котрі перебували на терапії L‑тироксином, отримували принаймні один супутній препарат, який впливає на гормони ЩЗ [49]. До того ж відомо, що поширені хронічні хвороби, як-от захворювання серця, нирок чи печінки, цукровий діабет, депресія, а також низьке споживання калорій, які частіше трапляються в людей старшого віку, можуть призвести до змін функції ЩЗ як складової синдрому еутиреоїдної хвороби. Отже, під час лікування L‑тироксином у пацієнтів старшого віку завжди потрібно брати до уваги супутні препарати та коморбідність [42].
У багатьох дослідженнях було доведено, що недостатньо лікований явний або субклінічний гіпотиреоз у літніх пацієнтів пов’язаний із підвищеним ризиком ранньої смерті [51-54]. Ризик смерті від кардіоваскулярних захворювань прогресивно зростає з підвищенням рівня ТТГ порівняно з еутиреоїдними особами [55].
Під час оцінки адекватності замісної терапії тиреоїдними гормонами завжди варто зважати, з одного боку, на виразний негативний вплив гіпотиреозу на роботу серця, особливо в пацієнтів із наявною серцевою недостатністю, а з іншого – на значну користь від терапії L‑тироксином для функції серця [42, 56, 57]. Нещодавнє дослідження за участю понад 150 тис. пацієнтів з уперше діагностованим гіпотиреозом, 97% з яких отримували терапію L‑тироксином протягом періоду спостереження, показало, що зв’язок між найвищою концентрацією ТТГ і підвищеним ризиком серцевої недостатності присутній як у пацієнтів молодшого віку, так і в осіб віком понад 65 років, тоді як зв’язок із підвищеним ризиком ішемічної хвороби серця залишався значущим лише в пацієнтів віком до 65 років [53]. Ці дані разом зі згаданим зв’язком між кардіоваскулярною смертністю та вищими рівнями ТТГ [55] указують на необхідність інтенсивної терапії L‑тироксином пацієнтів із гіпотиреозом.
Недостатнє лікування інших категорій пацієнтів
За гіпоталамо-гіпофізарного гіпотиреозу або центральної/вторинної мікседеми гіпофункція ЩЗ зумовлена недостатнім виробленням гіпофізом біологічно активного ТТГ. Біологічно неактивні молекули ТТГ не визначаються за допомогою імуноферментного аналізу, тому останній у таких випадках є непридатним для діагностики гіпотиреозу й контролю замісної терапії [58]. За поточними рекомендаціями, єдиним корисним методом є визначення загального та вільного Т4 [59]. У разі множинного дефіциту гормонів гіпофіза ситуація ускладнюється в жінок фертильного віку, які отримують замісну терапію естрогенами (або оральними контрацептивами). Це той самий сценарій щодо діагностики, що й згаданий вище для вагітності, тільки гірший, оскільки ТТГ узагалі не можна використовувати [60]. Отже, ці жінки мають високий ризик недостатньої замісної терапії з відповідними наслідками для метаболічного профілю [61].
Пацієнти у відділеннях інтенсивної терапії також є проблемними, оскільки вони часто не здатні приймати таблетки перорально. У цих випадках виникає потреба в уведенні L‑тироксину внутрішньовенно або, за наявності шлункового зонда, в застосуванні перорального рідкого препарату [62]. Під час біохімічного моніторингу функції ЩЗ важливо усвідомлювати, що всі пацієнти у відділенні інтенсивної терапії мають нетиреоїдні захворювання [63]. Це означає знижену периферичну конверсію Т4 у Т3 та підвищення рівня неактивного Т3, який не визначають рутинно. Оптимальною стратегією є продовження замісної терапії в раніше отримуваній дозі незалежно від потенційно помилкових вимірювань функції ЩЗ з метою уникнути недостатнього лікування [64]. Після одужання від нетиреоїдного захворювання дозу L‑тироксину за потреби можна скорегувати.
Проблеми з дозуванням L‑тироксину можуть виникати й після тиреоїдектомії, що передусім залежить від основного захворювання ЩЗ (рак, автоімунна патологія чи нетоксичний зоб). Деяким пацієнтам досить легко адаптуватися до оптимальної дози L‑тироксину, іншим може бути складніше: наприклад, після хірургічного втручання з приводу раку ЩЗ, коли пацієнтам часто можуть знадобитися неадекватно високі дози L‑тироксину, щоб підтримувати низький рівень ТТГ. З огляду на тривалий період напівжиття Т4 досягнення підтримувальної дози L‑тироксину може зайняти певний час, і протягом цього періоду замісна терапія може бути недостатньою. Натомість установлено, що якість життя більше залежить від ступеня гіпотиреозу, ніж від обсягу хірургічного втручання на ЩЗ (тотальна vs часткова тиреоїдектомія) [65], тому має сенс регулювати дозу невеликими кроками та пояснювати пацієнту, чому процес не можна прискорити.
Висновки
Гіпотиреоз є дуже поширеним у всьому світі в усіх вікових групах захворюванням, ризикам та ускладненням якого можна запобігти. Проте діагноз часто встановлюють надто пізно, що призводить до руйнівних наслідків для пацієнта й суспільства. Оскільки гіпотиреоз є неінфекційним захворюванням, він залишається поза увагою урядів і його ведення насамперед залежить від медичних працівників. Забезпечуючи своєчасну діагностику та належне лікування гіпотиреозу, клініцисти мають змогу полегшити тягар особистих і соціально-економічних проблем, пов’язаних із цим розладом.
Список літератури знаходиться в редакції.
Стаття друкується в скороченні.
Feldt-Rasmussen U., Effraimidis G., Bliddal S., Klose M. Consequences
of undertreatment of hypothyroidism. Endocrine. 2023 Aug 9. doi: 10.1007/s12020-023-03460-1.
Переклав з англ. Олексій Терещенко