18 вересня, 2021
Експертний консенсус Американської колегії кардіологів (2021) щодо ведення гіпертригліцеридемії: місце розувастатину/аторвастатину
На підставі нових доказів щодо методів впливу на ризики, пов’язані з тригліцеридами (ТГ), опубліковано звіт консенсусних висновків експертів Американської колегії кардіологів з наданням практичних настанов для лікарів і пацієнтів у ситуаціях, не охоплених настановами 2018 року, та розглядом питання ведення пацієнтів зі стійкою гіпертригліцеридемією (ГТЕ).
У настановах 2018 року визначено специфічні групи пацієнтів, які матимуть найбільшу користь від застосування статинів для первинної профілактики атеросклеротичних серцево-судинних захворювань (АСССЗ): особи з рівнем холестерину ліпопротеїнів високої щільності (ХС ЛПВЩ) ≥190 мг/дл і хворі на діабет віком 40-75 років. Для персоніфікації оцінки ризику та ідентифікації інших пацієнтів, яким показана первинна профілактика, введено концепцію «підсилювачів ризику» (табл. 1).
Епідеміологічні та рандомізовані дослідження свідчать про причинно-наслідкові зв’язки між ГТЕ й атеросклерозом унаслідок підвищення ремнантних часточок холестерину, зменшення рівня ХС ЛПВЩ і переважання високоатерогенних дрібних щільних часточок ліпопротеїнів низької щільності (ЛПНЩ). ГТЕ вважається «підсилювачем ризику» в первинній профілактиці АСССЗ, тоді як дуже високі рівні ТГ (≥500 мг/дл) – фактором ризику панкреатиту.
Консенсус 2021 присвячений такій проблематиці:
- визначення стійкої ГТЕ;
- роль модифікації способу життя як первинної ланки лікування ГТЕ;
- роль статинотерапії у пацієнтів зі стійкою ГТЕ;
- групи хворих, яким показана терапія іншими класами ліпідознижувальних засобів (ЛЗЗ), і порядок їхнього призначення.
Консенсус розглядає принципи ведення в таких популяціях:
- вторинна профілактика в пацієнтів із клінічним АСССЗ і помірною ГТЕ (ТГ натще ≥150 мг/дл, після їжі ≥175 мг/дл, але <500 мг/дл);
- первинна профілактика в:
- дорослих віком ≥40 років з діабетом і помірною ГТЕ;
- дорослих віком ≥20 років без діабету та помірною ГТЕ;
- дорослих віком ≥20 років з тяжкою ГТЕ ≥500 мг/дл.
Стійка ГТЕ
Стійка ГТЕ – це рівень ТГ крові натще 150 мг/дл після втручання в спосіб життя впродовж щонайменше 4-12 тиж, стабільної максимально допустимої дози статинів, коли це показано, а також оцінки та лікування її вторинних причин. Перед початком фармакотерапії ГТЕ слід отримати результати ліпідограми натще. Клінічні рішення мають ґрунтуватися на результатах щонайменше 2 вимірювань ліпідів натще (бажано з інтервалом ≥2 тиж).
Рівні ліпідів натще та після їжі
В більшості пацієнтів постпрандіальне підвищення ТГ є незначним – від 12 до 27 мг/дл. Для оцінки ризику АСССЗ і документальної оцінки початкового рівня ХС ЛПНЩ дорослим віком ≥20 років рекомендовано проводити ліпідограму натще чи після їжі. Особам з рівнем ТГ після їжі ≥400 мг/дл рекомендується повторне визначення натще. Використання методу Мартіна – Хопкінса забезпечує більш точну оцінку рівня ХС ЛПНЩ в осіб з ГТЕ, ніж формула Фрідвальда. Ліквідація ГТЕ дає можливість точнішої оцінки ХС ЛПНЩ.
Визначення ліпідів натще рекомендується для встановлення діагнозу метаболічного синдрому; виявлення ліпідних розладів в осіб без клінічного АСССЗ з обтяженим сімейним анамнезом (передчасне АСССЗ, генетичні дисліпідемії); оцінки прихильності до ЛЗЗ; виявлення ризику панкреатиту (ТГ ≥500 мг/дл) і відстеження реакції на терапію.
Вторинні причини ГТЕ
Вторинні причини ГТЕ вкрай важливо виявляти та лікувати. Поганий глікемічний контроль у хворих на діабет негативно впливає на показники ліпідів крові та значно посилює ГТЕ. Доволі часто ГТЕ медикаментозно індукована. Генетична схильність збільшує імовірність та тяжкість ГТЕ в будь-якій категорії. Синдром багатофакторної хіломікронемії є найпоширенішим із трьох станів, які підвищують рівень ТГ настільки, щоб спровокувати характерні клінічні ознаки надлишку хіломікронів у крові (ліпемію сітківки ока, еруптивні ксантоми, біль у животі, гіперліпідемічний панкреатит). Продемонстровано, що цей синдром зустрічається в 40-60 разів частіше, ніж два інші моногенні стани – синдром автосомно-рецесивної сімейної хіломікронемії та сімейна часткова ліподистрофія. Індукований ГТЕ панкреатит може бути фатальним, тому клініцисти повинні розуміти, які лікарські засоби та стани (здебільшого в поєднанні з прихованою генетичною схильністю) збільшують ризик.
Модифікація способу життя
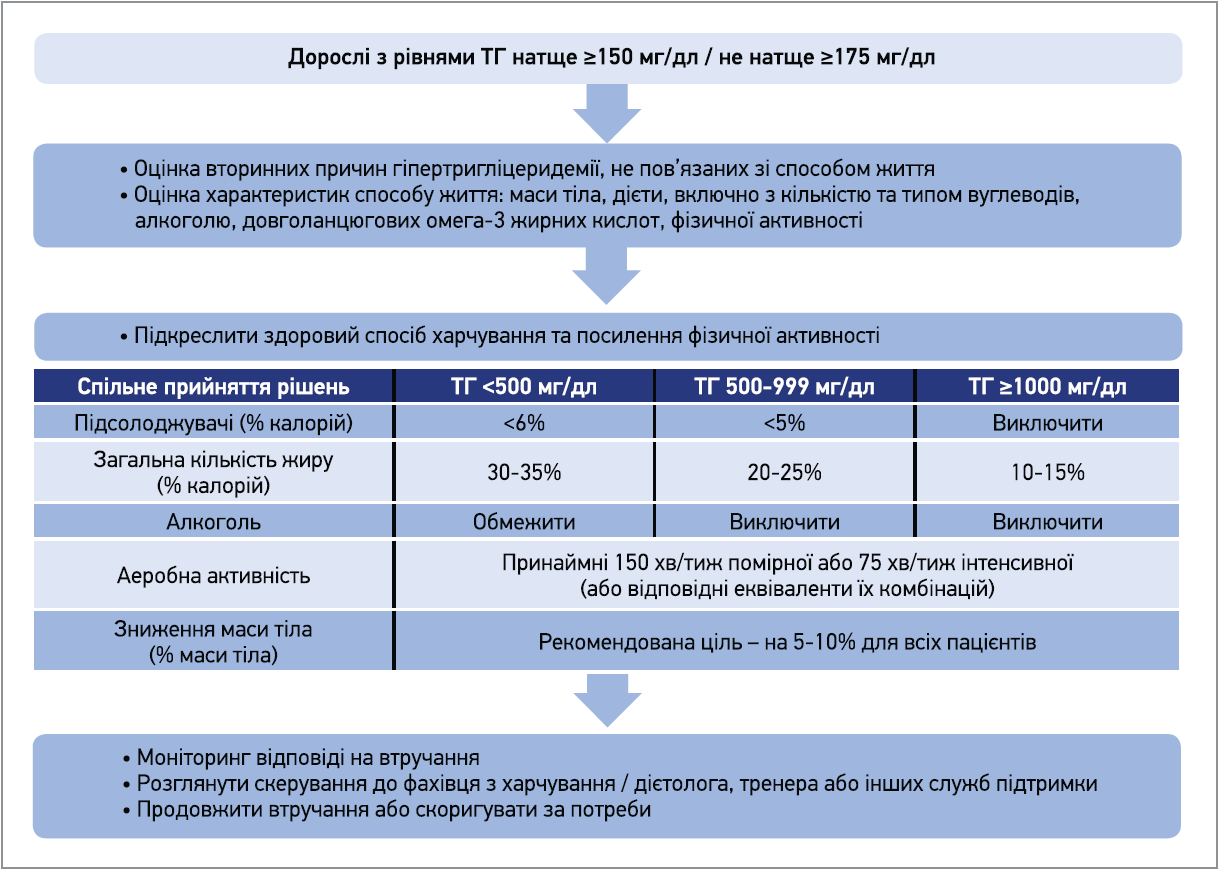
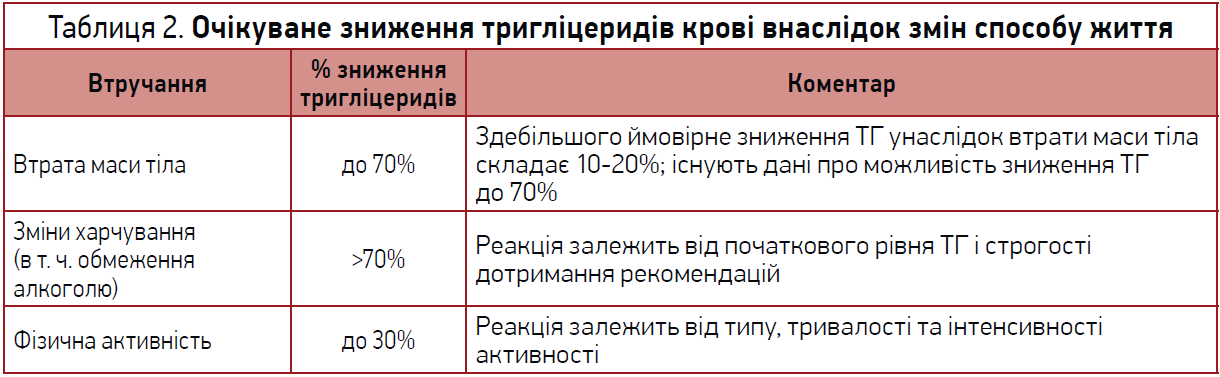
Здорове харчування, регулярні фізичні навантаження, відмова від куріння, обмеження алкоголю та підтримка здорової маси тіла залишаються найважливішими компонентами зниження ризику АСССЗ як до, так і після ініціації фармакотерапії (показана всім групам пацієнтів). Етіологія ГТЕ часто багатофакторна, тому в кожному випадку слід впливати на тригери способу життя, які найбільше сприяють ГТЕ. Вплив змін способу життя на ТГ крові узагальнено в таблиці 2, а клінічні рекомендації щодо втручання до способу життя в осіб із ГТЕ підсумовано на рисунку 1.
Рис. 1. Рекомендації щодо модифікації способу життя
Обмеження вмісту вуглеводів у раціоні значно знижує ТГ. Однак такий підхід зазвичай зменшує споживання харчових волокон, тому важливо обрати стратегію збереження здорового споживання клітковини з акцентом на цільнозернові злаки та коричневий рис замість білого хліба / рису, макаронів, солодощів і підсолоджених напоїв. Загальний уміст жиру слід коригувати відповідно до початкових рівнів ТГ з акцентом на рідкі нетропічні рослинні олії. Варто обмежити сіль, уникати трансжирів, червоного м’яса та м’ясних виробів. Дозволено рибу, морепродукти, птицю, бобові, горіхи, свіжі овочі та фрукти з низьким глікемічним індексом. Для покращення розуміння принципів здорового харчування та його індивідуалізації доцільні консультації дієтолога.
Через часте поєднання ГТЕ з іншими метаболічними факторами ризику (абдомінальне ожиріння, артеріальна гіпертензія, гіперглікемія) вплив на спосіб життя може значно покращити весь профіль метаболічного ризику впродовж життя. Прихильність пацієнта до рекомендацій слід регулярно оцінювати як до, так і після початку чи зміни фармакотерапії.
Алгоритми ведення окремих популяцій пацієнтів
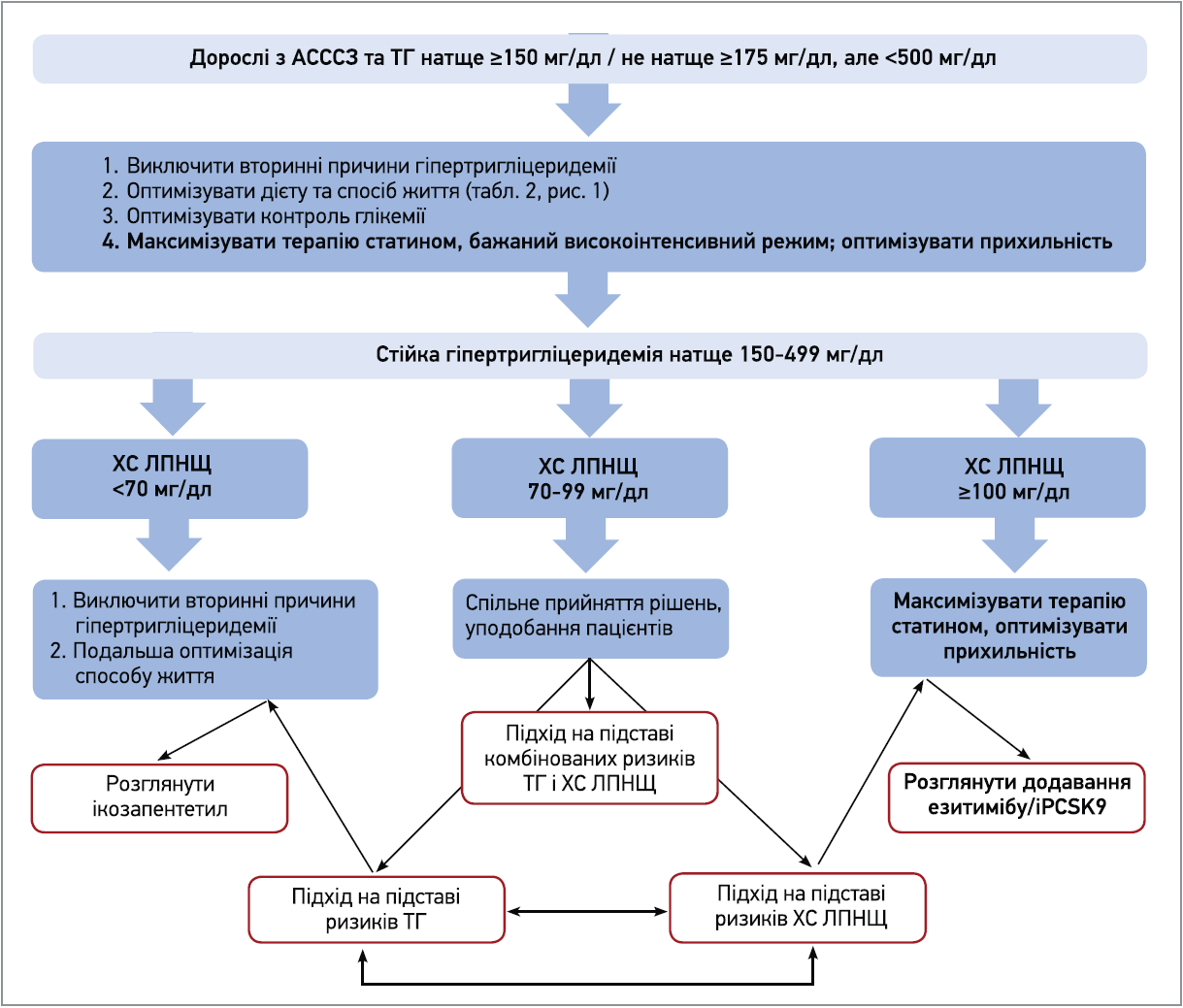
Для пацієнтів із клінічним АСССЗ рішення про початок фармакотерапії на підставі ризику ХС ЛПНЩ, ризику ТГ або їхньої комбінації визначається рівнем ХС ЛПНЩ і ступенем ризику пацієнта (рис. 2).
Рис. 2. Алгоритм для дорослих з АСССЗ і ГТЕ до 500 мг/дл
Терапія на підставі ризику ХС ЛПНЩ у пацієнтів із клінічним АСССЗ і стійкою ГТЕ передбачає максимально переносиму дозу статинів, оскільки режим високої інтенсивності забезпечує більше зниження ТГ, ніж менш інтенсивні режими. Якщо такий режим не забезпечує зниження ХС ЛПНЩ <50% від початкового рівня, то в осіб з дуже високим ризиком доцільно розглянути додаткову терапію для підвищення регуляції експресії рецептора ЛПНЩ (засобом першого вибору є езетиміб), а якщо рівень ХС ЛПНЩ стабільно становить ≥70 мг/дл, доцільно додати інгібітор пропротеїнконвертази субтилізину / кексину 9 типу (iPCSK9); в інших випадках можна розглянути додавання езитимібу, якщо рівень ХС ЛПНЩ стабільно складає ≥70 мг/дл.
Терапія на підставі ризику ТГ. Якщо на максимально допустимій дозі статину рівень ХС ЛПНЩ становить <70 мг/дл, слід переглянути прихильність до терапії, спосіб життя та можливі вторинні причини ГТЕ; за їхньої відсутності доцільно додати IПЕ (з обережністю в пацієнтів з попередніми нападами чи високим ризиком фібриляції передсердь). У хворих з рівнями ХС ЛПНЩ 70-99 мг/дл бракує доказів щодо порівняльної ефективності лікування додатковими ЛЗЗ для зниження ХС ЛПНЩ або додавання IПE, тому вибір має бути індивідуальним з урахуванням усіх ризиків, користі та уподобань пацієнта. В осіб з рівнем ХС ЛПНЩ ≥100 мг/дл подальша терапія передбачає додавання до максимально допустимої дози статину езитимібу чи іPCSK9 (пацієнтам з дуже високим ризиком) та езитимібу (хворим інших груп ризику). За стійкої ГТЕ після досягнення адекватного зниження ХС ЛПНЩ доцільно оцінити спосіб життя та прихильність до терапії, переглянути вторинні причини ГТЕ та в разі відсутності цих факторів розглянути призначення ІПЕ.
У пацієнтів віком ≥40 років без АСССЗ із цукровим діабетом початковою ціллю фармакотерапії є зниження ХС ЛПНЩ за допомогою максимально допустимої дози статинів (рис. 3). В осіб з 10-річним ризиком АСССЗ ≥20% до статину доцільно додати езитиміб, щоб досягти зниження ХС ЛПНЩ ≥50% від початкового рівня.
Рис. 3. Алгоритм для дорослих віком ≥40 років з діабетом і ГТЕ до 500 мг/дл
Обрання подальшої терапії визначається віком і додатковими факторами ризику АСССЗ. Вік ≥50 років та наявність ≥1 додаткового фактора ризику передбачає додавання ІПЕ. Для решти пацієнтів доказів про користь додавання ЛЗЗ інших класів недостатньо, тому варто зосередитися на підході на підставі ризику ХС ЛПНЩ.
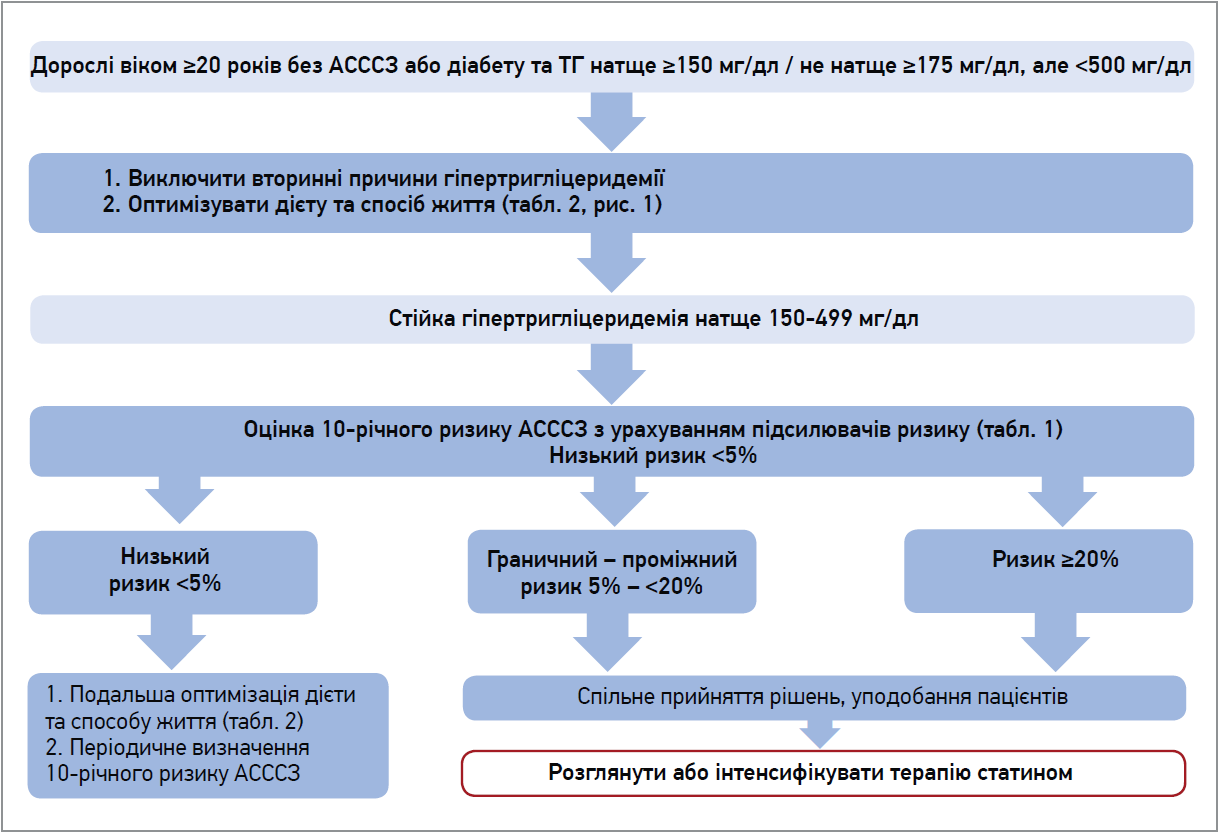
Дорослим віком ≥40 років без АСССЗ / діабету необхідно оцінити 10-річний ризик АСССЗ. Призначення статинів доцільне, починаючи із граничного / проміжного ризику, тоді як високий ризик потребує режиму високої інтенсивності (рис. 4). Хоча статини не є первинними засобами зниження ТГ, їхня пріоритетність у цій категорії обумовлена відносно постійним коефіцієнтом зниження ХС ЛПНЩ / ТГ – більше зниження ХС ЛПНЩ забезпечує більший вплив на ТГ.
Рис. 4. Алгоритм для дорослих віком ≥20 років без діабету / АСССЗ з ГТЕ до 500 мг/дл
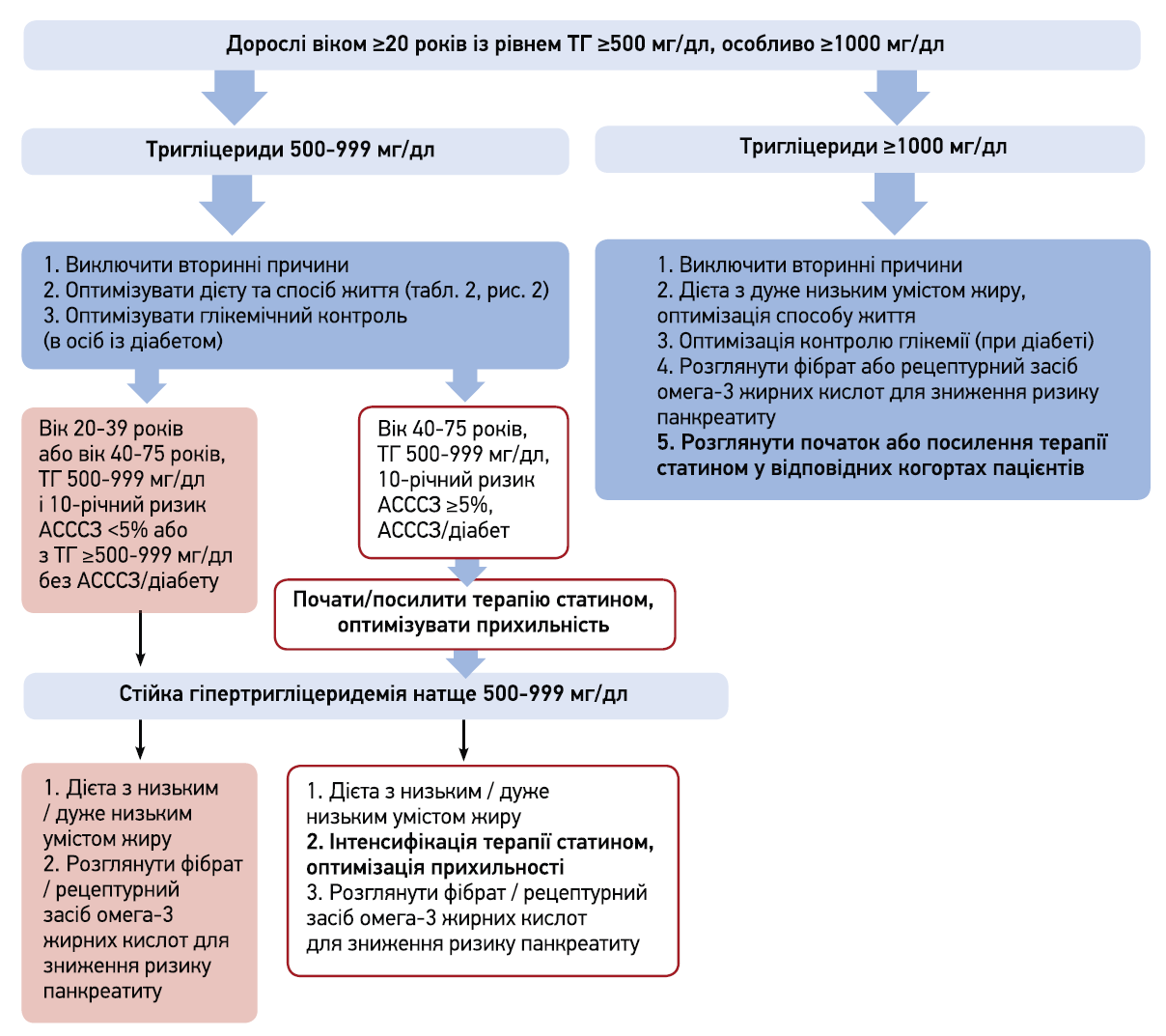
У пацієнтів з тяжкою ГТЕ підвищення ліпопротеїнів дуже низької щільності та більша частота поєднання декількох метаболічних факторів ризику (діабет, ожиріння) підвищує ризик АСССЗ. З іншого боку, високий уміст хіломікронів збільшує ризик гострого панкреатиту до 14% (особливо в пацієнтів з епізодами гострого панкреатиту в анамнезі).
За наявності ГТЕ в межах 500-999 мг/дл (рис. 5):
- в осіб віком 20-39 років без АСССЗ / діабету чи віком 40-75 років з 10-річним ризиком АСССЗ <5% докази щодо користі від статинів або ЛЗЗ інших класів обмежені. Рекомендовані дієта з дуже низьким умістом жиру (10-15%), виключення рафінованих вуглеводів та алкоголю, рецептурні засоби омега‑3 ЖК (ІПЕ чи етилові ефіри); фібрати для профілактики гострого панкреатиту;
- в осіб віком 40-75 років з 10-річним ризиком АСССЗ ≥5% або встановленими АСССЗ / діабетом доцільно обирати підхід на підставі ризику ХС ЛПНЩ:
- при первинній профілактиці в осіб без діабету чи ХС ЛПНЩ ≥190 мг/дл і 10-річним ризиком АСССЗ від 7,5 до <20% наявність стійкої ГТЕ підтримує початок статинотерапії помірно-значної інтенсивності;
- пацієнтам з 10-річним ризиком АСССЗ у межах від 5 до <7,5% та стійкою ГТЕ показана ініціація статинотерапії помірної інтенсивності;
- терапію статинами слід негайно розпочати чи максимізувати за наявності діабету або АСССЗ. Якщо на тлі терапії статином рівень ТГ залишається в межах 500-999 мг/дл, варто розглянути можливість інтенсифікації та контролювати прихильність до терапії;
- нестатинова терапія на підставі ризику ТГ: якщо рівень ТГ стабільно високий або підвищується, доцільно додати рецептурні засоби омега‑3 ЖК або фібрати.
Рис. 5. Алгоритм для дорослих віком ≥20 років з тяжкою ГТЕ
Рівні ТГ ≥1000 мг/дл є особливо небезпечними щодо ризику гострого панкреатиту, тому показані дієта з дуже низьким умістом жиру (10-15% калорій, а за відсутності ефекту – ≤5% калорій), повна відмова від алкоголю, солодощів і підсолоджувачів, лікувальне харчування під наглядом дієтолога. За недостатності інсуліну спочатку слід лікувати гіперглікемію та повторно оцінювати рівень ТГ. Ефективність фармакотерапії збільшується після зниження рівня ТГ <1000 мг/дл; рекомендовані рецептурні омега‑3 ЖК чи фібрати. Терапію статинами необхідно розглядати індивідуально на підставі ризику ХС ЛПНЩ.
Отже, статини залишаються основним класом ЛЗЗ для первинної та вторинної профілактики АСССЗ. Окрім загальновизнаного впливу на рівень ХС ЛПНЩ, цей клас забезпечує дозозалежне зниження ТГ на 10-30% у пацієнтів з ГТЕ. Доведено, що хворі з ГТЕ мають підвищений ризик АСССЗ та ускладнень і можуть досягти зниження ризику під впливом статинів. Аналіз дослідження 4S стратифікував >1000 пацієнтів за квартилями рівнів ТГ і ХС ЛПВЩ. Частота випадків AСССЗ була найвищою в осіб з високим рівнем ТГ і низьким рівнем ХС ЛПВЩ. Ефект від статинотерапії у цій групі був більшим, ніж у групі з ізольованим підвищенням ХС ЛПНЩ. У дослідженні PROVE IT-TIMI 22 нижчий ризик ускладнень після гострого коронарного синдрому мали пацієнти з рівнем ХС ЛПНЩ <70 мг/дл. Нормалізація рівня ТГ під час лікування незалежно асоціювалася з достовірно меншим ризиком повторних подій порівняно з рівнем ТГ ≥150 мг/дл в одномірному та в скоригованому аналізах.
Експертний консенсус Американської колегії кардіологів 2021 рекомендує статини як препарати першого вибору фармакотерапії для більшості розглянутих популяцій з акцентом на режим високої інтенсивності в пацієнтів з високим ризиком або за відсутності бажаного ліпідознижувального ефекту від менших доз.
За допомогою нещодавно проведеного метааналізу VOYAGER вивчено вплив терапії аторвастатином, розувастатином і симвастатином на рівні ХС ЛПНЩ та ТГ у 15,8 тис. пацієнтів з ГТЕ. Встановлено, що розувастатин у дозі 10-40 мг забезпечував більше зниження ХС ЛПНЩ, ніж рівні дози аторвастатину чи подвійні дози симвастатину (р<0,05). Розувастатин у дозі 10 мг забезпечував більше зниження ТГ, ніж аналогічна доза аторвастатину (р<0,05). Розувастатин та аторвастатин у дозах 20 і 40 мг забезпечували однаковий вплив на зменшення ТГ. Розувастатин у дозі 10-40 мг забезпечував значно більше зниження ТГ, ніж рівні чи подвійні дози симвастатину (р<0,05). Отже, розувастатин та аторвастатин – найуживаніші та найефективніші представники класу статинів з хорошим профілем безпеки, що забезпечує можливість їхнього тривалого застосування.
Довідка «ЗУ»
На фармацевтичному ринку України лінійка статинів представлена доступними та перевіреними часом вітчизняними препаратами Лівостор (аторвастатин) і Розістер® (розувастатин) виробництва АТ «Київський вітамінний завод». Лівостор представлений у вигляді широкого спектра дозувань (10, 20 і 40 мг), що дає можливість із легкістю підібрати відповідну дозу для кожного пацієнта та створює умови для формування гарної прихильності до терапії. Розістер® випускається в таблетках по 10 або 20 мг розувастатину.
За матеріалами: ACC Expert Consensus Decision Pathway on the Management of ASCVD Risk Reduction in Patients With Persistent Hypertriglyceridemia: A Report of the American College of Cardiology Solution Set Oversight Committee. J Am Coll Cardiol. 2021 Jul 22: S0735-1097 (21) 05323-7.
Підготувала Ольга Королюк