26 вересня, 2021
Хвороба Фабрі: що має враховувати кардіолог при «несерцевому» скринінгу, діагностиці та лікуванні
Хвороба Фабрі (ХФ) – це спадкове мультисистемне прогресуюче захворювання із хронічним перебігом, яке скорочує тривалість та погіршує якість життя пацієнтів. Через поліморфізм клінічної симптоматики хворим на ХФ часто ставлять неточні діагнози, тому скринінг пацієнтів груп високого ризику має велике діагностичне та прогностичне значення. Пропонуємо до вашої уваги огляд матеріалу C. Regenbogen et al., присвяченого даній тематиці, що був опублікований у виданні Cardiovascular Diagnosis and Therapy (2021; 11 (2): 661‑671).
Генетична детермінанта
ХФ було незалежно описано Й. Фабрі та В. Андерсоном 1898 р. Її поширеність варіює від 1:40 000 до 1:117 000 (Branton et al., 2002; Germain, 2010). Однак при скринінгу новонароджених було виявлено вищу частоту ХФ (від 1:3100 до 1:8454), що може свідчити про більш значну загальну поширеність патології (Hsu, Niu, 2018).
Основною причиною захворювання є мутації у гені, що кодує фермент α-галактозидазу (α-GLA). Даний ген розташований у ділянці q21 22-го довгого плеча Х-хромосоми.
На сьогодні виявлено понад 900 мутацій гена GLA, які знижують або погіршують функцію α-GLA. Це призводить до накопичення глоботріаозилцераміду (GL3) у лізосомах різних клітин, зокрема ендотеліальних клітинах стінок судин, що може стати причиною ураження усіх систем органів (Cairns et al., 2018).
Гетерозиготний класичний фенотип ХФ характеризується таким, що не визначається, або значним зниженням α-GLA. Наслідками цього є прогресуюча гіпертрофія лівого шлуночка (ГЛШ), серцева аритмія високого ступеня, ниркова недостатність, апоплексія, поліневропатія, артралгія, нейросенсорна втрата слуху, неспецифічні шлунково-кишкові скарги тощо.
Скринінг та біомаркери
Необхідно зазначити, що рання діагностика ХФ є передумовою зниження захворюваності та смертності серед пацієнтів, тож важливо провести відповідні обстеження якомога раніше. Після встановлення діагнозу за хворим слід уважно спостерігати та здійснювати лікування з урахуванням ураження різних органів, що потребує міждисциплінарного підходу.
Отже, насамперед варто зосередитися на таких запитаннях:
- Яких пацієнтів необхідно обстежувати?
- Як підтвердити діагноз?
- Як вести пацієнта?
Причиною смерті пацієнтів із ХФ часто є серцево-судинна патологія, оскільки порушення функції нирок може компенсуватися діалізом. Оскільки ХФ – генетичне захворювання, аналіз родоводу і генетичне консультування є важливою частиною діагностики. У сім’ях з індексними пацієнтами та/або групами високого ризику скринінг слід проводити на ранній стадії (Hagеge et al., 2019).
Біомаркер Lyso-GL3 – деацетильована форма GL3 (глоботріаозилсфінгозин плазми) у плазмі або сухій плямі крові, що застосовується для оцінки перебігу ХФ. Рівень Lyso-GL3 корелює зі стадією захворювання і також може використовуватися для моніторингу ефективності ферментнозамісної терапії (ФЗТ) (Aerts et al., 2008). У пацієнтів із показником Lyso-GL3 <1,3 нмоль/л (стандартний рівень <0,8 нмоль/л) без типових симптомів ХФ можна виключити.
Крім того, Lyso-GL3 вимірюють у сечі. Однак слід зазначити, що за наявності некласичних мутацій концентрація GL3 у сечі може бути нормальною (Young et al., 2005). Також GL3 виявляють у біоптатах нирок, міокарда і шкіри.
Рівні Lyso-GL3 значно вищі серед чоловіків із класичною ХФ, ніж у пацієнтів із ХФ з пізнім початком (Maruyama et al., 2019). У жінок, що страждають на ХФ, вміст Lyso-GL3 може бути в межах норми, але у 40‑60% він вищий (Smid et al., 2015; Duro et al., 2018). Водночас рівні Lyso-GL3 не корелюють із тяжкістю захворювання, що зумовлює необхідність застосування додаткових біомаркерів (Bichet et al., 2018).
Проводити скринінг на ХФ доцільно у хворих із ГЛШ >12 мм неясного ґенезу, в яких може бути аритмія вищого ступеня, пацієнтів із нирковою недостатністю невідомої етіології, що пов’язана з мікроальбумінурією, а також хворих віком 15‑55 років, які перенесли інсульт неясного походження (Bersano et al., 2013; Biegstraaten et al., 2015).
Діагностика
Нирки
У 50% чоловіків і 20% жінок із ХФ порушуються функції нирок, тож її оцінка має важливе значення (Germain, 2010). Найбільш ранній діагностичний параметр – протеїнурія, яка виявляється вже у підлітковому віці. Ураження проксимальних канальців може призвести до розвитку ізотенурії та поліурії (Meroni et al., 1997). У нирці біоактивна молекула GL3 накопичується в канальцях, клітинах мезангіуму, подоцитах, інтерстиції, ендотелії судин і клітинах гладких м’язів. Окрім того, у подоцитах індукується експресія білка CD74 та трансформувального фактора росту β‑1 (TGF‑1).
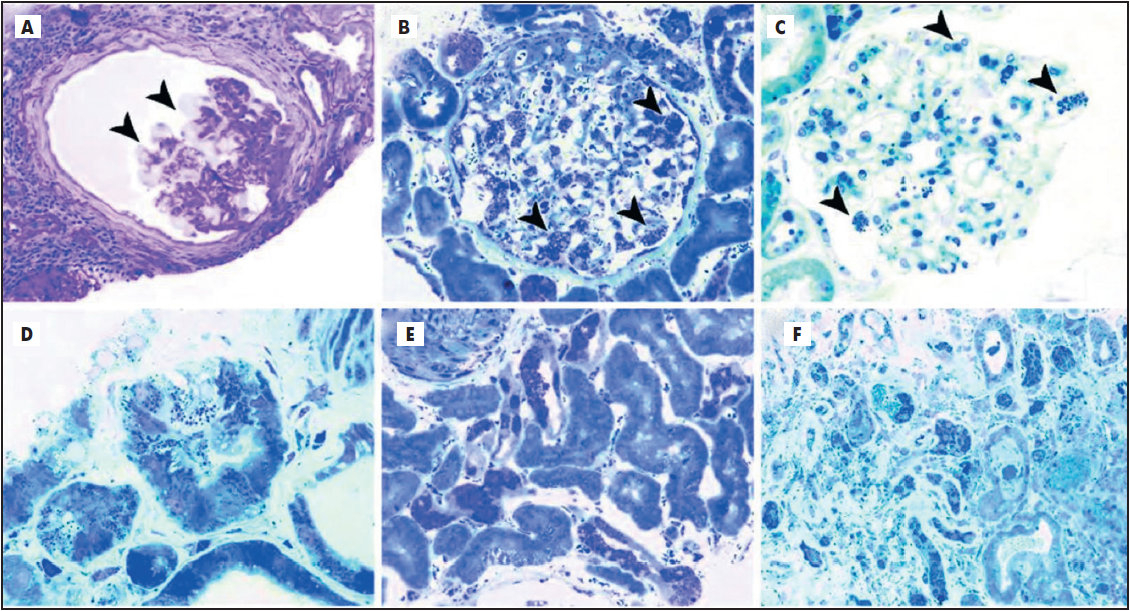
Зокрема, CD74 стимулює експресію цитокінів, що призводить до апоптозу і запалення. У свою чергу TGF‑1 стимулює вироблення білків позаклітинного матриксу (фібронектину і колагену IV типу) в клубочках та інтерстиції (Sanchez-Nino et al., 2011). Ці процеси спричиняють розвиток осередкового і глобального гломерулосклерозу з атрофією канальців, інтерстиціальним фіброзом і запаленням у другій декаді життя (рис. 1). Як наслідок, розрахункова швидкість клубочкової фільтрації щорічно знижується, із прогресуванням від ±2,93 до ±6,8 мл/хв/1,73 м2 у чоловіків та від ±1,02 до ±2,1 мл/хв/1,73 м2 у жінок. Прогноз гірший, якщо протеїнурія перевищує 1 г/добу (Schiffmann et al., 2009).
(A) Гломерули демонструють вакуолізацію подоцитів (стрілки) і легке гофрування базальних мембран клубочків із перігломерулярним та інтерстиціальним фіброзом. (B) Гломерули вказують на масивні накопичення у більшості подоцитів (стрілки), а також мезангіальних і ендотеліальних, парієтальних епітеліальних клітинах. (C) Гломерули демонструють випадкові невеликі накопичення у подоцитах (накінечники стрілок) і рідкісні накопичення у мезангіальних областях. (D) Помітні накопичення у деяких клітинах проксимальних канальців та ендотелії перитубулярних капілярів (E). Численні накопичення у дистальних канальцях і дуже рідкісні – у проксимальних. (F) Численні накопичення у дистальних канальцях та рідкісні – у проксимальних, часті накопичення у перитубулярних капілярах та інтерстиції.
Рис. 1. Вакуолізація і накопичення глікосфінголіпідів у разі нефропатії при ХФ
Серце
Ураження серця трапляється у 40‑60% пацієнтів із ХФ (Akhtar, Elliott, 2018). Накопичення GL3 у міоцитах, ендотеліальних клітинах судин і клапанних фібробластах зумовлює виникнення ГЛШ та подальшої серцевої недостатності. Електрокардіографія (ЕКГ) необхідна для виявлення аритмій, а також для початкової діагностики і подальшого спостереження за ГЛШ. Можливими є короткий інтервал PQ, синусова брадикардія і порушення атріовентрикулярної провідності (Perry et al., 2019).
Для виключення аритмій вищого ступеня рекомендований тривалий ЕКГ-моніторинг (Weidemann et al., 2016). Ехокардіографія (Ехо-КГ) і магнітно-резонансна томографія (МРТ) стають все важливішими для виявлення конкретної ознаки ГЛШ (Hagеge et al., 2019). Зокрема, під час спостереження як біомаркер може бути корисним високочутливий тропонін T (Seydelmann et al., 2016).
Нервова система
Накопичення GL3 у нервових клітинах викликає досить типову нейропатію дрібних волокон. Поширеними ознаками є акропарестезія долонь рук і стоп (Biegstraaten et al., 2012). Серед причин можливих больових криз – стрес, лихоманка та інші фактори (Schuller et al., 2016). Накопичення GL3 у судинній мережі головного мозку викликає васкулопатії та дилатаційну артеріопатію. Зазначені цереброваскулярні ускладнення інколи проявляються у вигляді транзиторних ішемічних атак або інсультів (Moore et al., 2001).
Основне накопичення GL3 може бути виявлене як ураження білої речовини у послідовностях МРТ з ослабленим флюїдом відновлення інверсії (FLAIR). Окрім того, МРТ також використовують для візуалізації інших ознак, характерних для пацієнтів із ХФ, таких як судинні аномалії або симетрично високий сигнал у таламусі (пульвінарна ознака) (Altarescu et al., 2001).
ЛОР-органи
Накопичення глікосфінголіпідів викликає пряме пошкодження судинної смужки і гангліозних клітин, а також судинної мережі вуха. Вестибулокохлеарний розлад може призвести до запаморочення, шуму у вухах і раптової глухоти або втрати слуху у внутрішньому вусі, що зумовлює проблеми із відчуттям звуку та порушення у високочастотному діапазоні (Keilmann et al., 2006). Ураження равлика часто призводить до порушення нейросенсорного слуху внутрішнього вуха (Sergi et al., 2010).
Шлунково-кишковий тракт
Причиною шлунково-кишкових симптомів, імовірно, є накопичення GL3 в автономних гангліях кишечника і брижових кровоносних судинах (Hoffmann et al., 2007). Як наслідок, біль у животі, нудота, блювання та діарея можуть виникати вже у дитинстві. Близько третини пацієнтів із ХФ описують скарги з боку шлунково-кишкового тракту (Pensabene et al., 2016).
Діагноз ставлять на підставі симптомів хворого. Одним із методів для прояснення значення таких скарг є опитувальник Rome III, який пройшов валідацію для диференціальної діагностики функціональних шлунково-кишкових розладів.
Легені
У легенях глікосфінголіпіди відкладаються у пневмоцитах, слизових келихоподібних клітинах, війчастому епітелії бронхів, клітинах гладеньких м’язів бронхів та легеневих судинах, що призводить до звуження бронхіальної системи (Faverio et al., 2019).
Результати функціонального тесту легень із вимірюванням об’єму форсованого видиху за першу секунду та форсованої життєвої ємності легень у разі прогресування захворювання погіршуються. Це особливо наглядно у пацієнтів чоловічої статі, курців, а також залежить від наявності ураження серця через ХФ та віку початку ФЗТ (Franzen et al., 2018).
Серед симптомів легеневого ураження слід відзначити такі, як:
- задишка;
- сухий кашель;
- бронхоспазм.
На додаток, ці симптоми зустрічаються на тлі ураження серця при ХФ, а отже, є неспецифічними (Svensson et al., 2015). Поширеність обструктивного захворювання легень у хворих на ХФ вища, ніж у загальній популяції: 18 і 33% відповідно (Franzen et al., 2013).
Шкіра
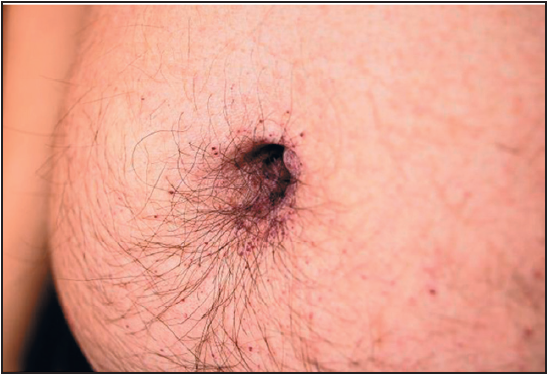
Пошкодження, спричинене накопиченням GL3 у перисудинних міоцитах ендотелію, призводить до порушення регуляції вазотонусу периферичних капілярів. Ангіокератоми, які можуть з’явитися вже у дитинстві, розвиваються у 66% чоловіків та 36% жінок із ХФ (рис. 2) (Zampetti et al., 2012).
Рис. 2. Ангіокератоми в пупковій області при ХФ
Око
Помутніння рогівки є раннім симптомом ХФ, що відомий як вертицильозна рогівка. Таке помутніння рогівки відрізняє відсутність впливу на гостроту зору. Зазначені зміни необхідно диференціювати від інших причин вихрової кератопатії (застосування аміодарону або хлорохіну) (Moiseev et al., 2018).
Ведення пацієнтів
Мультидисциплінарний підхід – необхідна умова для забезпечення оптимального догляду за пацієнтами із ХФ.
Зменшення тривалості життя визначається ступенем ураження нирок, серця та центральної нервової системи (Wanner et al., 2018). Якість життя хворих також серйозно погіршується через полінейропатії дрібних волокон і порушення слуху. Тому регулярні контрольні огляди мають велике прогностичне значення. Навіть у дитинстві якість життя може знижуватися через хронічний біль (Ramaswami et al., 2006). Таким чином, обов’язковим є регулярне оцінювання за допомогою опитувальників якості життя (SF‑36), болю (BPI), депресії (WHO5, MDI10).
У таблиці наведені рекомендовані терміни моніторингу органів та систем.
Нирки
Параметри функції нирок слід визначати кожні шість місяців. До маркерів функції нирок належать креатинін, на ранніх стадіях – цистатин С, сечовина, альбумінурія/протеїнурія. Альбумінурію та протеїнурію слід вимірювати за ранковою пробою сечі, але також можна визначити за 24-годинним збором сечі. Рівень вітаміну D оцінюють у зимові місяці. При первинному огляді необхідно провести хоча б один раз ультразвукове дослідження.
Внаслідок погіршення стану нирок із часом розвивається артеріальна гіпертензія. Тому рекомендоване вимірювання артеріального тиску протягом року (Branton et al., 2002).
Серце
ЕКГ та Ехо-КГ слід виконувати щорічно для оцінки аритмій і ГЛШ. Також рекомендоване проведення 48-годинного голтерівського моніторування щороку для виявлення миготливих аритмій. МРТ серця із використанням гадолінію здійснюють у разі підозри на прогресування хвороби або з інтервалами більш ніж два роки (Ortiz et al., 2018).
Нервова система
Насамперед необхідно виконати доплерівське/дуплексне ультразвукове дослідження для оцінки потовщення інтима-медіа та наявності ектазій базилярної артерії. МРТ головного мозку проводять приблизно кожні три роки у разі ураження центральної нервової системи або інсульту. Оскільки багато пацієнтів із ХФ скаржаться на біль, анкетування для визначення болю, депресії та загальної якості життя слід проводити щорічно.
Шлунково-кишковий тракт
Сонографію черевної порожнини потрібно виконувати у рутинному порядку при первинному зверненні та під час обстеження. Гастроскопію і колоноскопію з біопсією проводять тільки у разі незрозумілих симптомів або відповідно до рекомендацій для загальної популяції (Eng et al., 2006).
Легені
Якщо немає інших причин, таких як астма, куріння та ураження серця внаслідок ХФ, показані визначення функції легенів і рентгенограма (Faverio et al., 2019). Накопичення GL3 у клітинах гладеньких м’язів бронхів, артеріол та ендотелію зумовлює різні модальності візуалізації (Wang et al., 2008).
ЛОР-органи
При первинному огляді рекомендовано виконати ЛОР-обстеження з діагностикою слуху (і, можливо, визначення наявності «дзвону у вухах»), а також оцінку вестибулярного апарату (Ortiz et al., 2018). Надалі слід регулярно проводити звукову порогову аудіометрію та, за потреби, діагностику шуму у вухах і обстеження вестибулярного апарату.
Терапія
До 2001 р. ХФ можна було лікувати тільки симптоматично, але із розвитком ФЗТ стала доступною патогенетична терапія (Lenders, Brand, 2018).
На фармацевтичному ринку наявні два рекомбінантні ферментні засоби ФЗТ – агалсидаза альфа та агалсидаза бета (Фабразим®*). Вони є ідентичними за своєю амінокислотною послідовністю, при цьому агалсидаза бета має більше манозних груп, а отже – вищу спорідненість до рецепторів, що позначається на ефективності препарату (Weidemann et al., 2014; Arends et al., 2018).
ФЗТ призначається пожиттєво. Агалсидазу альфа призначають у дозі 0,2 мг/кг ваги тіла, агалсидазу бета – 1,0 мг/кг ваги тіла один раз на два тижні у вигляді внутрішньовенної інфузії (Ortiz et al., 2018).
Новий препарат, пегунігалсидаза альфа (пегільована димерізована версія агалсидази альфа), має 80-кратне збільшення періоду напіввиведення та може зумовлювати утворення невеликої кількості антитіл (Schiffmann et al., 2019).
Крім того, з 2016 р. доступна шаперон-терапія пероральним інгібітором α-GLA мігаластатом. Її можна використовувати лише при певних мутаціях, які викликають ХФ (Feriozzi, Hughes, 2021). Субстрат-редукційна та генна терапія на даний час є предметом багатьох досліджень.
Висновки
- ХФ – Х-зчеплена лізосомна хвороба накопичення, що може призводити до множинного ураження органів та систем.
- Рання діагностика ХФ є передумовою зниження захворюваності та смертності серед хворих.
- Пацієнти із ГЛШ, різними видами аритмій та додатковими клінічними «несерцевими» проявами, особливо у молодому віці, потребують проведення скринінгу на дане рідкісне захворювання.
- Пацієнти зі встановленим діагнозом ХФ мають проходити регулярні огляди щодо стану серцево-судинної, дихальної, нервової систем, шлунково-кишкового-тракту, ЛОР-органів, нирок тощо.
- Фабразим® є оптимальним препаратом для застосування у пацієнтів із ХФ.
* Лікарський засіб Фабразим®, порошок для приготування концентрату 5 мг/мл для розчину для інфузій, зареєстрований в Україні. Р.П. № UA/10306/01/01. Наказ МОЗ України від 28.11.2019 № 2352. Зміни внесено, Наказ МОЗ України від 02.07.2021 № 1327.
Підготувала Олександра Демецька