27 листопада, 2021
Більше ніж просто метаболічний синдром: погляд патофізіолога та кардіолога
Метаболічний синдром (МС): які підходи до лікування є найобґрунтованішими з наукового погляду? На які фактори ризику слід впливати, щоб запобігти порушенням з боку серцево‑судинної системи, нирок? Чому результати лікування деякими антигіпертензивними препаратами (АГП) серед чоловіків і жінок суттєво відрізняються?
Тематична дискусія, присвячена обговоренню наслідків МС і стратегій профілактики серцево-судинних подій (ССП), відбулася 22 вересня в рамках XXII Національного конгресу кардіологів України. До майстер-класу долучилися кардіолог і патофізіолог: професор кафедри кардіології та функціональної діагностики Харківської медичної академії післядипломної освіти, доктор медичних наук Лариса Миколаївна Яковлева та старший науковий співробітник відділу молекулярної та загальної патофізіології ДУ «Інститут фізіології ім. О. О. Богомольця НАН України» (м. Київ), кандидат медичних наук Василь Сергійович Нагібін.
На прикладі гіпотетичного клінічного сценарію, що узагальнив типові ситуації зі щоденної практики лікаря, експерти виокремили важливі нюанси та навели останні доказові дані щодо обрання АГП.
Клінічний випадок
Пацієнтка М., 52 роки, бухгалтер.
Звернулася зі скаргами на помірний головний біль у потиличній ділянці, помірну задишку під час фізичного навантаження (пов’язує з надмірною масою тіла).
Анамнез. Понад 5 років знає про стійке підвищення артеріального тиску (АТ): 146-156/100-106 мм рт. ст., що свідчить про наявність артеріальної гіпертензії (АГ) II ст. Систематично АГП не застосовує. Не курить. Рівень холестерину ліпопротеїнів низької щільності – 3,2 ммоль/л, атерогенних фракцій ліпопротеїнів – 5,6 ммоль/л.
Результати додаткових обстежень: індекс маси тіла (ІМТ) – 38 кг/м2 (ожиріння II ст.), окружність талії – 110 см; швидкість клубочкової фільтрації – 72 мл/хв/1,73 м2, альбумін сечі – 280 мг/добу; калій – 5,2 ммоль/л; рівень глюкози натще – 6,1 ммоль/л, HbA1c – 6,0 ммоль/л (предіабет); ехокардіографія: індекс маси міокарда лівого шлуночка (ЛШ) – 118 г/м2, об’єм лівого передсердя – 22 мл/м2; ультразвукове дослідження сонних артерій – показники в межах норми; комп’ютерна томографія органів грудної порожнини – CaScore 0; NT-proBNP – 100 пг/мл; тест зі 6-хвилинною ходьбою – 450 м, дані інших досліджень – у межах норми.
Діагноз. Гіпертонічна хвороба II стадії II ст. (хронічна хвороба нирок (ХХН) II ст., гіпертрофія ЛШ), ожиріння II ст. за абдомінальним типом, предіабет.
За шкалою SCORE2 ризик фатальних / нефатальних ССП протягом найближчих 10 років у пацієнтки є високим – 9%.
Наскільки значимим фактором ризику є надмірна маса тіла в контексті ССП?
Лариса Миколаївна зауважила, що в рекомендаціях Європейського товариства кардіологів (European Society of Cardiology (ESC), 2021) із профілактики серцево-судинних захворювань (ССЗ) та в заяві Американської асоціації серця (American Heart Association, AHA) щодо попередження кардіоваскулярних розладів у пацієнтів з ожирінням фокусується увага на зв’язку ожиріння й підвищення ймовірності розвитку ССЗ. При збільшенні ІМТ на 5 кг/м2 у пацієнтів з АГ цей ризик зростає на 10%, геморагічного інсульту – на 49%. Також за наявності надмірної маси тіла суттєво збільшується частота венозної тромбоемболії, серцевої недостатності (СН), фібриляції передсердь (ФП), стенозу аортального клапана.
Згідно з останніми уявленнями, абдомінальна жирова тканина розглядається як паракринний орган; її дисфункція супроводжується порушенням регуляції секреції адипонектину, дисбалансом прозапальних проатерогенних та протизапальних і чутливих до інсуліну адипокінів (Frigolet M. E. et al., 2013). Активується синтез компонентів тканинної ренін-ангіотензин-альдостеронової системи (РААС) в адипоцитах, збільшується рівень циркулюючих компонентів системної РААС.
Василь Сергійович нагадав, що відомим експериментом є робота D. J. Campbell (1985), в якій оцінювали рівень ангіотензину II в артеріальній та венозній крові. Очікували, що його концентрація у венозній крові буде нижчою або зіставною з такою в артеріальній; виявилося, що рівень ангіотензину II у венозній крові є вищим. Цей парадокс, що не одразу потрапив у фокус зору науковців, наразі вважається першим експериментальним доказом тканинної продукції ангіотензину II. Крім того, в тканинах діють інші ферменти (не ангіотензинперетворювальний фермент (АПФ), а катепсин G, катепсин D, хімаза, амінопептидази). Наявність альтернативних ферментів ставить під сумнів результативність дії класичних інгібіторів АПФ (ІАПФ).
Тканинна РААС суттєво впливає на рівень циркулюючих компонентів РААС, зокрема на ангіотензин II. Саме тому, незважаючи на блокування системної РААС, тканини (зокрема, жирова) зумовлюватимуть підвищення рівня ангіотензину II, що впливатиме на концентрацію інсуліну й інсулінорезистентність (ІР) периферичних тканин, збільшуватиме об’єм циркулюючої крові, посилюватиме активність проатерогенних факторів, відтак, підвищуватиметься й ударний об’єм серця, з’явиться гіпертрофія міокарда ЛШ із діастолічною дисфункцією.
Безсумнівно, ожиріння – потужний чинник впливу на рівень циркулюючих компонентів РААС.
Як зазначила професор Л. М. Яковлева, в заяві AHA щодо профілактики ССП у пацієнтів з ожирінням (Powell-Wiley T.M. et al., 2021) наголошується про таке: збільшення ІМТ більшою мірою асоціюється з розвитком СН зі збереженою фракцією викиду (ФВ), ніж зі зниженою. Також у документі містяться результати метааналізу A. Pandey та співавт. (2017), які свідчать, що надмірна маса тіла / ожиріння – це незалежний і досить потужний фактор ризику появи СН зі збереженою ФВ (38% за наявності надмірної маси тіла, 56% – у разі ожиріння I ст.).
Водночас у роботі W. Pommer (2018) йдеться про те, що ожиріння є незалежним фактором ризику появи ХХН. Метаболічні ефекти різних адипокінів (лептин, резистин, вісфатин) та зниження продукції адипонектину створюють умови для гемодинамічних і структурних уражень нирок за рахунок ІР, підвищення рівня інсуліну в крові, активації РААС, оксидантного стресу й мікрозапалення. Дослідник продемонстрував гістологічні особливості нефропатії, асоційованої з ожирінням: фокально-сегментарний гломерулосклероз, тубулоінтерстиціальний фіброз, а також зробив висновок, що блокатори РААС здатні запобігати розвитку нефропатії при ожирінні завдяки впливу на ендотеліальну дисфункцію та асоційований з нею тубулоінтерстиціальний фіброз.
У пацієнтки М. з вищеописаного клінічного випадку за шкалою KDIGO для оцінки комбінованого ризику термінальної ниркової недостатності (ТНН) і серцево-судинних ускладнень ризик помірний, що передбачає медикаментозне втручання. Ймовірність СН, ФП, цукрового діабету (ЦД) 2 типу, ХХН/ТНН у пацієнтки М. підвищена.
Призначено:
- двокомпонентну антигіпертензивну терапію – комбінацію валсартану й гідрохлортіазиду 80 мг/12,5 мг (Діокор 80);
- розувастатин 10 мг (Клівас 10);
- метформін (Еутирокс®) 500 мг (за рекомендацією ендокринолога).
Чому як АГП варто призначити саме валсартан?
Лариса Миколаївна наголосила, що дослідження VALUE довело те, що валсартан ефективніше знижує АТ і частоту серцево-судинних ускладнень (фатального / нефатального інсульту, інфаркту міокарда, госпіталізації щодо СН тощо), а також ЦД порівняно з амлодипіном. Накопичено переконливі дані про здатність валсартану впливати на ІР у пацієнтів з АГ, підвищувати чутливість периферичних тканин до інсуліну.
G.H. Goossens і співавт. (2012) довели, що в хворих на ЦД 2 типу валсартан зменшує розміри адипоцитів та експресію маркерів макрофагальної інфільтрації жирової тканини, збільшує швидкість кровотоку й підвищує рівень адипонектину в плазмі крові, нормалізує співвідношення адипонектину і лептину. P. A. Thurmann, P. Kenedi та співавт. (1998) установили, що валсартан сприяє регресу гіпертрофії міокарда ЛШ.
Наявні дані, що підтверджують нефропротекторний вплив валсартану. G. Viberti та співавт. (2002) у дослідженні MARVAL відслідкували, що на тлі терапії валсартаном протягом 24 тиж кількість пацієнтів, у яких вдалося відновити нормоальбумінурію, складала майже 30%, тоді як під час лікування амлодипіном – лише 14,5%. Під час дослідження KVT (Yasuda T. et al., 2013) порівнювали ефективність традиційної терапії без додавання сартанів (група 1) із традиційною терапією, доповненою прийомом валсартану (група 2). У групі 2 відзначалися уповільнення зниження ниркової функції, відтермінування потреби в замісній нирковій терапії, зменшення ризику ниркових ускладнень майже на 43%.
В. С. Нагібін зазначив, що в наукових експериментах використовують т. зв. модель спонтанно гіпертензивних щурів. У 2021 році чеський дослідник Vojtech Kratky вивчав вплив ІАПФ і блокаторів рецепторів ангіотензину II (БРА) на ниркову гемодинаміку при СН у цій популяції щурів. Маркер ефективності ІАПФ – співвідношення ангіотензину I до ангіотензину II; воно було приблизно в 10 разів нижчим у нирковій тканині (порівняно із плазмою).
БРА краще за ІАПФ відновлювали нирковий кровоток і зменшували опір судин у нирках. Лікування БРА (на відміну від ІАПФ) запобігає нирковій гіпоперфузії та циркуляторній гіпоксії у щурів із СН. Отже, досягти покращення кровообігу за допомогою БРА можна в усіх тканинах, де наявна тканинна РААС.
Гендерні відмінності в ефективності АГП – це гіпотеза чи науково підкріплений факт?
Для висвітлення цієї теми Лариса Миколаївна навела дані деяких випробувань.
Популяційне дослідження (Hudson M., Rahme E. et al., 2007), до якого залучили майже 20 тис. пацієнтів, госпіталізованих з приводу хронічної СН (ХСН), дозволило зробити декілька цікавих висновків:
- етіологічні фактори ХСН відрізнялися залежно від статі: в жінок вагомішу роль відігравала АГ, у чоловіків – ішемічна хвороба серця;
- ІАПФ добре зарекомендували себе в лікуванні чоловіків із ХСН;
- у жінок із ХСН краще спрацювали сартани;
- зафіксовані гендерні відмінності у відповіді на лікування дослідники пояснили різною етіологією ХСН та ймовірними генетичними особливостями, зокрема щодо гена АСЕ2.
C. Danielson і співавт. (2020) порівняли ефективність лікування чоловіків і жінок із СН зі зниженою ФВ. До спостереження залучили майже 104 тис. учасників. При призначенні ІАПФ зафіксували зниження ризику рівня смертності від усіх причин у чоловіків, але не в жінок; схожа тенденція простежувалася й щодо смертності/госпіталізації з приводу СН. «Позитивні ефекти інгібіторів РААС помітніші в чоловіків», – резюмували науковці.
Вчені з Канади і США D. Ko, P. Azizi та співавт. (2019) виокремили групу пацієнтів віком понад 65 років, котрі перенесли ІМ (≈59 тис.) й оцінили ефективність терапії ІАПФ і БРА. Встановлено, що сартани є дієвішими (порівняно з ІАПФ) щодо запобігання серцево-судинній смерті, повторному ІМ і нестабільної стенокардії у жінок.
Що може слугувати достовірним поясненням гендерних розбіжностей в ефективності АГП?
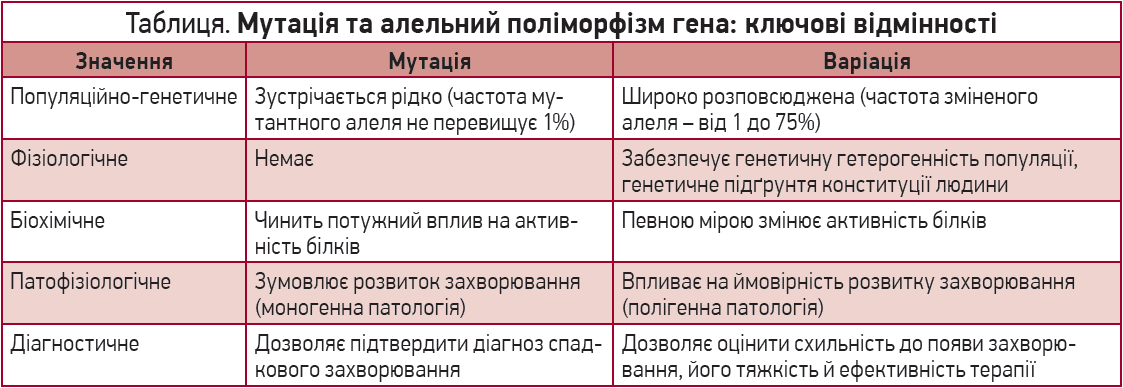
Василь Сергійович зазначив, що існує таке явище, як алельний поліморфізм. Це не хвороба і не мутація, а феномен, що визначає генетичну гетерогенність популяції, а також генетичну індивідуальність кожної людини. Виявлено понад 60 млн поліморфізмів (≈2000 варіантів кожного гена).
Відмінності мутації від алельного поліморфізму гена наведено в таблиці.
Останнім часом значні кошти вкладаються у вивчення алельних поліморфізмів у розрізі професійної орієнтації (космічні програми, спорт тощо). Не залишається осторонь й фармакологія, адже генні поліморфізми часто корелюють з певними нозологіями, відповіддю на лікування, спрощують підбір препаратів.
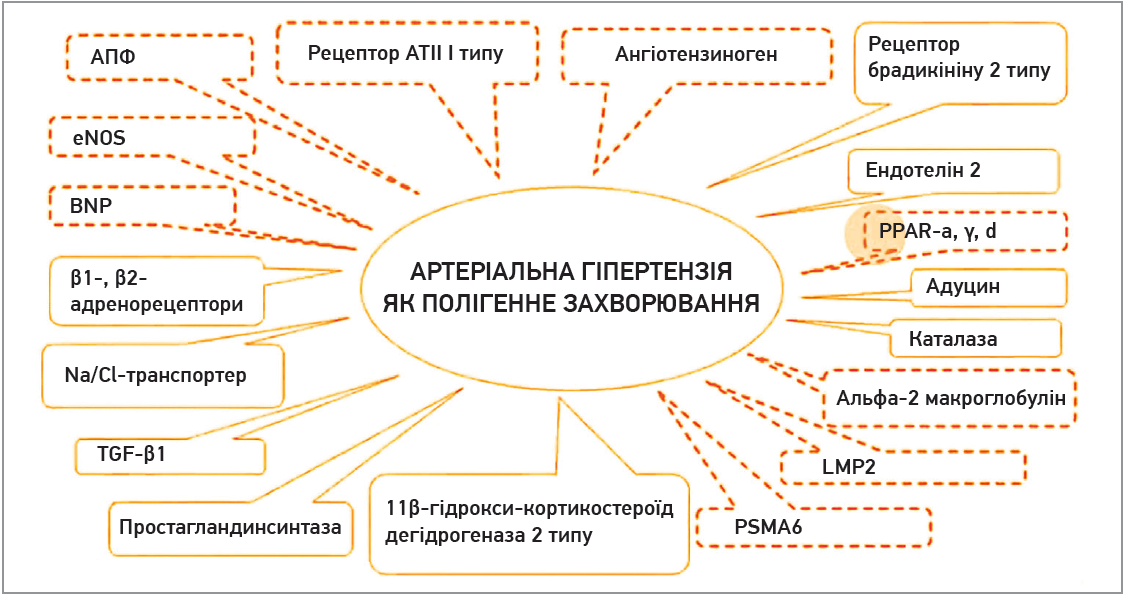
АГ – полігенне захворювання, схильність до якого формується за рахунок різних поліморфізмів (рис.).
Рис. Артеріальна гіпертензія як полігенне захворювання
Якщо говорити про поліморфізми гена АПФ, їх нараховують більш ніж 120. Найвідоміший – rs1799752, інсерційно-делеційний поліморфізм. Це вставка (інсерція, І) або втрата (делеція, D) Alu-повтору в положенні 287, що спричиняє підвищення експресії гена АСЕ й збільшення концентрації АПФ у крові й тканинах.
У пацієнтів із D/D-генотипом концентрація АПФ у плазмі та його активність є високими (ризик ССЗ зростає на 10%), із І/D – підвищеними, із I/I – нормальними. Цікаво, що в спорті особи з D/D-генотипом успішніші як спринтери (швидкість і сила), з I/I-генотипом – як стаєри (витривалість). Дані літератури щодо частоти виявлення D/D-генотипу в жінок різнорідні. Вважають, що він зустрічається частіше (від 0,5 до 17%). Гіпотетично саме це може зумовлювати різну відповідь на АГП.
На завершення дискусії спікери зауважили, що в пацієнтів з АГ і факторами ризику (надмірною масою тіла, порушенням толерантності до глюкози, підвищеною концентрацією тригліцеридів, які збільшують імовірність кардіоваскулярних порушень, патології нирок) призначення сартанів (препарату Діокор від фармацевтичної компанії Acino) забезпечує додаткові переваги в профілактиці ускладнень.
Підготувала Олександра Марченко
UA-DIOC-PUB-112021-046