29 жовтня, 2022
Всебічне геріатричне оцінювання: що, кому, для чого, як?
Геріатричні читання
 У геріатрії на сучасному етапі її розвитку для досягнення найкращих результатів щодо загального здоров’я, якості життя, забезпечення автономії літньої людини використовується специфічний діагностично-лікувальний інструментарій – Всебічне геріатричне оцінювання. Ознайомлення широкого загалу лікарів із засадами цього золотого стандарту медико-соціального менеджменту актуально з огляду на невпинне старіння населення.
У геріатрії на сучасному етапі її розвитку для досягнення найкращих результатів щодо загального здоров’я, якості життя, забезпечення автономії літньої людини використовується специфічний діагностично-лікувальний інструментарій – Всебічне геріатричне оцінювання. Ознайомлення широкого загалу лікарів із засадами цього золотого стандарту медико-соціального менеджменту актуально з огляду на невпинне старіння населення.
Зростаюча актуальність медико-соціального обслуговування літніх, визначається, передусім, демографічною ситуацією – старінням населення з виразним збільшенням частки осіб віком старше 80 років. Так, за прогнозами Організації Об’єднаних Націй (ООН) у XXI ст. цей процес прискориться більшою мірою в країнах, що розвиваються [23].
Цей демографічний тренд поєднується з феноменом збільшення тривалості життя людей із тяжкими захворюваннями, що визначається успіхами в їх лікуванні. Баланс глобального тягаря хвороб зміщується в бік хронічних хвороб, насамперед широкого спектра вік-асоційованої патології [4]. Яскравим прикладом може бути прогнозована динаміка поширеності деменції: до 2050 року очікується зростання кількості пацієнтів утричі – із 44 млн до 135 млн.
У такій новій реальності Україну, яка ввійде до топу найстаріших країн, очікує збільшення хронічних захворювань, рівня і тяжкості мультиморбідності, поліфармації, геріатричних синдромів (ГС), які знаменують кардинальне погіршення прогнозів щодо інвалідності та смерті. За таких умов неминучою стає потреба в розробці сучасних моделей геріатричної служби, інноваційних методів діагностики/лікування/догляду. Натепер можна констатувати, що започатковані в 40-х роках минулого століття специфічні підходи до ненозологічної діагностики у пацієнтів старшого віку сформувались у структуровану систему – всебічне геріатричне оцінювання (ВГО), яке більш ніж 30 років розробляється, модифікується і успішно імплементується у різних ланках охорони здоров’я, і це стосується не тільки розвинутих країн.
ВГО – структурований багатопрофільний процес оцінювання літніх осіб з ослабленим здоров’ям із подальшою розробкою, проведенням і контролем індивідуальних лікувально-відновлювальних програм мультидисциплінарною командою. Тобто ВГО є одночасно діагностичним і лікувальним процесом, під час якого визначаються медичні, фізичні, психічні, соціальні обмеження, розробляються і втілюються скоординовані втручання, спрямовані на максимально можливе покращення загального здоров’я цієї популяції. Цей методологічний/методичний інструментарій, сенсом якого є цілісний підхід до літньої людини, розглядається як основа комплексного догляду за особами старшого віку, найкращим для оцінювання стану здоров’я та визначення потреб у їх медичному та соціальному обслуговуванні, догляді [10, 11, 12, 15].
Основними задачами ВГО є підвищення точності діагностики, оптимізація медикаментозної терапії, покращення результатів лікування (зокрема, функціонального статусу і якості життя), оптимізація місця проживання, мінімізація непотрібного використання послуг, організація довгострокового ведення пацієнта [19].
Відмінні характеристики ВГО
Серед відмінних характеристик слід згадати такі:
- Мета: покращення не тільки, а інколи не стільки, прогнозу, а саме якості життя, функціонального стану як здатності до самообслуговування, автономії.
- Цільовий контингент: категорія літніх осіб, яка передбачувано отримає користь від проведення ВГО.
- Здійснюється мультидисциплінарною командою, склад якої формується залежно від індивідуального профілю.
- Використовуються стандартизовані геріатричні інструменти; їх кількість і специфіка залежать від індивідуальних характеристик пацієнта і спрямовані на визначення різних аспектів функціонування, певних порушень, зокрема ГС, потреб у соціальній підтримці.
- На всіх етапах ВГО – визначення цілей, пріоритетів, методів лікування/реабілітації/обслуговування – безпосередньо бере участь пацієнт/особа, яка обслуговує, обов’язковим є врахування їхніх побажань.
ВГО містить п’ять доменів, що відображають цілісний біопсихосоціальний підхід до оцінювання пацієнта, а саме:
- Фізичне здоров’я та стан харчування – соматичні захворювання/синдроми, фізичні ГС, як-от нетримання сечі, падіння, порушення слуху/зору;
- Психічне та емоційне здоров’я – депресивні розлади, когнітивна дисфункція, деменція.
- Функціональний статус – різного ступеня порушення здатності до самообслуговування.
- Соціальний стан, як-от самотність, брак підтримки сім’ї.
- Стан навколишнього середовища – оцінка ризиків, наприклад слизька підлога, погане освітлення.
Формування мультипрофесійної команди є ключовим процесом. Ефективність функціонування команди забезпечується чітким розподілом компетенцій, взаємним інформуванням, доступом до документації, регулярними нарадами для обговорення результатів обстеження та розробкою і відповідною корекціє втручань. Склад команди визначається за індивідуальним профілем пацієнта. Зазвичай у країнах із розвиненою геріатричною службою на геріатра/сімейного лікаря/лікаря загальної практики припадає створення такої команди та оцінювання фізичного і психоемоційного здоров’я, клінічний фармацевт аналізує медикаментозне лікування, особливо в разі поліфармації, навчена медсестра оцінює різні аспекти особистої гігієни, фізіотерапевт/фахівець із лікувальної фізкультури – рівновагу та рухливість, ерготерапевт – повсякденну активність, соціальний працівник – соціальні аспекти тощо.
Етапи проведення ВГО
Етапи проведення ВГО:
- Скринінг.
- Оцінювання – традиційна і, власне, геріатрична діагностика.
- Планування цілеспрямованих втручань.
- Проведення втручань, контроль, корекція.
Скринінг проводиться для ідентифікації осіб, які підлягають ВГО. На цьому етапі виключаються пацієнти, у яких проведення спеціальних геріатричних діагностичних і лікувальних процедур ВГО недоцільно. Це дві протилежні групи:
1) фізично і ментально збережені люди, не обтяжені тяжкою/множинною патологією, соціально активні;
2) особи з вкрай поганим станом здоров’я, виразною деменцією, інвалідністю, повною залежністю від сторонньої допомоги, прогнозовано короткою тривалістю життя (термінальні стадії захворювань).
Ініціювати проведення ВГО може рутинне спостереження за пацієнтом, наприклад, у разі порушень ходи і рівноваги, неадекватних відповідей на питання тощо. Поважний вік (80 років і старше), мультиморбідність із наявністю, зокрема, таких станів, як серцева недостатність і онкопатологія, часте звернення по медичну допомогу може ідентифікувати пацієнтів, яким проведення ВГО дасть користь. Для скринінгу можливих ГС використовують прості, необтяжливі за часом анкети і тести.
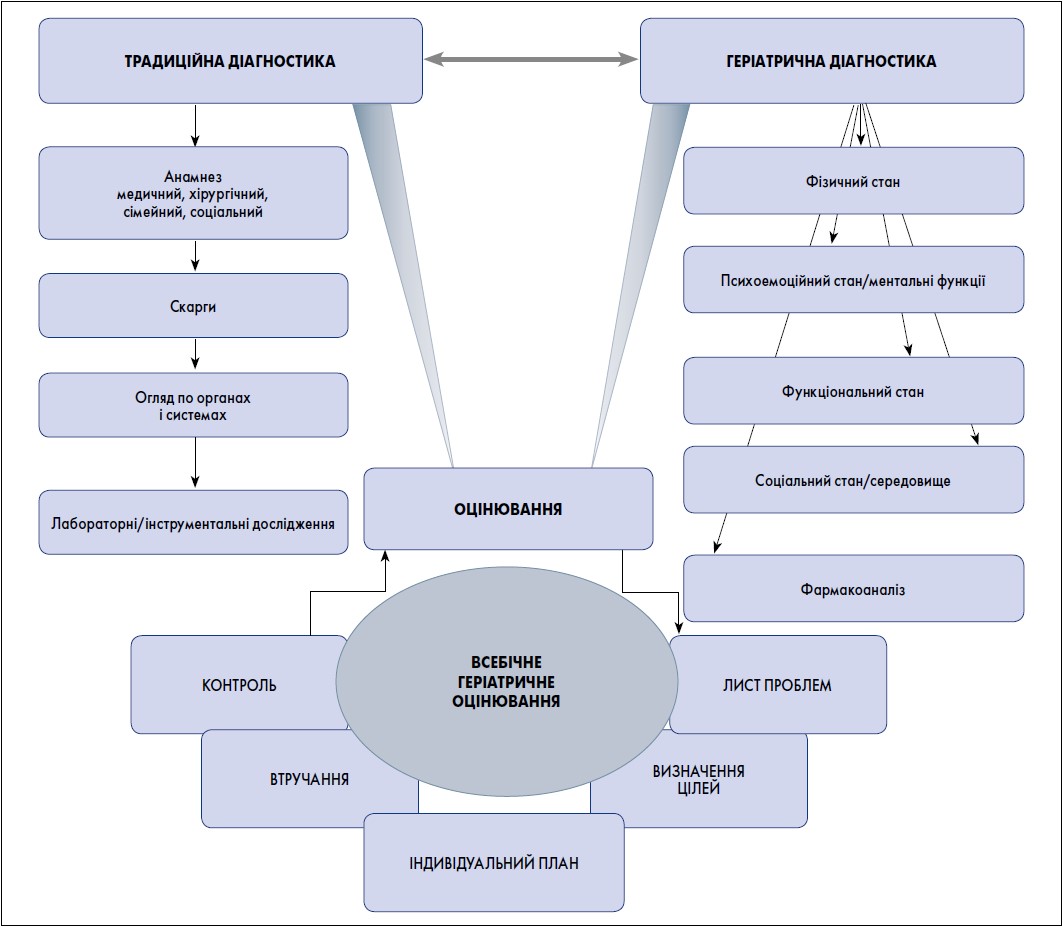
Оцінювання, діагностичний етап ВГО, поєднує традиційне і, власне, геріатричне обстеження.
Традиційна діагностика в геріатрії має свої особливості. Акцентується на цілеспрямованому пошуку тривожних симптомів, наприклад каротидних шумів, передракових змін шкіри тощо. Звичайне вимірювання артеріального тиску доповнюється його реєстрацією в ортостазі, особливо в разі падінь, синкопальних і пресинкопальних станів, змін в антигіпертензивній терапії; вимірювання проводять і після їди за наявності симптомів постпрандіальної гіпотензії. Геріатричної інтерпретації потребують і результати інструментальних і лабораторних досліджень. Зокрема, зі зменшенням м’язової маси концентрація креатиніну в крові коректно не відображає функціональний стан нирок, водночас розрахункові методи оцінювання швидкості клубочкової фільтрації та кліренсу креатиніну можуть грішити гіпердіагностикою хронічної хвороби нирок [5].
Геріатрична діагностика, її специфічними елементами геріатричної діагностики є оцінка функціонального, фізичного, психічного та емоційного стану, огляд медикаментозної терапії, характеристика соціального стану і навколишнього середовища.
Оцінка функціонального статусу, фізичного, психічного і емоціонального стану
Функціональний статус – здатність до самообслуговування у повсякденному житті – залежить від стану здоров’я, оточення літньої людини, соціальної підтримки. За результатами анкетування виокремлюють три рівні повсякденної активності. Базовий, найнижчий рівень, включає найпростіші дії, як-от купання, одягання. Інструментальний, проміжний рівень автономії, реєструється в разі спроможності виконувати складніші процеси, наприклад робити покупки, самостійно приймати ліки, вести фінансові справи. Високий функціональний статус передбачає спроможність до складних дій.
Визначення порушень фізичного і психоемоційного стану з встановленням ГС здійснюють за методами, регламентованими в конкретній країні. До складу ГС, які підлягають діагностиці, зазвичай належать поліфармація, когнітивна дисфункція, депресія, падіння, порушення ходи та рівноваги, нетримання сечі, сенсорні дефіцити, малнутриція, остеопороз [12, 15].
ГС мають несприятливий прогноз щодо тривалості життя, функціонального стану, якості життя, крім того, окремі показники (як-от базова повсякденна активність, швидкість звичайної ходьби) мають прогностичну значущість [22].
На жаль, нині бракує єдиних стандартів діагностики більшості ГС. Особлива невизначеність стосується найбільш знаного і значущого синдрому старечої астенії (Frailty), для якого запропоновано натепер близько 90 методів визначення: анкетні, тестові, комбіновані. До сьогодні не вирішено концептуальні підходи до його визначення: чи йдеться про фізичний стан (Фенотип Frailty, анкета FRAІL), чи про сукупність фізичних, психоемоційних дефіцитів, лабораторних відхилень, певної вік-асоційованої патології та інвалідності (Індекс Frailty), чи ще й додавання соціальної компоненти, як-от самотнє проживання (анкета Calgary Cardiac and Cognition Scale) [6, 13, 18]. До того ж в Україні бракує глосарій геріатричних термінів, і тому Frailty перекладається як ГС немічності, старечої астенії, дряхлості, крихкості.
Фармакоаналіз
Зокрема, фармакоаналіз передбачає медикаментозний огляд усіх вживаних ліків (рецептурних і безрецептурних медикаментів, харчових домішок, вітамінів, трав’яних зборів, крапель, лікувальних чаїв), комплаєнтність, потребу в зменшенні доз, заміні/скасуванні препаратів. Особлива увага приділяється пацієнтам із мультиморбідністю, поліфармацію, ГС немічності, падінь, когнітивних порушень. Аналіз ревалентності фармакотерапії здійснюється на базі стандартних інструментів (наприклад, система STOPP/START, список Birs’s). У зоні особливої уваги перебувають антипсихотики, антидепресанти, седативні, антигіпертензивні препарати. Поліфармація характерна для геріатричного контингенту: 25‑50% пацієнтів віком 75 років і старше приймають п’ять і більше препаратів [21]. Вона поєднується з підвищеним ризиком смерті, зниження функціонального статусу, ГС когнітивної дисфункції, падінь, нетримання сечі, порушення харчування [16, 20].
Характеристика соціального статусу і навколишнього середовища
Визначенням чинників ризику (найчастіше ризику падінь) є обов’язковою компонентою ВГО. Деякі соціальні негаразди, як-от самотнє проживання, розглядаються як ГС.
Планування та імплементація цілеспрямованих втручань
Процес планування та імплантації цілеспрямованих втручань включає:
– формування листа проблем;
– визначення пріоритетної проблеми/проблем натепер;
– складання персоніфікованого плану лікування/догляду/підтримки із залученням (у разі потреби) соціальних служб;
– проведення запланованих втручань.
За результатами діагностики мультипрофесійна команда формує список проблем і конкретні шляхи їх розв’язання. Як правило, що старше пацієнт, що більше хвороб, вживаних медикаментів, то довший список проблем. Непростим самостійним завданням за цих умов є визначення пріоритетів, питань, які потребують термінового вирішення. Так, падіння як основна причина травматичної смерті і тяжких травм літніх людей завжди визначається як пріоритетна проблема, яка потребує імплементації певного алгоритму [7]. Пріоритетність не є сталою, і з плином часу на авансцену можуть виходити ті чи інші першочергові проблеми.
До базових елементів втручань належать: корекція фармакотерапії щодо конкретних препаратів, дозувань, обов’язкове скасування потенційно небезпечних медикаментів; фізичні вправи – індивідуально підібрані силові, резистивні, аеробні; індивідуальні дієтичні програми – мінерали (кальцій, магній), вітаміни (вітамін Д, фолієва кислота), протеїнові суміші.
Контроль ефективності імплементованих заходів є одночасно завершальним етапом КГО і початковим кроком наступного кола заходів, оскільки результати проведення діагностичних процедур мультидисциплінарною командою можуть свідчити не тільки про ефективність/неефективність проведених втручань, а й про виникнення нових нагальних проблем.
На рисунку зображено структуру ВГО.
Рисунок. Структура всебічного геріатричного оцінювання
У яких закладах проводять ВГО?
ВГО проводять на усіх ланках охорони здоров’я, водночас його обсяг, складність, специфіка залежать від конкретних проблем і здійснюється у закладах різного рівня [2]. Особлива роль належить первинній ланці загальної клінічної практики [2, 5].
ВГО не тільки імплементується в багаторівневу систему охорони здоров’я, а й модифікує її: методологію ВГО з первинним скринінгом ГС покладено в основу сучасної організації геріатричної служби в Російській Федерації [1].
Імплементація ВГО залишається досить низькою навіть у деяких країнах Європи, що пов’язано в низкою обставин, найперше тривалістю – не менш як дві години. Процедура може бути скорочена завдяки заповненню анкет, які передують огляду лікаря. Також розробляють мінімізовані версії ВГО. Наприклад, на підставі визначення восьми ГС, які асоціюють із функціональним зниженням та передбачуваною ефективністю втручань (когнітивна дисфункція, депресивні розлади, нетримання сечі, погіршення зору і слуху, малнутриція, остеопороз, порушення ходи та рівноваги), розроблено коротку діагностичну батарею з простих валідизованих тестів [15]. Водночас розроблено і активно використовуються різновиди ВГО з акцентом на ті чи інші ГС залежно від галузі медичної практики – кардіології, онкології ендокринології, урології, психіатрії тощо [3, 8, 9, 14, 17, 24].
Висновки
Нині ВГО є золотим стандартом лікування/догляду геріатричного пацієнта, що передусім орієнтоване на покращення функціонального стану та якості життя. Необхідність у всебічній характеристиці – біологічній, психоемоційній, соціальній, духовній – літньої людини передбачає формування мультидисциплінарної команди, склад якої зумовлений індивідуальним профілем пацієнта. ВГО не відміняє синдромно-нозологічний підхід, який домінує в сучасній медицині, а саме модифікує, поглиблює, розширює, розставляються акценти і пріоритети. Власне, наголошується на збереженні/покращенні автономії в повсякденному житті завдяки цілеспрямованому виявленню і впливу на стани, що погіршують функціонування і якість життя пацієнта – слабкість, складнощі з пересуванням, падіння, нетримання сечі, хронічний біль, депресія, когнітивна дисфункція, зниження зору, слуху тощо. Соціальна складова є важливою компонентою ВГО. Процес охоплює етапи скринінгу, діагностики, вироблення ціль-орієнтованого плану, його імплементації та контролю. Треба також зауважити, що ідеологія ВГО є загальноприйнятою, водночас конкретні геріатричні інструменти, що реалізуються на певних його етапах, різняться залежно від країни: відповідальність за розробку ВГО покладається на національні геріатричні товариства, його модифікації для окремих галузей медицини – кооперацію геріатрів з іншими профільними асоціаціями.
Література
- Ткачёва O.H, Рунихина Н.К., Остапенко В.С. и др. Валидация oпросника для скрининга синдрома старческой астении в амбулаторной практике. Успехи геронтологии. 2017. Т. 30, № 2. C. 236.
- Anmeldende Fachgesellschaft: Deutsche Gesellschaftfur Geriatrie Anmelderbeider AWMF, Koordination: Sonja Krupp, Helmut Frohnhofen.
- Aleixo G.F.P., Choi S.K., Tan A.J. et al. Is «Geriatric» Assessment Just for Older Patients? Oncologist. 2020. Vol. 25, № 4. P. 355‑358.
- Beard J.R., Bloom D.E. Towards a comprehensive public health response to population ageing. The Lancet. 2015. Vol. 385, № 9968. P. 658‑661. DOI: 10.1016/s0140‑6736(14)61461‑6.
- British Geriatric Society. Comprehensive geriatric assessment toolkit for primary care practitioners. Mariory Warren House. 2019. 46 р.
- Freiheit E.A., Hogan D.B., Eliasziw M. et al. Development of a frailty index for patients with coronary artery disease. J Am Geriatr Soc. 2010. Vol. 58. P. 526‑531.
- Gates S., Fisher J.D., Cooke M.W. et al. Multifactorial assessment and targeted іntervention for preventing falls and injuries among older people in community and emergency care settings: systematic review and meta-analysis. The British Medical Journal. 2008. Vol. 336, № 7636. P. 130‑133. DOI: 10.1136/bmj.39412.525243.be.
- Harding S. Comprehensive geriatric assessment in the emergency department. Age Ageing. 2020. Apr 21. pii: afaa059. DOI: 10.1093/ageing/afaa059.
- Jia Y., Gao Y., Li D. et al. Geriatric Nutritional Risk Index Score Predicts Clinical Outcome in Patients With Acute ST-Segment Elevation Myocardial Infarction. J Cardiovasc Nurs. 2020. Apr 18. DOI: 10.1097/JCN.0000000000000674.
- Jiang S., Li P. Current Development in Elderly Comprehensive Assessment and Research Methods.Biomed Res Int.2016. 3528248. DOI: 10.1155/2016/3528248.
- Lawton M.P., Moss M., Fulcomer M. et al. A research and service oriented multilevel assessment instrument. Journals of Gerontology. 1982. Vol. 37, № 1. P. 91‑99.
- Lee H., Lee E., Jang L.Y. Frailty and Comprehensive Geriatric Assessment. J Korean Med Sci. 2020. Vol. 35, № 3. e16. DOI: 10.3346/jkms.2020.35.e16.
- Mitnitski A.B., Mogilner A.J., Rockwood K. Accumulation of deficits as a proxy measure of aging. Scientific World Journal. 2001. Vol. 1. P. 323‑336. DOI: 10.1100.
- Michalik C., Juszczak K., Maciukiewicz P. et al. Geriatric assessment among elderly patients undergoing urological surgery: A systematic literature review. Adv Clin Exp Med. 2020. Vol. 29, № 3. P. 399‑407.
- Mueller Y.K., Monod S., Locatelli I. et al. Performance of a brief geriatric evaluation compared to a comprehensive geriatric assessment for detection of geriatric syndromes in family medicine: a prospective diagnostic study. BMC Geriatr. 2018. Vol. 18. P. 72. DOI: 10.1186/s12877‑018‑0761-z.
- Onda M., Imai H., Takada Y. et al. Identification and prevalence of adverse drug events caused by potentially inappropriate medication in homebound elderly patients: a retrospective study using a nationwide survey in Japan. BMJ Open. 2015. Vol. 5, № 8. e007581.
- Overcash J., Ford N., Kress E. Comprehensive Geriatric Assessment as a Versatile Tool to Enhance the Care of the Older Person Diagnosed with Cancer. Geriatrics (Basel). 2019. Vol. 4, № 2. pii: E39. DOI: 10.3390/geriatrics4020039.
- Rosen S.I., Reuben D.B. Geriatric assessment tolls. Mount Sinai Journal of medicine. 2011. Vol. 78. P. 480‑487.
- Rubenstein L.Z. Joseph T. Freeman Award Lecture: Comprehensive Geriatric Assessment: From Miracle to Reality. The Journals of Gerontology. 2004. Vol. 59, № 5. P. 473‑477. URL: https://doi.org/10.1093/gerona/59.5.M473.
- Shan B., Haijar E. Polypharmacy, Adverse Drug Reaction, And Geriatric Syndrome. Clin Geriatr Med. 2012. Vol. 1, № 28. P 173‑186.
- Sigurdardottir A.K., Arnadottir S.A., Gunnarsdottir E.D. Medication use among community-dwelling older Icelanders. Population-based study in urban and rural areas. Laeknabladid. 2011. Vol. 97, № 12. P. 675‑680.
- Studenski S., Perera S., Patel K. et al. Gait speed and survival in older adults. Jama. 2011. Vol. 305, № 1. Р. 50‑58. DOI: 10.1001/jama.2010.1923.
- World Health Organization. Good Health Adds Life to Years. Geneva, Switzerland: WHO, 2012.
- Zeyfang A., Berndt S., Aurnhammer G. et al. A short easy test can detect ability for autonomous insulin injection by the elderly with diabetes mellitus. J Am Med Dir Assoc. 2012. Vol. 13. P. 81.