3 грудня, 2021
Діагностика й лікування гострої та хронічної серцевої недостатності: нові європейські рекомендації
Серцева недостатність (СН) – це захворювання, за якого відбувається зниження працездатності серця та його можливості забезпечувати повноцінне кровопостачання організму. У 2021 р. Європейське товариство кардіологів (ESC) із залученням Асоціації серцевої недостатності (HFA) розробило настанову щодо діагностики й лікування гострої та хронічної СН. Автори проаналізували й узагальнили наявні дані, щоб полегшити клініцистам вибір оптимальної стратегії ведення таких хворих на індивідуальному рівні. Пропонуємо до вашої уваги основні положення цього документа.
Визначення й особливості СН
СН – це клінічний синдром, за якого виникають такі симптоми, як, наприклад, задишка, набряк гомілок чи слабкість, що можуть супроводжуються підвищеним тиском у яремній вені, хрипами у легенях, периферичними набряками тощо. Це відбувається через структурні/функціональні аномалії серця, що призводить до зростання внутрішньосерцевого тиску, неадекватного серцевого викиду в спокої чи під час фізичних навантажень. Найчастіше СН виникає через дисфункцію міокарда: систолічну, діастолічну або обидві. Патологія клапанів, перикарду й ендокарду, порушення серцевого ритму та провідності також можуть спричинити розвиток СН.
Відповідно до фенотипів, СН класифікують на основі вимірювання фракції викиду лівого шлуночка (ФВ ЛШ):
- СНзнФВ: ФВ ЛШ ≤40%, тобто значне зниження систолічної функції ЛШ;
- СНпзФВ – ФВ ЛШ від 41 до 49%, тобто помірне зниження систолічної функції ЛШ;
- СНзбФВ – ФВ ЛШ ≥50% і наявність ознак структурних/функціональних серцевих аномалій та/або підвищеного вмісту натрійуретичних пептидів.
СН також може розвиватися як наслідок дисфункції правого шлуночка (ПШ). Основною причиною хронічної недостатності ПШ є легенева гіпертензія, спричинена порушенням функції ЛШ, рідше – аритмогенна кардіоміопатія ПШ, клапанна хвороба серця (Arrigo et al., 2019).
За формами СН поділяється на хронічну (ХСН) та гостру (ГСН). В осіб із ХСН симптоми проявляються поступово, у разі їх раптового або, навпаки, повільного погіршення СН є декомпенсованою. Симптоматичну тяжкість СН відповідно до функціонального класу (ФК) визначають із використанням категорій Нью-Йоркської асоціації серця (NYHA).
Епідеміологія та прогноз СН
Поширеність СН в Європі становить 1‑2% у дорослій популяції (Conrad et al., 2018; Virani et al., 2020). З віком цей показник зростає: він складає приблизно 1% в осіб <55 років та >10% у віці 70 років і старше. Орієнтовно >50% хворих на СН – жінки (van Riet et al., 2016; Bibbins-Domingo et al., 2009).
Етіологія СН змінюється залежно від географічного розташування. Приміром, у країнах Західної Європи і розвинених країнах основними факторами ризику розвитку СН є ішемічна хвороба серця (ІХС) та артеріальна гіпертензія (АГ) (GBD, 2017). Що стосується ішемічної етіології, СНпзФВ схожа на СНзнФВ, із вищою частотою ІХС як чинника, що лежить в їх основі, порівняно з СНзбФВ (Koh et al., 2017; Vedin et al., 2017).
Прогноз для пацієнтів із СН залишається поганим, а якість життя помітно знижується. За даними аналізу когорт досліджень Framingham Heart Study та Cardiovascular Health Study, рівень смертності становить 67% протягом п’яти років після встановлення діагнозу (Tsao et al., 2018). Жінки мають кращу виживаність, ніж чоловіки, незважаючи на те, що отримують менше лікування, яке базується на наукових доказах (Motiejunaite et al., 2020). Загальний прогноз ліпший при СНпзФВ порівняно із СНзнФВ (Chioncel et al., 2017).
Загалом вважається, що СНзбФВ асоційована із ліпшою виживаністю, ніж СНзнФВ. За результатами великого метааналізу MAGGIC, скорегований ризик смертності серед пацієнтів із СНзбФВ є значно нижчим, ніж із СНзнФВ (Pocock et al., 2013).
Після встановлення діагнозу хворі на СН потрапляють до лікарні в середньому раз на рік (Barasa et al., 2014). Ризик госпіталізації через СН у пацієнтів із цукровим діабетом (ЦД) у 1,5 рази вищий порівняно з такими без ЦД. Фібриляція передсердь (ФП), більші індекс маси тіла (ІМТ) та глікований гемоглобін, а також низька розрахункова швидкість клубочкової фільтрації є потужними предикторами госпіталізації з приводу СН (Mosterd, Hoes, 2007). У зв’язку зі зростанням та старінням популяції, суттєвою поширеністю супутніх захворювань очікується, що абсолютна кількість госпіталізацій через СН у майбутньому значно збільшиться, можливо, на 50% протягом наступних 25 років (Savarese, Lund, 2017).
Діагностика ХСН
Для встановлення діагнозу ХСН мають бути наявні симптоми та/або ознаки СН і об’єктивні дані щодо серцевої дисфункції. Однак самих лише симптомів чи ознак недостатньо для підтвердження діагнозу (Mant et al., 2009; Kelder et al., 2011). Діагноз ХСН є більш імовірним у пацієнтів з інфарктом міокарда (ІМ) в анамнезі, АГ, ІХС, ЦД, зловживанням алкоголем, хронічною хворобою нирок (ХХН), проведенням кардіотоксичної хіміотерапії, а також в осіб із сімейним анамнезом ХХН або раптової смерті.
Для оцінки пацієнтів із підозрою на ХСН рекомендовано провести такі діагностичні тестування:
- Визначення рівня натрійуретичного пептиду типу В (BNP) та N-кінцевого пропептиду натрійуретичного гормона В-типу (NT-proBNP) (І, В).
- Електрокардіограма (ЕКГ) у 12 відведеннях (І, С).
- Трансторакальна ехокардіографія (ЕхоКГ) (І, С).
- Рентгенографія грудної клітки (І, С).
Окрім того, необхідно виконати планові аналізи крові на наявність супутніх захворювань, включно із загальним аналізом крові, визначенням рівня сечовини, електролітів, глюкози натще, глікованого гемоглобіну, ліпідів та оцінкою функції щитовидної залози (І, С). Оцінка показника насичення трансферину залізом та вмісту феритину також важлива (І, С).
Магнітно-резонансна томографія (МРТ) серця рекомендована для оцінки структури та функції міокарда у пацієнтів із поганими акустичними вікнами на ЕхоКГ (І, С). На додаток, ця методика є доцільною для характеризування тканини міокарда при підозрі на інфільтративне новоутворення, хворобу Фабрі, запальне захворювання (міокардит), ізольовану некомпактність ЛШ, саркоїдоз, перевантаження залізом / гемохроматоз тощо (І, С).
Інвазивну коронарографію проводять в осіб зі стенокардією незважаючи на фармакологічну терапію або симптоматичні шлуночкові аритмії (І, В). Серцево-легеневий тест із фізичним навантаженням рекомендований як частина оцінки за необхідності виконання трансплантації серця та/або механічної підтримки кровообігу (МПК) (І, С). Катетеризація правих відділів серця доцільна для хворих на тяжку СН, які проходять обстеження щодо потреби у трансплантації серця або МПК (І, С).
Профілактика та аспекти ведення хворих на ХСН
При веденні осіб із СН, окрім оптимізації фармакологічної та апаратної терапії, слід також приділяти належну увагу якості надання медичної допомоги. Нагальною є потреба у досвідчених лікарях-кардіологах, фахівцях із СН, медсестрах тощо, а також впровадження навчальних програм для них (McDonagh et al., 2014; Riley et al., 2016).
Лікування АГ слід проводити для профілактики або відстрочення розвитку СН, а також для запобігання госпіталізації з приводу СН (І, А). Також із цією ж метою рекомендована статинотерапія у пацієнтів із СН та високим ризиком серцево-судинних (СС) або інших захворювань (І, А). Інгібітори натрійзалежного котранспортера глюкози 2-го типу (SGLT2) канагліфлозин, дапагліфлозин, емпагліфлозин, ертугліфлозин, сотагліфлозин слід призначати хворим на ЦД зі значною імовірністю кардіоваскулярних або інших хвороб для запобігання госпіталізації через СН (І, А).
Роль мультидисциплінарної команди при веденні пацієнтів із СН є важливою (McDonagh et al., 2011). Для зниження ризику госпіталізації та смерті від СН рекомендовано включати осіб із СН у багатопрофільну програму лікування СН, а також радити їм застосування стратегій самоконтролю (І, А). Окрім того, необхідно проводити консультування хворих щодо негативного впливу малорухливого способу життя, ожиріння, тютюнокуріння та зловживання алкоголем для профілактики або відстрочення розвитку СН (І, С). Усім пацієнтам з метою поліпшення якості життя та зменшення госпіталізації через СН рекомендовані фізичні навантаження залежно від індивідуальних характеристик (І, А).
Лікування СНзнФВ
Фармакологічне лікування є наріжним каменем ведення осіб із СНзнФВ, та його слід впроваджувати до розгляду апаратної терапії, а також разом із немедикаментозними втручаннями. Серед основних цілей лікування пацієнтів із СНзнФВ варто відзначити (Gheorghiade et al., 2013; Anker et al., 2016):
- зниження смертності;
- запобігання повторним госпіталізаціям через погіршення СН;
- поліпшення клінічного статусу, функціональної спроможності та якості життя хворих.
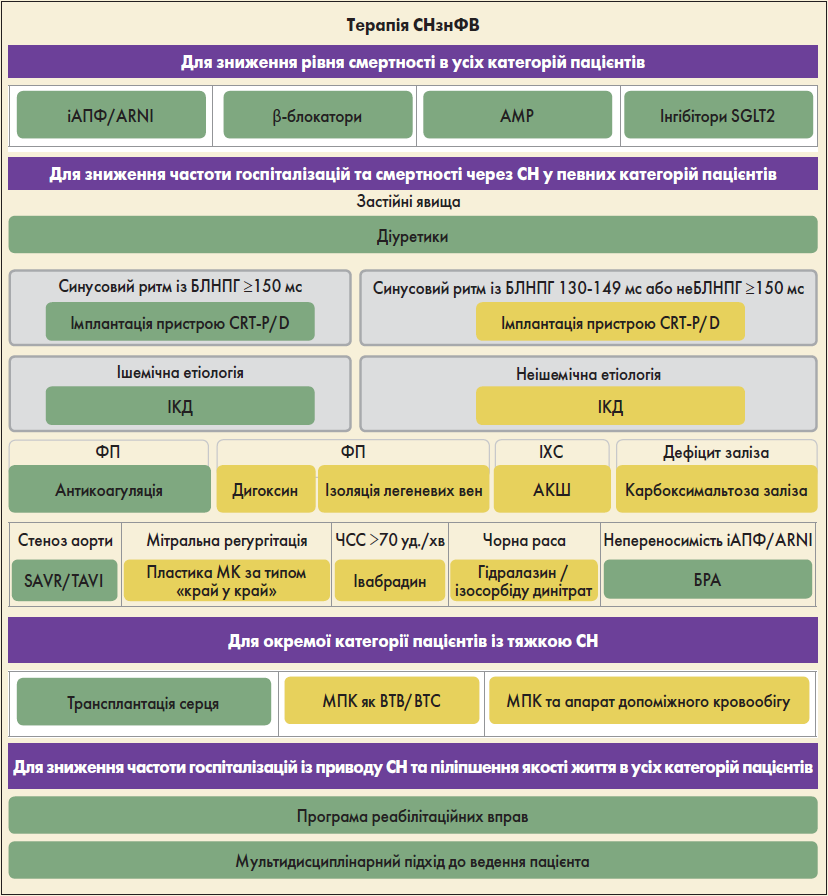
Стратегію ведення пацієнтів із СНзнФВ представлено на рисунку 1.
Рис. 1. Стратегія ведення пацієнтів із СНзнФВ
Примітки: БЛНПГ – блокада лівої ніжки пучка Гіса, АКШ – аортокоронарне шунтування, SAVR/TAVI – транскатетерна імплантація / протезування аортального клапана, МК – мітральний клапан, МПК – механічна підтримка кровообігу,
ВТВ – міст до трансплантації серця, ВТС – міст до вибору.
Для зменшення ймовірності госпіталізації та смерті пацієнтам із СНзнФВ рекомендовано застосовувати інгібітори ангіотензинперетворювального ферменту (іАПФ), антагоністи мінералокортикоїдних рецепторів (АМР), дапагліфлозин або емпагліфлозин (І, А). Бета-блокатори слід призначати хворим на стабільну СНзнФВ із цією ж метою (І, А).
Сакубітрил/валсартан можна використовувати як заміну іАПФ у пацієнтів із СНзнФВ для для зниження ризику госпіталізації та летальних випадків від СН (І, В). Діуретики рекомендовані пацієнтам із СНзнФВ з ознаками та/або симптомами застійних явищ для полегшення симптомів СН, підвищення толерантності до фізичних навантажень та зменшення госпіталізацій із приводу СН (І, С).
Застосування блокаторів рецепторів ангіотензину ІІ (БРА) рекомендоване для зниження ризику госпіталізацій через СН та смерті від серцево-судинних захворювань (ССЗ) у пацієнтів із симптоматичною СНзнФВ, які не переносять іАПФ або інгібітори рецепторів ангіотензину/неприлізину (ARNI); при цьому хворі також мають отримувати β-блокатори та АМР (І, В). Додавання БРА (або прямого інгібітора реніну) до комбінації іАПФ і АМР не рекомендоване, оскільки збільшується імовірність ниркової дисфункції та гіперкаліємії (ІІІ, С).
Значна частка летальних випадків серед пацієнтів із СН, особливо із більш легкими симптомами, настає раптово. Багато з них зумовлені електричними порушеннями, як-то шлуночкові аритмії, брадикардія та асистолія. Імплантація кардіовертера-дефібрилятора (ІКД) є ефективною для корекції потенційно фатальних шлуночкових аритмій, а також запобігає розвитку брадикардії (McMurray et al., 2014; Shen et al., 2017).
Використання ІКД доцільне для зниження ризику раптової смерті та летальності від усіх причин у пацієнтів із СНзнФВ, які одужали від шлуночкової аритмії, що спричинила гемодинамічну нестабільність; також очікується, що виживаність у таких хворих становитиме >1 рік за хорошого функціонального статусу та відсутності зворотних причин, або ж якщо шлуночкова аритмія не розвинулася протягом <48 год після ІМ (І, А). На додаток, ІКД рекомендовано з метою зниження ризику раптової смерті та летальних випадків із будь-яких причин в осіб із симптоматичною СН II‑III ФК за NYHA ішемічної етіології (якщо вони не мали ІМ за попередні 40 днів), а також із ФВ ЛШ ≤35% незважаючи на оптимальну фармакотерапію упродовж більш ніж трьох місяців; також очікується, що виживаність хворих становитиме значно більше ніж 1 рік при сприятливому функціональному статусі (І, А).
ІКД не рекомендовано протягом 40 днів після ІМ, оскільки дана процедура в цей час не покращує прогноз (ІІІ, С). Окрім того, ІКД не слід проводити у пацієнтів із СН IV ФК за NYHA та виразними симптомами, що не піддаються медикаментозному лікуванню, за винятком випадків, коли вони є кандидатами на встановлення пристрою для підтримання шлуночків, виконання серцевої ресинхронізаційної терапії (СРТ) з імплантацією пристрою (CRT-P/D) або трансплантації серця (І, А).
У належним чином відібраних пацієнтів СРТ знижує захворюваність та смертність, покращує роботу серця та якість життя (Cleland et al., 2013; Sohaib et al., 2015). СРТ рекомендовано для хворих на симптоматичну СН із синусовим ритмом, тривалістю комплексу QRS ≥150 мс та його морфологією за типом блокади лівої ніжки пучка Гіса, ФВ ЛШ ≤35%, незважаючи на оптимальну фармакотерапію, з метою зменшення симптомів, а також захворюваності та смертності (І, А).
Пацієнтам із СНзнФВ, незалежно від ФК за NYHA або ширини комплексу QRS, які мають показання для шлуночкової стимуляції при атріовентрикулярній (АВ) блокаді високого ступеня, слід проводити СРТ замість стимуляції ПШ для зниження рівня захворюваності; до цієї когорти також входять особи із ФП (І, А). СРТ не рекомендовано хворим із тривалістю комплексу QRS <130 мс, які не мають показань для стимуляції через АВ-блокаду високого ступеня (І, А).
Лікування СНпзФВ та СНзбФВ
На СНпзФВ частіше страждають чоловіки, зокрема молодшого віку, які з високою імовірністю мають коморбідну ІХС (50‑60%) і рідше – ФП та інші захворювання (Vedin et al., 2017; Kapoor et al., 2016). Щодо СНзбФВ, пацієнти із даною недугою зазвичай старшого віку, і на неї частіше хворіють жінки. Також у них поширенішими є ФП, ХХН та супутні патології, що не пов’язані з СС-системою, ніж в осіб із СНзнФВ (Borlaug, 2020).
У хворих на СНзбФВ необхідно проводити скринінг і контроль етіологічних факторів, супутніх кардіоваскулярних та інших захворювань (І, С). Що стосується фармакотерапії, пацієнтам із СНпзФВ та СНзбФВ і застійними явищами рекомендовані діуретики для зменшення ознак і симптомів (І, С). Для зниження ризику госпіталізації та смерті серед хворих на СНпзФВ можна розглянути застосування іАПФ, БРА, β-блокаторів, АМР, сакубітрилу/валсартану (ІІb, C).
Діагностика й терапія ГСН
Пацієнти із ГСН потребують термінового обстеження із подальшим початком чи інтенсифікацією лікування, зокрема внутрішньовенної терапії або процедур. ГСН є провідною причиною госпіталізації серед хворих віком >65 років і пов’язана з високим рівнем смертності та повторних госпіталізацій. Внутрішньолікарняна смертність коливається від 4 до 10%. Летальність після виписки протягом одного року може становити 25‑30% (Nieminen et al., 2006; Miro et al., 2019).
Діагностична оцінка осіб із ГСН починається з моменту першого візиту до лікаря та триває протягом всього перебігу хвороби з метою виявлення клінічних проявів, своєчасного діагностування та лікування будь-яких потенційно зворотних причин, провокувальних чи загрозливих життю факторів. За можливості обстеження має включати ЕКГ та ЕхоКГ. Додаткові дослідження, як-то рентгенографія грудної клітки та ультразвукове дослідження легень, можуть бути використані для підтвердження діагнозу ГСН, особливо коли тестування натрійуретичних пептидів недоступне. Окрім того, залежно від клінічної ситуації можуть знадобитися визначення сироваткового тропоніну, креатиніну, електролітів (натрію, калію, хлориду прокальцитоніну, лактату), тиреотропного гормона, D-димеру, оцінка показника насичення трансферину залізом та вмісту феритину, а також пульсоксиметрія й аналіз газів артеріальної крові.
За наявності гіпоксемії пацієнтам із SpO2 <90% або PaO2 <60 мм рт. ст. рекомендовано оксигенотерапію (І, С). Інтубацію проводять при прогресувальній дихальній недостатності, що зберігається незважаючи на насичення крові киснем або неінвазивну вентиляцію легень (І, С).
Всім хворим на ГСН, які поступають до лікарні з ознаками/симптомами перевантаження рідиною, слід застосовувати внутрішньовенні петльові діуретики (І, С). У пацієнтів, які ще не отримували антикоагулянтної терапії та не мають протипоказань, доцільною є профілактика тромбоемболії (наприклад, низькомолекулярним гепарином) для зниження ризику тромбозу глибоких вен та тромбоемболії легеневої артерії (І, А).
Інотропні засоби не рекомендовані у плановому порядку з міркувань безпеки, якщо у хворого немає симптоматичної гіпотензії та ознак гіпоперфузії (ІІІ, С). Також не слід рутинно використовувати опіати, за винятком окремих пацієнтів із сильним болем або тривогою (ІІІ, С). Застосування внутрішньоаортального насоса у разі кардіогенного шоку після ІМ зазвичай не рекомендоване (ІІІ, В).
Лікування прогресувальної СН
У багатьох пацієнтів СН переходить у фазу прогресувальної, що характеризується стійкими симптомами незважаючи на оптимальну терапію (Fang et al., 2015; Truby, Rogers, 2020). Прогноз для хворих залишається поганим: смертність упродовж одного року коливається від 25 до 75% (Rose et al., 2001; Xanthakis et al., 2016). Для осіб із тяжкою СН може знадобитися використання фармакологічної терапії та короткочасної МПК, поки не буде доступна імплантація систем довгострокової МПК або трансплантація серця.
Пацієнти, які розглядаються для проведення тривалої МПК, повинні ретельно дотримуватися режиму терапії, мати навички у використанні пристроїв та психосоціальну підтримку (І, С). Трансплантація серця рекомендована хворим на прогресувальну СН, які не піддаються медикаментозній/апаратній терапії та не мають абсолютних протипоказань (І, С).
Ведення пацієнтів залежно від коморбідних ССЗ та інших захворювань
СН та ФП
ФП та СН часто співіснують (Carlisle et al., 2019). Ці клінічні стани можуть спричиняти розвиток або погіршення один одного через такі механізми, як структурне ремоделювання серця, активація нейрогормональних систем та порушення ритму серця, пов’язане з ЛШ (Ling et al., 2016; Kotecha et al., 2016). Частка пацієнтів із СН, в яких розвивається ФП, зростає з віком і тяжкістю СН. Коли ФП викликає СН, клінічний перебіг видається сприятливішим, ніж при інших причинах розвитку СН (так звана тахікардіоміопатія) (Smit et al., 2012). І навпаки, виникнення ФП в осіб із ХСН корелює із гіршим прогнозом, включно з інсультом та підвищеною смертністю (Swedberg et al., 2005; Mogensen et al., 2017).
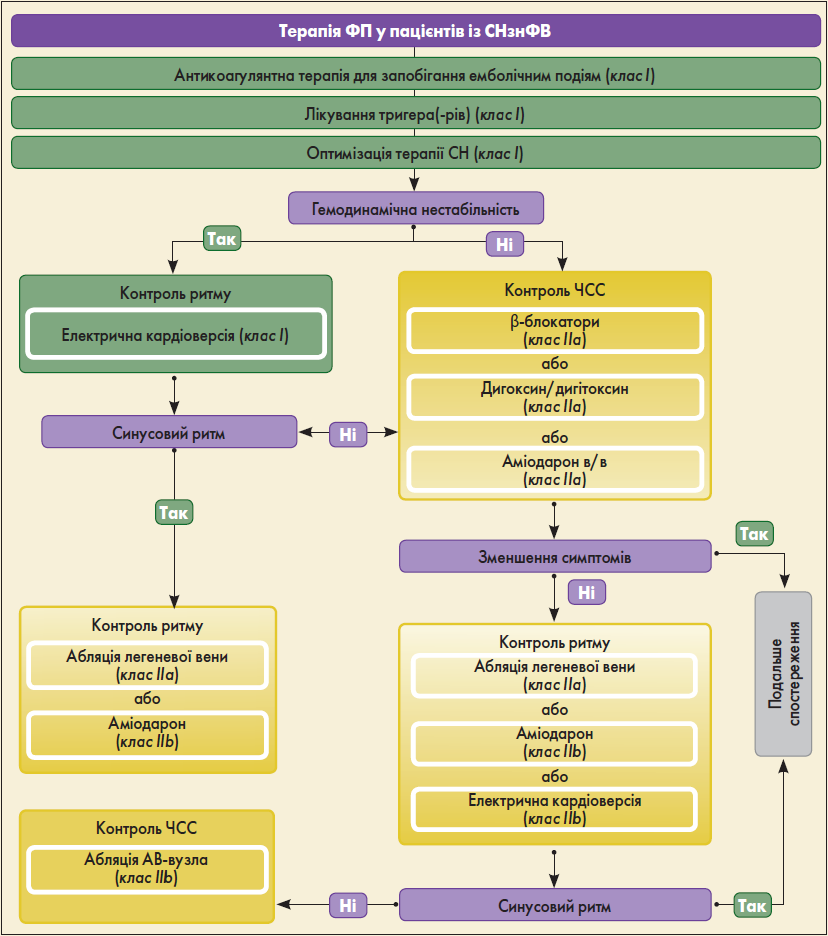
Ведення пацієнтів із супутніми СН та ФП представлене на рисунку 2 (Gorenek et al., 2020).
Рис. 2. Лікування ФП у пацієнтів із СНзнФВ
Щодо фармакологічної терапії, всім пацієнтам із супутніми ФП і СН та показником CHA2DS2-VASc >2 у чоловіків і >3 у жінок рекомендоване тривале лікування пероральним антикоагулянтом (І, А). Слід віддавати перевагу прямим оральним антикоагулянтам (ПОАК) на відміну від антагоністів вітаміну К (АВК), за винятком осіб із помірним/тяжким мітральним стенозом або механічними протезами клапанів серця (І, А).
Невідкладна електрична кардіоверсія є доцільною у разі різкого погіршення СН у хворих зі швидким шлуночковим ритмом та гемодинамічною нестабільністю (І, С). Лікування антиаритмічними засобами флекаїнідом, енкаїнідом, дизопірамідом, дронедароном та D-соталолом не рекомендоване з міркувань безпеки (ІІІ, А). Дилтіазем або верапаміл не слід призначати пацієнтам із СНзнФВ, оскільки вони підвищують ризик погіршення СН та госпіталізації (ІІІ, С).
СН і стеноз аорти
Стеноз аорти може викликати або погіршувати СН, збільшуючи постнавантаження на ЛШ, що призводить до його гіпертрофії та ремоделювання (Genereux et al., 2017). За появи симптомів СН у пацієнтів із тяжким стенозом аорти прогноз є вкрай поганим. Медикаментозне лікування СН слід призначати всім хворим на СН із виразним симптоматичним стенозом аорти. Потрібно обережно застосовувати судинорозширювальні засоби, щоб уникнути артеріальної гіпотензії. Важливо зазначити, що можливе поліпшення симптомів після фармакотерапії не є приводом для відтермінування втручання.
Пацієнтам із СН та тяжким високоградієнтним стенозом аорти рекомендоване проведення транскатетерної імплантації аортального клапана або його протезування для зменшення симптомів і смертності (І, В). Вибір між цими процедурами має здійснювати кардіологічна команда відповідно до індивідуальних уподобань та особливостей хворого, включно з віком, хірургічним ризиком, клінічними, анатомічними та процедурними аспектами, зважуючи переваги й ризики кожного підходу (І, С).
СН та ЦД
Лікування СН у пацієнтів із/без ЦД є подібним (Seferovic et al., 2018; Cosentino et al., 2020). І навпаки, протидіабетичні препарати відрізняються за своєю дією у пацієнтів із СН, і перевагу слід віддавати тим лікам, які є водночас безпечними та зменшують пов’язані з СН несприятливі явища (Seferovic et al., 2020).
Інгібітори SGLT2 канагліфлозин, дапагліфлозин, емпагліфлозин, ертугліфлозин, сотагліфлозин рекомендовані хворим на ЦД 2-го типу із СС-ризиком для зменшення госпіталізацій з приводу СН, серйозних СС-подій, ймовірності розвитку термінальної стадії ХХН та CС-смерті (І, А). Інгібітори SGLT2 дапагліфлозин, емпагліфлозин та сотагліфлозин доцільно використовувати у пацієнтів із ЦД 2-го типу та СНзнФВ для зниження частоти госпіталізацій через СН та СС-смерті (І, А).
Тіазолідиндіони (глітазони) призначати пацієнтам із СН не рекомендовано, оскільки вони підвищують ризик погіршення СН та госпіталізації (ІІІ, В). Застосування інгібітора дипептилпептидази‑4 в осіб із СН також не є доцільним (ІІІ, В).
СН та інші клінічні стани
Дефіцит заліза й анемія є поширеними в осіб із СН та незалежно пов’язані зі зниженням фізичних навантажень, повторними госпіталізаціями із приводу СН, високою загальною і СС-смертністю (Anand, Gupta, 2018; Iorio et al., 2018). Слід періодично обстежувати всіх пацієнтів із СН на наявність анемії та дефіциту заліза з повним аналізом крові, визначенням концентрації сироваткового феритину та показника насичення трансферину залізом (І, С). Лікування анемії при СН із використанням еритропоетин-стимулювальних засобів не рекомендоване за відсутності інших показань для цієї терапії (ІІІ, В).
Порушення дихання під час сну спостерігається більш ніж у третини хворих на СН та ще частіше – в осіб із ГСН. Пацієнтам із СНзнФВ та центральним апное уві сні не варто проводити адаптивну сервовентиляцію у зв’язку зі збільшенням летальних випадків через ССЗ та будь-які причини (ІІІ, А).
Артрит є поширеним супутнім захворюванням при СН, яка часто розвивається на тлі застосування нестероїдних протизапальних препаратів. Тому ці ліки, а також інгібітори циклооксигенази‑2 не рекомендовані пацієнтам із СН, адже вони підвищують ризик її погіршення та госпіталізації з приводу СН (ІІІ, В).
В онкологічних пацієнтів СН виникає в результаті взаємодії між протипухлинною терапією, самим раком та факторами ризику / супутніми ССЗ (de Boer et al., 2019; Lyon et al., 2020). У хворих на рак із підвищеним ризиком кардіотоксичності, що визначається анамнезом, чинниками СС-ризику або впливом кардіотоксичних агентів, перед запланованою протипухлинною терапією слід проводити оцінку СС-системи, бажано із залученням кардіолога із досвідом у кардіоонкології (І, С).
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті www.escardio.org