24 листопада, 2022
Цілі лікування цукрового діабету 2 типу: сурогатні маркери vs реальний захист
Терапія цукрового діабету (ЦД) 2 типу стрімко еволюціонує. За останні 10-15 років не тільки з’явилося чимало нових цукрознижувальних препаратів, а й змінилася сама парадигма лікування – із глюкозоцентричної на кардіоцентричну. Донедавна терапія ЦД 2 типу була зосереджена переважно на контролі показників глікемії, але такий підхід не дозволив суттєво знизити серцево-судинну захворюваність та смертність хворих. Чому так відбувається і на що краще націлити лікування ЦД 2 типу? Спробуємо розібратися в цій статті.
Не гіперглікемією єдиною
Ніхто, напевно, не сперечатиметься з тим, що в основі патогенезу ЦД 2 типу лежить порушення вуглеводного обміну, а саме гіперглікемія. Але водночас добре відомо, що сам собою підвищений рівень глюкози в крові не вбиває хворого. Ні, ми, звісно, пам’ятаємо про потенційно фатальне гостре ускладнення ЦД – гіперглікемічну кому, але в сучасному світі це явище досить рідкісне в разі ЦД 2 типу. Абсолютну більшість пацієнтів із ЦД 2 типу вбивають хронічні ускладнення, насамперед макросудинні (інфаркт міокарда, інсульт) і, дещо меншою мірою, мікросудинні (нефро-, нейропатія). Те саме стосується і якості життя – її знижує не гіперглікемія, а хронічні діабетичні ускладнення.
Чи лише гіперглікемія є причиною їхнього розвитку? Звісно, ні. Інші фактори відіграють чималу, а іноді й провідну роль у розвитку віддалених ускладнень ЦД 2 типу, серед яких артеріальна гіпертензія, дисліпідемія, куріння, гіподинамія тощо.
Й нарешті, варто згадати феномен метаболічної пам’яті. Якщо ЦД 2 типу був діагностований невчасно чи пацієнт тривалий час не контролював рівень глюкози в крові, на клітинному рівні вже відбулися глибокі та незворотні метаболічні зміни, через які запізніле досягнення нормоглікемії не запобігає судинним ускладненням.
Отже, за рахунок тільки зниження рівня глюкози в крові неможливо попередити розвиток і прогресування хронічних ускладнень у хворих на ЦД 2 типу.
Чи є глікований гемоглобін надійним сурогатним маркером контролю ЦД 2 типу?
Клініцистам часто радять використовувати сурогатні маркери для підбору та моніторингу ефективності медикаментозної терапії. Особливо це стосується лікування хронічних хвороб, як-от ЦД 2 типу та серцево-судинних захворювань.
Згідно з визначенням Управління з контролю за якістю продуктів харчування та лікарських засобів (FDA) США, сурогатним маркером є лабораторний показник або фізична ознака, які використовуються в терапевтичних дослідженнях замість клінічно значущої кінцевої точки, як пацієнт почувається, якими є його повсякденна активність і якість життя, і, як очікується, передбачає ефект терапії. При ЦД 2 типу основним сурогатним маркером є глікований гемоглобін (HbA1c).
Утім, проблема полягає у тому, що не всі загальноприйняті сурогатні маркери добре корелюють із клінічно значущими наслідками захворювання. По-перше, погіршення сурогатного маркера не завжди свідчить про збільшення ризику захворюваності та смертності. Так, незважаючи на дуже поширену думку про те, що підвищений рівень загального холестерину є фактором ризику смерті, за допомогою низки досліджень це було спростовано та навіть продемонстровано протилежне. По-друге, покращення сурогатного маркера також не завжди означає поліпшення прогнозу захворювання – таких прикладів у медицині чимало. Так, торцетрапіб суттєво знижував рівень холестерину ліпопротеїнів низької щільності та підвищував рівень холестерину ліпопротеїнів високої щільності, але всупереч очікуванням збільшив серцево-судинну захворюваність і смертність. Розиглітазон знижував HbA1c при ЦД 2 типу, але підвищував частоту інфаркту міокарда. Фтор збільшив мінеральну щільність кісткової тканини, але частота переломів зросла. Засоби, що стимулюють еритропоез (наприклад, дарбепоетин), підвищували рівень гемоглобіну в пацієнтів із хронічною хворобою нирок, але збільшували ризик інсульту та тромбозу судинного доступу.
Й нарешті, величина зміни сурогатного маркера не обов’язково передбачає величину клінічної користі. В найбільшому дослідженні статинів група пацієнтів, яка досягла найбільшого зниження холестерину ліпопротеїнів низької щільності, мала таку саму відносну користь (відносний ризик (ВР) 0,79), як і група з найменшим зниженням (ВР 0,78).
Надійність HbA1c як сурогатного маркера контролю ЦД 2 типу також неодноразово ставилася під сумнів. Загальновизнано, що гіперглікемія, виміряна за допомогою HbA1c, є фактором ризику макро- та мікросудинних ускладнень діабету, але існує усе ще замало доказів на користь того, що активне зниження HbA1c має суттєві переваги для клінічних наслідків – насамперед для зменшення загальної смертності.
У 2021 році Rivera та співавт. повідомили про результати метааналізу рандомізованих контрольованих досліджень (РКД), що був присвячений оцінці надійності HbA1c як сурогатного маркера ефективності цукрознижувальної терапії ЦД 2 типу. Критеріям включення відповідало 19 РКД. Жодна з оцінених асоціацій не була достатньо сильною, щоб підтвердити надійність HbA1c як сурогатного маркера будь-якого клінічного результату: загальна смертність (R=0,34; 95% довірчий інтервал (ДІ) від 0,14 до 0,69), інфаркт міокарда (R=0,20; 95% ДІ від –0,30 до 61), серцева недостатність (R=0,08; 95% ДІ від –0,40 до 0,53), ураження нирок (R= –0,04; 95% ДІ від –0,52 до 0,47) та інсульт (R=0,81; 95% ДІ від 0,54 до 0,93). Автори дійшли висновку, що дані плацебо-контрольованих РКД не підтверджують використання HbA1c як сурогатного маркера для оцінки ефективності цукрознижувальних препаратів при ЦД 2 типу.
У згаданому метааналізі були досить жорсткі критерії включення РКД (щонайменше 1000 учасників і 20 клінічних подій, подальше спостереження та/або тривалість втручання щонайменше 52 тиж). Baechle та співавт. (2022) вирішили, що такий суворий відбір погіршує репрезентативність результатів, тому провели більш всеосяжний метааналіз для оцінки надійності HbA1c як сурогатного маркера загальної смертності серед пацієнтів із ЦД 2 типу. До аналізу було включено 205 РКД, але і він не продемонстрував валідності HbA1c як сурогатного маркера смертності від усіх причин у людей із ЦД 2 типу.
Дослідження GRADE: глікемічний контроль контроль перебігу ЦД 2 типу
GRADE (Glycemia Reduction Approaches in Diabetes – a Comparative Effectiveness) – багатоцентрове інтервенційне рандомізоване відкрите клінічне дослідження, яке добре демонструє відсутність чіткої кореляції між контролем глікемії та клінічними наслідками ЦД 2 типу.
На той час, коли було сплановане та розпочалося це випробування, метформін був основою лікування ЦД 2 типу, а от для обґрунтованого обрання терапії другої лінії за недостатньої ефективності метформіну наукових даних було замало. Отже, метою випробування GRADE стало визначення оптимального компаньйона для метформіну. Для порівняння обрали препарат сульфонілсечовини глімепірид, ситагліптин, агоніст ГПП-1 ліраглутид і базальний аналог інсуліну гларгін.
Для участі в дослідженні GRADE було відібрано >5 тис. пацієнтів із ЦД 2 типу із тривалістю захворювання <10 років (медіана – 4,2 року), віком не менше 30 років на момент встановлення діагнозу (середній вік – 57,2 року) та рівнем HbA1c 6,8-8,5%. Усі учасники отримували монотерапію метформіном у дозі не менше 500 мг/добу на час скринінгу. Дозу метформіну збільшували протягом 6-12-тижневого ввідного періоду (до цільової дози 2000 мг/добу залежно від переносимості, але мінімально 1000 мг/добу на початок дослідження). Потім пацієнтів випадково розподілили на 4 групи для лікування глімепіридом, ситагліптином, ліраглутидом та інсуліном гларгін на додаток до метформіну.
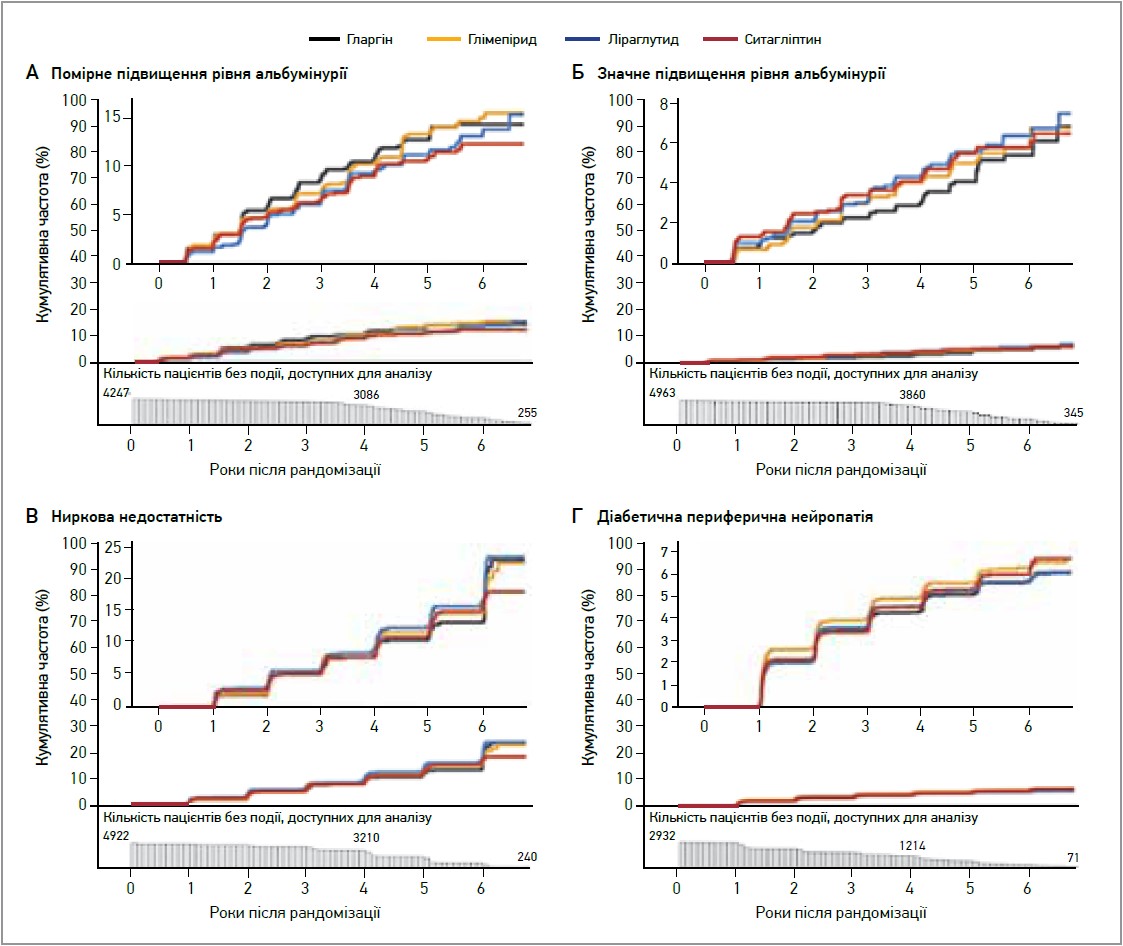
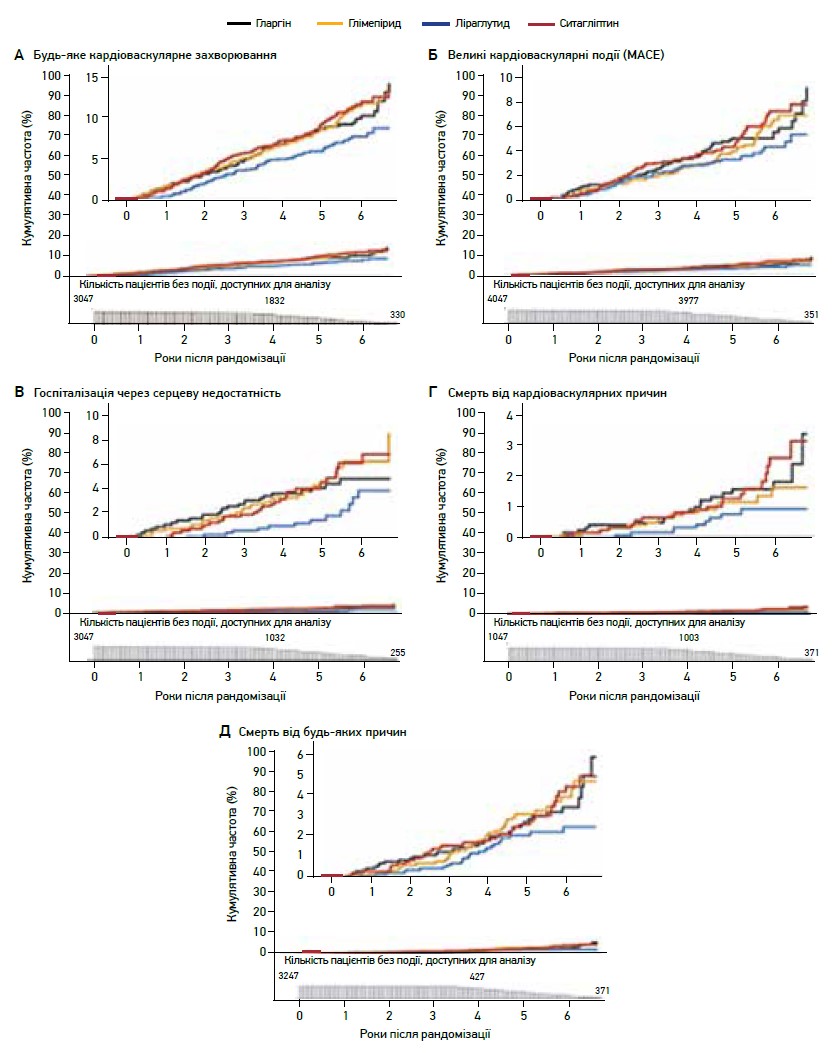
Це дослідження показало суттєві відмінності між чотирма препаратами в здатності досягати та підтримувати цільові рівні HbA1c при додаванні до метформіну. Так, протягом 1-го року дослідження ліраглутид і глімепірид виявилися найефективнішими щодо утримання рівня HbA1c <7%. Однак на 4-му році випробування всі групи вийшли за межі первинної кінцевої метаболічної точки, а час до цієї події виявився найбільшим у групах ліраглутиду й інсуліну гларгін на відміну від глімепіриду та ситагліптину. Водночас результати дослідження GRADE не продемонстрували суттєвих відмінностей між групами за частотою мікросудинних ускладнень (рис. 1), серйозних несприятливих серцево-судинних подій, менш значущих несприятливих серцево-судинних подій, а також загальної смертності (рис. 2). Ліраглутид продемонстрував дещо нижчу кумулятивну серцево-судинну захворюваність порівняно з іншими препаратами, але різниця була майже на межі статистичної достовірності (р=0,048).
Рис. 1. Кумулятивна частота мікросудинних ускладнень згідно з ITT-аналізом дослідження GRADE
Рис. 2. Кумулятивна частота серцево-судинних подій та смерті згідно з ITT-аналізом дослідження GRADE
Якою ж має бути мета лікування ЦД 2 типу?
Оптимальний варіант – застосування комбінованого глюкозокардіоцентричного підходу, коли метою є як досягнення цільових показників глікемії, так і зниження ризику серцево-судинних ускладнень. Не можна обирати між цими двома підходами, їх варто об’єднувати. Відмовитися від ідеї глікемічного контролю означає ігнорування мікросудинних ускладнень, які часто є інвалідизувальними та для профілактики яких контроль глікемії є дуже важливим. Під час обрання цукрознижувальних препаратів різниця в пару десятих відсотка HbA1c не має бути вирішальною. Водночас варто думати про необхідність подовження життя хворих на ЦД 2 типу насамперед за рахунок профілактики серцево-судинних ускладнень (контроль артеріального тиску, показників ліпідного профілю крові, відмова від куріння, нормалізація фізичної активності тощо).
Прихильність як лімітуючий фактор ефективності антигіперглікемічної терапії ЦД 2 типу
А чи є необхідність нехтувати тією різницею в пару десятих відсотка HbA1c, якщо є дещо ефективніші в досягненні сурогатних цілей препарати? Дійсно, в дослідженні GRADE ліраглутид та інсулін гларгін забезпечували дещо триваліший контроль глікемії, але якою ціною? Вартість такого лікування незрівнянно вища, що не можна ігнорувати через поточну економічну ситуацію в нашій країні. Що стосується якості життя, то обидва препарати є ін’єкційними, отже, вони не такі зручні для пацієнта, що ставить під загрозу прихильність до лікування. Своєю чергою, низький комплаєнс через високу вартість та парентеральний шлях уведення може не лише нівелювати ту незначну різницю в контролі HbA1c, а й навіть спричинити погіршення глікемічного контролю.
Чому для порівняння в дослідженні GRADE обрали глімепірид?
Похідні сульфонілсечовини – один із найстаріших класів цукрознижувальних препаратів. Оскільки до безпеки більш старших представників цього класу були чималі питання, недивно, що для порівняння зі значно новішими препаратами (аналог інсуліну, агоніст рецепторів глюкагоноподібного пептиду‑1, інгібітор дипептидилпептидази‑4, ДПП‑4) відібрали, напевно, найцікавіший на сьогодні препарат сульфонілсечовини з оптимальним співвідношенням ефективності та безпеки.
Унікальний клінічний профіль глімепіриду зумовлений його механізмами дії. По-перше, глімепірид зв’язується з рецептором сульфонілсечовини у 2,5-3 рази швидше, ніж інші представники класу, тому відрізняється більш швидким початком дії. По-друге, зі зв’язку з рецептором глімепірид вивільняється у 8-9 разів швидше, що пояснює меншу частоту гіпоглікемічних реакцій. По-третє, стимуляція секреції інсуліну глімепіридом є глюкозозалежною (зберігається фізіологічне пригнічення секреції інсуліну при низькому рівні глюкози крові), що також сприяє мінімізації ризику гіпоглікемії. Четвертою перевагою глімепіриду є стимуляція не тільки другої, а й першої фази секреції інсуліну. Це дуже важливо, оскільки порушення ранньої секреції інсуліну є одним із патогенетичних механізмів розвитку ЦД 2 типу, а її покращення важливе для попередження прогресування діабету.
Й нарешті, глімепірид має низку позапанкреатичних ефектів. Найцікавішим із них є зниження інсулінорезистентності, а саме покращення засвоєння глюкози периферичними тканинами, що не пов’язане з інсуліновою секрецією. Завдяки цьому глімепірид сприяє максимальному зниженню вмісту глюкози в крові при мінімальній стимуляції β-клітин, що забезпечує низький ризик гіпоглікемії та відсутність збільшення маси тіла. Нейтральний вплив на масу тіла зумовлений також ще одним позапанкреатичним ефектом – блокуванням диференціації адипоцитів. Це робить глімепірид препаратом вибору в хворих на ЦД 2 типу, асоційований з ожирінням.
Заслуговують на увагу й інші корисні позапанкреатичні ефекти глімепіриду: антиагрегантний (інгібує агрегацію тромбоцитів потужніше за гліклазид і глібенкламід; відновлює фібринолітичну активність судинного ендотелію); антихолестеринемічний (зменшує зростання атеросклеротичної бляшки; підвищує рівень адипонектину); антиішемічний (не впливає негативно на ішемічне прекондиціювання міокарда).
Й, можливо, найголовнішою перевагою глімепіриду є доведена кардіоваскулярна безпека. В новому консенсусі Американської діабетичної асоціації (ADA) та Європейської асоціації з вивчення діабету (EASD), опублікованому восени, зазначено, що попередження FDA щодо підвищення серцево-судинної смертності базувалося на даних про старі похідні сульфонілсечовини, а глімепірид відзначено як єдиний представник класу з доведеною кардіоваскулярною безпекою. Основою для такого висновку стали результати масштабного (n=6033) РКД CAROLINA, в якому інгібітор ДПП‑4 лінагліптин порівнювали із глімепіридом. У не менш масштабному випробуванні CARMELINA (n=6979) продемонстровано серцево-судинну безпеку лінагліптину в популяції з високим серцево-судинним і нирковим ризиком. У дослідженні CAROLINA не було виявлено різниці в частоті серйозних несприятливих серцево-судинних подій у людей з високим серцево-судинним ризиком, які отримували глімепірид або лінагліптин. Так, первинна кінцева точка (смерть від серцево-судинних захворювань, нефатальний інфаркт міокарда або нефатальний інсульт) спостерігалася у 356 із 3023 учасників (11,8%) у групі лінагліптину та в 362 із 3010 (12,0%) у групі глімепіриду (ВР 0,98; 95,47% ДІ 0,84-1,14; р=0,76).
Отже, з огляду на співвідношення ефективності, безпеки (в т. ч. серцево-судинної), наявності корисних плейотропних ефектів, доступності та зручності застосування, а також відсутності суттєвих відмінностей між різними препаратами щодо впливу на жорсткі кінцеві точки найраціональнішим вбачається додавання до метформіну глімепіриду. Згодом у міру погіршення глікемічного контролю варто розглядати дорожчі та складніші в застосуванні ін’єкційні методи терапії. Ті самі переваги надають змогу розглядати глімепірид як один з основних варіантів першої лінії терапії ЦД 2 типу в разі непереносимості метформіну чи за наявності протипоказань до його застосування.
Підготував В’ячеслав Килимчук
Медична газета «Здоров’я України 21 сторіччя» № 12 (529), 2022 р.