1 грудня, 2021
Ураження шлунково-кишкового тракту в разі прийому НПЗП: оптимізація профілактики та лікування
Застосування нестероїдних протизапальних препаратів (НПЗП) й індуковані ними гастропатії залишаються актуальною проблемою сьогодення. Як свідчать дані Американської колегії ревматологів, понад 5% населення планети щодня використовують НПЗП як знеболювальні, протизапальні, жарознижувальні й антиагрегантні засоби.
На НПЗП припадає більш як 70 млн призначень і понад 30 млрд безрецептурних таблеток, які щороку продаються в США (Ткач С. М. і співавт., 2015).
.jpg) Головний стримувальний фактор їх широкого застосування в щоденній практиці – гастроінтестинальна та гепатотоксичність. Виразки шлунка та/або дванадцятипалої кишки виявлялися в 10-15% пацієнтів, які регулярно використовували НПЗП, а шлунково-кишкові кровотечі або перфорації впродовж року розвивалися в 1-1,5% випадків (Лапина Т. Л., 2006; Kurocawa S. et al., 2013). У 71% хворих, які тривало отримували НПЗП, спостерігалися ушкодження тонкого кишечнику.
Головний стримувальний фактор їх широкого застосування в щоденній практиці – гастроінтестинальна та гепатотоксичність. Виразки шлунка та/або дванадцятипалої кишки виявлялися в 10-15% пацієнтів, які регулярно використовували НПЗП, а шлунково-кишкові кровотечі або перфорації впродовж року розвивалися в 1-1,5% випадків (Лапина Т. Л., 2006; Kurocawa S. et al., 2013). У 71% хворих, які тривало отримували НПЗП, спостерігалися ушкодження тонкого кишечнику.
Такі вражаючі статистичні дані навів Ігор Миколайович Скрипник, доктор медичних наук, професор кафедри внутрішньої медицини № 1 Полтавського державного медичного університету, президент ГО «Українська гастроентерологічна асоціація», під час доповіді в рамках науково-практичної конференції «Поліморбідна патологія органів травлення в практиці сімейного лікаря» (4-5 листопада, м. Дніпро). Він акцентував увагу на поширеності ускладнень терапії НПЗП з боку шлунково-кишкового тракту (ШКТ), способах їх профілактики й лікування.
– Найчастіше НПЗП-ентеропатії на відміну від НПЗП-індукованих уражень шлунка перебігають безсимптомно, що суттєво ускладнює діагностику й відтерміновує початок профілактичних і лікувальних заходів (Graham D. Y., Opekun A. R., 2005).
Поширеність таких ентеропатій надзвичайно висока. L. Maiden (2009) встановив, що ураження тонкого кишечнику мали 81,3% пацієнтів із ревматоїдним артритом, які застосовували НПЗП, та 33,3% хворих, лікування котрих не передбачало прийому препаратів цього класу, тобто на тлі терапії НПЗП ризик ентеропатій зростав утричі.
D. J. Allison і співавт. (2005) за допомогою відеокапсульної ендоскопії діагностували виразкування тонкого кишечнику у 8,4% пацієнтів, що використовували НПЗП, тоді як у популяції, що не приймала ці ліки, зазначений показник становив 0,6% (у 14 разів нижчий).
H. Endo й E. Sakai (2012) згідно з даними ентероскопії та капсульної ендоскопії констатували видиме ушкодження слизових оболонок (СО) тонкого кишечнику в понад 40% хворих.
На мою думку, найвдаліше механізм виникнення НПЗП-індукованих гастро- й ентеропатій пояснює гіпотеза трьох ударів (Bjarnason I., Tackeuchi K., 2009):
I – безпосереднє ушкодження фосфоліпідів у клітинній мембрані з наступним порушенням ферментативних властивостей мітохондрій;
II – зменшення енергетичного синтезу, вивільнення іонів кальцію та вільних радикалів, порушення міжклітинних зв’язків;
III – транслокація кишкової мікробіоти, протеолітичних ферментів, жовчних кислот і токсинів у просвіт СО кишечнику, що зумовлює розвиток запалення.
У зв’язку з широким використанням НПЗП у кишковорозчинній оболонці частота виявлення ушкоджень СО тонкого кишечнику значно зросла, що переважно пов’язано з безконтрольним прийомом засобів цієї групи загалом і ацетилсаліцилової кислоти (АСК) зокрема (Endo H., Sakai E., Higurashi T., 2012).
Як профілактичну терапію застосовують інгібітори протонної помпи (ІПП). Однак у такої тактики теж є зворотний бік: ІПП не лише не знижують ризик виникнення ентеропатій у разі одночасного прийому з НПЗП, забезпечуючи протекторну дію, але й можуть провокувати ушкодження кишечнику шляхом порушення мікробіоценозу (Goel G. A., Deshpande A. et al., 2012).
Інформація про ключові фактори ризику ускладнень із боку ШКТ внаслідок прийому НПЗП міститься в авторитетному документі – Маастрихтському консенсусі (версія 5).
Твердження 7 Консенсусу Маастрихт V (рівень доказовості високий, клас доказів А): АСК і НПЗП збільшують ризик розвитку виразкової хвороби (ВХ) в осіб, інфікованих Helicobacter pylori.
- НПЗП, прийом АСК й інфікування H. pylori – самостійні фактори ризику ВХ та її ускладнень.
- Антитромбоцитарна терапія й антикоагулянти підвищують ризик розвитку виразкової кровотечі.
- Особам, інфікованим H. pylori, що приймають НПЗП й АСК, притаманний вищий ризик виразкових кровотеч порівняно з пацієнтами, що не інфіковані H. pylori.
Твердження 8 Консенсусу Маастрихт V (рівень доказовості помірний, клас доказів А): пацієнтів із ВХ в анамнезі, які приймають АСК та НПЗП, слід обстежити на наявність H. pylori.
- Обстеження на H. pylori потрібно проводити пацієнтам, які застосовують АСК (навіть у низьких дозах), НПЗП, із пептичною виразкою в анамнезі.
- Наявність ВХ і шлунково-кишкової кровотечі, інфікування H. pylori – показання для антигелікобактерної терапії.
У перекладі на мову клінічної практики це твердження звучить як «Take care of dyspeptic» – «Спостерігай за пацієнтами, що страждають на диспепсію».
Які шляхи запобігання розвитку НПЗП-індукованих гастро- й ентеропатій наявні в арсеналі клініциста?
- Превентивно призначати лікарські засоби, а саме ІПП, Н2-блокатори, цитопротектори. Це допомагає знизити частоту виникнення ускладнень у середньому на 40%.
- Віддавати перевагу парентеральному введенню НПЗП.
- Рекомендувати найменш токсичні препарати цього класу та кишковорозчинні форми.
- Здійснювати місцеву терапію НПЗП, у тому числі в поєднанні з фізіотерапевтичними методами.
- Забезпечувати корекцію дисбіозу кишечнику.
Варто враховувати, що жоден засіб, окрім цитопротекторів, не чинить безпосередній вплив на захисні механізми СО шлунка та тонкого кишечнику.
! Цитопротекція – здатність ендогенних речовин (простагландинів, глутатіону, оксиду азоту та ін.) або лікарських засобів запобігати появі чи мінімізувати ушкодження СО ШКТ, що спричинені агресивними чинниками або отруйними речовинами. Належить до факторів захисту (Симаненков В. І. та співавт., 2016).
Доказову базу та багаторічний досвід застосування як цитопротектора має препарат ребаміпід. Він підвищує вміст простагландинів Е2 та І2 у шлунковому соку, а рівень простагландину Е2 – в СО шлунка; збільшує активність ферментів, які посилюють синтез високомолекулярних глікопротеїнів; покращує мікроциркуляцію в СО шлунка та стимулює проліферацію клітин.
Ребаміпіду властивий широкий спектр позитивних клінічних ефектів. Зокрема, він збільшує кількість поверхневого шлункового слизу, стимулює регенерацію СО шлунка, забезпечує цитопротекторний ефект (сприяє захисту СО шлунка від факторів агресії), чинить протизапальну дію, покращує мікроциркуляцію в СО шлунка / дванадцятипалої кишки та стимулює проліферацію клітин, що є надзвичайно важливим у лікуванні гастро- й ентеропатій, індукованих НПЗП.
На українському ринку представлений якісний і доступний за ціною препарат ребаміпіду – Елкоцин® таблетки, вкриті плівковою оболонкою, 100 мг (виробник АТ «Київмедпрепарат», корпорація «Артеріум»). Показаннями для його призначення є виразка шлунка, гострий гастрит, хронічний гастрит у період загострення, патологічні зміни СО шлунка (ерозії, кровотечі, гіперемія, набряк).
 При виборі лікування фахівці мають спиратися передусім на доказову базу. Стосовно ребаміпіду накопичено переконливі результати наукових досліджень, які доводять його ефективність і безпечність.
При виборі лікування фахівці мають спиратися передусім на доказову базу. Стосовно ребаміпіду накопичено переконливі результати наукових досліджень, які доводять його ефективність і безпечність.
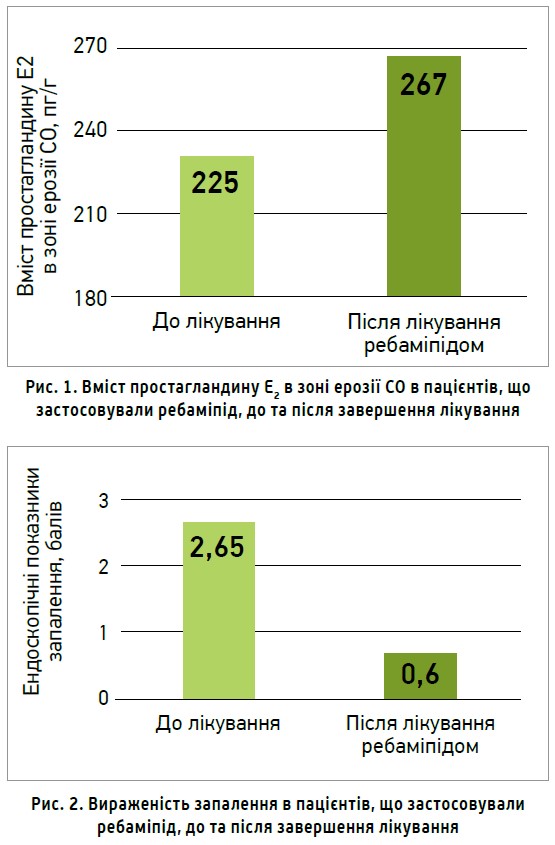
У спостереженні STARS (Du Y.-Q. et al., 2006), яке включало 453 пацієнтів із хронічним ерозивним гастритом, підтвердженим фіброгастродуоденоскопією, порівнювали результати терапії у двох групах. В основній групі застосовували ребаміпід 100 мг протягом 8 тиж, у контрольній – сукральфат 1 мг. У групі пацієнтів, які застосовували ребаміпід, після терапії збільшувався вміст простагландину Е2 в зоні ерозії СО (рис. 1) й істотно зменшувалася вираженість запалення (рис. 2).
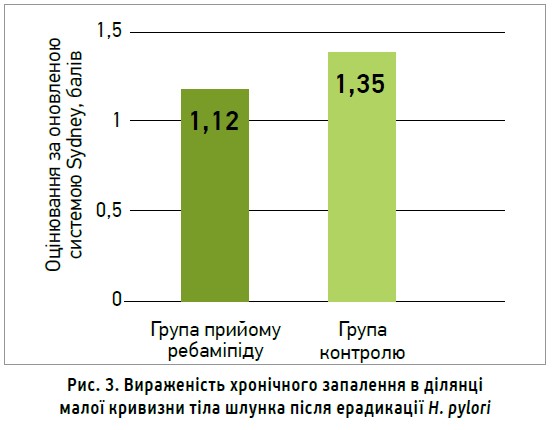
Ребаміпід зменшує хронічне запалення в ділянці малої кривизни тіла шлунка після ерадикаційної терапії H. pylori: такий висновок зробили японські вчені T. Kamada та співавт. (2015) у рамках багатоцентрового дослідження. 169 пацієнтів після успішної ерадикації H. pylori були розподілені на прийом ребаміпіду 100 мг протягом 8 тиж (основна група) та групу контролю. Контрольними точками в цьому спостереженні були гістопатологічні дані відповідно до оновленої Сіднейської системи, що оцінювалися на початку дослідження та через 1 рік (рис. 3).
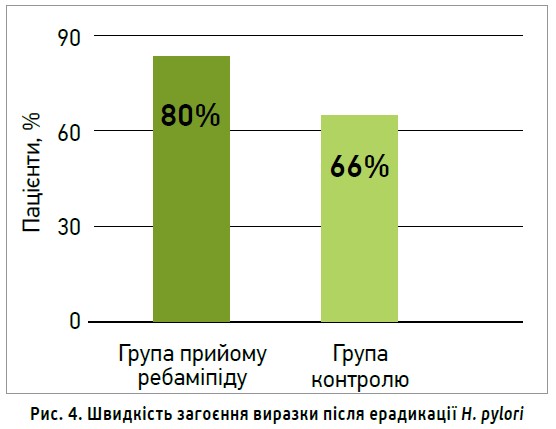
У рандомізованому подвійному сліпому плацебо-контрольованому дослідженні групи японських науковців під керівництвом A. Terano (2013) виокремили дві групи хворих, інфікованих H. pylori (n=301), із ВХ шлунка після тижня ерадикаційної терапії: основну (ребаміпід 100 мг протягом 7 тиж) і контрольну (плацебо). Як первинну кінцеву точку оцінювали швидкість загоєння виразки шлунка. Зафіксовано достовірне збільшення швидкості загоєння виразки та кількості пацієнтів, у яких досягнуто клінічного ефекту, на тлі прийому ребаміпіду (рис. 4).
 Цікавим є багатоцентрове рандомізоване подвійне сліпе плацебо-контрольоване дослідження, в якому вивчали результати лікування високими дозами ребаміпіду пацієнтів із помірними/тяжкими ураженнями тонкого кишечнику, індукованими прийомом низьких доз АСК (Watanabe T. et al., 2015).
Цікавим є багатоцентрове рандомізоване подвійне сліпе плацебо-контрольоване дослідження, в якому вивчали результати лікування високими дозами ребаміпіду пацієнтів із помірними/тяжкими ураженнями тонкого кишечнику, індукованими прийомом низьких доз АСК (Watanabe T. et al., 2015).
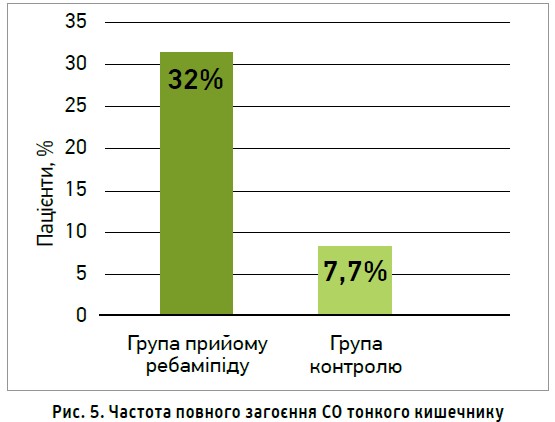
У дослідження включали пацієнтів, які отримували 100 мг АСК у кишковорозчинній оболонці щодня протягом ≥3 міс із наявністю ≥3 уражень СО (ерозії або виразки) тонкого кишечнику, що підтверджувалося капсульною ендоскопією. Хворі основної групи приймали ребаміпід 300 мг 3 р/день протягом 8 тиж, контрольної – плацебо.
Наприкінці дослідження повне загоєння СО тонкого кишечнику відзначалося в 32% осіб групи застосування ребаміпіду, тоді як у контрольній групі цей показник становив лише 7,7% (рис. 5). Тобто на тлі терапії ребаміпідом усунути ураження СО вдавалося в 4 рази частіше; при цьому частота побічних ефектів не зростала.
 Заслуговують на увагу результати рандомізованого багатоцентрового дослідження STORM (Park S.-H. et al., 2007). Ребаміпід не поступався мізопростолу за захисним впливом на СО гастродуоденальної зони. Він запобігав ВХ, асоційованій із тривалим прийомом НПЗП, так само ефективно, як і мізопростол: частота її розвитку становила 4 проти 3,9% відповідно.
Заслуговують на увагу результати рандомізованого багатоцентрового дослідження STORM (Park S.-H. et al., 2007). Ребаміпід не поступався мізопростолу за захисним впливом на СО гастродуоденальної зони. Він запобігав ВХ, асоційованій із тривалим прийомом НПЗП, так само ефективно, як і мізопростол: частота її розвитку становила 4 проти 3,9% відповідно.
У 2014 році K. Tozawa та співавт. уперше продемонстрували захисні ефекти ребаміпіду на СО ШКТ при лікуванні низькими дозами АСК та/або клопідогрелем порівняно зі впливом плацебо. Отримані дані вважаються вагомим аргументом для рекомендації ребаміпіду як первинної профілактики розвитку НПЗП-індукованих ускладнень у здорових осіб.
Відповідно до висновків численних наукових робіт ребаміпід 300 мг/добу або в комбінації з омепразолом/езомепразолом істотно знижував частоту розвитку НПЗП-індукованих ушкоджень тонкого кишечнику, сприяв прискоренню загоєння ерозивних і виразкових уражень СО ШКТ.
 Ребаміпід доцільно призначати навіть у разі короткого курсу НПЗП, враховуючи те що ризик розвитку НПЗП-гастропатії, в тому числі її ускладненого перебігу, найвищий у перші 7-30 днів прийому.
Ребаміпід доцільно призначати навіть у разі короткого курсу НПЗП, враховуючи те що ризик розвитку НПЗП-гастропатії, в тому числі її ускладненого перебігу, найвищий у перші 7-30 днів прийому.
Цей цитопротектор показаний хворим, які потребують тривалого/пожиттєвого використання НПЗП. Ребаміпід можна призначати не лише як терапію за наявності гастропатії, а й із профілактичною метою в пацієнтів із факторами ризику (Казюлин А. Н. и соавт., 2016). Використання цитопротекторів дає змогу зменшити дозу ІПП і ймовірність появи побічних ефектів, типових для засобів цього класу.
Як призначати Елкоцин® таблетки 100 мг? Препарат застосовують по 100 мг (1 таблетці) тричі на добу: вранці, вдень і ввечері, запиваючи невеликою кількістю рідини, за 30 хв до прийому їжі. Курс лікування – 2-4 тиж. За потреби, наприклад у разі ВХ шлунка, тривалість терапії продовжують до 8 тиж.
! Застосування ребаміпіду (Елкоцин® таблетки, вкриті плівковою оболонкою, 100 мг, виробник АТ «Київмедпрепарат», корпорація «Артеріум») – один із дієвих, науково обґрунтованих методів профілактики та лікування НПЗП-індукованих гастро- й ентеропатій, зменшення тривалості прийому та дози кислотосупресорів за рахунок посилення захисних механізмів СО.
Завершуючи доповідь, професор зауважив, що підвищення резистентності СО кишечнику шляхом призначення цитопротектора ребаміпіду (препарату Елкоцин®) є сучасним підходом до патогенетичної терапії НПЗП-індукованих гастро- й ентеропатій. Використання ребаміпіду на тлі комплексної терапії з ІПП у таких хворих сприяє посиленню адаптивних механізмів СО гастродуоденальної зони та кишечнику, забезпечує профілактичний і лікувальний ефекти.
«Цитопротекція – вкрай важливий компонент патогенетичної терапії НПЗП-індукованих гастро- й ентеропатій, яким не можна нехтувати», – резюмував Ігор Миколайович.
Довідка «ЗУ»
Тривалий час єдиним засобом медикаментозної профілактики ускладнень НПЗП-терапії залишалися ІПП. Ці засоби ефективні в профілактиці та лікуванні патології верхніх відділів ШКТ (НПЗП-індукованих гастропатій), але безсилі стосовно уражень тонкого кишечнику (НПЗП-індукованих ентеропатій).
Наразі клініцистам доступний такий інструмент захисту СО ШКТ, як ребаміпід – гастро- й ентеропротектор. Він посилює синтез ендогенних простагландинів і характеризується потужним протизапальним потенціалом. Препарат давно й широко використовується лікарями Японії, Південної Кореї та Китаю.
Накопичено серйозну доказову базу, що підтверджує ефективність використання ребаміпіду з метою запобігання та лікування НПЗП-індукованих гастро- й ентеропатій (у тому числі патології, спричиненої прийомом низьких доз АСК).
За даними контрольованих досліджень, він не поступається «класичному» гастропротектору мізопростолу, а навпаки, демонструє суттєві переваги щодо переносимості.
! Безпечність застосування ребаміпіду під час вагітності та лактації не доведена; препарат протипоказаний до застосування.
Підготувала Олександра Марченко



