25 березня, 2021
«Далекобійники»: пацієнти з постковідним синдромом у рутинній клінічній практиці
На початку пандемії коронавірусної хвороби (COVID‑19) вважалося, що спричинене вірусом SARS-CoV‑2 захворювання є швидкоплинним (як і більшість респіраторних вірусних інфекцій). Згодом Всесвітня організація охорони здоров’я повідомила, що тривалість нової коронавірусної інфекції від появи перших симптомів до клінічного одужання за легкого перебігу становить ≈2 тиж, а в тяжких або середньої тяжкості випадках – від 3 до 6 тиж. Однак надалі стало зрозуміло, що в багатьох пацієнтів (незалежно від форми та тяжкості перебігу коронавірусної інфекції) протягом тижнів і навіть місяців зберігається комплекс виснажливих симптомів, які суттєво знижують якість життя. Патогенез, тривалість і частота розвитку цього симптомокомплексу наразі є неуточненими, втім, продовжують активно вивчатися. На сьогодні також немає чіткого визначення цього стану, тому для формулювання діагнозу часто застосовують такі терміни, як «тривалий COVID‑19», «пост-COVID‑19-синдром»; в англомовних медіа також з’явилося визначення – «довговози» чи «далекобійники» (long-haulers), на наших теренах уживають термін «постковідний синдром».
Насамперед із постковідним синдромом доводиться мати справу лікарям первинної ланки, але інформація щодо його клінічних проявів (тим паче стосовно лікування таких пацієнтів) є досить обмеженою. Щоби зрозуміти, з чим ми маємо справу та які терапевтичні підходи доцільно застосовувати в клінічній практиці, варто докладніше розглянути патогенез цього синдромокомплексу.
На сьогодні відомо, що постковідний синдром є мультисистемним захворюванням, яке може з’явитися навіть після легкого чи безсимптомного перебігу інфекції, спричиненої вірусом SARS-CoV‑2. Довготривалі респіраторні, серцево-судинні та нервово-психічні наслідки після перенесеної хвороби було описано раніше для інших коронавірусних захворювань (SARS і MERS), з якими інфекція, спричинена вірусом SARS-CoV‑2, має патофізіологічні паралелі [1].
Попередньо вважалося, що частота розвитку постковідного синдрому становить близько 10%. Однак в опублікованих згодом обсерваційних дослідженнях продемонстровано, що через 14-21 день після вперше виявленого позитивного ПЛР‑тесту лише 65% пацієнтів поверталися до свого попереднього рівня здоров’я [2-4].
Виникнення постковідного синдрому пов’язують із низкою факторів, до яких належать безпосереднє ураження вірусом органів і систем, тривалий стан гіперзапалення, індивідуальні особливості імунної відповіді пацієнта.
Крім того, в пацієнтів, які перенесли гострі прояви COVID‑19, часто спостерігають низьке насичення крові киснем. Такі прояви можуть простежуватися у хворих із мінімальними симптомами захворювання (й навіть у безсимптомних пацієнтів). Цей феномен дістав назву «тиха гіпоксія». Також документально підтверджено наявність тривалих уражень внутрішніх органів за легкого перебігу COVID‑19 [3].
Ризик розвитку та тяжкість постковідних проявів залежать і від вихідного стану пацієнта, а також його індивідуальних особливостей. До факторів, які можуть істотно обтяжувати період реконвалесценції, належать початковий преморбідний стан; наявність супутньої патології; індивідуальний психологічний статус пацієнта після перенесеної коронавірусної інфекції через вимушену зміну способу життя, виникнення посттравматичних стресових розладів тощо [2, 4, 5].
Найпоширенішими неспецифічними проявами постковідного синдрому є швидка втомлюваність, задишка, кашель, біль у грудях, артралгія. Також часто реєструють міалгію, головний біль, лихоманку, прискорене серцебиття, депресію, когнітивні порушення; серйознішими є прояви з боку різних органів і систем, зокрема серцево-судинної, дихальної, нервової. На думку деяких авторів, порушення роботи внутрішніх органів після перенесеної COVID-19 переважно є наслідком генералізованої ендотеліальної дисфункції, спричиненої як прямою дією вірусу, так і патологічною імунною відповіддю організму [2-7].
Ендотеліальна дисфункція вважається основним патофізіологічним фактором у разі багатьох вірусних інфекцій, включаючи SARS-CoV‑2. Структури ендотелію залучаються до всіх фаз гострого та хронічного запалення при COVID‑19. Коронавірусна інфекція характеризується специфічним вірусним ураженням ендотелію через рецептори ангіотензинперетворювального ферменту‑2 (АПФ‑2), що дістало назву «SARS-CoV‑2-асоційований ендотеліїт».
Під час COVID-19 гіпоксія та підвищений окислювальний стрес пригнічують біосинтез і доступність оксиду азоту (NO). Внаслідок дисбалансу між надмірним утворенням активних форм кисню й недостатнім антиоксидантним захистом відбувається руйнація ендотелію, котрий втрачає свої захисні властивості, – розвивається ендотеліальна дисфункція. Клінічно це проявляється розладами мікроциркуляції, порушенням каскаду згортання крові, тромбоваскулітом. Мікроангіопатія та гіперкоагуляція зумовлюють численні ускладнення з боку багатьох органів (переважно легень, органів міокарда, головного мозку) [7, 8].
SARS-CoV‑2 і серцево-судинні ускладнення
Вірус SARS-CoV‑2 впливає на серцево-судинну систему різними шляхами, хоча наразі остаточно незрозуміло, чи погіршує він перебіг уже наявної патології, чи зумовлює нову. Крім прямого вірусного ураження міокарда й ендотелію коронарних артерій, розвивається генералізована ендотеліальна дисфункція – патологічна системна імунна відповідь організму. Всі ці фактори можуть спричиняти як появу нових серцево-судинних захворювань (ССЗ), так і загострення вже наявної патології.
У пацієнтів із COVID‑19 описано багато випадків захворювань серця, включаючи серцеву недостатність і кардіоміопатію. Припускають, що кардіоміопатія розвивається внаслідок прямих ефектів вірусу та/або токсичних ефектів цитокінів, які утворюються під час інфекції.
У багатьох хворих під час гострої фази COVID‑19 розвивається протромботичний стан, який може спричинити тромбоемболію легеневої артерії, утворення внутрішньосерцевих тромбів і загострення ішемічної хвороби серця [6-8].
Неврологічні прояви постковідного синдрому
Найчастішим неврологічним ускладненням COVID‑19 є постковідний астенічний синдром, який може проявлятися психічними проблемами та загальним виснаженням. Найпоширенішими проявами астенії при постковідному синдромі є швидка втомлюваність, дратівливість, розлади пам’яті; також досить розповсюдженими є головний біль, запаморочення, порушення свідомості.
Водночас слід ураховувати, що COVID‑19 може спричиняти й серйозніші неврологічні порушення. На сьогодні отримано свідчення, що SARS-CoV‑2 може бути залучений у розвиток енцефалопатії, енцефаліту, менінгіту, судомних нападів, інсульту, нейром’язових розладів.
Нейроінвазивний потенціал SARS-CoV‑2, підтверджений клінічними проявами, наразі залишається невизначеним. Існує припущення щодо прямої вірусної дії на структури центральної нервової системи (нейрони та гліальні клітини) й опосередкованої – через рецептори АПФ‑2 у стінках судин; водночас розглядається вплив унаслідок розвитку ендотеліальної дисфункції. Виявлено, що навіть до ушкодження нейронів ураження ендотелію може спричиняти тромбоемболічні та геморагічні ускладнення не лише за тяжкого, а й за легкого чи безсимптомного перебігу COVID-19.
Зокрема, розвиток ішемічних інсультів у пацієнтів із COVID‑19 пов’язують із дисфункцією ендотелію та посиленим тромбоутворенням, а неспецифічного вірусного енцефаліту – з тромбоваскулітом [8, 10].
SARS-CoV‑2-асоційований ендотеліїт
Ураховуючи вищезазначені факти, можна зробити висновок, що патогенез постковідних ускладнень тісно пов’язаний із системним запаленням та ендотеліальною дисфункцією. Розглянемо докладніше, які зміни відбуваються на рівні ендотелію в пацієнтів із COVID‑19 та яке це має клінічне значення.
Наразі відомо, що ендотелій судин є найбільшим дифузно розташованим ендокринним, паракринним та автокринним органом. Також доведено, що ендотелій – орган-мішень для вірусу SARS-CoV‑2, котрий не тільки безпосередньо уражає ендотеліальні клітини, а й зумовлює активацію каскаду факторів гіперзапалення, коагуляції та тромбозу. Потужне залучення ендотелію за COVID‑19 зумовлює справжній «ідеальний шторм», що спричиняє тяжкі наслідки для організму як під час гострого перебігу інфекції, так і у віддаленому періоді, котрий сьогодні визначають як постковідний синдром. Отримані наукові дані дають змогу вважати COVID‑19 системним судинним захворюванням, що, своєю чергою, потребує вдосконалення терапевтичних стратегій шляхом впливу на ключові ланки патогенезу.
Відомо, що вірус SARS-CoV‑2 потрапляє в ендотеліальні клітини шляхом ендоцитозу через зв’язування S‑глікопротеїну з рецепторами АПФ‑2. Щільність цих рецепторів у різних тканинах дуже відрізняється; найбільша їх кількість – в альвеолярній та ендотеліальній тканині. Крім того, на поверхні ендотеліоцитів було виявлено додаткові рецептори, котрі також опосередковують проникнення вірусу: трансмембранна серинова протеаза-2 (TMPRSS2), рецептори сіалової кислоти, індуктор металопротеїнази позаклітинного матриксу CD147 [11].
Вірусне ушкодження ендотеліальних клітин швидко спричиняє зміщення судинного гомеостазу в бік вазоконстрикції з гіпоксією, ішемією й набряком тканин, надмірного імунного запалення (цитокіновий шторм) станом гіперкоагуляції та тромбозу, розвитку ендотеліальної дисфункції.
Раніше було встановлено, що небезпека COVID‑19 зумовлена високою частотою тромбоемболічних подій. Як у госпіталізованих, так і в амбулаторних пацієнтів діагностувалися венозні тромбоемболії, ішемічні інсульти, тромботичні мікроангіопатії. Внутрішньосудинне утворення тромбів пов’язували з ушкодженням ендотелію й активацією судинно-тромбоцитарного гемостазу внаслідок запалення [12-14].
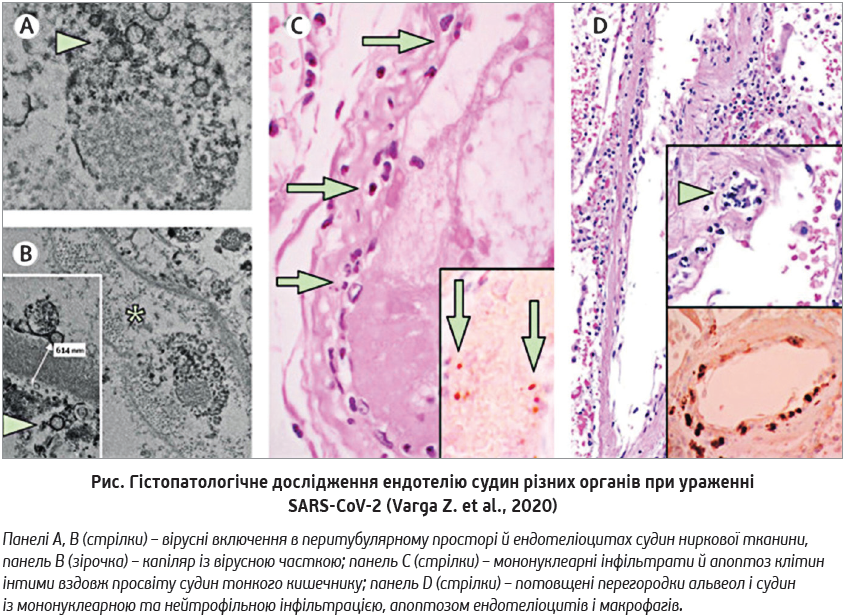
Нещодавно знайдено докази прямого ураження ендотелію вірусом SARS-CoV‑2: наявність вірусних елементів в ендотеліоцитах; інфільтрація й накопичення нейтрофілів і макрофагів; апоптоз ендотеліальних і запальних клітин (рис.).
Автори дослідження описали цей стан як ендотеліїт з імунним запаленням, тромбозом, ендотеліальною дисфункцією й ішемією органів, спричиненими SARS-CoV‑2 [15].
Інші випробування також виявили тяжке ушкодження ендотелію в пацієнтів із різним перебігом і формами коронавірусної інфекції: дифузний ендотеліїт, мікроангіопатію, венозні й артеріальні тромбози, тромбоемболії, оклюзію капілярів тканин, що, своєю чергою, зумовлює ураження органів і систем. Нові дані зрештою дали змогу зробити висновок: COVID‑19 є системним судинним захворюванням, що дістало назву «SARS-CoV‑2-асоційований ендотеліїт» [16-18].
Результати нещодавнього метааналізу довели, що поширеність венозної тромбоемболії за COVID‑19 становить у середньому 15%, а в пацієнтів із тяжким перебігом – 22,7%, при цьому ризик тромбоемболій зростає навіть за легкого перебігу захворювання. Автори звертають особливу увагу на те, що високий ризик тромбоемболічних ускладнень зумовлений прямим впливом вірусу SARS-CoV‑2 на ендотелій та активацією факторів гіперзапалення й коагуляції. Отже, стає критично актуальним пошук стратегій лікування та профілактики судинних розладів при COVID‑19 [19].
Сьогодні клініцисти дедалі частіше мають справу з пацієнтами, котрі (через декілька тижнів або місяців після перенесеної COVID‑19) звертаються щодо незрозумілої задишки, постійного болю в грудях, швидкої втомлюваності й інших проявів із боку різних органів і систем. Механізми розвитку постковідного синдрому наразі уточнюються; проте існує обґрунтоване припущення: одним із ключових факторів його патогенезу є хронічна тромботична мікроангіопатія. Такий стан негативно впливає на життя пацієнтів і потребує пошуку адекватних терапевтичних рішень [20, 21].
Терапевтичні мішені
У нормі ендотелій підтримує судинний гомеостаз завдяки добре відомим механізмам вазодилатації – синтезу NO з L‑аргініном через активацію NO‑синтази (еNOS). NO має ключовий вплив на тонус судин (незалежно від їхнього діаметра); саме через NO опосередковується дія більшості факторів судинного гомеостазу. За нормальних умов відбуваються постійне вивільнення низьких рівнів NO для підтримки судин у стані вазодилатації та забезпечення неадгезивності ендотелію до формених елементів крові. Основний фактор формування ендотеліальної дисфункції – зниження рівнів NO з порушенням регуляції еNOS, а також зменшення біодоступності L‑аргініну для його синтезу.
У світі активно проводяться дослідження щодо можливостей збільшення синтезу NO, його доставки в судини за допомогою різних хімічних і фізичних методів. У свій час інгаляції NO продемонстрували фармакологічні та противірусні ефекти за тяжкої респіраторної патології, що дало поштовх до старту схожих клінічних випробувань і серед пацієнтів із COVID‑19 [22, 23] Також було встановлено, що NO діє на коронавіруси шляхом інгібування синтезу вірусної РНК і зменшення реплікації [24].
Сьогодні перспективнішим напрямом регуляції рівня NO є фармакологічна індукція його синтезу за рахунок застосування т. зв. донаторів NO. Також покращити функцію ендотелію можна за рахунок зниження запальних проявів.
L‑аргінін
Ключовою ланкою патофізіології дефіциту NO та розвитку ендотеліальної дисфункції є зниження концентрації амінокислоти L‑аргініну, концентрація котрої в нормі становить 45-150 мкмоль/л (залежно від віку та дієти) [25].
Аргінін є субстратом для еNOS – ферменту, що каталізує синтез NO в ендотеліоцитах. Окрім того, достатнє забезпечення L‑аргініном активує гуанілатциклазу та підвищує рівень цГМФ в ендотелії судин, знижує активацію й адгезію лейкоцитів і тромбоцитів до ендотелію судин, зменшуючи в такий спосіб ризик тромбоутворення. Водночас аргінін пригнічує синтез асиметричного диметиларгініну – потужного ендогенного стимулятора окислювального стресу.
Наразі L‑аргінін також розглядають як засіб, що значно покращує імунну відповідь, впливає на проліферацію Т‑лімфоцитів, гальмує реакції запалення [16]. Нещодавно опублікований огляд рекомендацій щодо певних нутрієнтів за COVID‑19 обґрунтовує застосування аргініну та карнітину. Зокрема, користь L‑аргініну зумовлена тим, що він є кофактором поліпептидів, які відіграють значну роль у регуляції реплікації ДНК, синтезі антитіл та імунної відповіді [29].
Слід ураховувати, що наслідки ендотеліїту не минають безслідно, а відновлення ендотелію – тривалий процес; саме тому для забезпечення адекватного терапевтичного ефекту призначення аргініну також має бути відповідним, а отже, доцільно застосовувати його курсове призначення.
На вітчизняному фармацевтичному ринку добре відомим препаратом L‑аргініну є Тівортін Аспартат. Це пероральний розчин, який містить L‑аргініну аспартат у концентрації 200 мг/мл. Препарат рекомендовано застосовувати внутрішньо під час прийому їжі по 5 мл 3-8 р/добу. Пацієнтам, які перенесли гострі прояви COVID‑19, доцільно призначати курсове призначення Тівортіну Аспартату – до 2 міс (2-3 р/рік). Слід зазначити, що Тівортін Аспартат не лише покращує стан ендотелію, а й зменшує прояви системного запалення й окислювального стресу, що відіграють важливу роль у формуванні постковідного синдрому.
Отже, проходження гострої фази COVID‑19 зовсім не означає повного одужання. З огляду на надходження нових даних щодо постковідного синдрому вдосконалюються стратегії та рекомендації стосовно його діагностики й терапії, проте для остаточного з’ясування природи та наслідків нової коронавірусної інфекції необхідні подальші дослідження, а також міждисциплінарна співпраця.
Медична газета «Здоров’я України 21 сторіччя» № 4 (497), 2021 р.