15 червня, 2021
Нові рекомендації щодо лікування COVID-19
30 квітня відбувся майстер-клас «Міжнародний конгрес COVID‑19: досвід, досягнення, перспективи», організований Національною академією медичних наук України та ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф. Г. Яновського» для лікарів первинної ланки, а також вторинної та спеціалізованої допомоги. У майстер-класі взяли участь провідні спеціалісти країни, які розповіли про важливі моменти, на котрі слід звертати увагу при веденні хворих із COVID‑19 на різних етапах лікування. Пропонуємо нашим читачам огляд двох доповідей у форматі «запитання – відповідь».
Завідувачка кафедри інфекційних хвороб Національного медичного університету ім. О. О. Богомольця (м. Київ), доктор медичних наук, професор Ольга Анатоліївна Голубовська виступила з доповіддю «Протокол надання медичної допомоги для лікування коронавірусної хвороби (COVID‑19) (наказ Міністерства охорони здоров’я (МОЗ) України № 762 від 02.04.2021)». Цей протокол об’єднав усі ті методи лікування COVID‑19, які на сьогодні вже продемонстрували свою ефективність.
 ? Із чого розпочинати лікування пацієнтів із COVID‑19; як вести таких хворих залежно від перебігу захворювання з урахуванням останніх рекомендацій МОЗ?
? Із чого розпочинати лікування пацієнтів із COVID‑19; як вести таких хворих залежно від перебігу захворювання з урахуванням останніх рекомендацій МОЗ?
У разі підтвердження COVID‑19 легкого та середнього ступенів тяжкості призначається симптоматичне лікування із застосуванням жарознижувальних засобів (парацетамол, ібупрофен тощо) за лихоманки й болю. Антибактеріальні засоби використовувати винятково за наявності лабораторно підтвердженої супутньої бактеріальної інфекції або в разі обґрунтованої підозри на неї.
Під час стаціонарного лікування хворим призначаються низькомолекулярні гепарини. До варіантів додаткової терапії належить призначення таких препаратів, як ремдесивір і фавіпіравір. За тяжкого перебігу захворювання забезпечуються оптимальна підтримувальна терапія в лікарняній палаті (чи відділенні / палаті інтенсивної терапії), а також киснева підтримка. Системні кортикостероїди вводяться перорально чи внутрішньовенно. Необхідна доза дексаметазону становить 6 мг 1 р/добу; за глюкокортикоїдним ефектом вона еквівалентна 32 мг метилпреднізолону (8 мг кожні 6 год або 16 мг кожні 12 год) чи 150 мг гідрокортизону (50 мг кожні 8 год).
У разі приєднання вторинної флори розглядається застосування протимікробних або протигрибкових засобів. За клінічними показаннями як додаткова терапія розглядається призначення ремдесивіру, 10% імуноглобуліну людини нормального для внутрішньовенного введення в складі комплексної терапії. Водночас розглядається використання тоцилізумабу.
Дані досліджень свідчать про здатність вірусу SARS-CoV‑2 до тривалої персистенції, при цьому найдовше він виявляється у фекаліях. Незалежно від механізмів SARS-CoV‑2 поширюється різними органами; стійку вірусну інфекцію можна припустити при регулярній діагностиці за допомогою ЗТ-ПЛР, заснованої на взятті зразків із носоглотки та/або ротоглотки. Така персистенція також описана для коронавірусу мишей і вірусу гепатиту мишей. Вірус SARS-CoV‑2 тривалий час співіснує з імунною відповіддю в пацієнтів із COVID‑19, що свідчить про те, що імунітет є недостатньо ефективним.
? Якою має бути противірусна/імуномодулювальна та підтримувальна терапія в дорослих із підозрюваною чи підтвердженою COVID‑19 за критичного перебігу?
Лікування можна розподілити на такі ключові етапи:
- оптимальна підтримувальна терапія у відділенні/палаті інтенсивної терапії;
- механічна вентиляція легень;
- низькомолекулярні гепарини (за відсутності протипоказань);
- системні кортикостероїди (внутрішньовенно);
- спеціальна профілактика та лікування гострого респіраторного дистрес-синдрому;
- запобігання подальшому фіброзу легень.
Також за клінічними показаннями доцільними є варіанти додаткової терапії:
- тоцилізумаб;
- 10% імуноглобулін людини нормальний для внутрішньовенного введення в складі комплексної терапії.
У разі прогресування дихальної недостатності та лабораторних ознак запалення можуть бути розглянуті високі дози системних кортикостероїдів. Незалежно від того, чи є підтвердженою в пацієнта наявність цукрового діабету, необхідно контролювати рівень глюкози.
? Які особливості застосування ремдесивіру та тоцилізумабу?
Ремдесивір краще призначати в перші 5 днів після появи перших симптомів захворювання, але допускається його застосування в будь-який термін за наявності клінічних показань. У 1-й день навантажувальна доза становить 200 мг 1 р/добу (внутрішньовенно), з 2-го дня призначається підтримувальна доза, що складає 100 мг/добу (внутрішньовенно). Тривалість лікування – 5 днів для пацієнтів, які не потребують штучної вентиляції легень або екстракорпоральної мембранної оксигенації; однак її можна подовжити до 10 днів. Рекомендується ретельний моніторинг токсичності й ефективності ремдесивіру.
Тоцилізумаб рекомендується застосовувати як доповнення до терапії кортикостероїдами в пацієнтів, у яких спостерігається швидка декомпенсація дихання. Показаннями до призначення є інтерстиційна терапія з гострою дихальною недостатністю, прогресуюча дихальна недостатність, необхідність підключення до неінвазивної або інвазивної вентиляції, наявність позалегеневих уражень органів. Рекомендована доза тоцилізумабу становить 8 мг/кг для інфузії одноразово. Загальна доза не має перевищувати 800 мг.
У хворих із тяжким перебігом захворювання, що супроводжується зростанням явищ інтоксикаційного синдрому та дихальної недостатності, негативною лабораторною динамікою, а саме прогресуючим підвищенням рівня С‑реактивного білка >50 Од, прогресуючою абсолютною лімфопенією, підвищенням рівня феритину й ІЛ‑6 (якщо є), варто розглянути можливість застосування 10% імуноглобуліну людського для внутрішньовенного введення в дозі 0,8-1,0 г/кг 1 р/добу протягом 2 днів від початку погіршення стану (курсова доза 1,2-2,0 г/кг ідеальної маси тіла).
? Якими є протипоказання до медикаментозної профілактики венозної тромбоемболії?
Варто звертати увагу на такі чинники:
- кількість тромбоцитів <50×109/л;
- високий ризик кровотечі;
- травма з високим ризиком кровотечі;
- активна кровотеча;
- гепарин-індукована тромбоцитопенія;
- геморагічний інсульт;
- гострий бактеріальний ендокардит;
- нестабільна артеріальна гіпертензія: систолічний тиск >180 або діастолічний >110 мм рт. ст.;
- печінкова недостатність.
? Якою є тактика за тяжкої гострої респіраторної інфекції?
У цьому випадку проводиться рання підтримувальна терапія. Призначається киснева терапія (з 5 л/хв), при цьому регулюється швидкість потоку до досягнення цільового рівня SpO2 ≥92-95% у вагітних. Діти з екстреними ознаками (утруднене дихання, гострий респіраторний дистрес-синдром, центральний ціаноз, шок, кома чи судоми) повинні отримувати кисневу терапію під час реанімаційних заходів до досягнення SpO2 ≥94%; в іншому випадку показник цільової SpO2 становить 90%. Пацієнтам у тяжкому стані без ознак шоку слід обережно вводити рідини внутрішньовенно (рестриктивна стратегія інфузійної терапії), оскільки швидке введення може погіршити оксигенацію (особливо в умовах обмеженого доступу до механічної вентиляції).
? Якою має бути антибактеріальна терапія коінфекції в пацієнтів із COVID‑19?
Пацієнтам із підозрою на COVID‑19 (або підтвердженим діагнозом) із легким перебігом заборонено призначати антибактеріальні препарати з метою профілактики. Хворим із підозрою на COVID‑19 (або підтвердженим діагнозом) із середньотяжким перебігом також заборонено призначати антибактеріальні препарати без обґрунтованої клінічної підозри чи підтвердження бактеріальної інфекції. Що стосується пацієнтів із підозрою на COVID‑19 (або підтвердженим діагнозом) із тяжким перебігом, то їм призначення антибактеріальних препаратів здійснюється або в разі підозри, або за встановленого клінічного діагнозу (наприклад, негоспітальної/госпітальної бактеріальної пневмонії / сепсису чи після ретельної оцінки індивідуального ризику розвитку бактеріальної ко- та/або суперінфекції).
? Чи є ще важливі рекомендації з лікування хворих на COVID‑19, на які варто звернути увагу?
У комплексній терапії COVID‑19 рекомендовано призначати препарати Корвітин® і Квертин. Нещодавнє відкрите багатоцентрове рандомізоване дослідження ефективності препарату Корвітин® (порошок ліофілізований для приготування розчину для ін’єкцій по 0,5 мг) із подальшим використанням препарату Квертин (таблетки жувальні по 40 мг) підтвердило доцільність його застосування в пацієнтів із пневмонією, асоційованою із SARS-CoV‑2 гострою респіраторною хворобою на тлі базової терапії.
Провідний науковий співробітник ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф. Г. Яновського», доктор медичних наук Ярослав Олександрович Дзюблик виступив із доповіддю «Пневмонія у хворих на COVID‑19: особливості перебігу, діагностики, лікування». Доповідач представив погляд провідних пульмонологів України на проблему уражень легень при коронавірусній інфекції.
 ? Якими є результати нових досліджень пульмонологів щодо патогенезу та діагностики COVID‑19 та її ускладнень?
? Якими є результати нових досліджень пульмонологів щодо патогенезу та діагностики COVID‑19 та її ускладнень?
Сьогодні у світі ухвалено концепцію двох фаз патогенезу COVID‑19:
- 1-ша фаза – інфекційний процес, спричинений коронавірусом SARS-CoV‑2, який відбувається в декілька етапів (прикріплення вірусу до специфічних рецепторів ангіотензинперетворювального ферменту‑2 чутливої клітини, проникнення вірусу до клітини шляхом рецепторного ендоцитозу, реплікація геномної РНК і синтез вірус-специфічних білків, збирання нових вібріонів, вивільнення їх шляхом брункування з клітини-хазяїна з подальшою загибеллю);
- 2-га фаза – надмірне реагування імунної системи (епітеліальні, дендритні клітини, альвеолярні макрофаги продукують багато цитокінів; гіперпродукція цитокіну IL‑1β та хемокіну CXCL8 зумовлює як проліферацію, так і рекрутування нейтрофілів в уражені тканини; інфільтрація легень значною кількістю запальних клітин, які, ймовірно, представлені сукупністю клітин вродженого й адаптивного імунітету.
Згідно з морфологічними даними, в легеневій тканині хворих на COVID‑19 визначаються мікротромбоваскуліти, поза судинами – скупчення пігментованих макрофагів (сидерофагів), формування запально-клітинних (переважно інтерстиційних) інфільтратів.
КТ‑симптоматика ураження легень при COVID‑19 складається з таких ознак:
- симптом «матового скла», двобічне залучення, периферичний розподіл і мультилобарна (в понад одній частці) локалізація, ущільнення паренхіми у вигляді консолідації та поєднання симптому «матового скла» й консолідації;
- значно рідше реєструються ретикулярні зміни внаслідок потовщення міжчасточкових перетинок, halo sign – симптом ореола/німба, пористість, яка нагадує патерн crazy paving;
- на відміну від класичного патерну пористість crazy paving у випадку COVID‑19 є дрібнішою, відображає здебільшого потовщення міжацинарних інтерстиційних структур.
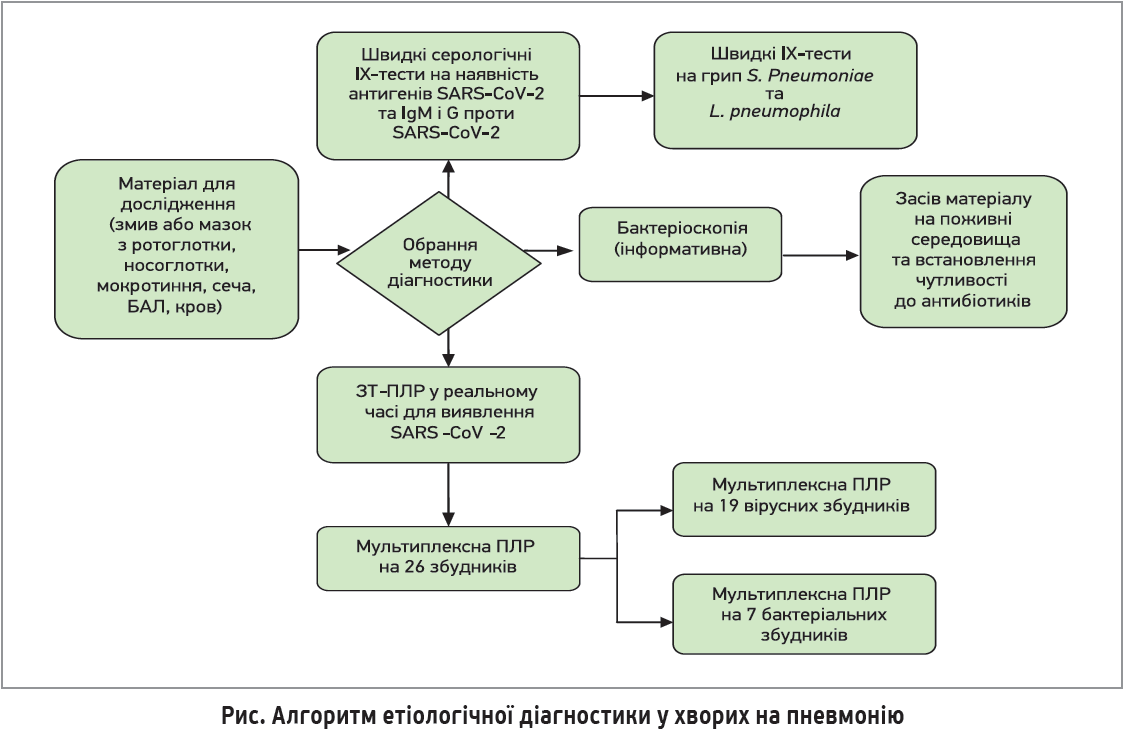
? Яким є алгоритм етіологічної діагностики у хворих на пневмонію?
Цей алгоритм наочно представлений у вигляді схеми, наведеної на рисунку:
? Важливим питанням у лікуванні пацієнтів із COVID‑19 є призначення антибіотиків, однак існують аргументи як на користь антибіотикотерапії, так і проти неї. Що ви на це скажете?
До аргументів «за» належать:
- юридична необхідність призначення антибіотика в пацієнта з діагнозом пневмонії;
- супутні бактеріальні інфекції при COVID‑19;
- неантибактеріальні ефекти макролідів.
Водночас існують й аргументи «проти»:
- зростання антибіотикорезистентності;
- медикаментозне навантаження на пацієнта;
- невисока частота бактеріальної коінфекції.
Відповідно до останнього Протоколу МОЗ України від 06.04.2021 «Надання медичної допомоги для лікування коронавірусної хвороби (COVID‑19)», показанням до емпіричної антибактеріальної терапії у хворих на COVID‑19 є приєднання бактеріальної коінфекції та/або суперінфекція (бактеріальна негоспітальна пневмонія, вентилятор-асоційована пневмонія, інфекція сечовивідних шляхів, сепсис, септичний шок тощо). Бактеріальна коінфекція та/або суперінфекція спостерігається менш ніж у 8-10% пацієнтів із COVID‑19. Хворі, які перебувають у палатах інтенсивної терапії, мають вищу ймовірність бактеріальної коінфекції та/або суперінфекції порівняно з пацієнтами в інших відділеннях.
? Які антибактеріальні препарати доцільно призначати хворим на негоспітальну пневмонію в умовах стаціонару?
Залежно від тяжкості перебігу, схеми призначення антибактеріальних препаратів цих хворих можна розподілити на 2 групи:
- середньотяжкий перебіг негоспітальної пневмонії: парентеральне застосування амінопеніциліну + макролід (per os) або цефалоспорин ІІІ покоління + макролід (per os); альтернативний препарат (внутрішньовенне застосування): фторхінолон ІІІ-ІV покоління, або карбапенем + макролід (per os), або цефалоспорин V покоління + макролід (per os);
- тяжкий перебіг негоспітальної пневмонії:
- за відсутності факторів ризику інфікування P. aeruginosa – внутрішньовенне застосування захищеного амінопеніциліну + макролід, або ертапенем + макролід, або цефалоспорин V покоління + макролід; альтернативний препарат (внутрішньовенне застосування): фторхінолон ІІІ-ІV покоління + β-лактам;
- за наявності факторів ризику інфікування P. aeruginosa – внутрішньовенне застосування цефалосприну ІІІ-ІV покоління + аміноглікозид або ципрофлоксацин; альтернативний препарат (внутрішньовенне застосування): карбапенем + аміноглікозид або ципрофлоксацин.
? Що відомо про можливості використання молекул із плейотропними ефектами?
До добре вивчених і надзвичайно цікавих молекул цієї групи належить кверцетин – поліфенольна сполука (флаваноїд рослинного походження). Сьогодні цей препарат з успіхом використовується як у кардіологічній практиці при лікуванні пацієнтів після інфарктів міокарда чи із застійною серцевою недостатністю, так і в неврологічній (порушення мозкового кровообігу тощо); його протизапальний ефект обумовлений здатністю пригнічувати активності ліпокси- та циклооксигенази, TNF, IL‑1a, IL‑4. Дослідження in vivo на лабораторних тваринах підтвердило імуномодулювальні, протизапальні ефекти кверцетину та сприяння одужанню після спінальної травми. Були проведені рандомізовані клінічні дослідження (зокрема, із залученням пацієнтів з інфекціями верхніх дихальних шляхів), які теж підтвердили ефективність використання цієї молекули. На особливу увагу ця речовина заслуговує як скавенджер вільних радикалів.
Одне з досліджень продемонструвало значний противірусний потенціал кверцетину проти SARS-CoV‑2 й інших вірусів (Khaerunnisa S. et al., 2020; Smith M., Smith J., 2020). Також були доведені інші ефекти: поліпшення клінічного стану пацієнтів із загостренням бронхіальної астми, відновлення концентрації антиоксидантів у легенях лабораторних гризунів, заражених вірусом грипу А, церебропротекторний вплив, кардіопротекторна дія й захисний вплив на ендотелій судин (що має вагоме значення при лікуванні COVID‑19 з урахуванням ендотеліальної дисфункції).
Великий досвід застосування препаратів кверцетину в клінічній практиці та добре вивчений профіль безпеки створюють перспективу для вивчення їхньої ефективності при лікуванні COVID‑19. Доцільним є проведення клінічних випробувань Квертину з метою обґрунтування його застосування для профілактики та лікування при легких формах COVID‑19 у пацієнтів, які не належать до груп ризику, та медичного персоналу, а препарат Корвітин® – при лікуванні коронавірусної інфекції середнього й тяжкого ступенів з ускладненнями, насамперед із боку серцево-судинної та центральної нервової систем.
За останніми рекомендаціями, на підставі проведенного дослідження Корвітин® доцільно призначати у складі комплексного лікування пневмонії, зумовленої коронавірусною інфекцією, дорослим – 1-4-та доба по 0,5 г (1 флакон) 2 р/добу з інтервалом у 12 год; 5-10-та доба – по 0,5 г 1 р/добу. Квертин призначається дорослим по 2 таблетки 3 р/добу впродовж 10 днів після попереднього застосування засобу Корвітин®.
Довідка «ЗУ»
Нещодавно ПАТ НВЦ «Борщагівський ХФЗ» повідомив про завершення відкритого багатоцентрового рандомізованого дослідження з вивчення ефективності препарату Корвітин® (порошок ліофілізований для приготування розчину для ін’єкцій по 0,5 г) із подальшим застосуванням препарату Квертин (таблетки жувальні по 40 мг) у пацієнтів із пневмонією, асоційованою з COVID-19, на фоні базисної терапії. Дослідження тривало близько 8 міс, включало в себе 10 клінічних баз і проходило за участі експертів МОЗ України професора О.А. Голубовської, професора І.А. Зупанця та професора В.С.
Копчі. У дослідженні взяли участь 200 пацієнтів, які склали основну групу та групу контролю. Обидва препарати, Корвітин® і Квертин, застосовувалися на фоні базисної терапії, загальний курс прийому становив 20 діб за такою схемою:
- 1-4-та доба - Корвітин® по 0,5 г 2 рази на добу через кожні 12 год;
- 5-10-та доба - Корвітин® по 0,5 г 1 раз на добу;
- 11-20-та доба – Квертин по 2 таблетки 3 рази на добу.
За результатами дослідження отримано такі висновки: застосування препаратів Корвітин® і Квертин на фоні базисної терапії у хворих на пневмонію, асоційовану з COVID-19, сприяє посиленню сатурації та поліпшенню газообміну, прискорює одужання (на 2 доби), стабілізує рівень D-димеру, запобігає розвитку коагулопатії та ДВЗ-синдрому, зменшує прояви ендотеліальної дисфункції та покращує функціональний стан міокарда.