23 жовтня, 2021
Погляд невролога та психіатра на зміни в діагностуванні й лікуванні пацієнтів під час пандемії COVID‑19
В Одесі 6‑9 вересня пройшла Міжнародна неврологічна конференція «XIII Нейросимпозіум 2021». У межах заходу були висвітлені важливі теми, серед яких сучасні підходи до лікування болю, нервово-м’язових патологій, захворювань периферичної та екстрапірамідної нервової системи тощо. Пропонуємо до вашої уваги огляд цікавих виступів провідних вітчизняних фахівців.
Неабиякий інтерес присутніх викликала доповідь на тему «Другий рік пандемії COVID‑19. Що бачать неврологи та психіатри?» завідувача кафедри неврології, нейрохірургії та психіатрії Ужгородського національного університету, д. мед. н., професора Михайла Михайловича Ороса. На початку виступу спікер навів два клінічні випадки із власної практики для візуалізації основних підходів у діагностуванні й терапії під час пандемії COVID‑19.
Клінічний випадок № 1
Пацієнтка Ж., 71 рік.
Скарги. Горизонтальна бінокулярна диплопія протягом двох днів. Кашель, що триває декілька днів, та гарячка.
Серед супутніх патологій – гайморит.
Фізикальний огляд. Гострота зору – 20/20 (норма). Нормальна аферентна функція. Набряку дисків немає. Наявність дефекту правої абдукції.
Обстеження. Температура тіла – 38,7 °C, частота серцевих скорочень – 104 уд./хв; артеріальний тиск (АТ) – 111/77 мм рт. ст.; частота дихання – 18/хв; насиченість крові киснем (SpO2) – 88%.
Абсолютне число лейкоцитів у крові знизилося до 0,5×109/л; вміст феритину – 2061 нг/мл, прокальцитоніну – 0,29 нг/мл, С-реактивного білка – 24 мг/л; швидкість осідання еритроцитів за методом Вестергена – 116 мм/год; рівень D-димера – 2530 нг/мл, глікованого гемоглобіну – 6,7%.
Рентгенографія виявила обширну двобічну тінь повітряних порожнин. Аналіз методом полімеразної ланцюгової реакції назального мазка на SARS-CoV‑2 дав позитивний результат. Під час проведення магнітно-резонансної томографії встановлене ураження окорухового й зорового нервів у режимах T1 і T2 в аксіальній та корональній площинах відповідно.
Вплив SarS-CoV‑2 на нервову систему й мозок
Збудник COVID‑19 уражає нервову систему такими способами:
- прямий вплив – втрата нюху;
- мікросудинний вплив – параліч VI пари черепних нервів, що призводить до постковідної гіперкоагуляції та, як наслідок, виникнення вторинного ураження нервової системи;
- постінфекційні автоімунні захворювання.
SarS-CoV‑2 потрапляє до головного мозку двома шляхами: гематогенним та через нюхову цибулину. В останньому випадку зараження проявляється спочатку набряком, який ускладнюється атрофією та реінервацією і надалі призводить до втрати нюху, що триває до двох місяців.
Відтворення нейрональної інвазії SarS-CoV‑2 підтверджує прямий вплив збудника, що каталізує неправильний розподіл сигналу від аксона до тіла, гіперполяризацію клітин і в результаті спричиняє смерть нейронів (Song et al., 2021).
Гостра респіраторна інфекція SarS-CoV‑2 індукує дисфункцію ендотелію та судинних русел у декількох тканинах. Біла речовина церебрального мозку особливо вразлива до змін у церебральному кровотоку. Цілісність підкіркової білої речовини є критично важливою для підтримки когнітивних функцій, і один із наслідків пошкодження білої речовини при COVID‑19 може викликати когнітивні порушення. Під час тримісячного спостереження за участю реконвалесцентів нейрорадіологічні дослідження показали, що пошкодження білої речовини та порушення функціональної цілісності в таких ділянках мозку, як гіпокамп асоціювалися із втратою пам’яті (Coolen et al., 2020).
Такі симптоми у хворих на коронавірусну інфекцію, як офтальмоплегія, атаксія, арефлексія, білково-клітинна дисоціація можуть свідчити про наявність синдрому Міллера – Фішера. Ураження нервової системи SarS-CoV‑2 інколи характеризується атаксією, яка переходить у синдром Міллера – Фішера та проявляється негативними результатами аналізу на гангліозидні антитіла.
Клінічний випадок № 2
Пацієнт Н. 59 років.
Скарги. Кашель, температура тіла – 37,5 °C, загальна слабкість.
Фізикальний огляд. Різке порушення зору, періодично виникає між’ядерна офтальмоплегія.
Обстеження. На 4-й день хвороби на тлі стабільного перебігу SpO2 – 91%, частота дихання – 20/хв, виникли висипка і слабкість у правій нозі. Парез до 1 бала, периферичного типу. Диплопія при погляді вліво, езотропія лівого ока.
Через один місяць – скарги на виразний пекучий біль у лівій кінцівці та парез лівої нижньої кінцівки, особливо у стопі.
Діагноз. Постковідна поліневропатія. Кріоглобулінемія.
Терапія. Стан поліпшився після застосування препарату прегабалін (Неогабін®) у дозі 450 мг та комплексного харчового продукту Нейрістон® (кожна капсула містить уридину‑5-динатрію монофосфату в перерахунку на уридину монофосфат – 50 мг, вітаміну В12‑3 мкг, фолієвої кислоти – 400 мкг).
Доцільність призначення препарату прегабалін (Неогабін®) хворому Н. професор аргументував, спираючись на настанову Європейської федерації неврологічних товариств (EFNS) 2010 р., відповідно до якої прегабалін та габапентин є терапією першої лінії при діабетичній невропатії, невралгіях (постгерпетичній або трійчастого нерва), центральному болю (компресії спинномозкового каналу, травмах спинного мозку, інсультах, розсіяному склерозі).
Початкова доза прегабаліну при невропатичному болю становить 150 мг/добу. Залежно від індивідуальної реакції пацієнта і переносимості препарату, дозу можна підвищити через 3‑7 днів до 300 мг/добу або до максимальної 600 мг через сім днів.
Наслідки ураження нервової системи після COVID‑19
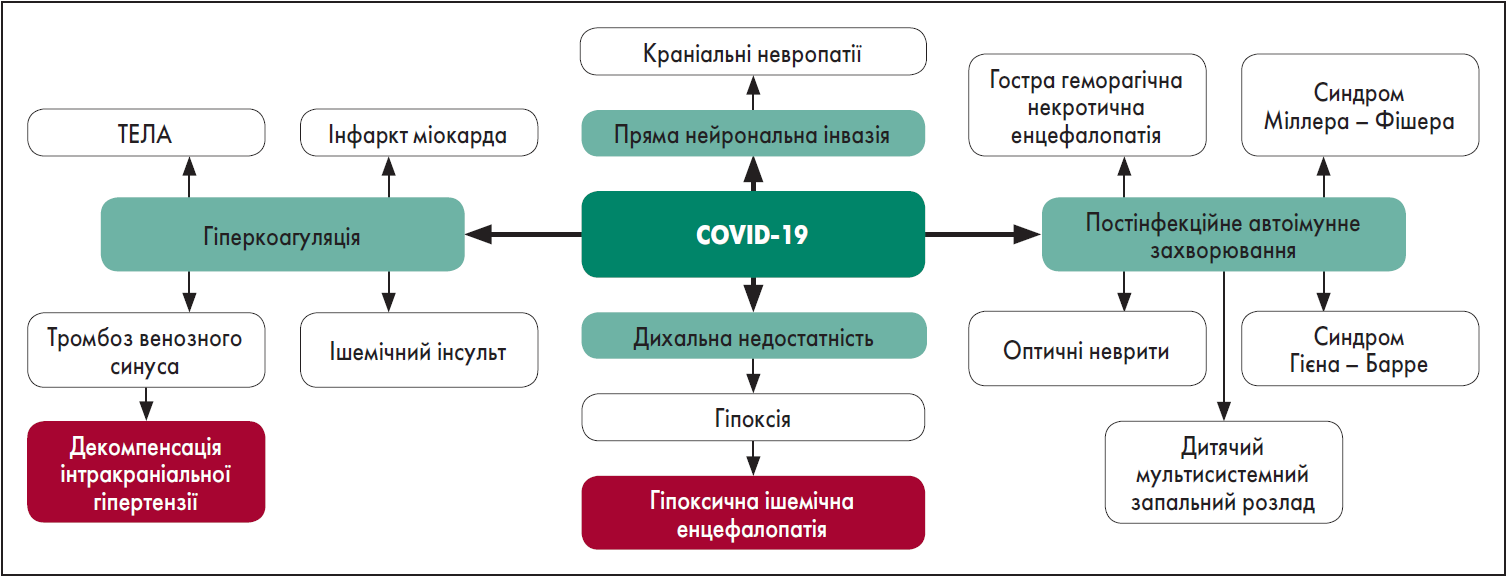
Михайло Михайлович продемонстрував схематичне зображення наслідків ураження нервової системи після COVID‑19 (рисунок). SARS-CoV‑2 призводить до прямої нейрональної інвазії, яка є причиною невропатії. Під час проникнення збудника виникає гіперкоагуляція, яка веде до розвитку таких кардіоваскулярних патологій, як інфаркт міокарда, тромбоемболія легеневої артерії (ТЕЛА), ішемічний інсульт та тромбоз венозного синуса, що завершується декомпенсацією інтракраніальної гіпертензії. Нерідко під час коронавірусної інфекції виникає дихальна недостатність, що є причиною гіпоксії та, як наслідок, гіпоксичної ішемічної енцефалопатії. Найсерйознішими наслідками COVID‑19 є постінфекційні автоімунні захворювання, до яких належать гостра геморагічна некротична енцефалопатія, синдроми Міллера – Фішера та Гієна – Барре, оптичні неврити, дитячий запальний розлад.
Рисунок. Наслідки ураження нервової системи після інфекції SARS-CoV‑2
Професор зауважив, що COVID‑19 впливає на нервову систему в значної частки пацієнтів. Можливі ускладнення включають інсульт / стан гіпекоагуляції, внутрішньомозкові крововиливи, енцефаліт і васкуліт, невропатію черепа з диплопією, синдроми Гієна – Барре та Міллера – Фішера, оптичний неврит, погіршення вже наявних захворювань, таких як внутрішньочерепна гіпертензія тощо.
Окрім того, М.М. Орос детальніше зупинився на проблемі лицьового болю. Виділяють понад 128 його видів, серед основних – одонтогенний, кластерний та міофасціальний, біль при мігрені, запаленні або пухлинах синусів, глаукомі, тригемінальній невралгії та невропатії.
Для чіткішого розуміння проблеми доповідач навів клінічний випадок із власної практики.
Клінічний випадок № 3
Пацієнтка В., 44 роки.
Скарги. Періодично гострий (інколи прострільний та пекучий) біль у ділянці лівої частини обличчя та чутлива нижня щелепа; біль повторюється, нечітко загострюється при ковтанні та жуванні. Хруст у щелепі. Виразна загальна втома, періодичний біль у руках, особливо зранку, інколи слабкість у ногах.
Анамнез. Захворіла три роки тому, після екстракції зуба. Під час візиту до стоматолога патології не виявлено.
Обстеження. Загальні клінічні аналізи в нормі, соматичної патології не виявлено. Рентген шийного відділу хребта, зубів, приносових пазух у нормі, магнітно-резонансна томографія голови в нормі.
Стоматологи поставили діагноз невралгії (глосалгії) трійчастого нерва та скерували до невролога.
Діагноз. Синдром мікропорожнини в щелепі – остеонекроз, що індукує невралгію (NICO), яка характеризується атиповим болем обличчя.
Терапія. Для купірування болю застосовували Ксефокам® (діюча речовина – лорноксикам).
Особливості синдрому NICO
Пацієнтам із діагнозом синдрому NICO слід провести диференційну діагностику з низкою захворювань, як-от невралгія трійчастого нерва, патологія зубів, міофасціальний біль, скронево-щелепний синдром, індукована остеонекрозом невралгія, синдроми Фрей –Баярже, Ігла.
Причини та фактори ризику розвитку синдрому NICO включають хронічний гайморит, тривале лікування у стоматолога, ускладнене видалення зубів мудрості, премолярів, молярів та їх коренів, погано виготовлені зубні протези, множинне пломбування зубів. Також це можуть бути ревматоїдний артрит / системний червоний вовчак, лімфоми або кісткова дисплазія, подагра та остеопороз, алкоголізм/куріння, вагітність, тривале приймання глюкокортикоїдів, панкреатит.
Серед характерних ознак синдрому NICO – постійний глибокий біль у ділянці обличчя, інтенсивність якого може змінюватися, кислий або гіркий присмак, який є причиною несвіжого запаху з рота, гострий прострільний біль у щелепі, біль у руках до ліктя та періодичний – у ногах, виразна загальна втома.Дослідження показали, що 45‑94% всіх порожнин утворюються в результаті ускладненого видалення зубів мудрості (Marincola, 2014). Найефективнішим методом діагностики синдрому NICO є ультразвукове сканування кісток.
Лікування гострого болю обличчя
Терапія гострого болю обличчя полягає в застосуванні анальгетиків, нестероїдних протизапальних препаратів (НПЗП), опіоїдів, місцевих компресів із диметилсульфоксидом (димексид).
Вибір на користь лорноксикаму (препарату Ксефокам®) серед інших НПЗП для купірування болю пояснюється тим, що він збалансовано інгібує ЦОГ‑1 і ЦОГ‑2, забезпечуючи аналгезивну та протизапальну дію. На відміну від інших ліків цієї групи, знеболювальний ефект при його використанні досягається завдяки стимуляції секреції ендогенного динорфіну та ендорфіну (Kullich, Klein, 1992). Пригнічення запальної реакції відбувається шляхом інгібування продукції інтерлейкіну 6 та оксиду азоту, уповільнення міграції поліморфноядерних лейкоцитів (Berg et al., 1999; Pruss et al., 1990).
У період із 2000 по 2010 рр. було проведене ретроспективне дослідження в медичних центрах Нідерландів, Німеччини, Великої Британії та Італії, в якому оцінювали кардіоваскулярну безпеку на підставі даних 92 163 пацієнтів, які приймали НПЗП. За результатами, ризик госпіталізацій із приводу серцевої недостатності при використанні лорноксикаму (препарату Ксефокам®) не зростав, що свідчить про низький рівень кардіотоксичності на відміну від інших НПЗП (Головач та співавт., 2017; Arfe et al., 2016).
У перший день конференції з актуальною під час пандемії темою «Тривога vs легковажність: погляд психіатра» виступила д. мед. н., професорка кафедри медичної психології, психосоматичної медицини та психотерапії Національного медичного університету імені О.О. Богомольця Олена Олександрівна Хаустова. За її словами, наслідки для психічного здоров’я від COVID‑19 є «четвертою хвилею» пандемії, та, за прогнозами більшості фахівців у світі, вони чинитимуть найбільший і найтриваліший вплив на здоров’я.
Психічне здоров’я і пандемія COVID‑19
Протягом першого року пандемії відзначалося значне підвищення частоти суїцидів і домашнього насильства, а також зниження якості освітнього процесу, рівня життєвих сподівань та ефективності системи охорони здоров’я. Усе це підтверджує той факт, що пандемія має психосоціальні та психічні наслідки – як короткострокові, так і тривалі (Kannan, 2020):
- соціальні та поведінкові негайні наслідки: дистрес/безпорадність, нерегулярне харчування, вживання психоактивних речовин і травми (домашнє насильство), міжособистісні й середовищні обмеження, сенсорна депривація та занехаяність;
- імовірні довготривалі наслідки: недорозвинення мозкових схем (у дітей та підлітків), ожиріння, зловживання психоактивними речовинами, нестача емоційного процесингу, психічні розлади, суїцидальна налаштованість.
Згідно зі Всесвітньою доповіддю про щастя (World Happiness Report) 2021 р., описано чотири ключові фази впливу пандемії на психічне здоров’я:
- Під час «першої хвилі» пандемії люди боялися захворіти на коронавірусну інфекцію та по-різному реагували на локдаун.
- «Друга хвиля» характеризувалася безпосередньою відповіддю на негаразди, що пов’язані з пандемією (обмеженість доступу до медицини та інших ресурсів).
- Для «третьої хвилі» властива недостатня підтримка психічного здоров’я.
- Під час «четвертої хвилі» люди стикаються із довготривалими наслідками пандемії, такими як рецесія, бідність, стрес, тривога й депресія.
Після спалаху пандемії порівняно з попередніми роками (2017‑2019) у більшості розвинених країн фіксувалося значне негайне зниження рівня психічного здоров’я. У Великій Британії, починаючи з вересня 2019 і до березня 2020 рр., загальна тривога зросла на 28,6%, а депресія серед дорослого населення – з 9,7% у липні 2019 – березні 2020 рр. до 19,2% у червні 2020 р. Під час оцінки психіатричних наслідків коронавірусної інфекції важливо враховувати тривалі часові тенденції, сезонність, а також різні показники у демографічних групах й уразливих верствах населення, як-от літні жінки та молоді чоловіки (Banks et al., 2021).
Це можна простежити за результатами дослідження показників статистики у Великій Британії. Так, орієнтовно кожний п’ятий дорослий (19,2%) відчував певну форму депресії під час пандемії коронавірусу в червні 2020 р. порівняно із 9,7% до неї (липень 2019 – березень 2020 рр.). У кожного восьмого дорослого (12,9%) під час пандемії розвинулися депресивні симптоми від помірного до тяжкого ступеня, водночас ще 6,2% населення продовжували відчувати депресивні симптоми такого рівня; поліпшення стану за цей період спостерігалося приблизно в 1 із 25 дорослих (3,5%) (Vizard et al., 2020).
Середня частка дорослих, які повідомляли про симптоми тривожного та/або депресивного розладу з січня – червня 2019 по січень 2021 рр. зросла з 11 до 41,1% (Panchal et al., 2021). В іншому дослідженні (n=1171) загальна поширеність депресії та тривоги становила 22,6 і 21,4% відповідно.
Життя на самоті є фактором ризику розвитку депресії, тоді як регулярні фізичні вправи – фактором захисту. Поширеність симптомів депресії/тривоги пов’язана з виразністю інших проявів, як-от безсоння та негативні почуття щодо пандемії (Tian et al., 2021).
Стратегії подолання тривожно-депресивних розладів та підтримка осіб із дистресом
Дорослі з депресією та тривогою більше послуговуються гумором та сарказмом для боротьби з пандемією COVID‑19. Такого висновку дійшли K. Rothermich et al. (2021), проаналізувавши дані експерименту за участю пацієнтів від 30 до 64 років, 77,3% з яких були жінки (n=164). Всі учасники повідомили про поточний психіатричний діагноз, із них 117 мали тривогу, депресію чи змішаний розлад. Виявилося, що особи із тривогою під час пандемії як стратегію подолання несприятливої ситуації частіше використовували сарказм, рідше – гумор, а ті, хто відчував депресію, – навпаки. Особи без психічних розладів застосовували гумор рідше.
При легкому ступені дистресу (періодичних проявах) слід заспокоїти пацієнта, посприяти зміцненню соціальної підтримки, релаксації та модифікації способу життя. У разі виявлення помірної або тяжкої (стійкої) форми дистресу варто скерувати особу на консультацію до медичного психолога чи психіатра, де він отримає психокорекційну терапію (вправи на релаксацію, підтримувальне консультування, стратегії розв’язання проблем), психофармакотерапію або поєднання цих методів (Kar et al., 2020).
Купірування тривоги
Згідно з рекомендаціями щодо ведення пацієнтів із тривогою Всесвітньої федерації товариств біологічної психіатрії (WFSBP), препаратами вибору є інгібітори зворотного захоплення норадреналіну (ІЗЗН), селективні інгібітори зворотного захоплення серотоніну (СІЗЗС) та прегабалін (Bandelow et al., 2012). Прегабалін є активною речовиною препарату Неогабін®, що застосовується при генералізованому тривожному розладі з початковою дозою 75 мг двічі на добу, середня терапевтична доза становить 150 мг двічі на добу, а максимальна добова – 300 мг два рази на день.
При веденні пацієнтів із тривогою слід уникати поведінкових помилок, що утруднюють вихід із кризи, спричиненої пандемією COVID‑19. Серед них – упередженість щодо ситуації, яка склалася, тривога та страх перед невідомим, неправильна інтерпретація даних статистики, неналежне або надмірне соціальне дистанціювання.
Прогноз життя після пандемії коронавірусної інфекції
Представники груп ризику – діти та підлітки, літні дорослі, безробітні й безхатченки, особи з діагнозом або підозрою на COVID‑19, медичні працівники, залучені до випадків COVID‑19, особи із психічними розладами та адиктивною поведінкою – після пандемії матимуть тенденції до переживання тривоги, розвитку безсоння, депресії, страху захворіти на коронавірусну інфекцію (Brooks et al., 2020).
Для запобігання переходу здорової тривоги в патологічну необхідно зважати на два критерії:
- критерій А: загальне занепокоєння із приводу болю та загроз організму (тенденція до посилення соматичних відчуттів) має тривати менш ніж шість місяців;
- критерій В: занепокоєння та побоювання швидко зменшуються/зникають внаслідок належного медичного заспокоєння, всупереч тому, що через деякий час можуть виникнути нові прояви тривоги.
О.О. Хаустова підсумувала доповідь метакогніцією, яка допомагає побороти тривогу та депресію: «Не важливо, як я насправді впораюся з цим. Головне – я знаю, що я впораюся».
Підготував Денис Соколовський
UA-NEOG-PIM-102021-061
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 3 (58) 2021 р.