22 листопада, 2020
Застосування фармакотерапії та пов’язаний із нею ризик падінь в осіб похилого віку
Падіння серед літніх осіб є основною причиною госпіталізацій через травми та пов’язаної з ними смертності. Використання медикаментів напряму корелює з підвищенням ризику падінь. A. Bor et al. провели ретроспективне когортне дослідження, метою якого було вивчення можливих предикторів падінь серед геріатричних пацієнтів протягом п’яти років, а також оцінка застосування ліків мешканцями будинків престарілих. Отримані результати опубліковані у виданні International Journal of Clinical Pharmacy (2017; 39: 408‑415).
Близько третини осіб похилого віку після 65 років та 30‑50% мешканців будинків престарілих щороку зазнають падінь, що призводять до переломів кісток, погіршення якості життя, інвалідності та ранньої смерті (ВООЗ, 2016; Ambrose et al., 2015). Переломи стегна пов’язані з найбільшими витратами та високим рівнем летальності: майже 20% таких осіб помирають протягом року. Хоча падіння частіше спостерігаються серед літніх жінок, ніж серед чоловіків, при переломі стегна рівень смертності зростає приблизно вдвічі саме у чоловіків порівняно з жінками (31 vs 17%) (Hernlund et al., 2013; Cawthon, 2011; Bor et al., 2015).
За даними Центрів із контролю та профілактики захворювань у США (CDC, 2016), приблизно 5% осіб віком від 65 років проживають у будинках престарілих; 20% летальних наслідків серед них асоційовані з падіннями. За статистикою, у закладах тривалого догляду середня кількість падінь упродовж року становить 2,6 на одного пацієнта.
У багатьох дослідженнях виявлено низку чинників або умов, що можуть впливати на підвищення ризику падінь серед літніх осіб, а саме: похилий/старечий вік, супутні захворювання, порушення зору, цукровий діабет, депресія тощо (Cawthon, 2011; Freeland et al., 2012). Крім того, приймання ліків є частою причиною падінь у цій популяції. Хоча коморбідні стани нерідко потребують призначення фармакотерапії, встановлено, що тривале застосування не менш ніж чотирьох препаратів (визначене як поліпрагмазія) є незалежним фактором ризику падінь (Wu et al., 2013; Weber et al., 2008).
Поліпрагмазія також зумовлює збільшення проблем, пов’язаних із використанням препаратів, як-от взаємодія ліків, побічні реакції, помилки при призначенні та недотримання режиму терапії (Willeboordse et al., 2016; Chau et al., 2016). Поширеність поліпрагмазії серед геріатричних пацієнтів у США становить близько 57%, у Європі – 51% (Hajjar et al., 2007; Fialova et al., 2005).
Із метою зниження ризику падінь та частоти несприятливих явищ серед літніх осіб були розроблені категорії потенційно неприйнятних ліків (ПНЛ). Найбільш широко вживаними є так звані критерії Бірса (Beers et al., 1991). Вони містять перелік препаратів, неприйнятних для застосування, зокрема за наявності певних супутніх станів у представників цієї популяції, а також рекомендації щодо альтернативних призначень чи методів лікування (AGS, 2015). На основі критеріїв Бірса у багатьох країнах було створено адаптований перелік ПНЛ відповідно до терапевтичної практики та особливостей місцевого фармринку. Дотримання рекомендацій щодо незастосування цієї категорії ліків є важливою стратегією для зменшення вірогідності розвитку побічних ефектів та падінь у геріатричних хворих.
У цьому контексті A. Bor et al. (2017) представили дані ретроспективного епідеміологічного дослідження, в якому вивчали можливі предиктори падінь серед геріатричних пацієнтів упродовж п’яти років, а також аналізували застосування ліків мешканцями будинків престарілих.
Матеріали та методи дослідження
Із серпня 2010 по серпень 2015 рр. у м. Сегед (Угорщина) дослідники виконали ретроспективний аналіз застосування ліків та частоти падінь серед мешканців будинку престарілих. Оцінювали частоту падінь залежно від віку, статі, кількості тривалого приймання препаратів, поліпрагмазії та ПНЛ. Дослідження було схвалене комітетом з етики біомедичних досліджень за участю представників Сегедського університету (Угорщина).
Характеристики учасників
У дослідження було включено 197 осіб, які проживали у закладі тривалого догляду принаймні 12 місяців: 150 (76,2%) жінок та 47 (23,8%) чоловіків. Дані пацієнтів реєстрували та аналізували протягом перших 12 місяців проживання, починаючи з дати прийняття до закладу. Також були враховані демографічні характеристики та отримуване лікування на основі медичної документації хворих. Учасники перебували під щоденним медичним наглядом невролога та геронтолога.
Статистичний аналіз даних
Для управління даними та аналізу використовували програми Microsoft Excel, IBM SPSS Statistics для Windows (версія 23) та R (версія 3.2.2). З метою порівняння категоріальних змінних (наприклад, статі) між досліджуваними групами застосовували критерій хі-квадрат, а у разі поліпрагмазії – тест Фішера. Для зіставлення безперервних змінних (як-от вік, кількість ліків) слугував t-критерій Стьюдента.
Діагностична цінність позитивного результату та індекс потенційної шкоди
Дослідники вивчали вірогідність падінь (ВП) із застосуванням 95% довірчого інтервалу (ДІ) (Mercaldo et al., 2007). Показник ВП – це ймовірність падіння у пацієнтів, які приймали той чи інший препарат, виражена у %. Однак у клінічній практиці ці параметри мають обмежене застосування. Адже прогностична цінність такої клінічної оцінки значною мірою залежить від частоти падінь серед пацієнтів, яких досліджують у конкретному середовищі (Altman, Bland, 1994).
Індекс потенційної шкоди (ІПШ) розраховували для препаратів із високою ВП, для яких нижче значення 95% ДІ перевищувало річний показник частоти падінь. ІПШ демонструє, скільки пацієнтів мають піддаватися впливу певного фактора ризику (препарату), щоб призвести до негативного ефекту (падіння) в одного пацієнта протягом певного періоду часу (один рік) (Agresti, 2000, 2002). Проте слід зауважити, що індекс ІПШ, розрахований у дослідженні, не можна використовувати для всієї популяції літніх осіб, а лише для учасників даного аналізу.
Бінарний логістичний регресійний аналіз проводили з метою встановлення зв’язку між падіннями та іншими змінними, що були визначені як значущі при однофакторному аналізі. Логістична регресія характеризувалася точністю тесту (Agresti, 2000, 2002).
Визначення потенційно неприйнятних ліків
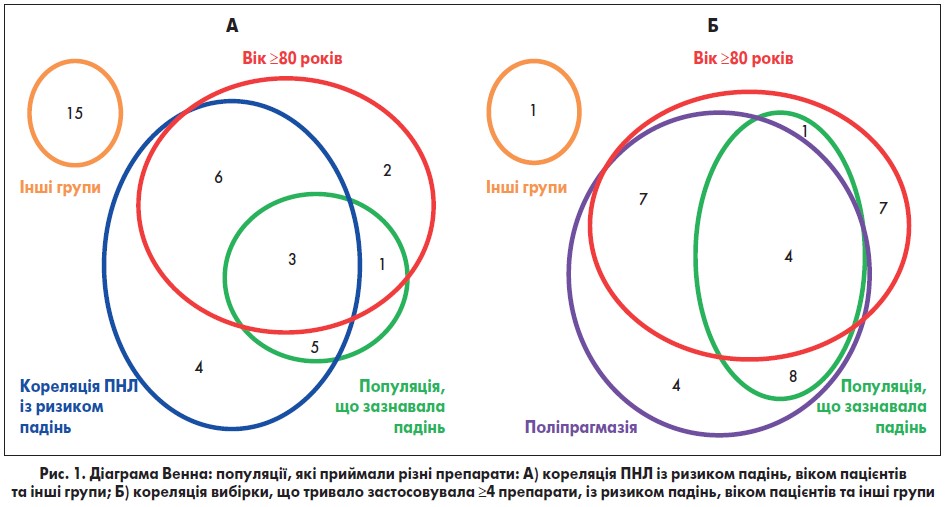
Для встановлення ПНЛ були взяті до уваги чотири найчастіше використовувані категорії ліків, як-от критерії Бірса (2015), французький перелік препаратів Ла-Рош (2007), німецький список Пріскус (2010) та австрійські критерії Манна (2012) (AGS, 2015; Laroche et al., 2007; Holt et al., 2010; Mann et al., 2012). Сформований перелік ПНЛ складався із 94 лікарських засобів або активних інгредієнтів, з яких 54 вважалися препаратами високого ризику з точки зору падінь. Поширеність впливу цих ліків була проілюстрована діаграмою Венна (рис. 1) (Bjerrum et al., 1997).
Результати дослідження
Серед 55 осіб, які зазнали падінь (річний рівень частоти – 27,9%), було 44 жінки та 11 чоловіків. З-поміж 142 учасників, які уникнули падінь, було 106 жінок та 36 чоловіків. Не встановлено, що стать є фактором, що призводить до падінь. Переломи кісток мали місце у 24 пацієнтів (5 чоловіків та 19 жінок; 43,6% осіб, які зазнали падінь). Стосовно віку: учасники, що зазнали падінь, були старшими (84±7 років) за тих, хто не падав (80,1±9,3 року, р<0,01). Тобто вік ≥80 років був визначений як значущий фактор ризику падінь (p<0,001). Серед мешканців 47 (85,5%) мали вік ≥80 років, і всі 13 осіб, що зазнали більш ніж одне падіння впродовж року, були в цій віковій групі.
Кількість тривало застосовуваних ліків суттєво не різнилася між особами, що зазнавали та не зазнавали падінь (9,1±3,8 та 8,0±3,9 відповідно; р<0,05), але різнилася серед чоловіків (12,4±4,0 та 6,9±4,2 відповідно; p<0,001). Поліпрагмазія була значущим фактором ризику падінь (р=0,010).
При аналізі ПНЛ було виявлено, що 77,2% учасників приймали один або кілька препаратів із даної категорії (частка тих, хто зазнав і не зазнав падінь, становила 72,7 та 78,9% відповідно; р<0,05). ПНЛ, які корелювали із підвищенням ризику падінь, приймали 70,9 та 75,3% осіб, у яких трапилися й не трапилися падіння відповідно (p<0,05). Поліпрагмазія спостерігалася у 85,9% пацієнтів, які не зазнали, та у 98,2% тих, що зазнали падінь (p<0,01). Використання ПНЛ проілюстроване на діаграмі Венна, в яку був включений віковий фактор для кращого розуміння даних (рис. 1А, Б).
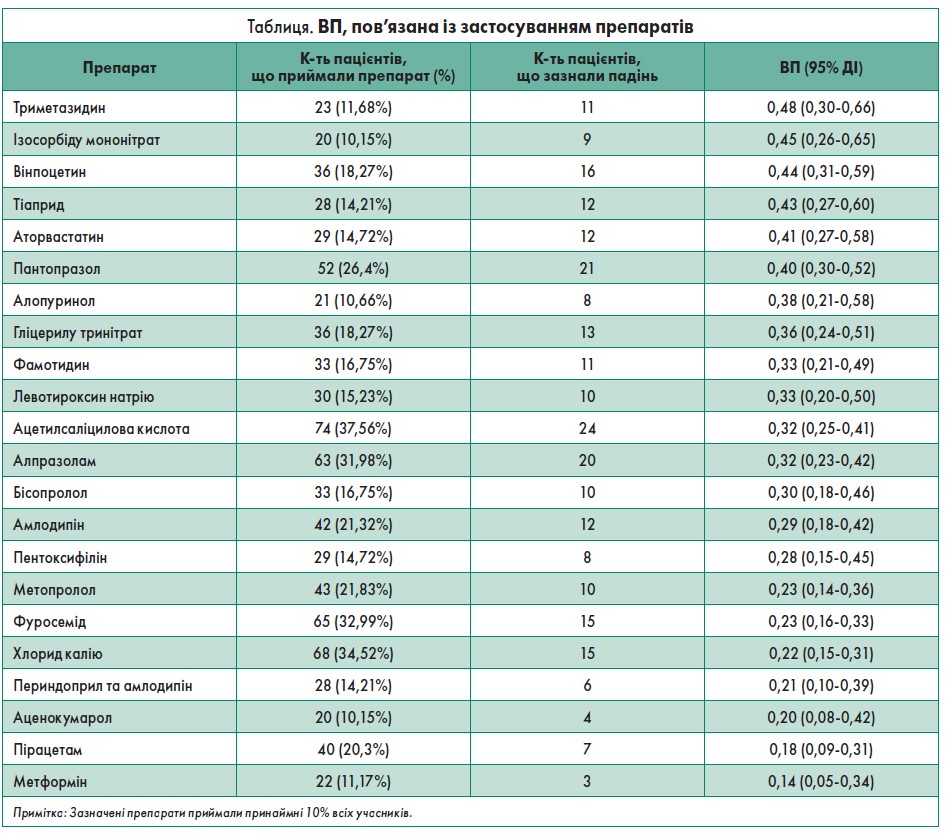
За винятком двох мешканців будинку престарілих, які не отримували фармакотерапію, 195 приймали 227 різних ліків, із них щонайменше 20 осіб – 22 препарати (таблиця). Для найчастіше вживаних лікарських засобів був розрахований показник ВП (95% ДІ), щоб оцінити вплив кожного на ризик падінь. За отриманими даними, з огляду на річний рівень частоти падінь 27,9%, триметазидин, вінпоцетин та пантопразол виявилися суттєвими зовнішніми факторами ризику падінь, тобто їхнє приймання було пов’язане зі зростанням частоти падінь приблизно на 12% (таблиця; рис. 2). Для тих самих препаратів був розрахований індекс ІПШ (95% ДІ). Як виявлено, орієнтовно 4‑5 пацієнтів при застосуванні триметазидину і вінпоцетину та близько 6 – пантопразолу зазнавали падінь.
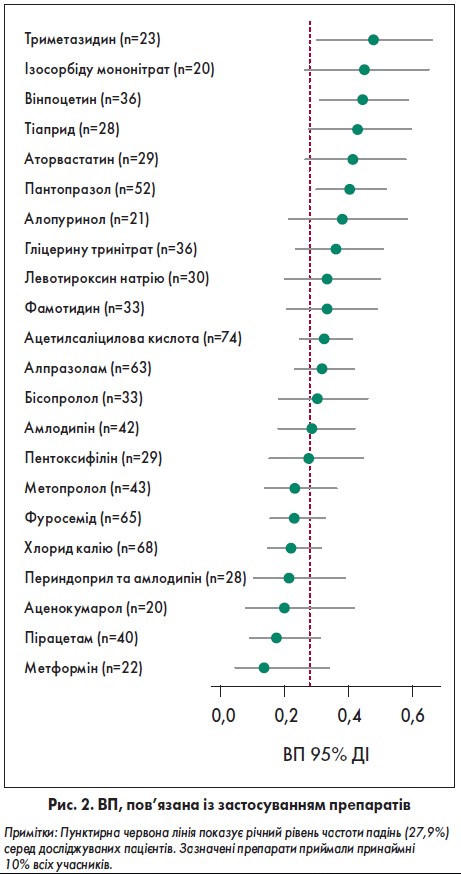 Змінними для моделі бінарної логістичної регресії були: вікова група ≥80 років; особи, які приймали пантопразол, вінпоцетин або триметазидин. Застосований метод підтвердив суттєвий вплив зазначених критеріїв на ризик падінь; відношення шансів (ВШ) становило 3,92, 2,59 та 2,32 відповідно із точністю 73,6%.
Змінними для моделі бінарної логістичної регресії були: вікова група ≥80 років; особи, які приймали пантопразол, вінпоцетин або триметазидин. Застосований метод підтвердив суттєвий вплив зазначених критеріїв на ризик падінь; відношення шансів (ВШ) становило 3,92, 2,59 та 2,32 відповідно із точністю 73,6%.
Обговорення
У процесі ретроспективного когортного дослідження тривалістю п’ять років (2010‑2015 рр.) річна частота падінь серед мешканців будинку престарілих становила 27,9%. За даними CDC та ВООЗ, приблизно 30‑50% осіб, які проживають у закладах тривалого догляду, зазнають падінь щороку, що вдвічі перевищує показник серед літніх людей, які живуть із родиною, а частота падінь зростає з віком (ВООЗ, 2016; CDC, 2016; Rubenstein, 1997).
Таким чином, вік ≥80 років є статистично значущим фактором ризику падінь, а особи, що їх зазнавали, були на чотири роки старшими, ніж ті, що не падали. Тому слід звернути увагу на популяцію 80+, оскільки вона мала майже в чотири рази вищий ризик падінь (ВШ 3,92) порівняно з тими, кому було менш ніж 80 років.
На думку багатьох геріатрів, поліпрагмазія є неминучою серед пацієнтів похилого віку. В дослідженні A. Bor et al. (2017) вона була значущим фактором ризику падінь, що підтверджують дані випробувань та оглядів (Cawthon, 2011; Freeland et al., 2012; Zia et al., 2015). Зокрема, поліпрагмазія призводила до вищої частоти падінь серед чоловіків порівняно з жінками. Це корелює з даними щодо рівня смертності через падіння, який є набагато вищим у пацієнтів чоловічої (46%), ніж жіночої статі (27%) у віці після 65 років (Stevens, 2005). Однак причини цього факту не є очевидними. У деяких дослідженнях було показано, що чоловіки частіше страждають на супутні захворювання або важче переносять травму, спричинену падінням, у зв’язку з гіршим станом здоров’я, ніж жінки порівнянного віку (Stevens, 2005; CDC, 2006).
Крім того, серед потенційних чинників, що зумовлюють падіння у чоловіків, можна відзначити куріння, зловживання алкоголем, а також загальні причини вторинного остеопорозу (наприклад, надмірне застосування глюкокортикоїдів та гіпогонадизм) (Laurent et al., 2013; Gielen et al., 2011). Таким чином, рекомендації та відповідні заходи щодо запобігання падінням мають бути розроблені з урахуванням гендерних аспектів, особливо у вразливих категорій населення.
Для зниження ризику падінь (та їхніх наслідків) у літніх пацієнтів необхідний частий та регулярний перегляд застосовуваних ліків, оскільки деякі вважаються потенційно неприйнятними для цієї популяції (AGS, 2015; Laroche et al., 2007; Holt et al., 2010; Mann et al., 2012). Результати дослідження з урахуванням критеріїв Бірса показали, що слід уникати використання пантопразолу понад вісім тижнів без обґрунтування, оскільки тривалий вплив інгібітора протонної помпи асоціювався зі значною вірогідністю розвитку індукованої діареї, втрати кісткової тканини та переломів. Використання пантопразолу корелювало із 2,5-разовим підвищенням ризику падінь у пацієнтів (порівняно з тими, хто не приймав препарат). Повідомлялося про тяжку гіпомагнезіємію, яка спричиняла слабкість, тетанію, делірій, судоми та запаморочення, особливо за тривалого застосування (>3 міс.), що могло безпосередньо призводити до падінь. Оскільки пантопразол є широко застосовуваним інгібітором протонної помпи, його побічні ефекти широко вивчаються.
На додаток, вінпоцетин (ноотропний препарат) та триметазидин (антиангінальний засіб) можуть зумовлювати розвиток несприятливих явищ, що підвищують ризик падінь, як-от тремор, порушення ходи та запаморочення (EMA, 2012). A. Bor et al. (2017) методом бінарного логістичного регресійного аналізу виявили, що використання вінпоцетину подвоювало ризик падінь (ВШ 2,32). ІПШ вказував на те, що кожний 4‑5-й пацієнт, що приймає триметазидин чи вінпоцетин, зазнає падіння (за досліджуваних обставин). Для перевірки цього висновку необхідна більша вибірка хворих, оскільки після проведення багатофакторного аналізу результат був іншим.
Показник ВП при використанні тіаприду, аторвастатину або ізосорбіду мононітрату виявився статистично незначущим щодо ризику падінь, але вартий для врахування при висвітленні результатів дослідження.
Висновки
У межах ретроспективного когортного дослідження за участю мешканців будинку престарілих показано, що старечий вік (≥80 років), поліпрагмазія та потенційно небезпечні ліки (пантопразол, вінпоцетин або триметазидин) виявилися основними факторами ризику падінь. Поліпрагмазія може являти собою незалежний чинник ризику падінь. Однак слід враховувати співвідношення користі та ризику від застосування препаратів в осіб, що зазнають падінь. Проблеми, пов’язані з фармакотерапією, можна зменшити завдяки підтвердженню впливу деяких ліків на ризик падінь.
Проте ці теоретичні критерії мають бути додатково вивчені в епідеміологічних випробуваннях, проведених у реальних клінічних умовах. Результати, отримані A. Bor et al. (2017), можуть стати міцною базою для подальших досліджень у цій галузі, а також привернути увагу фахівців у галузі охорони здоров’я до найбільш вразливих груп пацієнтів літнього віку з точки зору ризику падінь і допомогти їм у призначенні оптимального лікування.
Експертна думка
 Євгеній Володимирович Андрєєв, к. мед. н., доцент кафедри внутрішньої медицини № 2 Національного медичного університету імені О.О. Богомольця (м. Київ), зауважив, що наведене дослідження має цікаві результати, особливо для українських пацієнтів. Адже у нашій країні поширена можливість купляти більшість ліків без рецепта та призначення лікаря, що підвищує ризик поліпрагмазії.
Євгеній Володимирович Андрєєв, к. мед. н., доцент кафедри внутрішньої медицини № 2 Національного медичного університету імені О.О. Богомольця (м. Київ), зауважив, що наведене дослідження має цікаві результати, особливо для українських пацієнтів. Адже у нашій країні поширена можливість купляти більшість ліків без рецепта та призначення лікаря, що підвищує ризик поліпрагмазії.
На додачу, вітчизняні лікарі традиційно безпідставно бояться призначати β-адреноблокатори та варфарин, але у великій кількості застосовують метаболічну терапію. Чіткий аналіз показав, що метаболічне лікування триметазидином та ноотропне – вінпоцетином пов’язані з вищою частотою ускладнень, ніж кардіологічні препарати з доведеною ефективністю, користь від яких є безумовною.
Можливо, результати цього дослідження спонукають лікарів замислитись, що рутинне призначення метаболічних засобів широкому колу населення, особливо похилого віку, здатне спричиняти тяжкі наслідки. Так само, як і приймання ноотропів, що впливають на системну гемодинаміку. Адже призначувані препарати, які додають до основної схеми лікування цереброваскулярного, серцево-судинного або ендокринного захворювання, чинять ефект на системну гемодинаміку та мозковий кровообіг не найкращим чином. Що і було наглядно продемонстровано у дослідженні.
Тож при виборі препаратів для кардіо- або цереброваскулярного хворого клініцист має спиратися не на рекламу, а на діючі міжнародні рекомендації. За потреби ноотропної підтримки та реабілітації потрібно брати до уваги схему лікування основного захворювання, яке пацієнт отримує пожиттєво. Тому серед різноманіття ноотропів вибір звужується до препаратів без впливу на гемодинаміку та печінковий метаболізм.
Підготувала Олена Коробка
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 3 (54) 2020 р.