25 липня, 2021
Патофізіологія системи гемостазу
За підтримки компанії NovoNordisk цієї весни стартував освітній проєкт для лікарів-гематологів «Сучасні алгоритми діагностики та лікування кровотеч в лікарський практиці». Він передбачає 5 блоків, у рамках яких провідні фахівці різних галузей (патофізіології, анестезіології та інтенсивної терапії, акушерства та гінекології, хірургії, лабораторної діагностики, гематології) протягом двох місяців виступатимуть з лекціями на теми: «Патофізіологія системи гемостазу, в тому числі при набутій гемофілії»; «Інтенсивна терапія масивної крововтрати в гінекології. Алгоритм дії при набутій гемофілії»; «Погляд хірурга на проблему кровотечі в лікарняній практиці. Роль набутої гемофілії»; «Погляд гематолога на проблему кровотечі, в тому числі при набутій гемофілії»; «Скринінгові тести та діагностика порушень системи гемостазу».
Мета проєкту – різнобічне висвітлення проблеми, поглиблення знань лікарів щодо патофізіології кровотеч, сучасних методів зупинення масивних акушерських кровотеч, підходів до лікування хірургічних кровотеч, а також діагностики та лікування вроджених і набутих коагулопатій (наприклад, набутої та вродженої гемофілії) і лікування кровотеч, що виникають у пацієнтів із вродженими та набутими коагулопатіями. Після кожного блоку учасникам пропонується пройти тестування для закріплення нових знань. Завершальним етапом кожного блоку є вебінар у форматі «питання-відповідь», де учасники зможуть отримати фахові відповіді. Після проходження усіх блоків та успішного складання тестів (не менше 80% правильних відповідей) кожен учасник отримає сертифікат із 20 кваліфікаційними балами. Участь у проєкті є безкоштовною. Після завершення курсу всі його матеріали залишаться доступними для перегляду за посиланням.
Долучитися до проєкту: https://invite.viber.com/?g2=AQBl3Tjj7T5Rkk1pG2l0ao4Bwt%2FC9LyYAUo2mETpjGGp3ZruZErOdwB6%2FZv3kRza&lang=ru
https://edu.hemo.org.ua/
Спікерами освітнього проєкту стали:
- голова Асоціації гематологів України, завідувачка центру гематології та трансплантації кісткового мозку Київського міського клінічного онкологічного центру, кандидат медичних наук Ірина Радомирівна Гартовська;
- завідувач відділу загальної та молекулярної патофізіології Інституту фізіології ім. О.О. Богомольця НАН України, доктор медичних наук, професор Віктор Євгенович Досенко;
- президент Асоціації акушерських анестезіологів України, професор кафедри акушерства, гінекології та репродуктології Національного університету охорони здоров’я України імені П.Л. Шупика, доктор медичних наук Руслан Опанасович Ткаченко;
- завідувач відділення хірургічної гематології та гемостазіології ДУ «Інститут гематології та трансфузіології НАМН України», кандидат медичних наук Євгеній Валентинович Авер’янов;
- старший науковий співробітник ДУ «Інститут патології крові та трансфузійної медицини НАМН України», кандидат біологічних наук Валерія Валеріївна Красівська.
 Пропонуємо нашим читачам огляд першої лекції освітнього курсу «Патофізіологія системи гемостазу, у тому числі при набутій гемофілії», яку представив завідувач відділу загальної та молекулярної патофізіології Інституту фізіології ім. О.О. Богомольця НАН України (м. Київ), доктор медичних наук, професор Віктор Євгенович Досенко.
Пропонуємо нашим читачам огляд першої лекції освітнього курсу «Патофізіологія системи гемостазу, у тому числі при набутій гемофілії», яку представив завідувач відділу загальної та молекулярної патофізіології Інституту фізіології ім. О.О. Богомольця НАН України (м. Київ), доктор медичних наук, професор Віктор Євгенович Досенко.
– Тема системи гемостазу часто є складною для лікарів, і отриманих знань з курсів фізіології, патологічної фізіології, гістології та гематології у медичних навчальних закладах часто не вистачає для повного її розуміння. Щоб остаточно розібратися в особливостях патологічної фізіології системи гемостазу, насамперед необхідно детально з’ясувати нормальну фізіологію гемостазу.
Тромбоцитарно-судинний гемостаз
Тромбоцити
Тромбоцити – це без’ядерні кров’яні пластинки, що забезпечують первинний тромбоцитарно-судинний гемостаз (в англомовній науковій літературі часто використовують термін Platelets та не вважають тромбоцити повноцінними клітинами). Тромбоцити утворюються у червоному кістковому мозку з мієлоїдних стовбурових клітин, що диференціюються у мегакаріобласти, а далі – в мегакаріоцити, які є найбільшими клітинами кровотворної тканини з великим ядром і цитоплазмою. Ядро мегакаріоцитів містить поліплоїдний набір хромосом, що є результатом ендомітозу. Тромбоцит становить собою частинку цитоплазми мегакаріоцита, яка через синусоїдні капіляри потрапляє у системний кровообіг.
Кількість тромбоцитів крові контролюється завдяки унікальним механізмам. У печінці постійно синтезується тромбопоетин, який зв’язується з рецепторами тромбопоетину: MPL (myeloproliferative leukemia virus) або CD110 (cluster of differentiation 110), що присутні на всіх тромбоцитах і мегакаріоцитах та їх попередниках. Якщо у крові міститься достатня кількість тромбоцитів, весь синтезований тромбопоетин зв’язується з MPL-рецепторами тромбоцитів, що запобігає потраплянню тромбопоетину у кістковий мозок. У разі недостатньої кількості тромбоцитів збільшується концентрація вільного тромбопоетину крові, який надходить до кісткового мозку та стимулює тромбопоез.
У неактивному стані молекули рецептора MPL не з’єднані між собою. MPL має екстрацелюлярну й інтрацелюлярну (янус-кінази – Jak2) частини. Тромбопоетин активує рецептор MPL, що призводить до з’єднання його молекул. При цьому відбувається взаємодія та фосфорилювання внутрішньоклітинних Jak2 із подальшим запуском протеїнкіназного каскаду, STAT3/5-MARK-кіназного циклу й активацією транскрипції певних генів. У мегакаріобластах цей процес призводить до поділу клітин, у мегакаріоцитах – до диференціації й утворення тромбоцитів.
Поділ будь-якої клітини відбувається за таким механізмом: після мітозу (M) активується циклін D, який шляхом взаємодії з циклінозалежними кіназами переводить клітину в фазу G1. Далі настає синтетична (S) фаза (подвоєння ДНК), яка відбувається за участю циклінів А та Е з відповідними циклінозалежними кіназами. За нею настає фаза G2 (премітотична фаза), яка відбувається за участю циклінів В та А. У разі деградації цикліну В клітина із синтетичної фази одразу переходить у G1, минаючи фазу мітозу. Саме поліплоїдія мегакаріоцитів є наслідком убіквітинування та деградації цикліну В.
Незважаючи на те що тромбоцит є лише фрагментом цитоплазми мегакаріоцита, він виконує конкретні фізіологічні клітинні функції, які реалізуються за допомогою відповідних рецепторів. Одними з найважливіших рецепторів на поверхні тромбоцитів є PAR-рецептори. Також на поверхні тромбоцитів присутні рецептори до АДФ, АТФ, тромбоксанів. При взаємодії молекул із цими рецепторами відбувається активація тромбоцита, здатного до адгезії та агрегації. Цікаво, що дія протеїназ спрямована на розщеплення білків, натомість вони активують PAR-рецептори, які за своєю природою також є білками. Позаклітинний домен PAR-рецептора, що представлений певною послідовністю аміноксилот, виступає своєрідною приманкою для протеїнази, яка частково розрізає цей фрагмент і перетворює його на ліганд рецептора. Тобто у структурі PAR-рецептора міститься ліганд, проте для його активації необхідна дія протеїнази (рис. 1).
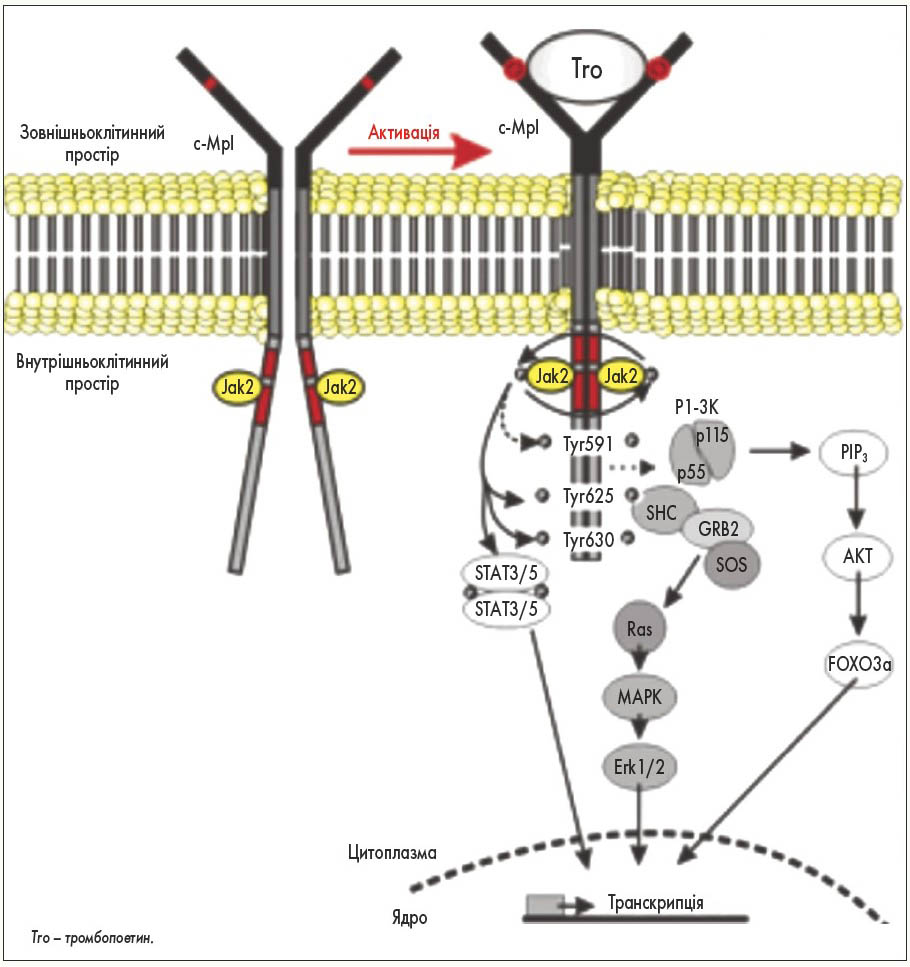 Рис. 1. Рецепція тромбопоетину та внутрішньоклітинні месенджери (H. Versteeg et al., 2013; ttps://journals.physiology.org/doi/full/10.1152/physrev.00016.2011)
Рис. 1. Рецепція тромбопоетину та внутрішньоклітинні месенджери (H. Versteeg et al., 2013; ttps://journals.physiology.org/doi/full/10.1152/physrev.00016.2011)
Тромбоцити сприймають не лише стимули для згортання крові, а й взаємодіють з бактеріальними факторами за допомогою толл-подібних рецепторів, характерних для імунних клітин. При активації толл-подібних рецепторів тромбоцитів відбувається активація системи гемостазу. Тромбоцити також виділяють протимікробні речовини та залучають інші клітини (нейтрофільні лейкоцити, антигенпрезентуючі клітини, Т- та В-лімфоцити, ендотеліоцити, еритроцити) до взаємодії.
Тромбоцитарно-судинний гемостаз забезпечується постійною взаємодією циркулюючих тромбоцитів та ендотелію, який вистилає внутрішню поверхню судин: при порушенні цілості ендотелію утворений дефект перекривається згустком тромбоцитів.
Цей механізм реалізується за рахунок розпізнавання рецепторами на поверхні тромбоцитів білків, що синтезуються ендотеліоцитами – фактора фон Віллебранда (VWF). Ці білки розміщуються субендотеліально, тобто при збереженій цілості ендотелію тромбоцити вільно переміщуються до судини, однак при пошкодженні ендотелію VWF розпізнається рецепторами тромбоцитів глікопротеїнами Іb (GpІb), що супроводжується їх зв’язуванням. Інші рецептори тромбоцитів GpІІb/ІІа розпізнають молекули фібриногену, що дозволяє тромбоцитам «першого порядку», які з’єдналися з VWF, приєднати інші тромбоцити для забезпечення гемостазу.
Ендотелій
Тромбоцити постійно взаємодіють з ендотелієм, контролюючи його цілість. У нормі на поверхні ендотелію мають експресуватися певні фактори, що запобігатимуть прилипанню тромбоцитів до неушкодженого ендотелію. Зокрема, найпотужнішими антитромботичними властивостями володіють простациклін та оксид азоту (NO), які постійно блокують агрегацію та адгезію тромбоцитів. Ендотелій також може продукувати VWF, що стимулює адгезію й агрегацію тромбоцитів. Тромбоцити в свою чергу виділяють фактори, які сприяють/запобігають їх прилипанню до ендотелію.
Одними з найважливіших речовин, які продукують ендотелій і тромбоцити, є ейкозаноїди (похідні ейкозотрієнової, арахідонової, тимнодонової кислот). Існує кілька шляхів перетворення ейкозаноїдів: за участю ферментів циклооксигенази‑1 та -2, 5-ліпооксигенази. Під дією циклооксигенази‑1 у тромбоцитах утворюється тромбоксан А2, що стимулює агрегацію й адгезію тромбоцитів, а в ендотелії – простациклін, який, навпаки, блокує агрегацію та адгезію тромбоцитів. Порушення рівноваги між кількістю тромбоксану А2 та простацикліну визначає, чи буде відбуватися агрегація та адгезія тромбоцитів.
Іншим важливим фактором є NO – газоподібна, розчинна та ліпофільна молекула, що здатна проникати у всі клітини організму. NO утворюється з L-аргініну за участю ферменту ендотеліальної NO‑синтази в неушкодженому ендотелії. У разі пошкодження ендотелію NO не синтезується, що призводить до активації тромбоцитів.
Таким чином, тромбоцитарно-судинний гемостаз забезпечується шляхом постійної взаємодії між тромбоцитами та ендотелієм, що опосередковано низкою факторів. У більшості випадків незначних ушкоджень судин механізмів тромбоцитарно-судинного гемостазу достатньо для усунення дефекту. При великих пошкодженнях із ризиком масивної крововтрати спрацьовує коагуляційний гемостаз.
Коагуляційний гемостаз
Для кращого розуміння механізму згортання крові насамперед необхідно деталізувати деякі терміни.
Фактори згортання крові є сериновими протеїназами в неактивному стані. Фактори в неактивному стані циркулюють у крові доти, доки не виникне потреба в запуску коагуляційного каскаду. В основі згортання крові лежить активація протеїназ шляхом обмеженого протеолізу, при якому від білка відщеплюється лише регуляторний фрагмент. Такі фактори згортання крові, як V, VIII, TF, Ca, фосфоліпіди, не є протеолітичними ферментами, але дозволяють зустрітися іншим сериновим протеїназам і взаємодіяти між собою.
Якщо узагальнити механізм коагуляції крові, то він представлений ланцюгом послідовних реакцій, при яких активований фактор згортання активує наступний шляхом відщеплення регуляторного фрагмента білка (обмежений протеоліз), і це повторюється кілька разів із наступними факторами до моменту розщеплення фібриногену, утворення фібрину та формування згустку крові. Фосфоліпіди, які є залишками зруйнованих клітин, виступають у ролі «місця контакту» факторів згортання. Протеолітичні фактори згортання з’єднуються з фосфоліпідами за участю кальцію, факторів V, VIII, TF. Тобто непротеолітичні фактори дають можливість утворитися згустку крові в конкретному місці пошкодження судини (рис. 2). Також існує фібриностабілізуючий фактор ХІІІ, який «зшиває» нитки фібрину між собою та ущільнює тромб.
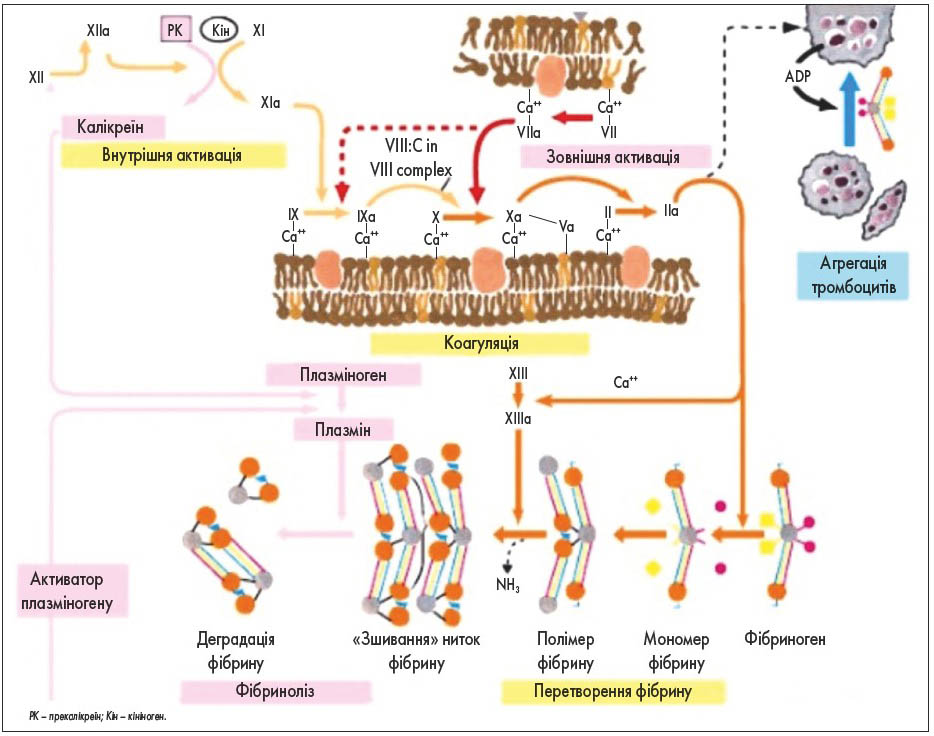
Рис. 2. Коагуляційний каскад (H. Versteeg et al., 2013; ttps://journals.physiology.org/doi/full/10.1152/physrev.00016.2011)
Цікаво, що у системі гемостазу спостерігається дублювання функцій, тобто якщо не працює один шлях, спрацьовує інший. В осіб із дефіцитом одного з факторів згортання кров згортається, але повільніше.
Для чого так багато факторів згортання крові? По-перше, каскадні механізми значно прискорюють реакцію, що дозволяє швидко розщепити велику кількість тромбіну, який одразу розщеплює тисячі молекул фібриногену, й утворити згусток крові. По-друге, велика кількість факторів забезпечує надійність системи гемостазу, оскільки функції факторів згортання дублюються.
Порушення гемостазу
Виділяють три основних види порушення гемостазу: гіперкоагуляція, гіпокоагуляція та комбіновані порушення (тромбогеморагічні). Патологія тромбоцитарно-судинного гемостазу представлена тромбоцитопатіями та вазопатіями, коагуляційного гемостазу – коагулопатіями.
Тромбоцитопенія – це зменшення кількості тромбоцитів <100 Г/л. Вона може бути абсолютною та відносною. В основі патогенезу тромбоцитопенії може лежати порушення утворення тромбоцитів, прискорене їх використання та руйнування.
Вазопатія – це порушення судинної стінки, що зменшує здатність крові згортатися. Виділяють спадкові та набуті вазопатії.
Одним із найпоширеніших спадкових захворювань системи згортання крові є хвороба Віллебранда, яка пов’язана з відсутністю або дефектом VWF. Також виділяють набутий синдром Віллебранда.
Тромботична тромбоцитопенічна пурпура – це стан, при якому відсутній фермент ADAMTS13. У нормі протеолітичний фермент ADAMTS13 розщеплює VWF, що дозволяє тромбоцитам від’єднуватися від тимчасової затримки на поверхні судинної стінки. При відсутності ферменту відбувається нагромадження тромбоцитів на поверхні судинної стінки, що призводить по появи характерної пурпури.
Коагулопатія – це порушення плазмового гемостазу за рахунок дефіциту факторів згортання крові. Розрізняють спадкові та набуті коагулопатії. До спадкових коагулопатій належать гемофілії.
Гемофілія А – це вроджений дефіцит фактора VIII згортання крові. Гемофілія В – вроджений дефіцит фактора ІХ згортання крові. Обидві хвороби зчеплені з Х-хромосомою. Залежно від концентрації фактора виділяють 3 ступені тяжкості гемофілії: легку (рівень фактора – 5-25% від норми) – проявляється кровотечами при хірургічних втручаннях і травмах; середньотяжку (1-5%) – кровотечі виникають у разі середнього ступеня ушкодження; тяжку (<1%) – супроводжується спонтанними кровотечами. Ускладненням гемофілії є кровотечі у м’які тканини із подальшим розвитком у них запалення.
Генотерапія є перспективним методом лікування гемофілії, однак цей напрям перебуває на етапі клінічних випробувань. На сьогодні основним методом лікування гемофілії залишається застосування дефіцитного фактора згортання крові. Проте при системному введені таких лікарських засобів може синтезуватися нейтралізуючий фактор (антитіла), що знешкоджує чужорідний білок, яким є введений фактор. Таке трапляється у 25-30% пацієнтів із тяжкою гемофілією А та у 3-5% – з гемофілією В. Для вирішення проблеми інгібіторної форми гемофілії існують різні підходи. Одним із підходів є лікування шунтуючими препаратами. Так, наприклад, для зупинення кровотечі вводять рекомбінантний активований фактор VII (НовоСевен®). Відповідно до інструкції, препарат НовоСевен® застосовують у пацієнтів з гемофілією, ускладненою інгібіторами, для зупинення кровотеч.
Що стосується набутої гемофілії, то у більшості випадків не вдається встановити причину патології. Можливими причинами набутої гемофілії можуть бути аутоімунні захворювання, злоякісні новоутворення, захворювання шкіри, гіперчутливість до лікарських засобів і вагітність.
Важливу роль в утворенні факторів згортання крові відіграє вітамін К. При дефіциті вітаміну істотно знижується синтез факторів згортання у печінці, що призводить до розладу коагуляційного гемостазу. Слід підкреслити, що дефіцит вітаміну К може виникнути не лише через недостатнє його надходження з їжею, а й на тлі запального процесу в організмі. Ще одним важливим фактором у розвитку набутих коагулопатій є ожиріння, яке пов’язане із запаленням і тромбозом.
Отже, існує дві ланки системи гемостазу – тромбоцитарно-судинна та коагуляційна. Розлад гемостазу та поява кровотеч різного ступеня тяжкості можуть бути пов’язані із порушенням будь-якого компонента цих двох систем. Знання фізіології та патофізіології системи гемостазу дозволяють глибоко розуміти механізм виникнення хвороби у кожному конкретному випадку та покращити якість надання медичної допомоги пацієнтам із кровотечами.
Підготувала Ілона Цюпа
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 3 (70) 2021 р



