28 січня, 2022
Особливості перебігу та терапії депресії під час пандемії COVID‑19
У жовтні 2021 р. відбувся науково-практичний симпозіум із міжнародною участю «Персоніфіковані підходи щодо неврологічної, психіатричної та наркологічної допомоги». У межах заходу лікарі різних спеціальностей ознайомилися із сучасними поглядами провідних вітчизняних експертів щодо таких актуальних тем, як епідеміологічна ситуація у сфері нервово-психічних захворювань, персоніфікована терапія розладів, а також профілактика нервових, психічних та наркологічних розладів.
Депресія і когнітивні порушення: відповіді на запитання
Професорка кафедри психіатрії, наркології та медичної психології Тернопільського національного медичного університету імені І.Я. Горбачевського,  д. мед. н. Олена Петрівна Венгер розглянула проблему депресії та когнітивних порушень. Спікерка нагадала слухачам, що депресія – це складний розлад із широким спектром симптомів, що проявляються на перетині емоційних, фізичних і когнітивних доменів та масштабно впливають на повсякденне функціонування пацієнтів (DSM‑5, 2013).
д. мед. н. Олена Петрівна Венгер розглянула проблему депресії та когнітивних порушень. Спікерка нагадала слухачам, що депресія – це складний розлад із широким спектром симптомів, що проявляються на перетині емоційних, фізичних і когнітивних доменів та масштабно впливають на повсякденне функціонування пацієнтів (DSM‑5, 2013).
Когнітивна дисфункція як загальна ознака депресії
На депресію страждають близько 350 млн осіб у світі. За статистикою, жінки хворіють удвічі частіше, ніж чоловіки, проте останні рідше зізнаються в наявності цієї патології, а лікарі рідше підозрюють її. Рівень самогубств серед чоловіків у чотири рази вищий, ніж серед жінок, але останні лідирують за кількістю суїцидальних спроб. Депресія у чоловіків часто маскується за зловживанням алкоголем, наркотиками або соціально поширеною звичкою надто багато працювати (ВООЗ, 2017).
Зростання поширеності когнітивних розладів зумовлене загальносвітовою тенденцією постарішання населення. Ситуація в Україні цілком їй відповідає. Так, за даними Державної служби статистики, станом на квітень 2020 р. загальна чисельність українців становила близько 41 млн: 82% – це доросла популяція (з яких майже 10 млн – особи віком від 60 років), а 18% (7,5 млн) – діти.
Депресія може істотно впливати на когнітивне функціонування пацієнтів і погіршувати увагу, здатність приймати рішення та складати плани, пам’ять, швидкість обробки даних і виконавчі функції. Результати трирічного проспективного дослідження за участю 267 пацієнтів із великим депресивним розладом (ВДР) в умовах первинної медичної допомоги свідчать про поширеність когнітивних дисфункцій в осіб із гострими станами (протягом 94% часу) та у стадії ремісії (44% часу) (Conradi et al., 2011).
Когнітивні симптоми при депресії є надзвичайно обтяжливими та асоційовані з поганим результатом лікування. Нейрокогнітивний дефіцит наявний як у гострому періоді, так і під час ремісії у вигляді резидуальних станів (Hammer-Helmich et al., 2018; Haro et al., 2019). Зокрема, у 89% осіб спостерігаються помітні зміни в когнітивних доменах, а саме:
- підвищується ризик повторного епізоду в пацієнтів із залишковими когнітивними симптомами;
- когнітивні симптоми корелюють із погіршенням функціонування хворих та зниженням якості життя через проблеми зі здоров’ям;
- наявні предиктори низького рівня функціонування у майбутньому.
Причини виникнення когнітивних розладів при ВДР включають зниження рівня синтезу й активності серотоніну, дофаміну та норадреналіну, що є нейрохімічним механізмом розвитку емоційних розладів. Також депресія активує гіпоталамо-гіпофізарно-наднирникову вісь, через що порушується нейросинтез, і впливає на нейропластичність, що призводить до формування атрофічних змін. Своєю чергою дисомнія знижує активність центральної кори, результатом чого є погіршення концентрації уваги, сприйняття інформації, пізнавальної діяльності.
Основні скарги на когнітивну дисфункцію у пацієнтів із ВДР передбачають (Fehnel, 2016):
- Труднощі з плануванням та розумінням складних питань.
- Неможливість запам’ятовувати, концентруватися та розпочинати виконання роботи.
- Уповільнення мислення.
- Проблеми із прийняттям рішень та підбором слів.
Фактори ризику тривалих когнітивних і функціональних розладів у реконвалесцентів COVID‑19
В одному з наймасштабніших досліджень американських та британських вчених щодо взаємозв’язку COVID‑19 і когнітивних порушень взяли участь понад 84 тис. пацієнтів із коронавірусною інфекцією. Після детального аналізу вчені дійшли висновку, що інфекція SARS-CoV‑2 чинить виразний негативний вплив на когнітивну функцію, який зберігається після одужання. Факторами ризику є старший вік, супутні патології дихальної, серцево-судинної та нервової системи, цукровий діабет, ожиріння (Almeria, 2020).
Терапія для поліпшення когнітивної функції в осіб із депресією
Серед багатьох антидепресантів лише декілька мають властивість поліпшувати когнітивні функції хворих на депресію. Одним із таких препаратів є вортіоксетин, який на вітчизняному фармринку представлений препаратом Брінтеллікс.
За даними метааналізу, Брінтеллікс значно покращує аспекти когнітивного функціонування на відміну від плацебо. Виявлено, що інші терапевтичні засоби, такі як селективні інгібітори зворотного захоплення серотоніну (СІЗЗС), негативно впливають на ці показники (Baune et al., 2018).
О.П. Венгер зауважила, що завдяки мультимодальному механізму дії Брінтеллікс більше ніж просто поліпшує настрій у пацієнтів із ВДР. Зменшення всіх проявів депресії є ключем, який допомагає хворим досягти відновлення функцій. Цей препарат демонструє ефективність щодо широкого спектра симптомів ВДР, сприяючи загальному поліпшенню функціонування пацієнтів (Mahableshwarkar et al., 2015; McIntyre et al., 2014; Katona et al., 2012).
За наявними даними, завдяки комбінуванню медикаментозного та психотерапевтичного лікування підтверджено особливо високу ефективність боротьби з депресією та відновлення когнітивних функцій у пацієнтів (Barth et al., 2013).
Психологічна травма на тлі COVID‑19
Завідувачка відділення межових станів № 17 Одеського обласного медичного центру психічного здоров’я,  к. мед. н. Корнелія Артурівна Косенко представила доповідь на тему психологічної травми від COVID‑19. Спікерка почала свій виступ із тезису про те, що травматичні епізоди у критичні періоди асоційовані з порушенням когнітивних функцій та мотивацій (Mackiewicz et al., 2018).
к. мед. н. Корнелія Артурівна Косенко представила доповідь на тему психологічної травми від COVID‑19. Спікерка почала свій виступ із тезису про те, що травматичні епізоди у критичні періоди асоційовані з порушенням когнітивних функцій та мотивацій (Mackiewicz et al., 2018).
Під час пандемії COVID‑19 можна виділити такі критичні періоди:
- Весна 2020 р.: паніка населення, жорсткі обмеження щодо виходу з дому, труднощі з роботою (віддалена праця, звільнення); навчання онлайн; діти різного віку та родичі багато часу знаходяться вдома.
- Літо, осінь та зима 2020 р.: загострення паніки при ігноруванні протиепідемічних заходів; довготривалість різних обмежень.
- Весна 2021 р.: переживання із приводу численних випадків смертей в оточенні.
- Літо 2021 р.: вакцинація, недовіра вакцинам та різні міфи стосовно вакцинації.
Стресовий натиск в умовах пандемії COVID‑19 зумовлений низкою причин, як-то фактори особистої загрози, турбота про близьких, порушення особистих кордонів та меж функціонування, погіршення соціально-економічного рівня функціонування, нездатність прогнозування та невизначеність майбутнього на особистому і державному рівнях. Це призводить до таких наслідків, як зміни у когнітивній, тілесній, поведінковій, міжособистісній, екзистенціальній та психосоціальній сферах, а також розвитку постковідного синдрому.
COVID‑19 – підступне захворювання, здатне вражати майже всі органи та системи. Серед причин розвитку симптомів постковідного синдрому:
- пролонгована запальна відповідь у структурах головного мозку;
- низький приплив крові до структур головного мозку через підвищення в’язкості крові;
- вегетативні розлади;
- спотворення автоімунної реакції, яка проявляється продукуванням антитіл, що атакують органи та тканини;
- порушення й подовження процесу синтезу енергетичних молекул для задоволення енергетичних потреб головного мозку та внутрішніх органів.
Зважаючи на нейротоксичність вірусу SARS-CoV‑2, хвороба може негативно впливати на нервову систему та психіку, провокувати розвиток астено-депресивних станів, посттравматичних та довготривалих тривожних розладів. Вони зумовлені страхом смерті за себе та рідних, загальним почуттям невизначеності й подальшим розвитком депресії.
Клінічні особливості депресивних розладів після інфекції COVID‑19
Людина, яка бореться з депресією, може відчувати різні негативні симптоми депресії, у структурі яких домінують емоції. Пацієнти пов’язують їх із перенесеною інфекцією. Для депресивних розладів після інфекції COVID‑19 характерні: відстрочені прояви симптомів депресії та тривоги; переважання скарг астенічного характеру; наявність вегетативних порушень, сенестопатичних симптомів, песимістичних думок щодо здоров’я; невпевненість у реконвалесценції; переживання із приводу негативного впливу COVID‑19 на організм.
До основних наслідків депресії слід віднести втрату працездатності, високі економічні витрати на лікування, тривале перебування у стаціонарі. У 2016 р. було проведене дослідження STAR*D, за результатами якого стало зрозуміло, що ремісія та повне одужання після депресивного епізоду пов’язані зі сприятливішим прогнозом і є головною метою терапії. Імовірність ремісії прогресивно знижується з кожним новим курсом купірувальної терапії ВДР антидепресантами (Rurh et al., 2006).
Лікування ВДР і тривоги в період пандемії COVID‑19 включає такі стратегії, як:
- Рання діагностика психічних симптомів, як-от тривожність, депресія, емоційні, дисомнічні та когнітивні порушення.
- Використання антидепресантів, що впливають на тривожно-депресивну симптоматику.
- Врахування наслідків SARS-CoV‑2 для соматичного статусу пацієнта.
- Комплексна терапія.
Своєю чергою пофілактичні заходи передбачають повну вакцинацію і ревакцинацію у короткі строки. Також важливо виявляти осіб, які належать до групи ризику, за допомогою таких валідних інструментів, як опитувальники щодо стану здоров’я пацієнта (PHQ‑2/-9; SF‑36), шкала депресії Гамільтона (HAM-D), госпітальна шкала депресії та тривоги (HADS), опитувальник щодо задоволеності життям (QLS-Q).
На додаток, необхідними є визначення тригерів дистресу й депресії (госпіталізація в реанімаційне відділення або смерть колеги, контакти із зараженими, наявність стресових реакцій та депресивних епізодів в анамнезі), соціальна (з боку керівництва) і психологічна підтримка (телефони гарячої лінії), мінімізація факторів ризику, що піддаються корекції (адекватні персональні заходи захисту, регулярне тестування, проживання окремо від близьких).
Спеціальні режими змінної роботи з регулярними періодами відпочинку і психологічного розвантаження, спеціальні програми автотренінгу, психоосвітні програми та онлайн-матеріали також відіграють сприятливу роль у веденні пацієнтів із ВДР і тривогою в умовах пандемії COVID‑19.
Доповідачка зауважила, що при прийнятті рішення щодо психофармакотерапії у комплексному лікуванні хворих на депресію слід враховувати особливість гендерної специфіки, а також тривожно-депресивну симптоматику при виборі антидепресанту.
Антидепресивна терапія
Відомий значний дозозалежний ефект антидепресивного засобу вортіоксетин (Брінтеллікс) щодо поліпшення симптомів депресії у пацієнтів із ВДР і травмою в анамнезі.
Цей високоефективний терапевтичний засіб застосовують для:
- швидкого подолання симптомів у короткостроковому періоді;
- запобігання рецидиву в осіб із ВДР і дитячою або нещодавно перенесеною травмою.
Вортіоксетин забезпечує дієве та тривале позбавлення симптомів ВДР за безкомпромісно сприятливої переносимості. Окрім того, препарат не викликає побічних ефектів, що характерні для СІЗЗС, як-от сексуальна дисфункція і набір ваги. Найпоширенішою несприятливою реакцією є транзиторна нудота. Зазвичай вона виникає протягом перших двох тижнів лікування, зазвичай є минущою і не призводить до припинення лікування. За терапії Брінтелліксом частота припинення лікування і симптомів відміни є низькою, порушень сну – не перевищує плацебо, а потенціал взаємодії з іншими ліками незначний (Jacobsen et al., 2015; Baldwin et al., 2016).
Мотиваційне забезпечення у практиці нейрореабілітації в умовах пандемії COVID‑19
Про мотиваційне забезпечення у сфері нейрореабілітації під час пандемії COVID‑19 розповів к. мед. н., доцент Юрій Миколайович Ворохта (МЦ «Експерт Хелс», Одеса). Доповідач детально зупинився на постковідному синдромі та депресії як одному з основних психіатричних ускладнень після перенесеної коронавірусної хвороби.
(МЦ «Експерт Хелс», Одеса). Доповідач детально зупинився на постковідному синдромі та депресії як одному з основних психіатричних ускладнень після перенесеної коронавірусної хвороби.
Для постковідного синдрому (код U09.9 за Міжнародною класифікацією хвороб 10-го перегляду) характерні симптоми, що розвинулися після інфекції SARS-CoV‑2, тривають більш ніж 12 тижнів і не мають альтернативного діагнозу (NICE, 2020).
До основних причин виникнення постковідного синдрому належать:
- стійка віремія внаслідок зниження імунної відповіді;
- запальні та імунні реакції;
- постравматичний стрес;
- наявність супутніх захворювань.
Клінічно постковідний синдром проявляється втомою, задишкою, болем у суглобах, грудях, м’язах та голові, кашлем, аносмією, нежитю, порушенням смаку, відсутністю апетиту, запамороченнями, діареєю (Saloner et al., 2020).
Примітно, що у цій класифікації не вказані тривога та психосоматичні прояви, які є характерними для даного перебігу захворювання. Було встановлено, що через шість місяців після гострої коронавірусної інфекції пацієнти скаржилися на втому або м’язову слабкість, проблеми зі сном, занепокоєння чи депресію. Частота постковідного синдрому становить 63% (Huang et al., 2021).
Виявлено, що вірус має високу здатність прямо чи опосередковано проникати в центральну нервову систему та призводити до розвитку різних ускладнень, таких як вірусний енцефаліт, інфекційна токсична енцефалопатія та цереброваскулярні захворювання (Ricaurte-Fajardo et al., 2020). Гостре порушення мозкового кровообігу в пацієнтів з інфекцією SARS-CoV‑2 виникає у 5‑27% випадків. Частота інсульту в осіб із гострою коронавірусною інфекцією становить 5,9%, реконвалесцентів – 11,5% (Muratova et al., 2021).
Юрій Миколайович зауважив, що за даними власного дослідження, частота депресії у пацієнтів із постковідним інсультом значно вища (69,4%), ніж у середньому в осіб із перенесеним гострим порушенням мозкового кровообігу (приблизно 35%) (Vorokhta et al., 2021).
Основні рекомендації щодо реабілітації осіб після COVID‑19 на локальному рівні
Україна однією з перших затвердила на законодавчому рівні Протокол надання реабілітаційної допомоги пацієнтам із коронавірусною хворобою (COVID‑19) та реконвалесцентам (Наказ МОЗ України від 20.04.2021 № 771). Спікер виокремив основні рекомендації щодо реабілітації осіб після COVID‑19.
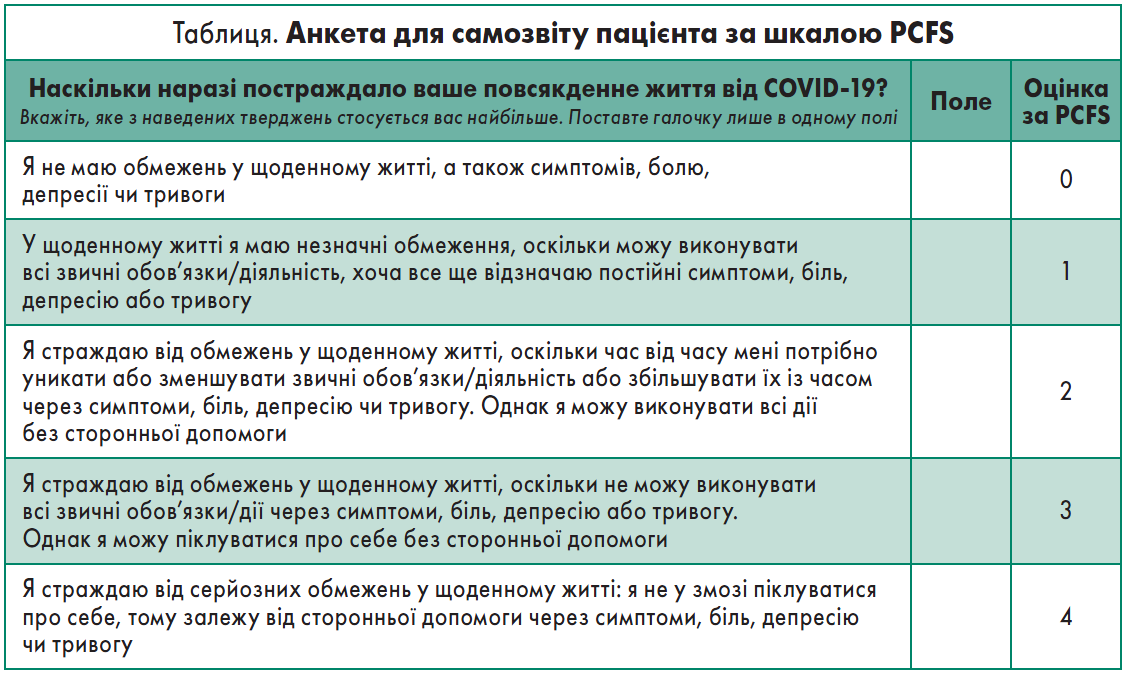
Так, оцінювання потреб хворого у реабілітації під час первинної консультації слід проводити у формі самозвіту за шкалою самооцінювання постковідного функціонального статусу (PCFS) як частини первинної консультації з метою виявлення всіх симптомів (таблиця, рисунок). Самозвіт варто застосовувати лише разом із клінічним обстеженням. Якщо у пацієнта є когнітивні чи інші обмеження, що перешкоджають наданню відповідей, член сім’ї або доглядальник може відповісти від його імені. Терміни проведення оцінювання за шкалою PCFS визначаються категоріями хворих, що підлягають реабілітації та є такими: на першому прийомі у клініці після COVID; через 4‑8 тижнів після першого візиту; через 6 місяців після першого прийому в клініці.
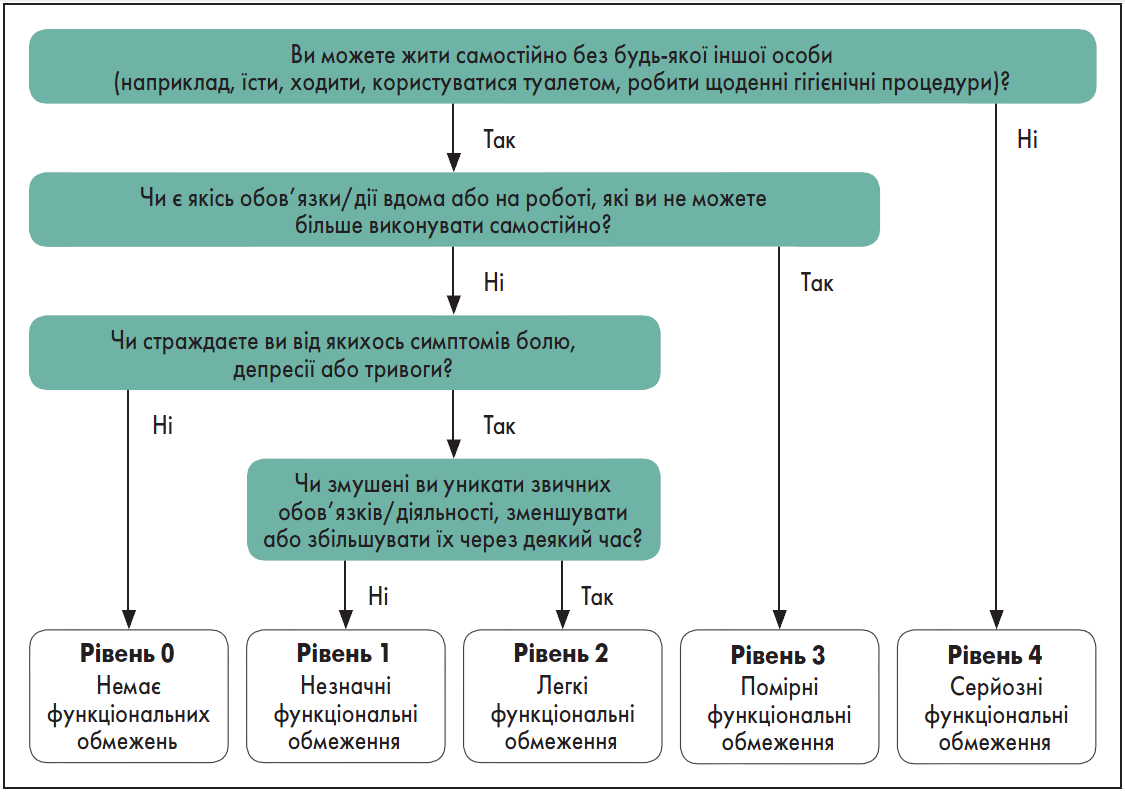 Рисунок. Блок-схема для самозвіту пацієнта за шкалою PCFS
Рисунок. Блок-схема для самозвіту пацієнта за шкалою PCFS
Рішення про подальшу реабілітацію пацієнта з постковідним синдромом приймає команда лікарів: лікар фізичної та реабілітаційної медицини, невролог, ерготерапевт, логопед, невролог та нейропсихолог.
Мотивація та швидке одужання
У дослідженні порівнювали взаємозв’язок підвищеного рівня тривоги та зниженої мотивації у хворих, що перенесли COVID‑19. За результатами вчені дійшли цікавих висновків: у пацієнтів була відсутня мотивація не тільки до реабілітації, але й до професійної діяльності та соціального життя (Sandi, 2021).
Таким чином, постковідний синдром характеризується проблемами з енергією та мотивацією (код b130 за Міжнародною класифікацією функціонування, обмежень життєдіяльності та здоров’я [IСF]) (Meyer et al., 2016). Лектор підкреслив, що важливою складовою успішного лікування є підбір правильної медикаментозної терапії, яка зможе мотивувати пацієнта досягти запланованого результату та дозволить сподіватися на вчасне долання інших етапів.
Наразі застосовують два терапевтичні підходи, як-то:
- терапія рухом, що індукований обмеженням (constraint-induced therapy);
- фармакологічна терапія (антидепресивними препаратами).
Було проведене дослідження із вивчення зв’язку між загальною когнітивною функцією та винагородою/мотивацією. Більше зусиль для винагороди за важкі завдання було виявлено в осіб, які демонстрували вищий рівень когнітивного функціонування у вибірці пацієнтів із ВДР, які отримували вортіоксетин (Subramaniapillai et al., 2019).
За даними трьох рандомізованих подвійних сліпих плацебо-контрольованих 8-тижневих досліджень, приймання вортіоксетину (5‑20 мг/добу) пацієнтами з депресією асоціювалося із кращими показниками тесту на заміну цифрових символів (DSST) (McIntyre, 2016).
Наприкінці доповіді Ю.М. Ворохта підсумував, що мотиваційне забезпечення реабілітаційної програми може бути поліпшене за допомогою раціональної терапії антидепресантами.
Підготував Денис Соколовський
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 4 (59) 2021 р.