25 листопада, 2022
Лікування депресивного розладу
 У сучасному світі депресія є одним із найпоширеніших психічних розладів.
У сучасному світі депресія є одним із найпоширеніших психічних розладів.
Прояви захворювання зумовлюють негативні наслідки як на психологічному, так і на соматичному рівні, а тяжка депресія може стати причиною суїциду. Вагоме зниження якості життя хворих та сильне навантаження на економічну і медичну системи країни зумовлюють актуальність цього захворювання. Про сучасні стандарти діагностики та методи лікування депресивного розладу в своїй доповіді на міжнародній неврологічній конференції «XIV Нейросимпозіум» розповів професор Allan H. Young.
За підрахунками Всесвітньої організації охорони здоров’я (ВООЗ, 2019), глобальна поширеність депресії склала 279,6 млн, що вже на той момент робило її одним із найчастіших психічних розладів, які можна зустріти в практиці психіатра. Для прикладу: в 1990 році поширеність складала лише 170,8 млн осіб. Пацієнти з депресивним розладом в анамнезі мають значно меншу частоту працевлаштування, ніж у загальній популяції. Так, серед осіб віком 25-64 роки з наявною тривалою депресією лише половина була працевлаштована порівняно із 77% працевлаштованих осіб без наявного депресивного розладу, що, безперечно, є сильним ударом по економіці. Наприклад, через високий рівень безробіття серед хворих на депресію в Європейському Союзі економічні втрати становлять >176 млрд євро за рік, що однозначно відображається на загальній якості життя населення.
В Україні депресія є найактуальнішою проблемою серед усіх психічних розладів. Наприклад, доведено, що українці страждають на це захворювання значно частіше, ніж жителі країн Європейського Союзу, при цьому велика кількість хворих залишається «за лаштунками» через нерозпізнаний легкий або межовий депресивний розлад лікарями загальної практики.
Зрозуміло, що пандемія COVID-19, воєнні дії мають негативний вплив на психіку людини, вагомо підвищуючи схильність до розвитку депресивного розладу. За даними 2021 року, наслідком коронавірусної пандемії стало збільшення поширеності депресії на 53,2 млн випадків. Установлено, що деякі пацієнти після перенесеного інфекційного захворювання мають вищу схильність до розвитку тривожного розладу та тяжкої депресії, зокрема жінки, пацієнти молодого віку й люди зі слабшою імунною системою. Саме тому недивними є передбачення вчених, які вважають, що великий депресивний розлад стане лідируючою патологією до 2030 року (щонайменше з боку психологічних захворювань).
Цікаво, що попри статистичне зростання хворих на депресію пандемія спричиняла зменшення мотивації пошуку лікаря в пацієнтів із наявним або межовим депресивним розладом. Це свідчить про те, що істинна поширеність розладу значно перевищує надані ВООЗ показники. Крім того, через неможливість планового лікування з причини перепрофілювання психіатричних відділень в інфекційні сумарно збільшилася кількість пацієнтів із гострими станами (в контексті депресії – спробами самогубства).
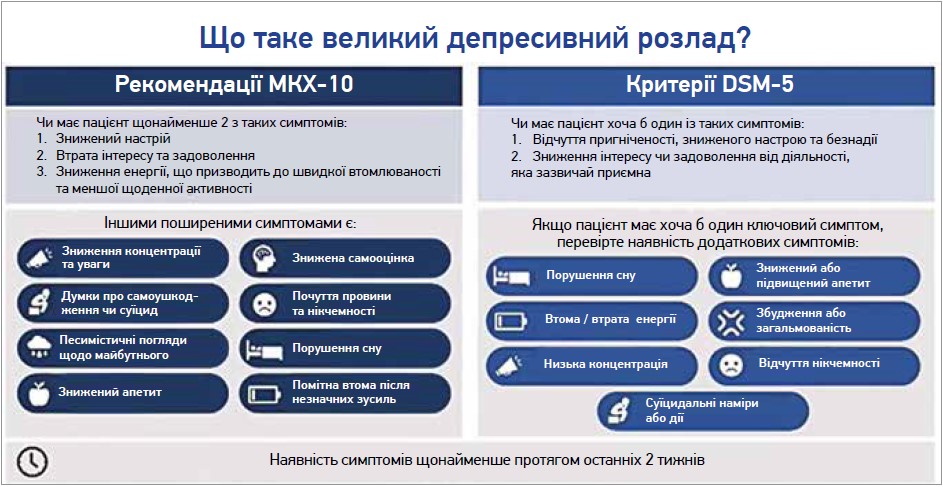
Основними клінічними симптомами депресії є:
- знижений настрій, який не залежить від зовнішніх обставин;
- ангедонія – нездатність людини отримувати задоволення від діяльності, яка зазвичай є для неї приємною;
- швидка втомлюваність;
- почуття провини та власної непотрібності;
- порушення сну (безсоння або гіперсомнія – патологічна сонливість);
- зміна апетиту та невмотивована зміна маси тіла;
- негативні переконання щодо себе чи відносин з оточенням;
- втрата уваги та здатності до концентрації;
- суїцидальні думки.
Всі вищезазначені симптоми містяться в сучасних рекомендованих діагностичних критеріях – DSM-5 та МКХ-10.
Для встановлення діагнозу депресивного розладу в пацієнта повинні бути наявні хоча б 1 (DSM-5) або 2 (МКХ-10) ключові симптоми за їхньої тривалості в хворого впродовж щонайменше 2 тиж. Після встановлення діагнозу вирішується питання про оптимальну терапевтичну стратегію для хворого.
Основними лікарськими засобами для лікування депресії на фармацевтичному ринку є антидепресанти. Широкий спектр цих препаратів дозволяє в індивідуальному порядку обрати кращий препарат для пацієнта, досягнувши клінічної ефективності від лікування. Однак не завжди відповідь на лікарські засоби може бути адекватною. Неадекватну відповідь на лікування визначають за наявності:
- залишкових симптомів (втома, безсоння, набір маси тіла, ангедонія, психосоматичні симптоми тощо);
- функціональних порушень з боку шлунково-кишкового тракту й інших систем органів.
Насправді неадекватна відповідь на лікування депресії не є рідкістю в практиці психіатра. Проте резидуальні симптоми вагомо знижують якість життя пацієнта та його комплаєнс щодо призначеної терапії, через що вони мають вищий ризик рецидиву захворювання і менший час до його настання порівняно з іншими хворими.
Залишкові явища та функціональні порушення внаслідок неадекватної терапії корегуються фармакологічно, але навіть при їхньому зникненні пацієнт може не відчувати себе вилікуваним (попри клінічні критерії ремісії). Саме тому обов’язково необхідно поцікавитися в хворого про його психологічний стан і відчуття ефекту від проведеного лікування.
Одним із видів неадекватного ефекту від лікування є розвиток резистентності – відсутності відповіді на ≥2 антидепресанти, які призначаються протягом рекомендованого періоду часу та в достатніх терапевтичних дозах. Дослідження STAR*D виявили, що загалом 67% пацієнтів досягають ремісії при використанні антидепресантів. Однак із кожним кроком терапії частота хворих із ремісією знижувалася, а ризик рецидиву та резистентність до терапії збільшувалися. Так, лише 15% пацієнтів після 2 антидепресантів досягали ремісії у разі подальших кроків консервативної терапії, але в майже 70% з них вона була нестабільною і спричиняла рецидив захворювання.
Залежно від перебігу розрізняють 5 стадій резистентної депресії:
- стадія І: відсутність відповіді хоча б на 1 антидепресант, який застосовується для лікування депресивного розладу;
- стадія ІІ: стадія 1 + відсутність відповіді на 2 антидепресанти;
- стадія ІІІ: стадія 2 + відсутність відповіді на трициклічні антидепресанти;
- стадія ІV: стадія 3 + відсутність відповіді на інгібітори МАО;
- стадія V: стадія 4 + відсутність відповіді на курс білатеральної електрошокової терапії.
Діагноз резистентної депресії установлюється на основі анамнезу пацієнта щодо неефективності попереднього лікування та його клінічної симптоматики. Також деякі лікарі використовують модель Maudsley; вона оцінює основні симптоми, тривалість та тяжкість епізодів депресії пацієнта, а також кількість неуспішних курсів терапії. Ця модель є достатньо легкою для клінічної оцінки стану хворого, однак не враховує психосоціальних стресорів, функціональних порушень, коморбідних патологій тощо, через що не надає змоги оцінити повну картину захворювання та застосувати оптимальний підхід до лікування.
З огляду на те що резистентність до певного препарату зазвичай характерна для тривалого перебігу захворювання, а не для гострого процесу, останнім часом, окрім резистентної депресії, використовують термін тяжкої для лікування депресії – DTD (difficult to treat depression); він є переосмисленням резистентного депресивного розладу. Концепт DTD ураховує загальний стан пацієнта, середовище життя та перебіг його депресивних епізодів упродовж тривалого часу, надаючи в такий спосіб змогу лікарю розпізнати як гостре афективне порушення, так і рецидив хронічного розладу. Підхід до лікування хворого за моделлю DTD є ціліснішим і спрямований не лише на досягнення ремісії, а й на усування стресових чинників та коморбідних патологій, які впливають на перебіг депресивного розладу. Саме тому наразі підходи до лікування DTD застосовують і для резистентної депресії.
Отже, алгоритм діагностики резистентної до лікування депресії має такий вигляд:
- оцінити загальний стан пацієнта;
- підтвердити первинний психіатричний діагноз;
- оцінити адекватність попереднього лікування;
- підтвердити прихильність до попереднього лікування;
- розглянути варіант фармакогенетичного тестування чи моніторингу аналізу крові;
- оцінити коморбідні психіатричні розлади, які погіршують або імітують депресивний епізод і потребують лікування;
- оцінити недіагностовані загальномедичні захворювання, що можуть зумовити депресію;
- оцінити поточні стресові фактори, які потребують корекції.
Основні цілі лікування резистентної депресії – підтримання асимптоматичного стану пацієнта, повернення його до преморбідного функціонального стану та мінімізація побічних ефектів від проведеного курсу терапії. Під час обрання оптимальної терапії необхідно звертати увагу на досягнення високого комплаєнсу за рахунок довірливих взаємовідносин із пацієнтом, а також на його індивідуальні вподобання.
Так, преференція хворого певному виду лікування (фармако-/психотерапії чи їхній комбінації) має достовірний прямий вплив на сумарну ефективність проведеної терапії, тому під час розробки терапевтичної стратегії варто заздалегідь обговорити можливі варіанти лікування з пацієнтом, адже часом вони можуть не відповідати навіть на доказові методи терапії через їхнє нерозуміння або неприйняття як ефективних.
Підвищення чутливості пацієнтів до терапії при резистентній депресії досягають такими методами:
- збільшення дози призначених ліків;
- оптимізація поточної терапії для виключення псевдорезистентності;
- аугментація та/або ескалація лікування іншим препаратом;
- комбінація терапії з іншим препаратом (наприклад, комбінація міртазапіну з інгібіторами зворотного захоплення серотоніну);
- заміна поточного лікування на іншу монотерапію.
Однак, хоча вищезазначені методики часто застосовуються в практиці психіатра, їхня доказовість залишається обмеженою, а результат не завжди дозволяє досягти потрібного клінічного ефекту. В такому випадку можливим є застосування нефармакологічних методів, основними з яких є:
- когнітивно-поведінкова терапія, що достовірно покращує ефективність лікування депресивного розладу, особливо в сукупності з фармакотерапією;
- білатеральна електрошокова терапія, котра є ефективним методом лікування резистентної депресії та вважається золотим стандартом її нефармакологічного лікування у Великій Британії;
- стимуляція блукального нерва, яка широко застосовується в Німеччині, проте її ефективність та доцільність призначення потребують подальших досліджень;
- транскраніальна магнітна стимуляція та магнітно-судомна терапія, котрі є перспективними методами, але наразі застосовуються рідко через недостатню кількість доказових даних щодо їхнього застосування.
Широкий спектр можливостей фармакологічного та нефармакологічного лікування резистентної депресії дозволяє комбінувати різноманітні методики, досягаючи бажаної клінічної відповіді на терапію і ремісії захворювання. Впровадження та використання наявних на сьогодні можливостей лікування дозволить значно ефективніше надавати допомогу хворим із депресивним розладом, що покращуватиме як їхній індивідуальний стан, так і загальну якість життя населення загалом.
Рис. Діагностика депресивного розладу згідно із критеріями DSM-5 та МКХ-10
Підготував Євгеній Ботаневич
Медична газета «Здоров’я України 21 сторіччя» № 12 (529), 2022 р.