25 жовтня, 2023
Діагностика й лікування неалкогольної жирової хвороби печінки в закладах первинної медичної допомоги та ендокринологічних клінічних установах
Повна версія статті у форматі PDF
Клінічні рекомендації Американської асоціації клінічної ендокринології (ААСЕ) спільно з Американською асоціацією з вивчення захворювань печінки (AASLD). Частина 2
Продовження. Початок у № 1 (61), стор. 26
2. Лікування неалкогольної жирової хвороби печінклихи в дорослих
2.1. Як вести пацієнтів із кардіометаболічним ризиком та іншими позапечінковими ускладненнями за наявності НАЖХП?
Рекомендація 2.1. Клініцистам варто вести пацієнтів, що страждають на НАЖХП з ожирінням, метаболічним синдромом, предіабетом, цукровим діабетом (ЦД), дисліпідемією, гіпертензією та серцево-судинними захворюваннями (ССЗ), беручи до уваги актуальні стандарти надання медичної допомоги.
клас А; Висока/середня сила доказів; BEL 1
Доказова база щодо пункту 2.1. Досягнуто консенсусу, що скринінг і раннє втручання для виявлення ожиріння, предіабету, ЦД 2 типу, дисліпідемії та гіпертензії є виправданими, оскільки це економічно ефективно й безпечно, а також дає можливість запобігти розвитку ускладнень ЦД і ССЗ [117, 199-205, 208-212]. Це призвело до розробки рекомендацій, що заохочують скринінг зазначених факторів ризику, які зазвичай наявні в осіб з ожирінням і ЦД 2 типу [213-220]. Кардіометаболічна користь від зниження ваги стає очевидною після її зниження на 5% і зростає в разі подальшого її зменшення [207].
НАЖХП і неалкогольний стеатогепатоз (НАСГ) – невід’ємні складові ланцюжка захворювань, які формують спектр кардіометаболічних розладів (КМР) [221]. В основі КМР лежить інсулінорезистентність (ІР), тобто порушення толерантності до глюкози, системне запалення, окислювальний стрес, мітохондріальна та ендотеліальна дисфункція, а також дисфункція жирової тканини [29, 59, 222]. На ранніх стадіях КМР, порушення чутливості до інсуліну ІР є здебільшого субклінічним, але з часом прогресує до предіабету та метаболічного синдрому (МС), що вказує на наявність КМР, ІР та високу вірогідність розвитку в майбутньому ЦД 2 типу, НАЖХП, гіпертензії, дисфункції міокарда, дисліпідемії, ССЗ та хронічної хвороби нирок (ХНН) [221, 223]. Ожиріння відіграє ключову роль у розвитку КМР, оскільки може поглиблювати ІР та сприяти прогресуванню захворювання. Щоб пристосуватися до необхідності в депонуванні жиру за умови підвищеного споживання калорій, внутрішньоклітинне відкладання ліпідів стає більш вираженим у міоцитах і гепатоцитах [29, 222].
Питання, чи є НАЖХП незалежним чинником ризику розвитку ССЗ, усе ще залишається суперечливим. В осіб із НАЖХП клінічна поширеність ССЗ вища, ніж в осіб без стеатозу [1, 53]. Крім того, ССЗ є основною причиною смерті при НАЖХП [224].
AACE [213] та Європейська асоціація з вивчення ожиріння виступають за використання терміну «хронічне захворювання, спричинене ожирінням» (adiposity-based chronic disease – ABCD) як діагностичного, а лікування ABCD для запобігання прогресуванню захворювання до НАЖХП та НАСГ підкреслює підхід, орієнтований на лікування ускладнень відповідно до Рекомендацій AACE щодо комплексної медичної допомоги пацієнтам з ожирінням [214, 216].
Особливу увагу було приділено підвищенню обізнаності щодо необхідності вакцинації людей із ЦД, хронічними захворюваннями печінки та супутніми захворюваннями. На панелі 3 наведено поточні рекомендації стосовно імунізації пацієнтів із хронічним захворюванням печінки [227, 228].
2.2. Які зміни способу життя (модифікація дієти та фізичні вправи) треба рекомендувати дорослим із НАЖХП або НАСГ?
Доказова база. Зміна способу життя полягає передусім у дієтотерапії та фізичній активності та є лікуванням першої лінії ABCD і супутніх ускладнень, у тому числі НАЖХП. Тоді як уміст і розподіл макроелементів у дієті є важливими при НАЖХП, втрата ваги, досягнута за дефіциту калорій, незалежно від конкретного дієтичного підходу, є ефективною для зменшення стеатозу печінки, навіть некрозапалення, хоча в разі фіброзу результати є більш варіабельними. У деяких дослідженнях спостерігали нормалізацію рівнів амінотрансфераз у плазмі крові і зменшення стеатозу печінки (переважно за допомогою візуалізації), пропорційне втраті ваги [229-237]. Проте в меншій кількості досліджень вивчали вплив втрати ваги на некроз, запалення та фіброз за допомогою біопсії печінки до і після лікування.
Для людей із НАЖХП можуть бути корисними певні схеми харчування, з попереднім обговоренням найкращого підходу до дієти за цього захворювання. Водночас доцільність зниження загального вмісту макроелементів, зокрема насичених жирів, збігається в усіх дослідженнях. Наприклад, надмірне споживання 1000 ккал/добу у вигляді насичених жирів упродовж 3 тиж спричинювало значніше підвищення рівня внутрішньопечінкових тригліцеридів (IHTG), ніж аналогічне надмірне споживання ненасичених жирів або простих вуглеводів [242-244]. У низці досліджень вивчали роль обмеження вуглеводів у разі НАЖХП, особливо простих вуглеводів в їжі та напоях, підсолоджених кукурудзяним сиропом із високим умістом фруктози [245]. У декількох нещодавно проведених дослідженнях було продемонстровано цінність середземноморської дієти (з низьким умістом вуглеводів і насичених жирів, але з більшим – мононасичених жирів), оскільки вона поліпшує серцево-судинний ризик та ефективно знижує вміст жиру в печінці [229, 246-252].
Таким чином, обмеження споживання калорій із дотриманням середземноморської дієти має найкращі докази та, імовірно, шанси на тривалий комплаєнс. Однак порівняння результатів досліджень залишається проблемою через неоднорідність їхніх дизайнів (навіть у межах тих самих дієт, з точки зору харчового та калорійного складу), невелику кількість учасників і різноманітні групи населення, тривалість втручання та використані кінцеві точки (різні методи візуалізації проти гістологічних досліджень). Одним із головних обмежень є тривалість досліджень – понад 12 міс, що є серйозним недоліком, якщо взяти до уваги той факт, що НАЖХП являє собою хронічне захворювання.
Рекомендація 2.2.3. Доказова база щодо пункту 2.2.3. Фізичні вправи допомагають підтримувати зменшення ваги і можуть мати переваги, які не залежать від втрати ваги, щодо вмісту жиру в печінці та гістологічної картини. Хоча більшість клінічних досліджень щодо фізичних вправ при НАЖХП були короткотривалими (≤12 міс) і з невеликою кількістю учасників, користь їх виконання зберігалася постійно [230, 265, 266].
Доведено, що фізичні вправи приносять постійну користь людям із НАЖХП, але проблемою є довгострокова прихильність. Користь від збільшення фізичної активності більше пов’язана з інтенсивністю та дотриманням програми тренувань, а не з типом вправ. Варто підкреслити, що зменшення стеатозу печінки в разі виконання фізичних вправ спостерігають за відсутності значної втрати ваги [265, 266, 269, 278]. Загалом, кардіометаболічне і гістологічне поліпшення з боку печінки спостерігають у разі поєднання фізичних вправ зі зміною способу життя та дієти.
2.3. Які препарати є ефективними та схвалені для лікування захворювань печінки та КМР, пов’язаних із НАЖХП або НАСГ?
Рекомендація 2.3.3. Через брак доказів ефективності такі препарати, як метформін, акарбоза, інгібітори дипептидилпептидази‑4 (іДПП‑4) та інсулін, не рекомендуються для лікування стеатогепатиту (немає користі щодо запобігання некрозу або запалення гепатоцитів), але їх прийом можна продовжувати, за необхідності, для лікування гіперглікемії в осіб із ЦД 2 типу, НАЖХП або НАСГ.
клас B; Висока надійність доказів; BEL 1; знижено через використання сурогатних показників результатів у багатьох дослідженнях
Рекомендація 2.3.4. Вітамін Е можна розглядати для лікування НАСГ в осіб без ЦД 2 типу, але на сьогодні зібрано недостатньо доказів, щоб рекомендувати його особам із ЦД 2 типу або прогресуючим фіброзом.
клас B; Висока міцність доказів; BEL 1; знижено через ризик/користь
Рекомендація 2.3.5. Інша фармакотерапія для осіб із НАСГ наразі не може бути рекомендована через відсутність надійних доказів клінічної користі.
клас А; Висока надійність доказів; BEL 1
Доказова база. Обґрунтування фармакологічного лікування НАСГ в осіб із ЦД 2 типу (на додачу до зміни способу життя) ґрунтується на таких аспектах:
- НАСГ досяг масштабів епідемії, при цьому клінічно значущий фіброз (стадія ≥F2) розвивається приблизно у 12-21% осіб із ЦД 2 типу;
- НАСГ із клінічно значущим фіброзом асоціюється з підвищеним ризиком смертності від ускладнень, пов’язаних із печінкою;
- рання діагностика й лікування дають можливість запобігти прогресуванню захворювання;
- ЦД 2 типу, імовірно, прискорює прогресування цирозу печінки за наявності НАСГ, що робить подвійне втручання проти ЦД і НАСГ економічно ефективнішим;
- зважаючи на те що лише втрата ваги може призвести до зворотного розвитку НАСГ, як правило, пропорційно до величини втрати ваги, зупинка прогресування фіброзу є менш передбачуваною та варіює в окремих пацієнтів; і деякі ліки, ефективні для лікування ЦД 2 типу і НАСГ (піоглітазон і агоністи рецептора глюкагоноподібного пептиду‑1 [арГПП‑1]), зменшують ризик розвитку ССЗ, провідної причини смерті в цій популяції [9, 10, 28, 29, 59, 102, 106, 110, 114, 147, 188-190, 279].Загалом зрозуміло, що для ефективнішого запобігання прогресуванню цирозу доцільним є додавання до фармакологічної терапії препаратів, які доведено сприяють регресу НАСГ.
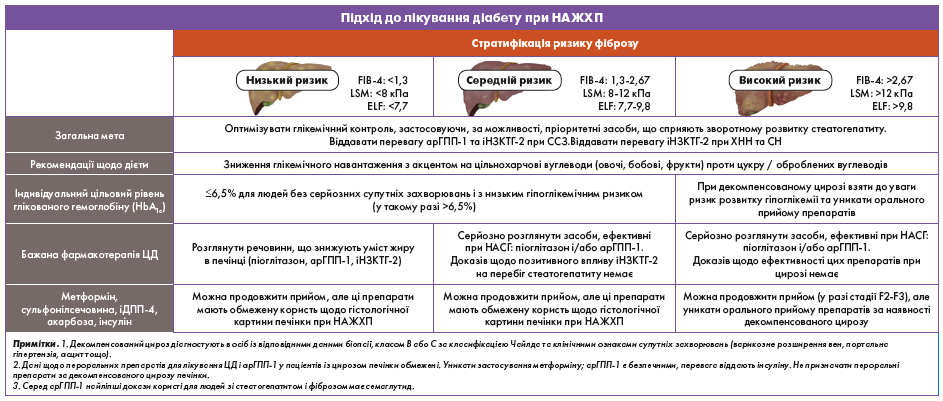
На сьогодні немає схвалених FDA препаратів для лікування НАСГ. Таким чином, рекомендації щодо лікування осіб із ЦД 2 типу і НАСГ зосереджені на подвійному лікуванні гіперглікемії і/або ожиріння, особливо якщо наявний клінічно значущий фіброз (стадія ≥F2), для запобігання розвитку цирозу. Як зазначалося, біопсія печінки є оптимальним методом для підтвердження діагнозу та визначення ступеня тяжкості фіброзу печінки.
Проте, як з’ясувалося, це може бути нездійсненним або неприйнятним у деяких пацієнтів. Отже, у популяціях високого ризику (тобто з ожирінням і ЦД 2 типу) фармакологічна терапія ожиріння або діабету також може бути розглянута за підвищених рівнів амінотрансфераз у плазмі крові і/або бальної оцінки FIB‑4 >1,3 і підтверджувальних результатів візуалізаційних досліджень (транзієнтна і магнітно-резонансна еластографія (ТЕ і MRE) або біомаркерів фіброзу, таких як ELF-тест (тест на обширний фіброз печінки), що вказує на клінічно значущий фіброз печінки, у разі відсутності візуалізаційних досліджень [134, 143, 147, 148]. Для подальшої оцінки при НАЖХП використовують додаткові біомаркери (наприклад, NIS4, пропептид колагену III типу та ін.) [134, 141, 142, 144-146].
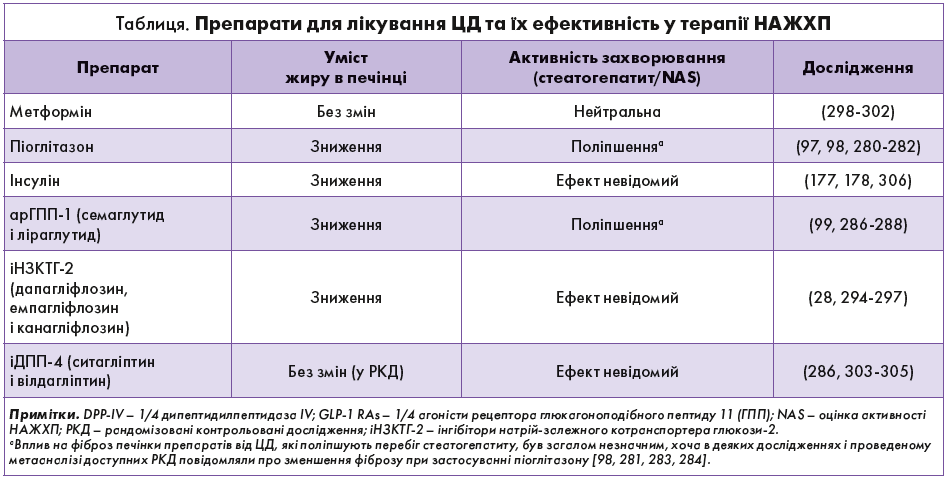
Два протидіабетичні препарати – піоглітазон і арГПП‑1 – визнані безпечними та ефективними для лікування НАСГ у людей з ожирінням, предіабетом або ЦД 2 типу (табл. 1).
Піоглітазон – це рецептор, активований проліфератором пероксисом (PPAR)-γ, який поліпшує ІР, маючи за мішень власне жирову тканину і поліпшуючи зберігання/перерозподіл ліпідів, а також утилізацію глюкози [29].
арГПП‑1 стали основою фармакотерапії ожиріння та ЦД 2 типу завдяки суттєвим клінічним перевагам, як-от втрата ваги, контроль глікемії та кардіометаболічні поліпшення. Проблема систематичних оглядів щодо застосування арГПП‑1 при НАЖХП полягає в гетерогенності розглянутих популяцій і дизайнів досліджень із великими відмінностями в тривалості лікування, первинних кінцевих точках і оцінці ефективності терапії за допомогою випадкових методів візуалізації печінки та рідкісного використання біопсії як «золотого стандарту» для класифікації НАСГ. Проте думки вчених зійшлися на тому, що арГПП‑1 нормалізують рівень амінотрансфераз у плазмі крові та зменшують уміст жиру в печінці за результатами візуалізаційних методів дослідження в осіб із НАЖХП (див. табл.) [222, 286, 287].
іНЗКТГ‑2, схвалені для лікування ЦД 2 типу та серцевої недостатності й пов’язані зі значними серцево-нирковими перевагами, вважалися потенційно корисними для лікування НАЖХП через зниження ліпідного навантаження на печінку внаслідок глюкозурії, що призводить до дефіциту енергії та втрати ваги [293].
Метформін є бігуанідом, який поліпшує чутливість печінки та м’язів до інсуліну; однак у декількох дослідженнях при проведенні парної біопсії в осіб із НАСГ клінічних доказів його користі щодо активності захворювання або фіброзу печінки виявлено не було.
Серед інших речовин лише вітамін Е продемонстрував ефективність у полегшенні перебігу стеатогепатиту (але не фіброзу) в осіб без ЦД 2 типу і підтвердженого за допомогою біопсії НАСГ у 2-річному РКД [97]. Також поліпшення перебігу стеатогепатиту було зареєстровано в одноцентровому неконтрольованому ретроспективному обсерваційному дослідженні в осіб із прогресуючим фіброзом печінки [307]. Однак результати досліджень в осіб із ЦД 2 типу були неоднозначними, і тому, згідно з поточними доказами, вітамін Е не може бути рекомендованим до застосування, оскільки загалом його користь була незначною, а прояви фіброзу не зменшилися в жодному з досліджень [282]. Суперечливим залишається питання щодо взаємозв’язку між вітаміном Е і помірним підвищенням ризику розвитку ССЗ і раку передміхурової залози; хоча це не було підтверджено останніми дослідженнями [101].
2.4. Яка фармакотерапія ожиріння має доведену користь для лікування захворювань печінки та КМР, пов’язаних із НАЖХП або НАСГ, у дорослих?
Доказова база. Серед осіб із НАСГ втрата ваги >5% від загальної маси тіла може зменшити прояви стеатозу печінки, >7% – поліпшити перебіг НАСГ, а >10% – призвести до регресії/стабілізації фіброзу [238, 239, 241]. Втрата ваги, спричинена прийомом декількох препаратів від ожиріння, як доповнення до зміни способу життя, може позитивно вплинути на перебіг НАЖХП і НАСГ у людей з ожирінням. Попри рекомендації щодо застосування таких препаратів, визнано, що доступність зазначених засобів може бути утруднена через їхню високу вартість, відсутність медичного страхування тощо. Плани страхування мають гарантувати доступ до ліків від ожиріння. Для лікування хронічного ожиріння схвалено пероральні комбінації фентерміну / топірамату пролонгованого вивільнення (ПВ) і налтрексону / бупропіону ПВ із центральним механізмом дії, пероральний інгібітор ліпази орлістат і підшкірні арГПП‑1 – ліраглутид (з титруванням до 3 мг/добу) і семаглутид (із титруванням до 2,4 мг на тиждень) [310]. Застосування ліків від ожиріння отримало схвалення FDA для хронічного контролю ваги в осіб з індексом маси тіла (ІМТ) ≥30 кг/м2 або з ІМТ від 27 до 29,9 кг/м2 і принаймні одним ускладненням, пов’язаним із вагою. Рання реакція на терапію є ключовим показником довгострокового успіху, тому, якщо впродовж 3 міс застосування повної дози препарату було досягнуто 5% втрати ваги, лікування потрібно продовжувати. Очікувана втрата ваги від ліків становить ≥10% маси тіла і пов’язана зі зниженням кардіометаболічного ризику та ймовірності розвитку ЦД 2 типу, якщо досягнуто раннього 3-місячного порогу ефективності [310, 311]. Незважаючи на те що прямих випробувань не проводили, існує діапазон ефективності препаратів від ожиріння в порівнянні з втратою ваги з вирахуванням плацебо (у тому числі зі зміною способу життя) у РКД. У поєднанні зі змінами способу життя ефективність втрати ваги через рік коливається в середньому від 7% до 18% від початкового значення. Серед препаратів, дозволених для лікування хронічного ожиріння, семаглутид продемонстрував найбільшу ефективність у досягненні 10%, 15% і навіть ≥20% втрати ваги [289-292].
Препарати для лікування ожиріння не пройшли суворого тестування в РКД із використанням як основного результату гістологічного дослідження печінки (тобто парних біопсій печінки) в осіб із НАЖХП. Доступними є дані 48-тижневого пілотного дослідження (n=52) із застосуванням ліраглутиду та більшого дослідження (n=320) із застосуванням семаглутиду впродовж 72 тиж, що було зазначено раніше та нещодавно узагальнено у двох описових оглядах [99, 286, 287].
Втрата ваги завдяки прийому орлістату також може сприятливо впливати на вміст жиру в печінці та результати гістологічного дослідження при НАЖХП. Згідно з результатами нещодавно проведеного метааналізу, який охоплював 3 РКД і 4 одногрупові дослідження (330 учасників із НАЖХП або НАСГ), можна зробити висновок, що орлістат знижує рівень амінотрансферази в осіб із НАЖХП, але не поліпшує результати гістологічного дослідження печінки при НАСГ [312].
Доказова база. Результати проведеного метааналізу РКД із застосуванням ліків для зниження ваги свідчать про помірну загальну користь щодо поліпшення кардіометаболічного профілю в осіб з ожирінням [199, 310]. Доведено, що фентермін/топірамат ПВ затримує прогресування захворювання до ЦД 2 типу в пацієнтів із високим кардіометаболічним ризиком (МС або предіабет), поліпшує глікемічний контроль із втратою ваги за ЦД 2 типу, ліпідний профіль та артеріальний тиск зі значним поліпшенням кардіометаболічних параметрів [316-318]. Показання до зниження ризику розвитку ССЗ за допомогою застосування ліраглутиду були підтверджені в дослідженні Liraglutide Effect and Action in Diabetes: Evaluation of Cardiovascular Outcome Results, результати якого показали, що ліраглутид знижує відношення ризиків (ВР) щодо серйозних несприятливих серцевих подій (MACE) на 13% [319].
На тлі прийому інших арГПП‑1 спостерігали переваги щодо серцево-судинної системи та нирок; водночас результати мережевого аналізу свідчать, що семаглутид найімовірніше здатен зменшити частоту випадків інфаркту міокарда та інсульту, але інші арГПП‑1 не були систематично перевірені за допомогою парних біопсій печінки в людей із НАСГ [321, 287].
2.5. Який вплив чинить баріатрична хірургія на захворювання печінки та КМР, пов’язані з НАЖХП або НАСГ у дорослих?
Встановлено, що баріатрична хірургія забезпечує стійку втрату ваги з поліпшенням перебігу поширених при НАЖХП супутніх захворювань, таких як гіпертензія, апное уві сні, атерогенна дисліпідемія, гіперглікемія з частим розвитком ЦД та зниження ризику розвитку ССЗ і гепатоцелюлярної карциноми (ГЦК) [116-118, 120, 121, 322].
Втрата ваги в результаті баріатричної хірургії поліпшує перебіг НАЖХП, що підтверджується результатами візуалізаційних методів або гістологічного дослідження печінки.
Є обмежені дані щодо лікування НАСГ за допомогою ендоскопічної та метаболічної терапії (EBMT), яка передбачає введення внутрішньошлункового балона (IGB), ендоскопічну рукавну гастропластику (ESG) та аспіраційну терапію за допомогою створення гастростоми.
На відміну від суттєвих доказів переваг баріатричної хірургії для кардіометаболізму та печінки при НАЖХП, EBMT є менш ефективною і коротко- і довгострокові дані щодо неї більш обмежені.
Висновки
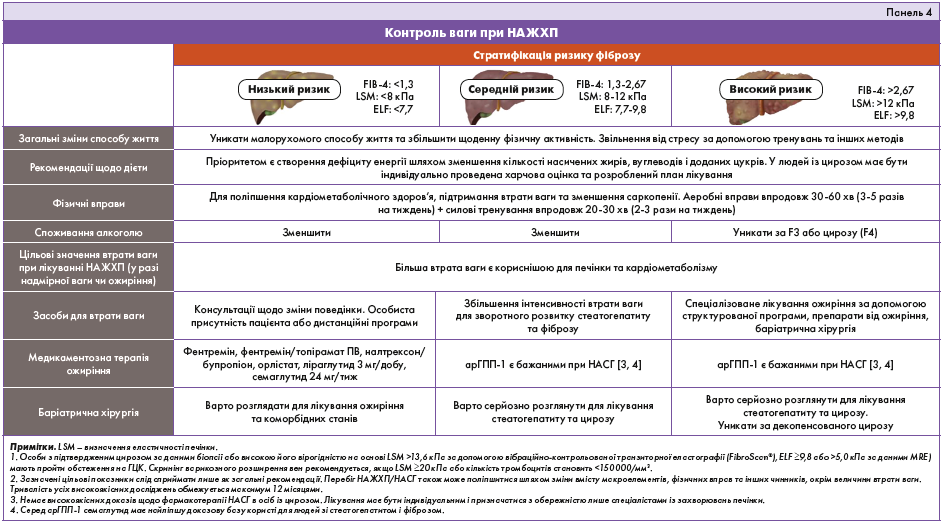
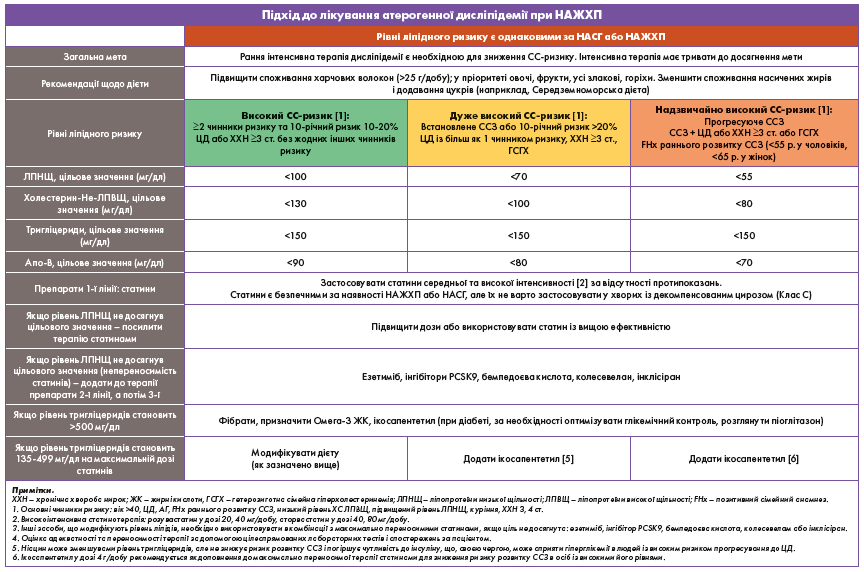
В ендокринологів і клініцистів первинної ланки є ідеальні можливості для раннього виявлення осіб із групи ризику, щоб запобігти розвитку цирозу та прогресуванню супутніх захворювань. Скринінг має передбачати розрахунок індивідуального ризику фіброзу печінки (FIB‑4), а також визначення додаткових біомаркерів плазми і/або проведення візуалізаційних досліджень печінки на основі стратифікації ризику фіброзу на низький, невизначений або високий ризик розвитку цирозу в майбутньому, з направленням до гепатолога осіб із підвищеним ризиком. Зміни способу життя, що забезпечують дефіцит енергії за надмірної ваги або ожиріння, а також поліпшення кардіометаболічного здоров’я є важливими для зниження ризику розвитку ССЗ. Лікування має полягати в призначенні препаратів для зниження ваги, зокрема арГПП‑1 із доведеною користю при стеатогепатиті, а також у застосуванні баріатричної хірургії. Пацієнтам із ЦД 2 типу та НАСГД треба віддавати перевагу деяким препаратам від ЦД, таким як піоглітазон і арГПП‑1, особливо при невизначеному або високому ризику розвитку цирозу в майбутньому. Лікування також має передбачати ретельний контроль таких чинників ризику розвитку ССЗ, як гіпертензія та атерогенна дисліпідемія (панель 4).
У педіатричній популяції НАЖХП викликає все більше занепокоєнь, адже медичні працівники недостатньо інформовані про цю проблему. Відсутність необхідної кількості доказів щодо оптимальних методів діагностики й лікування є основною перешкодою, оскільки поточна допомога базується на ранній діагностиці та сприянні змінам способу життя. Швидкі зміни в діагностичних підходах і в розробці препаратів забезпечать нові можливості для ендокринологів та інших медичних працівників, залучених до лікування НАЖХП.
Список літератури – у редакції.
Реферативний огляд статті Cusi K. et al. American Association of Clinical Endocrinology Clinical Practice Guideline for the Diagnosis and Management of Nonalcoholic Fatty Liver Disease in Primary Care and Endocrinology Clinical Settings. Co-Sponsored by the American Association for the Study of Liver Diseases (AASLD). Endocrine Practice. 28 (2022). 528-562.
Підготувала Дарина Павленко
Повну версію дивіться: https://www.endocrinepractice.org/article/S1530-891X(22)00090-8/fulltext
Тематичний номер «Діабетологія. Тиреоїдологія. Метаболічні розлади» № 3 (63) 2023 р.