25 січня, 2024
Гострий бронхіт. Раціональне ведення пацієнтів
 Гострий бронхіт (ГБ) – актуальне питання сучасної клінічної практики. Одним з основних його симптомів є гострий кашель [1]; згідно зі статистикою Європейського Союзу, кашель – причина половини нових зареєстрованих звернень до лікаря загальної практики [2]; він має не лише суттєве суто медичне значення, а й є серйозною соціально-економічною проблемою через значне навантаження і витрати на систему охорони здоров’я. Водночас варто зауважити, що ГБ - одна з найчастіших причин нераціонального призначення препаратів антибіотиків (АБ) [3]. Вищезазначене ілюструє актуальність проблеми ГБ у сучасній клінічній практиці та необхідність пошуку оптимальних підходів до лікування ГБ, де особлива увага має приділятися раціональному призначенню АБ.
Гострий бронхіт (ГБ) – актуальне питання сучасної клінічної практики. Одним з основних його симптомів є гострий кашель [1]; згідно зі статистикою Європейського Союзу, кашель – причина половини нових зареєстрованих звернень до лікаря загальної практики [2]; він має не лише суттєве суто медичне значення, а й є серйозною соціально-економічною проблемою через значне навантаження і витрати на систему охорони здоров’я. Водночас варто зауважити, що ГБ - одна з найчастіших причин нераціонального призначення препаратів антибіотиків (АБ) [3]. Вищезазначене ілюструє актуальність проблеми ГБ у сучасній клінічній практиці та необхідність пошуку оптимальних підходів до лікування ГБ, де особлива увага має приділятися раціональному призначенню АБ.
Згідно з визначенням, запропонованим експертами Європейського респіраторного товариства, ГБ – це гостре захворювання, що розвивається в пацієнта за відсутності хронічного захворювання легень; характеризується кашлем (продуктивним або непродуктивним), а також іншими скаргами чи симптомами, що свідчать про інфекцію нижніх дихальних шляхів (ІНДШ) (відходження мокротиння, задишка, хрипи в легенях, дискомфорт або біль у грудній клітці), а також не мають іншого пояснення, як, наприклад, синусит або астма [1]. Одразу звертає на себе увагу наявність конкретних критеріїв виключення ГБ, як-от бронхіальна астма, хронічне обструктивне захворювання легень, а також акцент на появі в пацієнта кашлю; водночас інші симптоми, як-от задишка, біль у грудній клітці тощо, можуть бути як наявні, так і відсутні. Отже, хоча ГБ і не можна назвати «діагнозом виключення» в клінічній практиці, він потребує наявності певних критеріїв і умов для його встановлення.
Діагностика ГБ потребує уваги до етіології, адже вона може бути різноманітною. Здебільшого ГБ – вірусне захворювання, зумовлене такими збудниками, як корона-, рино- та аденовіруси. Можлива і бактеріальна етіологія; в такому разі найімовірнішими збудниками будуть M. pneumoniae, С. pneumoniae та B. pertussis. Цілком можливо, що будуть виділені й звичніші респіраторні патогени: S. pneumoniae, H. influenzae, M. catarrhalis, проте слід зазначити, що їхня здатність спричиняти ГБ у дорослих без супутнього захворювання легень наразі не доведена [4]. Також існує можливість ГБ неінфекційної етіології: вдихання алергенів на роботі чи вдома, куріння тютюну або марихуани, вдихання аміаку, інших повітряних полютантів.
Під час діагностики ГБ насамперед слід звертати увагу на наявність кашлю, який у типових випадках є гострим, тобто його тривалість складає від 1 до 3 тиж. Серед додаткових ознак: відходження мокротиння, задишка, утруднене гучне дихання, біль у грудній клітці, підвищення температури тіла, а також фізикальні ознаки. Для уточнення діагнозу можна застосувати додаткові методи дослідження (як лабораторні, так й інструментальні), зокрема візуалізаційні. Однак поширеним є застосування рентгенографії органів грудної клітки, що, на жаль, часто можна спостерігати у вітчизняній клінічній практиці, а це неправильно.
Показання для застосування рентгенографії органів грудної клітки в хворого на ГБ:
- частота серцевих скорочень >100 уд./хв;
- частота дихальних рухів >24 д. р./хв;
- температура тіла >38 °C;
- аускультативні дані, що свідчать про можливу наявність випоту в легенях.
Крім того, згідно з даними систематичного огляду рандомізованих клінічних досліджень (РКД), проведеного групою авторів Кокранівської співпраці, рутинна рентгенографія органів грудної клітки не впливає на клінічні результати в дорослих і дітей, які звертаються до лікаря з ознаками та симптомами, що свідчать про ІНДШ, хоча цей висновок може бути послаблений ризиком упередженості досліджень і відсутністю доступних повних даних [5].
Гнійне мокротиння не свідчить про бактеріальну інфекцію в легенях, а є зазвичай наслідком активності лейкоцитів – складової імунної відповіді організму на інфекцію чи запалення. Гнійне мокротиння містить білий кров’яний шар, який складається зі значної кількості лейкоцитів. Це може надати мокротинню густоти та кольору, який асоціюється із гноєм. Однак важливо враховувати, що не завжди гнійне мокротиння свідчить про бактеріальну інфекцію в легенях за ГБ. Такі симптоми можуть спостерігатися у вірусних інфекціях або бути результатом запалення без наявності бактерій. Отже, далеко не в усіх випадках необхідно відразу робити рентген органів грудної клітки та призначати АБ.
В клінічній ситуації, коли лікар бачить пацієнта з кашлем, мокротинням, підвищенням температури тіла та загальними ознаками астенічного синдрому (як реакції на інфекцію), спостерігає зміни в аускультативній картині це зумовлює формування швидкого висновку щодо призначення АБ. І дійсно, будь-яка складна проблема має просте рішення, але зазвичай воно неправильне. Слід згадати низку особливостей ГБ, адже вони можуть спричинити появу зовсім інших міркувань у контексті лікування, зокрема призначення АБ.
Етіологія ГБ – здебільшого вірусна, а АБ не діють на віруси. Така ситуація із ГБ неунікальна, адже гострий риносинусит (ГС) також може мати як вірусну етіологію, так і бактеріальну, проте важливим є співвідношення, оскільки на бактерії припадає усього від 0,5 до 2%; лише тоді можна говорити про гострий бактеріальний риносинусит, а решта випадків (>98%) зумовлена вірусами [6]. Однак є і контраргументи. 95% хворих на негоспітальну пневмонію кашляють, але в чинних національних і міжнародних рекомендаціях обговорюється застосування саме АБ, а не протикашльових, експекторантів та інших засобів, які б можна було застосувати проти кашлю. Отже, можна дійти висновку, що АБ – це не препарати для лікування кашлю, але вони щонайменше можуть впливати не результати в хворих із кашлем (нехай і в непрямий спосіб).
У рекомендаціях Європейського респіраторного товариства надано показання до застосування АБ при ГБ [1], що передбачено для таких ситуацій:
- АБ слід призначити хворим із передбачуваною або безсумнівною пневмонією;
- АБ можуть призначатися хворим з ІНДШ і тяжкими супутніми захворюваннями:
- окремі види загострень ХОЗЛ;
- серцева недостатність;
- інсулінозалежний цукровий діабет;
- тяжкі неврологічні розлади (інсульт тощо).
В 2017 році опубліковано систематичний огляд 17 РКД (≈5000 учасників) у пацієнтів із ГБ [7]. Лікування АБ порівнювалося із плацебо та відсутністю лікування.
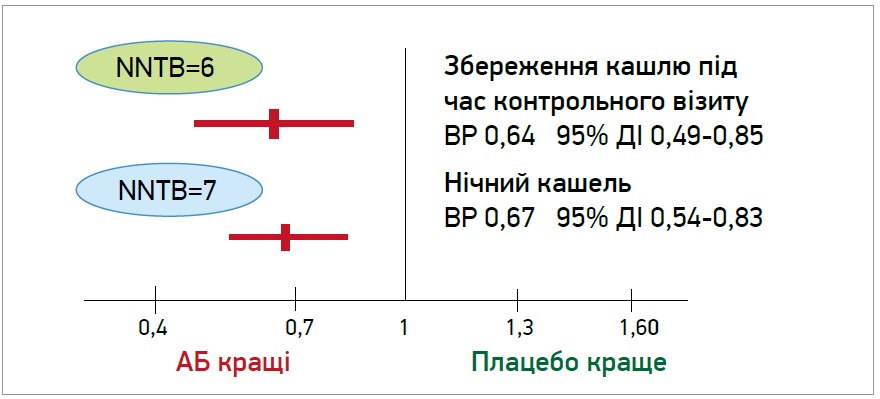
Результати свідчать про доцільність призначення антибіотикотерапії хворим на ГБ, оскільки статистично значуще зменшувалася кількість хворих, у яких зберігався кашель під час контрольного візиту, а також нічний кашель (p<0,05) (рис. 1).
Рис. 1. Порівняльна ефективність АБ і плацебо в хворих на ГБ
Щоб хоча б в 1 пацієнта вдалося досягти такого ефекту, потрібно пролікувати 6 або 7 хворих, яким АБ не показані, отже, що змушує зовсім по іншому інтерпретувати дані.
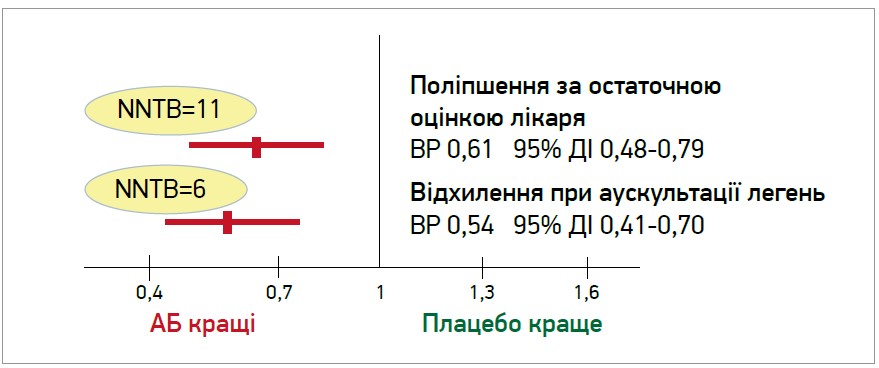
Те саме стосується поліпшення за остаточною оцінкою лікаря, а також позитивної динаміки аускультативної картини (p<0,05) (рис. 2).
Рис. 2. Порівняльна ефективність АБ і плацебо в хворих на ГБ
Найважливішими є такі параметри – кількість днів, коли пацієнт відчуває себе хворим, а також кількість днів обмеження активності. За цими параметрами АБ продемонстрували перевагу (p<0,05) порівняно із плацебо, проте в абсолютних цифрах ця статистична перевага не має клінічного значення, адже кількість днів, коли пацієнт відчуває себе хворим (за умови застосування АБ), зменшилася всього на 15 год, а кількість днів обмеження активності – на 12 год. Звісно, при застосуванні АБ збільшується кількість небажаних лікарських явищ, асоційованих з їхнім застосуванням. Ці висновки були підтверджені в подальших дослідженнях [8]. Отже, призначення АБ за ГБ зазвичай не є виправданим, а також асоціюється зі збільшенням кількості побічних ефектів. Стратегії боротьби з антибіотикорезистентністю багатьох європейських країн, зокрема Норвегії, спрямовані на зменшення призначень АБ при інфекціях дихальних шляхів, зокрема АБ широкого спектра дії, наприклад, перехід до ширшого використання феноксиметилпеніциліну [9].
Отже, в пацієнтів із ГБ АБ призначаються за:
- підозри на кашлюк (винятково в продромальній фазі захворювання, тобто до 21-ї доби) [10];
- тяжкого загального стану;
- підозри на пневмонію;
- високого ризику ускладнень через супутні тяжкі серцево-судинні захворювання, хвороби нирок, печінки тощо;
- а також особам віком >65 років із ≥2 критеріями чи віком >80 років із ≥1 критерієм:
- госпіталізація попереднього року;
- діабет 1 або 2 типу;
- ХСН в анамнезі;
- поточний прийом глюкокортикоїдів внутрішньо.
АБ слід призначати винятково за наявності показань, а при ГБ ці показання є досить обмеженими з огляду на переважно вірусну етіологію захворювання [11].
З огляду на вищезазначене постає таке запитання: чим лікувати ГБ, якщо призначення АБ можливе лише в досить обмеженій кількості клінічних ситуацій?
Експерти Європейського респіраторного товариства висловилися проти застосування експекторантів, протикашльових, муколітичних, антигістамінних, інгаляційних кортикостероїдів і бронходилататорів для лікування кашлю за ІНДШ, зокрема при ГБ, лікарями первинної ланки [1]. Ця теза підтверджується відсутністю відповідних систематичних оглядів і метааналізів досліджень, які б могли підтвердити ефективність вищезазначених груп препаратів, зокрема в базі даних авторів Кокранівської співпраці, яка є однією із найповажніших джерел доказової інформації [12]. Проте існують обмежені дані щодо β2-агоністів, але їхнє застосування не впливало на перебіг гострого кашлю за відсутності відхилень при обстеженні легень; водночас застосування β2-агоністів було пов’язано з виникненням тремору та нервозності в дорослих; у цьому систематичному огляді також був задіяний і педіатричний контингент хворих, але дані не досягли статистичної значущості [13]. З огляду на незначну кількість учасників-дітей можна припустити, що побічні ефекти в разі застосування β2-агоністів проявилися б за збільшення кількості учасників. Що стосується застосування безрецептурних препаратів за ГБ, то доказова база попри значну кількість досліджень та учасників є гетерогенною [14]. Можна припустити, що одним із ключових факторів є те, що це комбіновані препарати, адже вони можуть включати протикашльові засоби, експекторанти, симпатоміметики та/або антигістамінні (нерідко разом із заспокійливими препаратами), отже, може бути досить складно визначити, який саме компонент надає потрібний терапевтичний ефект.
Досить звичними у вітчизняній клінічній практиці є муколітики, експекторанти та протикашльові засоби, але вони не мають доказової бази при ГБ і не рекомендовані до застосування, що залишає лише одну групу лікарських засобів, які підходять для лікування ГБ, мають доказову базу, а також рекомендовані для застосування в клінічних рекомендаціях (як національних, так і міжнародних). Це – лікарські засоби рослинного походження.
Для успішного застосування рослинних лікарських засобів у сучасній клінічній практиці слід ураховувати низку особливостей цієї групи препаратів, вимоги до них, без дотримання яких успішне досягнення терапевтичного ефекту є неочевидним. Слід звернути увагу на політерапевтичність ефектів препаратів рослинного походження – кожен із них забезпечується окремим компонентом препарату, але в клінічній практиці буває складно визначити, який саме компонент забезпечує конкретний ефект, оскільки в багатьох випадках склад препарату рослинного походження є недостатньо вивченим, що спричиняє обмежене розуміння властивостей, якими цей препарат володіє, отже, недостатньо грамотними є інструкції з застосування [15].
В сучасній клінічній практиці загальноприйнятим є використання стандартизованих препаратів, під час виробництва яких застосовуються стандарти GMP (Good Manufacturing Practice) [16], проте переважна кількість рослинних лікарських засобів не є стандартизованою, тобто виробляється без урахування стандартів GMP, що зумовлює біохімічну негомогенність від 1,5 до 4 разів навіть у рамках одного виду. Звісно, це впливає і на клінічні результати, роблячи ефекти таких фармакотерапевтичних втручань цілком непередбачуваними та потенційно небезпечними. На сьогодні міф про «безпечність» рослинних лікарських засобів не витримує критики [17]. Також маємо констатувати, що в переважної більшості рослинних лікарських засобів, що застосовуються для терапії ГБ (гострого кашлю), відсутня серйозна доказова база. В базі даних авторів Кокранівської співпраці опубліковано систематичний огляд досліджень ефективності китайських лікарських трав у лікуванні ГБ. Проте із 74 досліджень, які було включено до огляду, жодного не вдалося визнати рандомізованим клінічним через недотримання існуючої методології. Наразі не можна зробити обґрунтованих і сталих висновків щодо ефективності та профілю безпеки китайських лікарських трав [18]. Слід зауважити, що такий результат, імовірно, обумовлений порушеннями методології, різною якістю включених досліджень та особливостями рослинних лікарських засобів, про які було зазначено вище, тому це питання потребує подальшого дослідження з акцентом на особливості, принципи східної, китайської медицини.
Ситуація з доказовою базою окремих фітопрепаратів у західній півкулі є набагато позитивнішою, зокрема, провідну позицію в просуванні фітомедицини займає Німеччина. Так, у 2015 році опубліковано огляд досліджень, де оцінювали стан доказової бази фітопрепаратів у лікуванні ГБ [19]. З 11 доступних для аналізу досліджень 4 присвячувалося різним фітопрепаратам (сухий екстракт чебрецю і кореня примули, рідкий екстракт чебрецю та листя плюща звичайного, рідкий екстракт чебрецю і настоянка кореня примули, препарат настурцій та кореня хріну) [20-23]. У всіх 4 дослідженнях продемонстровано позитивний ефект відповідних препаратів при ГБ, проте звертає на себе увагу те, що вони існують в єдиному екземплярі та виконані одними дослідниками. Решта досліджень присвячувалися препарату EPs® 7630, який є екстрактом кореня південноафриканської герані (P. sidoides); в Україні препарат зареєстровано під назвою Умкалор®. Умкалор® наразі – найдослідженіший препарат рослинного походження, який має показання для застосування при ГБ. Це один із небагатьох препаратів рослинного походження, який є стандартизованим, тобто виробляється відповідно до стандартів GMP. Як і інші препарати рослинного походження, різні компоненти препарату Умкалор® (EPs® 7630) забезпечують низку клінічно значущих ефектів: антибактеріальний, противірусний, а також стимуляцію неспецифічних захисних механізмів, окрім того, він має антиоксидантні властивості тощо [24]. Ефективність препарату Умкалор® (EPs® 7630) доведена в багатьох плацебо-контрольованих дослідженнях, зокрема, продемонстровано зникнення кашлю, виділення мокротиння, а також інших симптомів ГБ до 7-ї доби захворювання порівняно із плацебо (p<0,05) в систематичному огляді, опублікованому в базі даних авторів Кокранівської співпраці [25].
Звертає на себе увагу ефективність препарату Умкалор® (EPs® 7630) в різних вікових групах; його можна застосовувати в дітей віком від 1 року. Продемонстровано ефективність у зменшенні тривалості й інтенсивності кашлю, припинення виділення мокротиння, а також швидше поліпшення та одужання, що, своєю чергою, дозволяє повернутися до звичного способу та ритму життя в усіх випадках і в усіх вікових групах (p<0,05) [26]. Умкалор® (EPs® 7630) внесено до національних і міжнародних рекомендацій [11, 27]. Показання до застосування препарату Умкалор® (EPs® 7630) не обмежуються ГБ, оскільки є можливість використовувати його як ефективний засіб лікування інфекцій верхніх дихальних шляхів (звичайна застуда, ГРВІ, ГС), що підтверджується включенням P. sidoides до рекомендацій EPOS2020 року [28].
Отже, з огляду на всі доступні для аналізу наукові дані та клінічний досвід станом на сьогодні Умкалор® (EPs® 7630):
- є препаратом вибору в лікуванні ГБ, який має призначатися одразу після встановлення діагнозу, а також одним із небагатьох стандартизованих лікарських засобів рослинного походження, що виробляється з дотриманням усіх стандартів GMP;
- має потужну доказову базу, тривалий досвід клінічного застосування, зокрема в Україні;
- є універсальним препаратом, який можна застосовувати як у дорослих, так і в дітей; він має декілька лікарських форм (сироп, розчин, таблетки), що робить його зручним у використанні.
Список літератури знаходиться в редакції.