18 грудня, 2021
Негоспітальна пневмонія: диференційна діагностика в період пандемії COVID-19
24 листопада відбулася фахова школа «Ведення пацієнтів із респіраторними захворюваннями під час пандемії COVID-19». Чимало уваги було приділено проблемам уражень легень при коронавірусній хворобі, диференціальній діагностиці та терапевтичній тактиці. Провідний науковий співробітник ДУ «Національний інститут фтизіатрії і пульмонології ім. Ф. Г. Яновського НАМН України» (м. Київ), доктор медичних наук Ярослав Олександрович Дзюблик представив доповідь, присвячену особливостям диференційної діагностики первинної вірусної та бактеріальної пневмонії.
На початку промови спікер зазначив, що в епоху пандемії COVID‑19 проблема диференційної діагностики між первинною вірусною пневмонією, бактеріальною пневмонією та низкою інших захворювань, що супроводжуються розвитком проліферативних змін у легеневій тканині, набуває особливого значення.
Під негоспітальною пневмонією (НП) слід розуміти гостре захворювання, що з’явилося в позалікарняних умовах (або було діагностовано в перші 48 год від моменту госпіталізації); супроводжується типовими симптомами інфекції нижніх дихальних шляхів (лихоманка, кашель, виділення мокротиння (може бути гнійним), біль у грудях, задишка) та рентгенологічними ознаками нових вогнищево-інфільтративних змін у легенях за відсутності очевидної діагностичної альтернативи.
Важливим аспектом діагностики НП є виключення тих патологічних процесів, що проявляються патологічними змінами в легеневій тканині. Особливо це стосується ситуацій, коли стандартне лікування не надає очікуваного ефекту та стан пацієнта прогресивно погіршується.
Діагноз НП вважається «визначеним» за наявності в хворого рентгенологічно підтвердженої вогнищевої інфільтрації легеневої тканини та не менше двох із таких клінічних ознак:
- гострий початок захворювання з температурою тіла >38 ºС;
- кашель з виділенням мокротиння;
- фізикальні ознаки (притуплений або тупий перкуторний звук, ослаблене та/або шорстке бронхіальне дихання, фокус дзвінких дрібнопухирцевих хрипів та/або крепітації);
- лейкоцитоз / зміни в лейкоцитарній формулі.
Діагноз НП вважається «ймовірним» за відсутності чи неможливості отримання рентгенологічного підтвердження вогнищевої інфільтрації у легенях, при наявності епідеміологічного анамнезу, скарг хворого та виявлених у пацієнта відповідних фізикальних ознак.
Діагноз НП «малоймовірний» у хворих із лихоманкою, а також зі скаргами на кашель, задишку, виділення мокротиння та/або біль у грудях за відсутності фізикальних даних й неможливості проведення рентгенологічного дослідження органів грудної клітки.
Безперечно, інформативнішим методом обстеження вважається комп’ютерна томографія органів грудної клітки (КТ ОГК). Утім, цей спосіб вартісніший і супроводжується більшим променевим навантаженням для пацієнта, тому показаннями до застосування КТ ОГК є:
- диференційна діагностика патологічних змін у легенях і межистінні;
- уточнення даних рентгенологічного обстеження щодо розповсюдженості патологічного процесу, його локалізації, порожнин, змін лімфатичних вузлів тощо;
- виявлення змін у разі їхньої відсутності на оглядовій рентгенограмі попри наявні симптоми (наприклад, у випадку атипової пневмонії);
- заміна інвазивних методів обстеження (наприклад, бронхографія);
- виявлення патології судин;
- оцінка динаміки й ефективності лікування;
- патологія кістково-м’язового апарату грудної клітки (пухлини, остеомієліт);
- захворювання плеври.
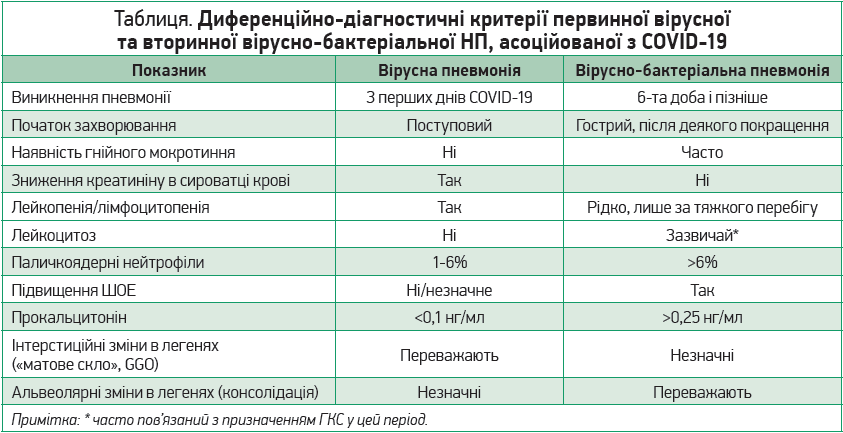
Основною рентгенологічною ознакою НП є інфільтрація, що з’являється через накопичення запального ексудату в респіраторних відділах. Зміни частіше мають однобічний характер, розповсюджуються на один або два бронхолегеневих сегменти. Рентгенологічна картина НП визначається типом інфільтрації легеневої тканини та стадією запального процесу.
На сьогодні пропонують розрізняти три основні типи пневмонічної інфільтрації: плевропневмонічний (S. pneumoniae, К. pneumoniae), бронхопневмонічний (S. аureus), інтерстиційний (М. рneumoniae, первинно-вірусні пневмонії).
У випадку пневмонії, зумовленої SARS-CoV‑2, спостерігається інтерстиційна пневмонічна інфільтрація.
Типова КТ‑симптоматика ураження легень при COVID‑19 містить такі ознаки:
- симптом «матового скла», двобічне залучення, периферійний розподіл і мультилобарна (в >1 частці) локалізація, ущільнення паренхіми у вигляді консолідації та поєднання симптому «матового скла» й консолідації;
- значно рідше реєструються ретикулярні зміни внаслідок потовщення міжчасточкових перетинок, halo sign-симптом ореола/німба, пористість, яка нагадує патерн crazy paving;
- на відміну від класичного патерну пористість crazy paving у випадку COVID‑19 є дрібнішою, відображає здебільшого потовщення міжацинарних інтерстиційних структур.
На ранніх стадіях COVID‑асоційованої пневмонії у рентгенологічній картині переважає симптом «матового скла». Із 2-го тиж захворювання площа ураження у вигляді «матового скла» починає поступово зменшуватися, поступаючись місцем явищам консолідації та ретикуляції.
У незначної кількості пацієнтів (6-8%), особливо в тих, хто потребує перебування у відділенні інтенсивної терапії з використанням ШВЛ, з’являється бактеріальна коінфекція або суперінфекція, в результаті чого розвивається вторинна вірусно-бактеріальна пневмонія.
Дуже важливо вчасно запідозрити та діагностувати розвиток вторинної вірусно-бактеріальної пневмонії, оскільки від цього залежать стратегія лікування і прогноз.
На жаль, єдиного критерію, що дозволив би точно встановити наявність вірусної або бактеріальної пневмонії, не існує, тому рекомендується комплексно оцінювати результати клінічних, лабораторних та інструментальних досліджень: клінічний аналіз крові, С‑реактивний білок, прокальцитонін, КТ легень, динаміка симптомів тощо (табл.).
Клінічний випадок 1
Чоловік, 40 років, помірна зайва маса тіла, без супутніх захворювань. Госпіталізований до однієї з перепрофільованих київських лікарень.
Лихоманка 39,3 °C, задишка, помірний сухий кашель, SpO2 92%, ПЛР‑тест на SARS-CoV‑2 негативний.
Лейкоцити – 3,9х109/л, ШОЕ – 18 мм/год, прокальцитонін – 0,09 нг/мл, D‑димер – 2,1 мгк/мл.
Призначено азитроміцин і противірусні засоби.
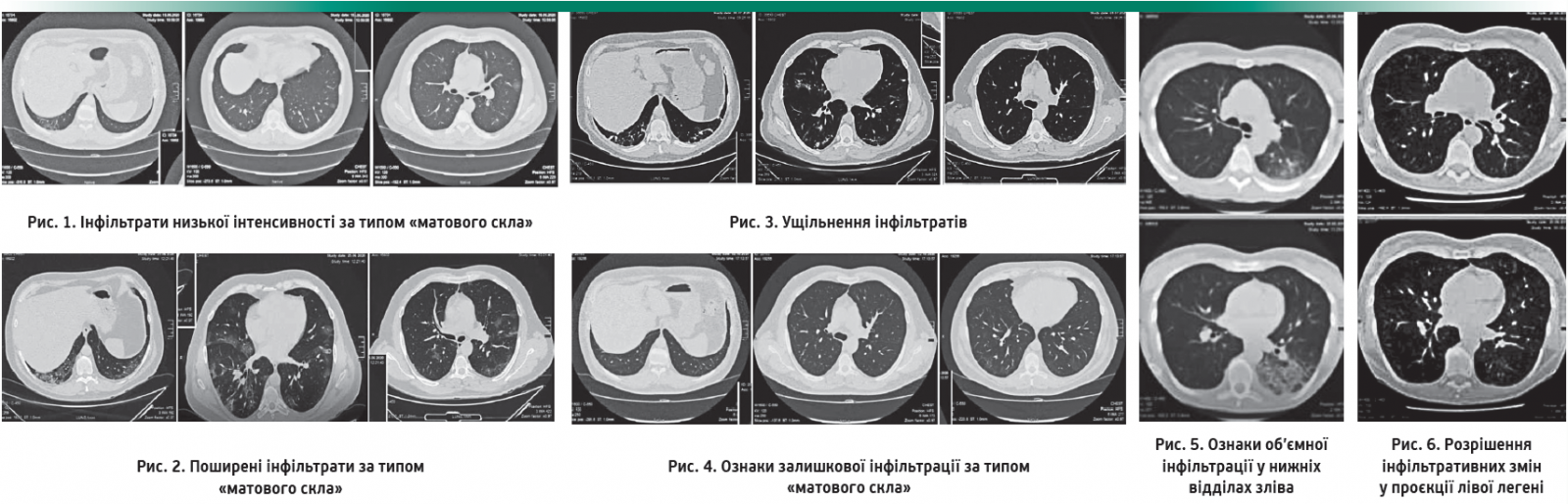
КТ ОГК від 18.06.2020 р. – подекуди незначні фокальні інфільтрати низької інтенсивності за типом «матового скла» (рис. 1).
Через декілька днів після призначеного лікування стан пацієнта почав погіршуватися, збільшилися прояви дихальної недостатності.
КТ ОГК від 25.06.2020 р. – поширені інфільтрати за типом «матового скла» (рис. 2).
Пацієнту були призначені системні кортикостероїди та проведена оксигенотерапія.
Спостерігалася позитивна динаміка лікування.
10.07.2020 р. хворого виписано.
КТ ОГК від 09.07.2020 р. – відзначається ущільнення інфільтратів (рис. 3).
02.10.2020 р. хворий з’явився для контрольного обстеження. Почувається цілком здоровим, скарги відсутні.
КТ ОГК від 02.10.2020 р. – спостерігаються ледь помітні ознаки залишкової інфільтрації за типом «матового скла» (рис. 4).
Клінічний випадок 2
НП, ІІІ клінічна група.
Жінка, 58 років, психолог, не курить, без супутньої соматичної патології.
Захворіла гостро з лихоманкою до 39,5 °C. На 3-тю добу з’явився непродуктивний кашель; із 4-ї доби наявні болі в лівій половині грудної клітки. Виражена інтоксикація. Із 2-ї доби приймала кларитроміцин 500 мг 1 р/добу (в анамнезі алергія на пеніцилін).
На 6-ту добу від початку захворювання (після того, як сімейний лікар вислухав крепітацію зліва, а стан пацієнтки продовжував погіршуватися) жінку було вирішено госпіталізувати.
Під час госпіталізації відзначалися помірна гіпоксемія (SpO2 91%), тахікардія (118 уд./хв), температура тіла – 38,1 °C. В нижніх відділах лівої легені – зона крепітації на тлі послабленого везикулярного дихання.
Лабораторні показники: еритроцити – 4,58х1012/л, лейкоцити – 11,3х109/л, ШОЕ – 51 мм/год, прокальцитонін – 0,9 нг/мл.
КТ ОГК від 20.04.2021 р. – ознаки об’ємної інфільтрації у нижніх відділах зліва (рис. 5).
Лікування: призначено моксифлоксацин за ступінчастою схемою. В перші 3 доби – моксифлоксацин у дозі 400 мг внутрішньовенно; із 4-ї доби – моксифлоксацин у дозі 400 мг усередину. Загальна тривалість антибіотикотерапії моксифлоксацином склала 10 діб.
Супутня терапія: інфузії кристалоїдів, карбоцистеїн, ібупрофен.
Контрольна КТ ОГК від 18.05.2021 р. – суттєве розрішення інфільтративних змін у проєкції лівої легені (рис. 6).
Підготував В’ячеслав Килимчук