24 квітня, 2021
Підводні камені в діагностиці глаукоми: діалог офтальмолога з нейроофтальмологом
 Нещодавно в рамках дистанційно-освітнього проєкту із сертифікацією Ophtalmic iSCHOOL відбувся онлайн-семінар «Глаукома чи не глаукома? Міждисциплінарна експерт-зустріч офтальмолога та нейроофтальмолога». Ведучою та співрозмовником була голова правління громадської спілки «Всеукраїнський альянс офтальмологів», доктор медичних наук, професор Оксана Петрівна Вітовська. Як запрошений експерт слово мала старший науковий співробітник ДУ «Інститут нейрохірургії ім. А.П. Ромоданова НАМН України», голова правління Української нейроофтальмологічної асоціації, нейроофтальмолог, лікар вищої категорії, доктор медичних наук Віра Анатоліївна Васюта.
Нещодавно в рамках дистанційно-освітнього проєкту із сертифікацією Ophtalmic iSCHOOL відбувся онлайн-семінар «Глаукома чи не глаукома? Міждисциплінарна експерт-зустріч офтальмолога та нейроофтальмолога». Ведучою та співрозмовником була голова правління громадської спілки «Всеукраїнський альянс офтальмологів», доктор медичних наук, професор Оксана Петрівна Вітовська. Як запрошений експерт слово мала старший науковий співробітник ДУ «Інститут нейрохірургії ім. А.П. Ромоданова НАМН України», голова правління Української нейроофтальмологічної асоціації, нейроофтальмолог, лікар вищої категорії, доктор медичних наук Віра Анатоліївна Васюта.
На початку виступу Віра Анатоліївна повідомила, що Українська нейроофтальмологічна асоціація створена з метою об’єднання офтальмологів, нейроофтальмологів, нейрохірургів, неврологів та інших спеціалістів нашої країни для обміну досвідом і поглиблення знань щодо офтальмології, а також запросила всіх охочих приєднатися до Асоціації через офіційну сторінку в соціальній мережі Facebook, де обговорюються цікаві клінічні випадки й новини сучасної нейроофтальмології. Одним із проєктів, започаткованих асоціацією, є міждисциплінарний семінар «Нейроофтальмологічні вікенди», в якому беруть участь відомі та досвідчені представники різних спеціальностей із доповідями на актуальні теми, котрі діляться інформацією, що може бути корисною для багатьох лікарів різних спеціальностей в їхній практичній діяльності.
Онлайн-семінар розпочався з аналізу клінічного випадку, котрий описала та продемонструвала за допомогою слайдів професор О. П. Вітовська.
Клінічний випадок № 1
Пацієнтка віком 76 років звернулася до офтальмолога зі скаргами на розмитість зору правого ока, що триває протягом року та не піддається повній корекції. Під час опитування виявлено супутню патологію – контрольована гіпертензія, мігрені. Об’єктивно: артифакія на обох очах протягом 6 років. 3 роки тому при зверненні до іншого офтальмолога встановлено попередній діагноз «Підозра на глаукому», але пацієнтка на контрольні огляди не з’являлася. З’ясовано, що хворих на глаукому в роду не було. Гострота зору: OD – 0,7 (із корекцією cyl – 0,75×100), OS – 1,0, внутрішньоочний тиск (ВОТ) OD – 12 мм рт. ст., OS – 11 мм рт. ст. Пахіметрія OD – 481 мкм, OS – 505 мкм. Кути відкриті, ознаки дисперсії пігменту чи псевдоексфоліативного синдрому відсутні, інтраокулярна лінза прозора, фіксація правильна.
«На що насамперед варто звернути увагу під час діагностичного пошуку в цьому випадку?», – адресувала своє запитання професор О. П. Вітовська колезі.
Віра Анатоліївна рекомендувала під час огляду очного дна насамперед звернути увагу на наявність деколорації (збліднення) диска в ділянці нейроретинального пояска. Саме це має занепокоїти лікаря. Враховуючи те, що в пацієнтки знижена гострота зору, котрий корегується незадовільно, а також у зв’язку з відсутністю відомих причин, що могли би це зумовити, він повинен ухвалити рішення про подальше (ретельніше) обстеження; наступним етапом має стати оптична когерентна томографія й вимірювання полів зору.
На це Оксана Петрівна озвучила результати проведеного обстеження пацієнтки: оптична когерентна томографія обох очей продемонструвала, що в правому оці є патологічні зміни – витончення шарів нервових волокон. Про що це може свідчити?
Коментуючи отримані дані, Віра Анатоліївна запропонувала звернути особливу увагу на асиметрію патоморфологічного стану очей і підкреслила важливість проведення двобічного томографічного обстеження навіть у випадку, якщо гострота зору одного ока в нормі. Потоншення шару перипапілярних волокон з одного боку дає привід для підозри на глаукому та проведення ретельнішої диференційної діагностики.
О.В.: З якою саме патологією в цьому випадку потрібно проводити диференційну діагностику? Чи є підстави запідозрити, наприклад, передню ішемічну нейропатію?
В. В.: Ні, підстав недостатньо. З огляду на характер скарг пацієнтки доцільно запідозрити хронічний перебіг патологічного процесу. Для уточнення діагнозу варто виконати ультразвукове дослідження магістральних судин голови та шиї.
О.В.: А якщо звернути увагу на розмір диска зорового нерва ураженого ока, то, порівнюючи його з розміром диска здорового ока, на цій стадії діагностики можна припустити, що ці ознаки свідчать про часткову атрофію зорового нерва.
В. В.: Так. Окрім того, враховуючи стан пацієнтки та наявні дані обстежень, необхідно проводити диференційну діагностику між нормотензивною глаукомою й компресійною оптичною нейропатією. Саме тому для остаточного уточнення в такому випадку має сенс виконати МРТ головного мозку та скерувати пацієнтку на консультацію до нейроофтальмолога.
О.В.: А чи могла в такій ситуації спостерігатися постзастійна оптикопатія при повторних гіпертонічних кризах із підвищеним внутрішньочерепним тиском?
В. В.: Сумнівно. Взагалі слід пам’ятати, що завжди існують два шляхи розвитку застою: регрес, коли зміни з часом повністю зникають; при офтальмоскопії не виявляється порушень на очному дні (такий результат трапляється частіше), а також постзастійна атрофія нерва. Зазвичай короткочасне підвищення внутрішньочерепного тиску не спричинить розвитку застійних явищ у дисках. Для того, щоб відбулися патологічні зміни, потрібен певний час, причому спостереження доводять, що часто навіть досить тривалі застійні явища в дисках можуть не зумовлювати погіршення гостроти зору. Потрібні місяці (іноді навіть і роки) перебування в умовах постійного застою для того, щоб розвинулася очевидна постзастійна атрофія зорового нерва.
О. В.: Після ретельного аналізу всіх даних, ураховуючи мігрень в анамнезі та базуючись на результатах офтальмоскопії (збільшення фізіологічної екскавації диска зорового нерва, деколорацію диска, наявність центральної скотоми тощо), цій пацієнтці було встановлено діагноз нормотензивної глаукоми. Інше питання – ухвалення рішення щодо лікувальної тактики за такого стану. Ґрунтуючись на результатах відносно нещодавнього мережевого метааналізу, під час якого проаналізовано 114 рандомізованих клінічних досліджень, 20 275 пацієнтів, 14 молекул і плацебо та проведено порівняння ефективності препаратів першого ряду при лікуванні відкритокутової глаукоми, вирішено розпочати терапію нормотензивної глаукоми з призначення аналогів простагландинів. Саме вони, за даними метааналізу, характеризуються найбільшим гіпотензивним ефектом і мають сприятливий профіль переносимості; водночас вони мають переваги з огляду на комплаєнc, оскільки призначаються 1 р/добу. Доцільним є призначення комбінованих препаратів, до складу котрих входять аналоги простагландинів і β-блокатори; їхні очевидні переваги мають три складові – синергізм, комплаєнс і зменшення дії консерванта.
Крім того, хворі на нормотензивну глаукому потребують нейропротекторного лікування. Добре зарекомендував себе ресвератрол. Проводилося дослідження впливу цієї молекули на мікроциркуляцію та структурні зміни тканин ока при моделюванні ішемії-реперфузії сітківки в експерименті (адже саме в умовах ішемії розвивається нормотензивна глаукома). Водночас спостерігалися покращення гемодинаміки та виражена нейропротекторна дія. До того ж засіб має протизапальну (пригнічує адгезію лейкоцитів у сітківці), антиоксидантну (зменшує генерацію активних форм кисню в кришталику, збільшує активність антиоксидантних ефектів SOD‑1, HO‑1 і каталази) й антиангіогенну дії (зменшує експресію лейкотрієнів В4, ММР‑9, знижує експресію VEGF) і покращує глікемічний профіль.
Результати прийому препаратів, які містять ресвератрол, у лікуванні патології сітківки судинного генезу продемонстрували достовірне збільшення гостроти зору, значне покращення стану мікроциркуляції в бульварній кон’юнктиві, достовірне та значне збільшення діаметра звужених артерій сітківки.
Також професор О. П. Вітовська нагадала, що під час діагностики й обрання лікування за глаукоми з нормальним тиском (ГНТ) варто пам’ятати, що для цієї патології характерні різні типи розвитку ураження диска зорового нерва:
- фокальна ішемічна ГНТ – схильність до вазоспазму, мігрень. Характерною ознакою є локальний прорив нейрогліального кільця, наявність крововиливу на голівці ДТ, локальні зони ішемії сітківки;
- міопічна ГНТ, для котрої характерна помітна втрата нейрогліального кільця диска зорового нерва, за міопії високих ступенів форма голівки ДТ різко змінена, відзначається її блідість. Спостерігаються асиметрія ДТ, характерні глаукоматозні зміни поля зору: скотоми в носовій частині, формування дугоподібної скотоми;
- сенильна склеротична ГНТ, для котрої типовою є блюдцеподібна екскавація, помірні зміни полів зору та повільне прогресування нейропатії на ранньому етапі. За відсутності дефектів поля зору, близьких до точки фіксації, в похилому віці можливе спостереження.
О. В.: Анамнез і дані обстежень свідчать про те, що в зазначеної пацієнтки спостерігалася фокальна ішемічна нормотензивна глаукома, адже наявна схильність до ангіоспазмів і мігрені. Також характерними ознаками є локальні прориви кільця та зони ішемії. Крім того, за ГНТ можуть спостерігатися т. зв. міопічні диски, для котрих характерна помітна втрата нейрогліального кільця. Зазвичай це відбувається за міопії високого ступеня. Водночас відзначається блідість диска зорового нерва. У такій ситуації не просто диференціювати, чи це міопічні зміни, чи глаукомні порушення. За короткозорості діагностика глаукоми взагалі є непростим завданням і потребує уважності та додаткових обстежень.
В. В.: Необхідно мати на увазі, що за даними наукових досліджень, у 10-20% пацієнтів за нормотензивною глаукомою маскується компресивно-оптична нейропатія. Ці діагнози також буває дуже непросто диференціювати, тому в сумнівних випадках і за наявності суперечливих проявів обов’язково потрібно проводити МРТ‑дослідження.
Продовжуючи тему, Віра Анатоліївна також навела клінічний випадок із власної практики.
Клінічний випадок № 2
Пацієнтка Ж., 1972 р. н., звернулася зі скаргами на значне зниження гостроти зору на лівому оці. Зі слів пацієнтки, зір знижувався поступово протягом 4 років; останні 3 роки вона перебувала на диспансерному спостереженні в офтальмолога за місцем проживання з діагнозом відкритокутової глаукоми. Пацієнтка скаржиться на часті головні болі (лобна, скронева ділянки, іноді за типом гемікранії). Від моменту першого звернення до лікаря постійно отримувала гіпотензивну терапію.
Під час огляду виявлено таке: пацієнтка має надлишкову масу тіла, страждає на артеріальну гіпертензію, компенсовану антигіпертензивними препаратами. Водночас виявлено гіперфункцію щитоподібної залози, компенсовану препаратами.
Під час першого звернення до офтальмолога у 2017 році зі скаргами на зниження гостроти зору на обидва ока (більше лівого) лікар зробив запис в амбулаторній картці: гострота зору OD – 1,0 н/к, OS – 0,9 н/к; кон’юнктива блідо-рожева, рогівка прозора, на очному дні змін не виявлено, ВОТ – 23 мм рт. ст. Діагноз: підозра на глаукому.
Подальша динаміка була пов’язана з прогресивним зниженням гостроти зору: у 2018 році гострота зору OD – 1,0 н/к, OS – 0,7 н/к; у 2019 році OD – 0,9 н/к, OS – 0,4 н/к; у 2020 році OD – 0,8 н/к, OS – 0,1 н/к. ВОТ коливався від 19 до 24 мм рт. ст. (використовувався латанопрост).
При зверненні до нейроофтальмолога гострота зору становила OD – 0,8 н/к, OS – 0,06 н/к, ВОТ – 19 і 21 мм рт. ст., у полі зору – бітемпоральна геміанопсія, обсяг рухів очних яблук повний, відносний аферентний зіничний дефект зліва (зіниця Маркуса-Гунна). На очному дні справа спостерігалися деколорація нейроретинального пояска, зліва – деколорація диска (більше темпорально), а також деколорація ретинального пояска та звужені судини.
Оптична когерентна томографія дисків зорових нервів виявила потоншення шару перипапілярних нервових волокон (більше зліва), бітемпоральну геміанопсію й основну причину патологічного стану – менінгіому пагорба турецького сідла.
Інформація про пухлину: доброякісна, розвивається з ворсинок, розташованих у ділянці передньої міжпечеристої пазухи; в початковій стадії свого розвитку дає практично тільки очні симптоми (зниження гостроти зору та зміни полів зору за хіазмальним типом, часто асиметрично), ендокринні порушення; неврологічні симптоми відсутні.
Після встановлення діагнозу проведено субтотальне видалення новоутворення. Менінгіома підтверджена гістологічно. Остаточний діагноз: менінгіома пагорба турецького сідла з ендоселярним розповсюдженням.
У післяопераційному періоді проводилося радіохірургічне (2-й етап) і медикаментозне лікування. Останнє складалося з інсталяцій препаратів на основі бримонідину та тимололу – 2 р/добу, а також препаратів на основі цитиколіну та гіалуронової кислоти – 2 р/добу. У зв’язку з перенесеним пухлинним процесом нейропротектори та препарати, що покращують мозковий кровообіг, не призначалися.
Об’єктивний стан: гострота зору OD – 0,9 н/к, OS – 0,1 н/к, ВОТ OD – 20 мм рт. ст., OS – 22 мм рт. ст. Стан через 3 міс: гострота зору OD – 1,0 н/к, OS – 0,3 н/к, ВОТ OD – 19 мм рт. ст., OS – 20 мм рт. ст. Огляд через 4 міс після радіохірургічного втручання: гострота зору OD – 1,0 н/к, OS – 0,3 н/к, ВОТ OD – 19 мм рт. ст., OS – 19 мм рт. ст., у полі зору – бітемпоральна гетеронімна геміанопсія, на очному дні – атрофія зорових нервів обох очей.
Професор О. П. Вітовська навела ще один клінічний випадок.
Клінічний випадок № 3
Пацієнтка віком 51 рік звернулася до офтальмолога зі скаргами на дискомфорт і сухість в очах. В анамнезі – емфізема легень. Гострота зору: OD – 1,0 н/к, OS – 0,5 н/к, ВОТ OD – 29 мм рт. ст., OS – 33 мм рт. ст. кут передньої камери відкритий, помітна смужка циліарного тіла, пігментація 2 ст., змішана. Передній відрізок ока без особливостей. Оцінка полів зору продемонструвала, що наявні патологічні зміни.
В. В.: Зверніть увагу на те, що на зниження гостроти зору пацієнтка не скаржилася, а це характерно для хворих на глаукому. Якщо в них збережений центральний зір, вони часто не помічають розвитку проблеми. Якщо проблема не в глаукомній оптичній нейропатії, а в іншій патології (наприклад, парацентральна скотома), зазвичай з’являються скарги на зниження гостроти зору.
Пацієнтці проведено доплерографію судин шиї та голови, але вона виявила лише незначні вікові зміни. Після цього здійснено оптичну когерентну томографію обох очей, яка виявила наявність глаукоми.
Як терапію глаукоми обрано препарати на основі бримонідіну та тимололу малеату, для лікування сухого ока – засоби на основі гіалуронату натрію.
О. В.: Чи є доцільним проведення доплерографії судин шиї та голови всім пацієнтам із підозрою на глаукому?
В. В.: Ні, це не є доцільним. Є сенс у проведенні такого обстеження насамперед за підозри на нормотензивну глаукому, оскільки фактор ризику за цієї патології – периферичні вазоспазми, що можуть спричинити швидке зниження гостроти зору.
Інший клінічний випадок описала Віра Анатоліївна Васюта.
Клінічний випадок № 4
Пацієнт 1969 р. н. звернувся до нейроофтальмолога 21.01.2019 зі скаргами на значне зниження гостроти зору правого ока та відсутність зору на лівому оці. Зі слів хворого, зір знижувався поступово впродовж 3 років. Об’єктивний стан: гострота зору OD – 0,04 н/к, OS – 0 н/к. У полі зору правого ока – абсолютна темпоральна геміанопсія. Зіниці D = S, помірний мідріаз, реакція на світло ослаблена. На очному дні диски здорових нервів бліді, межі чіткі, судини звужені.
З анамнезу відомо, що пацієнт уперше звернувся до офтальмолога за місцем проживання 28.11.2016 зі скаргами на поступове зниження гостроти зору протягом року. Запис в амбулаторній картці: гострота зору OD – 0,9 н/к, OS – 0,7 н/к, звуження полів зору з темпоральних боків, заломлювальні середовища прозорі, диски зорових нервів блідо-рожеві, межі чіткі, судини сітківки звужені, макула – без особливостей, ВОТ за Маклаковим OD – 21 мм рт. ст., OS – 21 мм рт. ст. Діагноз: підозра на нормотензивну глаукому обох очей. Рекомендовано спостереження в офтальмолога, вимірювання ВОТ.
Після цього пацієнт регулярно відвідував офтальмолога. Рівень ВОТ коливався від 19 до 21 мм рт. ст. Були рекомендовані інстиляції бринзоламіду/тимололу й тафлупросту.
У 2017 році проходив лікування в денному стаціонарі поліклініки за місцем проживання, при цьому спостерігалися такі показники гостроти зору: OD – 0,4 н/к, OS – 0,2 н/к, ВОТ – 20,0. У стаціонарі проводилися парабульбарні ін’єкції мілдронату й емоксипіну, в/м пірацетам, церебролізин, вітаміни групи В. Виписаний із діагнозом нормотензивної глаукоми.
У 2018 році повторно проходив стаціонарне лікування за місцем проживання. Проводилися парабульбарні ін’єкції емоксипіну, ретиналаміну, мілдронату, в/м пірацетам, церебролізин, вітаміни групи В. Постійно отримував інстиляції гіпотензивних крапель. Однак зір пацієнта поступово погіршувався. За порадою сусідки приїхав на консультацію до нейроофтальмолога ДУ «Інститут нейрохірургії ім. А. П. Ромоданова НАМН України», де було проведено термінове МРТ‑обстеження та встановлено такий діагноз: хіазмальний синдром, атрофія зорових нервів обох очей. Призначено оперативне лікування. Після хірургічного втручання та проведення гістологічного дослідження з’ясувалося, що хіазмальний синдром розвинувся на тлі аденоми гіпофіза. На жаль, після хірургічного лікування гострота зору в пацієнта не покращилася.
Основні зауваження щодо ведення цього пацієнта:
- правильний діагноз установлено лише через 3 роки після появи зорових порушень;
- під час першого відвідування офтальмолога (за даними амбулаторної картки) спостерігалися зміни полів зору – бітемпоральна геміанопсія; ці зміни не є характерними для глаукоми;
- щодо опису очного дна – лише монотонна деколорація дисків зорових нервів;
- пацієнта не розпитували про загальні скарги, хоча, як з’ясувалося, впродовж 3 років його турбували постійні головні болі (останній рік значно виражені);
- надалі покращення зорових функцій у пацієнта є малоймовірним.
Інші «червоні прапорці», на які варто було звернути увагу:
- вік пацієнта на момент звернення – 47 років;
- активні скарги на зниження гостроти зору;
- відсутність глаукомної екскавації;
- прогресивне зниження гостроти зору.
Водночас Віра Анатоліївна нагадала, що вік пацієнтів, у яких найчастіше (близько 70%) виявляються новоутворення хіазмоселярної локалізації, становить 20-50 років. До 95% випадків – доброякісні та відносно повільно прогресуючі пухлини (аденоми гіпофіза, краніофарингіоми, гліоми зорових нервів, хордоми тощо). Найчастіше серед них трапляється саме аденома гіпофіза: від 10 до 27% усіх новоутворень головного мозку, а серед пухлин ХСЛ – близько 90%. Вона розвивається з клітин передньої частки гіпофіза. За розміром розподіляється на мікроаденому (до 15 мм) і макроаденому (понад 15 мм).
Клінічний випадок № 5
Наступний клінічний випадок навела професор О. П. Вітовська.
Жінка віком 45 років звернулася до офтальмолога зі скаргами на погіршення зору та часті головні болі. Гострота зору: OD – 1,0 н/к (із sph +1,5), OS – 1,0 н/к (із sph +1,0), ВОТ OD – 15 мм рт. ст., OS – 37 мм рт. ст. Біометрія ОS: передньозадня вісь – 23,5, передня камера – 2,1. Діагноз: закритокутова глаукома. Постає запитання: з чого розпочати лікування?
Першим етапом, на думку Оксани Петрівни, може бути лазерна іридектомія, але в стислі терміни після цього рекомендовано виконати факоемульсифікацію з імплантацією інтраокулярної лінзи. Оскільки в післяопераційному періоді часто може з’являтися набряк рогівки (особливо в пацієнтів із високим ВОТ або за набухальної катаракти), варто додатково призначати засоби, що усувають набряк рогівки та зайву рідину з тканини (препарати з манітом тощо).
Повертаючись до основної теми семінару, Оксана Петрівна попросила колегу озвучити основні ознаки, що відрізняють глаукому від інших патологічних станів (від яких її часто доводиться диференціювати).
Віра Анатоліївна зауважила, що основними «червоними прапорцями», котрі мають занепокоїти офтальмолога та відрізнити не глаукому від глаукоми, є такі прояви неглаукомного патологічного процесу:
- поле зору прогресивно звужується (швидше, ніж зазвичай за глаукоми);
- зміни полів зору прогресують, незважаючи на нормальний або компенсований ВОТ (на гіпотензивній терапії);
- немає зв’язку між змінами полів зору й офтальмоскопічною картиною диска зорового нерва.
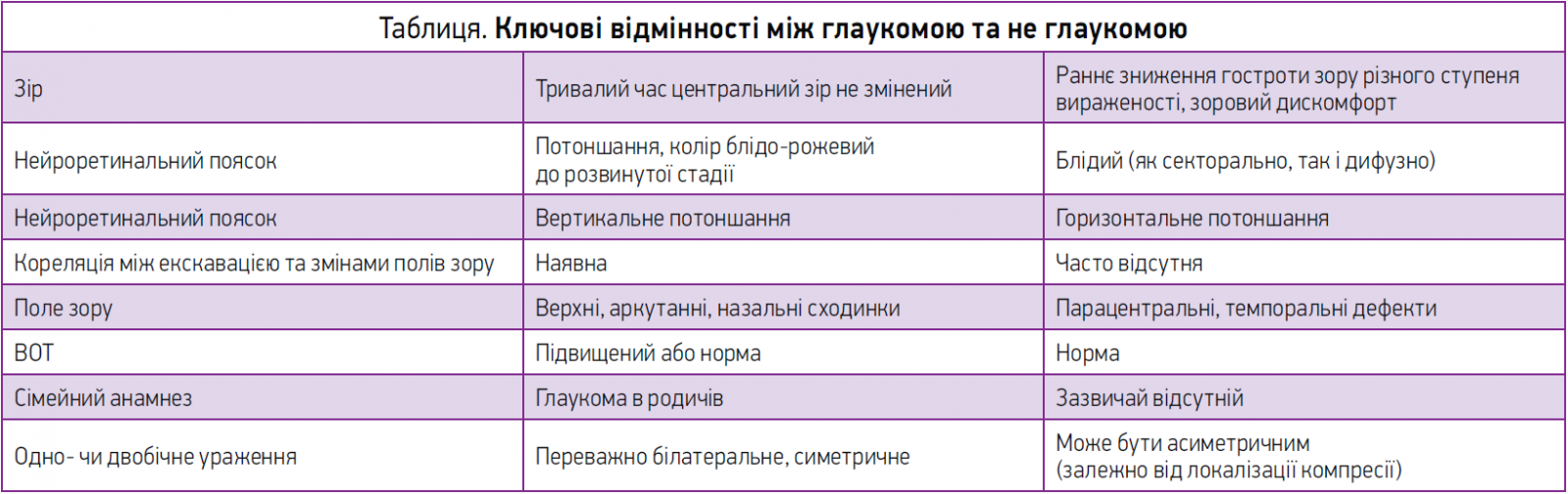
У таблиці наведено основні відмінності між глаукомою та не глаукомою.
Підготував Олександр Соловйов
Медична газета «Здоров’я України 21 сторіччя» № 6 (499), 2021 р.