19 листопада, 2023
Первинна закритокутова глаукома
 29 вересня в м. Києві відбулася VIII науково-практична конференція з міжнародною участю «Глаукома + 2023», в межах якої обговорювалися сучасні досягнення в лікуванні глаукоми, нагальні проблеми та можливості покращення якості надання медичної допомоги українським пацієнтам із глаукомою в умовах війни. Чимало доповідей було присвячено питанням діагностики та лікування закритокутової глаукоми (ЗКГ). Про сучасні підходи в лікуванні цього захворювання детально розповів завідувач кафедри офтальмології Харківського національного медичного університету, доктор медичних наук, професор Павло Андрійович Бездітко.
29 вересня в м. Києві відбулася VIII науково-практична конференція з міжнародною участю «Глаукома + 2023», в межах якої обговорювалися сучасні досягнення в лікуванні глаукоми, нагальні проблеми та можливості покращення якості надання медичної допомоги українським пацієнтам із глаукомою в умовах війни. Чимало доповідей було присвячено питанням діагностики та лікування закритокутової глаукоми (ЗКГ). Про сучасні підходи в лікуванні цього захворювання детально розповів завідувач кафедри офтальмології Харківського національного медичного університету, доктор медичних наук, професор Павло Андрійович Бездітко.
Доповідач нагадав, що ЗКГ – група захворювань, за яких відбувається зворотне (апозиційне) чи адгезійне (синехіальне) закриття кута передньої камери (КПК). За статистичними даними США, всі форми ЗКГ становлять ≈10% від усіх випадків глаукоми; її поширеність у країнах Європи, за різними даними, складає від 0,04 до 0,4%. Гострий напад ЗКГ найчастіше зустрічається у віці 55-65 років, причому в жінок у 2-4 рази частіше порівняно із чоловіками.
ЗКГ має спадковий характер, про що свідчить вищий ризик розвитку цієї патології серед родичів хворого відносно середніх показників у популяції. Це пояснюється досить високим рівнем успадкування факторів ризику: переднє положення іридокришталикової діафрагми, дрібна передня камера, звужений профіль КПК, розмір кришталика, діаметр рогівки, передньозадній розмір ока (коротке око зазвичай має маленький діаметр рогівки та відносно переднє розташування кришталика). Найвищі показники ЗКГ характерні для інуїтів та азійських популяцій.
Часто розвиток гострої ЗКГ пов’язаний із застосуванням певних лікарських засобів: очні краплі для розширення зіниці, трициклічні антидепресанти, селективні інгібітори зворотного захоплення серотоніну, препарати для лікування шизофренії (фенотіазини), топірамат, іпратропій, циметидин, ранітидин, засоби для загального наркозу.
В основі розвитку ЗКГ лежить закриття іридотрабекулярного контакту (може бути як апозиційна, так і синехіальна блокада), здатне спричинити підвищення внутрішньоочного тиску (ВОТ) та ризик глаукоматозної оптичної нейропатії. Закриття кута діагностують за допомогою гоніоскопії.
Під час діагностики первинної ЗКГ важливо виключити її вторинні причини (наприклад, факоморфні, увеїтичні, неоваскулярні), оскільки ведення цих випадків потребує додаткового лікування основного захворювання. Провокаційні тести на закриття кута надають мало додаткової інформації, оскільки навіть у негативному стані вони не можуть виключати можливості закриття кута. Тест не імітує фізіологічних умов, а також може надати хибний результат.
Механізми, відповідальні за закриття кута, можуть бути описані анатомічним фактором, що відповідає за перешкоджання відтоку камерної вологи. На сьогодні розрізняють 4 механізми блокади КПК.
І тип. Зіничний блок
Це найпоширеніший механізм, який обумовлює 50-75% випадків ЗКГ, за якого виникають перешкоди для фізіологічного відтоку водянистої вологи із задньої камери через зіницю до передньої камери. Відтік водянистої вологи супроводжується опором у зіниці, внаслідок чого тиск у задній камері стає більшим, ніж у передній. У результаті райдужна оболонка витинається вперед, а її периферійна ділянка торкається трабекулярної мережі.
ІІ тип. Аномалії на рівні райдужної оболонки чи циліарного тіла (пласка райдужка)
Є результатом змін анатомії райдужної оболонки, циліарного тіла: збільшення товщини райдужної оболонки, зміщення вперед місця її прикріплення, зміщення вперед циліарного тіла. Гоніоскопічно (навіть при незначному розширенні зіниці) периферія райдужної оболонки утворює характерний пагорб або складку, внаслідок чого блокується КПК, підвищується ВОТ, отже, утворюються гоніосинехії.
ІІІ тип. Аномалії на рівні кришталика
Кришталик безпосередньо бере участь у механізмі закриття кута за зіничної блокади, а також залучений до інших процесів, що сприяють підвищенню ВОТ і закриттю кута. Наприклад, це збільшення товщини кришталика при посттравматичній катаракті; підвивих кришталика і його зміщення вперед (псевдоексфоліативний синдром, синдром Марфана, травма).
ІV тип. Аномалії позаду кришталика
Аномалії позаду кришталика зумовлюють неправильний відтік внутрішньоочної рідини (ВОР) із розвитком злоякісної глаукоми. Це може бути збільшення обсягу хоріоїдної оболонки, порушення руху рідини із заднього до переднього сегменту. За рахунок підвищення тиску в задньому сегменті ока вся іридокришталикова діафрагма зміщується вперед, блокуючи КПК. У таких випадках передня камера має пласку форму чи може бути взагалі відсутньою.
Описані механізми можуть зустрічатися окремо або співіснувати.
Первинна блокада КПК здатна спричинити ушкодження тканин ока (загибель клітин епітелію рогівки, ішемічне ушкодження райдужної оболонки, фокальний некроз епітелію кришталика, розвиток патологічних змін у трабекулі). Слід пам’ятати, що кожна блокада КПК незалежно від типу зумовлює формування передніх периферичних синехій (гоніосинехій). Це переводить опозиційний тип первинної ЗКГ у синехіальний, що спричиняє розвиток хронічної форми ЗКГ із повним глаукомним синдромом, включаючи нейропатію.
Оптична нейропатія в разі ЗКГ здатна проявлятися двома способами. Після гострої блокади диск може стати пласким і білим унаслідок ішемічної нейропатії, може спостерігатися класична глаукоматозна оптична нейропатія, що нагадує таку при первинній відкритокутовій глаукомі (ВКГ).
Згідно із 5-м виданням настанови Європейського товариства глаукоми (EGS) розрізняють такі стадії первинного закриття кута:
- підозра на первинне закриття кута (≥2 квадранти іридотрабекулярного контакту, нормальний ВОТ, відсутність передніх периферичних синехій, глаукоматозної оптичної нейропатії;
- первинне закриття кута (іридокорнеальний контакт, що зумовлює формування гоніосинехій та/або підвищений ВОТ. Ознак глаукоматозної оптичної нейропатії немає;
- первинна ЗКГ.
За підозри на первинне закриття кута розрізнити апозиційне закриття кута від адгезійного, а також визначити напрям подальшого лікування таких пацієнтів дозволяє проба Форбса. В разі прямого тиску на рогівку за допомогою лінзи Zeiss відбувається спрямування ВОР у напрямку кута, при цьому функціональна блокада посилюється, дозволяючи досліднику побачити трабекулярну мережу. Якщо кут закрито за допомогою синехій, під час натискання він не відкривається або відкривається частково, при цьому візуалізуються передні синехії, прикріплені до трабекулярної мережі чи рогівки. Аналогічну пробу сьогодні проводять і за допомогою методу ультразвукової біомікроскопії.
У разі підозри на первинне закриття кута необхідність лікування визначає офтальмолог. Якщо блокада виникає в оці з вузьким кутом й іридотрабекулярним контактом >2 квадрантів за відсутності гоніосинехій, можливе призначення лазерної іридотомії. Згодом, якщо райдужка пласка, можна провести лазерну іридопластику.
Лазерну профілактичну іридектомію рекомендується проводити в осіб високого ризику: значний ступінь гіперметропії; сімейний анамнез; пацієнти, які потребують розширення зіниці через захворювання сітківки. Якщо після лазерної профілактичної іридектомії кут залишається апозиційно закритим, подальші втручання не потрібні.
При первинному закритті кута лікування передбачає лазерну профілактичну іридектомію або екстракцію кришталика, що дозволяє розширити КПК. Оперативне видалення кришталика рекомендується хворим із супутньою катарактою. За відсутності катаракти можливість видалення кришталика можна розглянути в будь-який час. У пацієнтів із цією стадією захворювання часто спостерігається порушення току ВОР, тому під час оперативного лікування глаукоми слід вжити необхідних запобіжних заходів щодо запобігання розвитку злоякісної глаукоми. В разі неконтрольованої або прогресувальної ЗКГ і високого ВОТ (>35 мм рт. ст.) для кращого контролю рівня ВОТ може знадобитися раннє внутрішньоочне хірургічне втручання (наприклад, фако- чи трабекулотомія, комбінована операція).
Гострий напад глаукоми закритого кута можливий навіть на ранніх стадіях глаукоми. Найпоширенішою його причиною є зінична блокада, втім, можуть бути задіяні й інші механізми (наприклад, ірис-плато, неправильний плин ВОР, факоморфність). Спостерігається різке підвищення ВОТ на >21 мм рт. ст., часто – до 50-70 мм рт. ст. Підвищення ВОТ може спостерігатися й у відповідь на фізіологічні подразники (наприклад, низький рівень освітлення) або дію фармакологічних засобів.
До ознак гострого нападу глаукоми належать:
- зниження гостроти зору, набряк рогівки;
- плаский профіль периферії передньої камери;
- іридотрабекулярний контакт майже 360°, райдужка сягає лінії Швальбе;
- зіниця помірно розширена, нерухома;
- венозна гіперемія та циліарна ін’єкція;
- набряк диска зорового нерва, розширення вен і спицеподібні крововиливи;
- іноді диск зорового нерва може бути незміненим або з ознаками оптичної нейропатії;
- брадикардія чи аритмія;
- гоніоскопічна картина на хворому оці відрізняється від такої на парному оці.
Набряк диска зорового нерва за гострої блокади КПК може бути пов’язаний із циркуляторними порушеннями. Зокрема, описано тромбоз центральної вени сітківки та її гілок, пов’язаний із гострою блокадою КПК.
Слід пам’ятати, що в результаті гострого нападу глаукоми в оці залишаються гоніосинехії, наявні сегментарна дистрофія райдужної оболонки, зміщення та деформація зіниці. Органічне ураження дренажної зони під час гострого нападу глаукоми зазвичай значно виражене та відіграє роль у розвитку змішаної форми глаукоми.
В разі гострого нападу глаукоми слід розпочати негайне (місцеве та системне) лікування й лазерну профілактичну іридектомію. До альтернативних варіантів лікування належать парацентез передньої камери, термічна лазерна периферична іридопластика. Ціль медикаментозної терапії – зниження ВОТ, що сприяє полегшенню симптомів, покращенню прозорості рогівки, а також надає можливість провести лазерну профілактичну іридектомію. Цього можна досягти за рахунок впливу на продукцію водянистої вологи, дегідратації склоподібного тіла, звуження зіниці, зменшення запалення. Всі вищезазначені заходи медикаментозної терапії необхідно виконувати одночасно, обов’язково оцінюючи можливі протипоказання до кожного із застосовуваних препаратів.
Для зменшення продукції водянистої вологи застосовують ацетазоламід у дозі 10 мг/кг внутрішньовенно чи в таблетках. Цей препарат може бути протипоказаний особам зі зниженою функцією нирок або алергією на сульфаніламіди. Можливе призначення місцевих інгібіторів карбоангідрази, місцевих β-адреноблокаторів або α-агоністів.
З метою дегідратації склоподібного тіла використовують гіперосмотики, що є ефективними агентами, але деяким хворим вони можуть завдати значного системного ризику, оскільки суттєво збільшують об’єм циркулювальної крові, отже, й навантаження на серце. Перед застосуванням цих засобів пацієнти повинні пройти обстеження щодо наявності захворювань серця та нирок. Гліцерин застосовують у дозі 1-1,5 г/кг перорально. Оскільки він впливає на рівень глюкози крові, його не слід призначати хворим із цукровим діабетом в анамнезі.
Альтернативою є манітол, який вводять внутрішньовенно крапельно з розрахунку 1-2 г/кг протягом 30 хв (наприклад, для пацієнта масою тіла 70 кг потрібно від 350 до 700 мл 20% манітолу).
Для звуження зіниці частіше використовують пілокарпін (1 або 2%). Варто пам’ятати, що при високому ВОТ місцеві парасимпатикоміметики можуть не діяти, тому пілокарпін може бути неефективним на початковому етапі, адже звужуватиме зіницю лише після зниження ВОТ. У значних дозах препарати цієї групи здатні спричиняти системні побічні ефекти внаслідок усмоктування через слизову оболонку носа. Це може зумовити розвиток спазмів у животі, посилення потовиділення, тому потужні місцеві парасимпатикоміметики застосовувати не варто.
Зменшувати запалення рекомендують за допомогою призначення місцевих стероїдів в інтенсивних режимах. Схему підбирають залежно від тривалості підвищення ВОТ і тяжкості запалення.
Лазерне та хірургічне лікування гострого нападу глаукоми
Лазерна периферична іридектомія надає можливість створити додатковий шлях відтоку ВОР із задньої камери ока до передньої. Цю процедуру проводять одразу, коли рогівка стане прозорою, а також зникнуть прояви запалення. Оскільки майже у 80% випадків гострий напад глаукоми із часом розвивається і в другому оці, доцільно проводити двобічне втручання.
Хірургічну іридектомію застосовують тоді, коли виконати лазерну іридектомію з тих або інших причин неможливо. Основна перевага цієї операції – можливість виконання на непрозорій рогівці.
В низці випадків першим кроком у лікуванні первинної ЗКГ є хірургічна процедура, котра дозволяє (наскільки це можливо) відкрити КПК для повноцінного відтоку камерної вологи. Якщо це вдається зробити своєчасно, в пацієнтів не спостерігається розвитку оптичної нейропатії. Згодом такі хворі не потребують медикаментозного лікування, їм достатньо лише диспансерного нагляду. Виняток – хворі з пласкою райдужкою. Застосування парасимпатикоміметиків у таких осіб зазвичай дозволяє стабілізувати ВОТ, запобігти блокаді КПК.
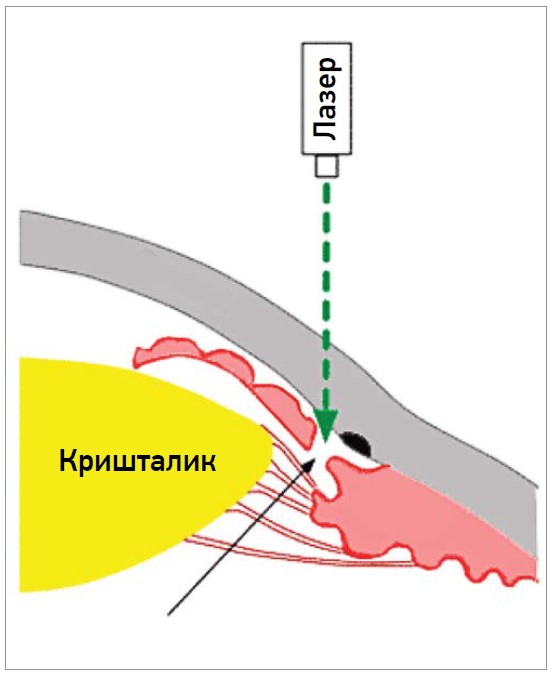
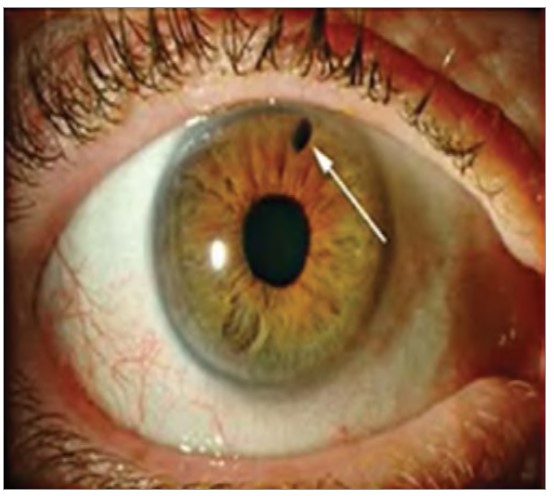
Лазерну іридопластику виконують за допомогою аргонової лазерної фотооагуляції з метою скорочення периферичної тканини райдужної оболонки від трабекулярної сітки (рис. 1, 2). В такий спосіб відкривається КПК, знижується ВОТ. Також відбувається розширення передньої камери, що покращує відтік водянистої вологи.
Рис. 1. Формування отвору в райдужній оболонці
Ще один тип втручання – циклофотокоагуляція; це процедура, що виконується за допомогою лазера, допомагає знизити ВОТ коагуляцією циліарних відростків.
Рис. 2. Отвір у райдужці після втручання
Після припинення гострого нападу глаукоми можливе вилучення кришталика протягом подальших декількох днів або тижнів. Операція показана в разі збереження високого ВОТ і закритого КПК після лазерної іридопластики.
Парацентез передньої камери може виконуватися з метою призупинення нападу глаукоми; він може бути особливо корисним у випадках, які не піддаються медикаментозному лікуванню, або якщо лікування за допомогою лазерних методик є недоступним. Парацентез передньої камери виконує досвідчений офтальмолог за допомогою щілинної лампи. Процедура миттєво знижує ВОТ, швидко полегшує симптоми. Парацентез не дозволяє безпосередньо перервати зіничну блокаду, втім, надає змогу гамувати біль, очиститися рогівці, створюючи сприятливі умови для подальшого проведення лазерних втручань. Парацентез передньої камери – процедура з високим ризиком ускладнень з боку передньої камери. Це надмірне обміління передньої камери, пункція райдужки чи кришталика, крововилив через раптову декомпресію очного яблука.
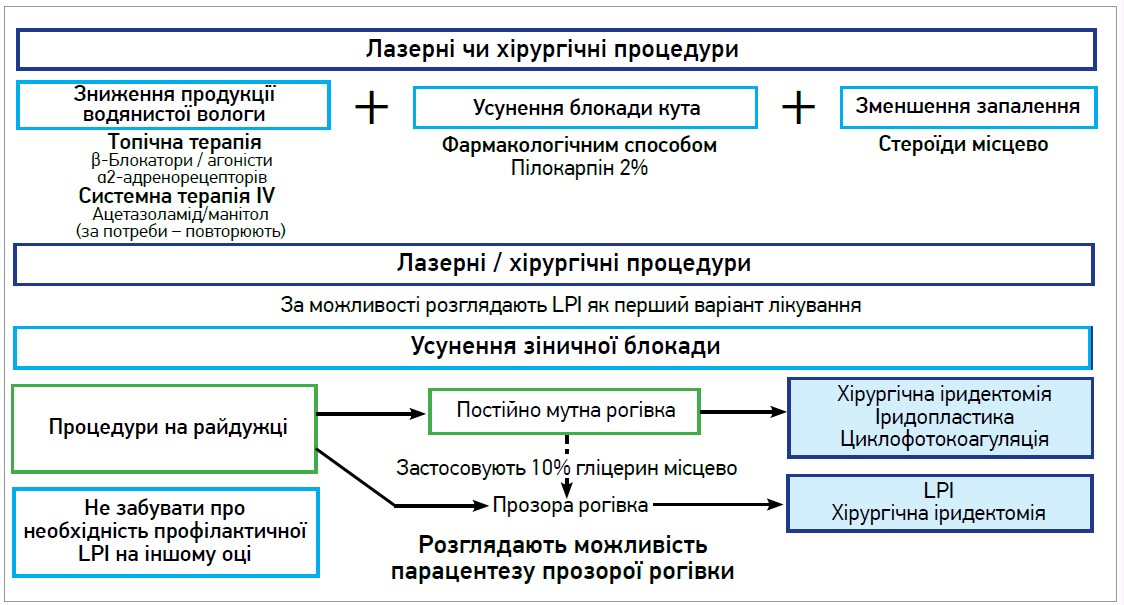
Загальний алгоритм ведення пацієнтів із нападом гострої первинної блокади КПК представлено на рисунку 3.
Рис. 3. Алгоритм ведення пацієнтів із нападом гострої первинної блокади КПК
Спікер ще раз нагадав, що створення хірургічних умов для деблокади КПК (іридектомія) дозволяє після стабільної компенсації ВОТ відмовитися від тривалого медикаментозного гіпотензивного лікування. Такі хворі потребують диспансерного спостереження з контролем ВОТ і зорових функцій.
Хронічна ЗКГ є переломним моментом розвитку первинної ЗКГ. Захворювання характеризується синехіальною блокадою (гоніосинехії). Спостерігається підвищення ВОТ на нестабільні показники залежно від величини іридокорнеального контакту. Біль відсутній, пацієнтів іноді турбує дискомфорт в оці. Спостерігаються сумісні з глаукомою ураження диска зорового нерва. Можливі дефекти поля зору глаукомного типу.
Ізольоване медикаментозне лікування хворим із хронічною ЗКГ протипоказане. Як операцію першого вибору розглядають іридотомію через незначну кількість ускладнень. Аргонлазерна трабекулопластика протипоказана через стимуляцію синехіоутворення. В усіх випадках розглядається варіант екстракції кришталика. Якщо після операції ВОТ не нормалізується, слід провести додаткову трабекулотомію. Оскільки за хронічної ЗКГ спостерігається схильність до патологічної зміни напрямку відтоку водянистої вологи (злоякісна глаукома), потрібно завчасно передбачати і такий варіант розвитку подій.
На завершення доповіді спікер наголосив, що ЗКГ – небезпечна патологія, яка може зумовити розвиток серйозних ускладнень. Чіткі та своєчасні дії офтальмолога дозволяють не лише усунути підвищення ВОТ, а й запобігти розвитку глаукомної оптичної нейропатії. ЗКГ насамперед слід розглядати як хірургічну патологію, що потребує втручань, спрямованих на відкриття КПК.
Підготував В’ячеслав Килимчук
Медична газета «Здоров’я України 21 сторіччя» № 19 (555), 2023 р