11 лютого, 2023
Сучасні підходи до вирішення деяких проблем в урологічних пацієнтів
За матеріалами конференції
У цьому огляді представлено новітні методи діагностики й лікування сечостатевих інфекцій у чоловіків, розглянуто їх вплив на виникнення чоловічого непліддя. Висвітлено особливості терапії варикоцеле у підлітків, а також сучасні методики збільшення статевого члена.
Ключові слова: сечостатева інфекція, чоловіче непліддя, секвенування нового покоління, варикоцеле, варикоцелектомія, синдром малого статевого члена, лігаментотомія, філери.
На семінарі «Академія чоловічого здоров’я», організованому Українською асоціацією андрології та cексуальної медицини й групою компаній «МедЕксперт», що відбувся в онлайн-форматі 11 жовтня 2022 року, проблемі сечостатевих інфекцій та сучасному менеджменту чоловічого непліддя було приділено значну увагу. Ця тема знайшла відображення у доповіді «Інфекції та чоловіче безпліддя», яку представив директор Андрологічного центру в м. Будапешт (Угорщина), доцент кафедри урології Університету Земмельвейса, доктор медицини Zsolt Kopa.
Запальні захворювання органів сечостатевої системи у чоловіків можуть впливати на репродуктивну функцію. Наслідками запалення можуть бути:
- обструкції у сечостатевих органах, переважно викликані висхідними інфекціями, зокрема орхітом, простатитом та епідидимітом;
- порушення сперматогенезу;
- дисфункція мітохондрій та акросом;
- підвищення в’язкості сім’яної рідини;
- фрагментація ДНК сперматозоїдів;
- лейкоцитоспермія;
- бактеріоспермія (не завжди є наслідком інфекції, що підтверджено дослідженнями із ДНК-секвенуванням та виділенням гена 16S рибосомальної РНК).
Враховуючи потенційний зв’язок між непліддям і сечостатевими інфекціями, неплідним чоловікам та пацієнтам, які звертаються за допоміжними репродуктивними технологіями (ДРТ), виконують діагностику андрологічних інфекцій, переважно методом культурального дослідження. Варто враховувати, що цей метод не показаний при заплідненні in vitro або при кріопрезервації. Отримані результати посіву культури слід оцінювати з обережністю: часто вони виявляються позитивними при застосуванні програм екстракорпорального запліднення (ЕКЗ), при переміщенні шкірних бактерій у дистальні відділи уретри, що трапляється у 70% випадків. Крім того, за даними одного дослідження, при посіві біоматеріалу від плідних і неплідних чоловіків не спостерігалося статистично значущої різниці, що спростовує зв’язок між наявністю інфекції і непліддям (Jue J.S., Ramasamy R., 2018). Виявлена у результаті обстежень бактеріоспермія не означає порушень із боку сперматозоїдів: її реєструють і в неплідних чоловіків, і в осіб із нормальними показниками спермограми. Разом із тим важливою діагностичною знахідкою, що вказує на наявність сечостатевої інфекції, є лейкоцитоспермія. Якщо вона супроводжується відповідними симптомами, пацієнт підлягає лікуванню (Jue J.S., Ramasamy R., 2018).
Наступним методом діагностики сечостатевих інфекцій є полімеразна ланцюгова реакція (ПЛР). Цей метод має відносно високу доказову силу при виявленні збудників інфекцій, що передаються статевим шляхом. Позитивні результати ПЛР асоційовані зі зменшенням кількості сперматозоїдів, зниженням їх рухливості та порушенням морфології, фрагментацією ДНК статевих клітин і негативними результатами ЕКЗ. Виявлені збудники інфекцій, що передаються статевим шляхом, мають свої особливості (табл. 1).
Новітнім досягненням мікробіології є створення проекту «Мікробіом людини», що суттєво вплинув на розуміння зв’язку між сечостатевими інфекціями та непліддям. Впровадивши у медичну практику секвенування нового покоління, вчені змогли дослідити мікробіоту чоловічої статевої системи. Раніше вважалося, що сперма є стерильною, а виявлені в ній мікроорганізми виникають внаслідок інфекцій. За допомогою секвенування нового покоління встановлено протилежний результат. Доведено, що у яєчка є свій мікробіом, який складають переважно бактерії трьох родів: Lactobacillus, Staphylococcus та Gardnerella. Ці мікроорганізми походять із чоловічих геніталій і позитивно впливають на якість сперми. З іншого боку, деякі бактерії чинять негативний вплив на чоловічу статеву систему. До них належать представники родів Prevotella, Pseudomonas, Klebsiella, Neisseria, Aerococcus і Streptococcus.
Дослідження мікробіому, взятого у чоловіків, є додатковим методом при застосуванні ДРТ (однак в осіб із ідіопатичним чоловічим непліддям склад мікробіому не є інформативним). Деякі бактерії позитивно позначаються на якості ембріонів, зокрема представники класів Alphaproteobacteria та Gammaproteobacteria, натомість як інші – негативно, зокрема бактерії з родини Enterobacteriaceae.
Існує кілька шляхів впливу мікробіому на чоловічу плідність (Alqawasmeh O., Fok E., Yim H. et al., 2022), зокрема:
- підвищення експресії деяких генів, асоційованих із метаболічними розладами;
- зниження рівня цитокінів;
вплив на цикл біосинтезу S-аденозил-L-метіоніну:
– метилювання ДНК;
– модуляція оксидативного стресу;
– синтез поліамінів;
інші фізіологічні процеси, зокрема із залученням гуанілових рибонуклеотидів, L-треоніну, ферментації пірувату тощо.
Підсумовуючи наведені дані, спікер пояснив, що відповідно до сучасних наукових уявлень андрологічні інфекції не мають суттєвого впливу на виникнення чоловічого непліддя, утім вони призводять до певних негативних явищ у функціонуванні репродуктивної системи.
Причиною порушень зазвичай є оксидативний стрес. Реактивні форми кисню у певній кількості сприяють інтактності й нормальній функції статевих клітин. У разі оксидативного стресу ендогенних антиоксидантних механізмів стає недостатньо для ліквідування шкідливих вільних радикалів, що викликають пошкодження мембрани сперматозоїдів, посилення фрагментації їх ДНК і чинять генотоксичний ефект. Незважаючи на роль оксидативного стресу у патогенезі непліддя, на сьогодні не існує стандартних лабораторних методів для його діагностики. Тому при лікуванні чоловічого непліддя недоцільно визначати реактивні форми кисню (Європейська асоціація урології – ЄАУ, 2022).
Крім бактеріальних інфекцій на чоловічу плідність впливають вірусні інфекції. Окремі віруси спричиняють гіпогонадизм та порушення розвитку ембріонів. При застосуванні ДРТ можливе зараження вірусним гепатитом або ВІЛ-інфекцією, тому неплідним парам повідомляють про існуючі ризики. З етичних міркувань репродуктивні центри не можуть відмовити в медичній допомозі парам із хронічними вірусними інфекціями. Під час роботи з пацієнтами-вірусоносіями персонал цих центрів має дотримуватися відповідних запобіжних заходів, тобто застосовувати належне обладнання й досліджувати отриманий біоматеріал в окремих лабораторіях. Для запобігання вірусним статевим інфекціям пацієнтам проводять скринінг та преконтактну профілактику.
Для терапії сечостатевих інфекцій у чоловіків застосовують антибіотики й антиоксиданти, які можуть покращити показники спермограми, водночас не підвищуючи частоту настання вагітності. Призначаючи лікування, слід враховувати позитивні й негативні ефекти вищезазначених лікарських засобів (табл. 2).
Автор доповіді наголосив, що андрологічні інфекції суттєво не впливають на виникнення чоловічого непліддя, при цьому їх лікування може бути доволі проблемним. Антибіотикотерапія, яку зазвичай призначають при сечостатевих інфекціях, не сприяє підвищенню частоти настання вагітності. Антиоксидатне лікування наразі не досліджене, а отже, в арсеналі лікарів немає перевірених комбінацій антиоксидантів та чітко визначених оптимальних доз і тривалості застосування цих препаратів. Тому при антиоксидантній терапії існує ризик передозування й виникнення редуктивного стресу.
 Професор медичної школи Мерсінського університету, член Європейського комітету сексуальної медицини, доктор медицини Selahittin Çayan (Туреччина) у доповіді «Варикоцеле у підлітків: лікувати чи не лікувати?» розглянув питання доцільності та вибору оптимальних методів лікування цієї патології.
Професор медичної школи Мерсінського університету, член Європейського комітету сексуальної медицини, доктор медицини Selahittin Çayan (Туреччина) у доповіді «Варикоцеле у підлітків: лікувати чи не лікувати?» розглянув питання доцільності та вибору оптимальних методів лікування цієї патології.
Спікер зазначив, що насамперед у такого пацієнта потрібно визначити симптоми варикоцеле, достовірні методи його діагностики і вплив кожного методу терапї на показники спермограми, рівень сироваткових гонадотропних гормонів, об’єм яєчка та потенційну можливість батьківства.
Серед клінічних ознак варикоцеле у підлітків виділяють:
- біль у мошонці;
- м’яка консистенція яєчка;
- зменшення об’єму яєчка.
Ознаки варикоцеле при лабораторній діагностиці включають:
- відхилення рівнів сироваткових гормонів від норми;
- патологічні показники спермограми:
- зниження концентрації сперми;
- зниження рухливості сперматозоїдів;
- зменшення кількості морфологічно нормальних статевих клітин;
- підвищення частки сперматозоїдів із фрагментацією ДНК.
Відповідно до багатьох урологічних настанов, розроблених Американською асоціацією урології, Європейським товариством із репродуктивної медицини, ЄАУ, Міжнародною консультацією щодо урологічнихзахворювань, Міжнародним товариством з урології, для встановлення діагнозу варикоцеле у дитини чи підлітка достатньо фізикального огляду. Утім спеціалісти Європейського товариства з педіатричної урології рекомендують підтверджувати цей діагноз методом ультразвукового доплерівського дослідження (Çayan S. et al., 2002; Dohle G.R., Glassberg K.I., 2013). Об’єм яєчка визначають за допомогою ультразвукового дослідження (УЗД) або орхідометра, найчутливішим із яких є орхідометр Прадера. УЗД може бути необхідне для оцінювання об’єму яєчка після проведеного лікування, особливо у педіатричних пацієнтів.
Поширеність варикоцеле у педіатричній популяції становить 7,2%, проте лише у 10% хлопчиків із цим захворюванням виявляють атрофію яєчка (Akbay E., Çayan S., Doruk E. et al., 2000). Отже, потреба у терапії варикоцеле виникає у близько 10% підлітків. Щодо лікування варикоцеле існує багато настанов, проте консенсусу із цього питання поки не досягнуто.
Метою терапії варикоцеле є збереження/підтримання репродуктивної функції із застосуванням хірургічного або радіологічного методу.
Абсолютним показанням до хірургічного лікування варикоцеле у підлітків є об’єм яєчка 2 мл або його зменшення на більш ніж 20% (Міжнародна консультація щодо урологічних захворювань, 2022). За даними дослідження, проведеного у США, у 96% випадків показанням до варикоцелектомії було зменшення об’єму яєчка. При цьому пацієнту виконувалася звичайна/лапароскопічна варикоцелектомія або емболізація відповідних судин (Pastuszak A.W., Kumar V., Shah A., Roth D.R., 2014).
Доповідач навів позитивні результати, отримані після терапії варикоцеле. За даними метааналізу (Locke J.A., Noparast M., Kourosh A., 2017), у якому вивчали дані дев’яти рандомізованих контрольованих досліджень за участю 1266 підлітків, після хірургічного або радіологічного лікування варикоцеле, поєднаного з консервативною терапією, встановлено збільшення об’єму яєчка (у середньому на 3,18 мл) та кількості сперматозоїдів (у середньому на 25,54 млн/мл).
За результатами ще одного метааналізу (Nork J.J., Berger J.H., Crain D.S., Christman M.S., 2014), проведеного у популяції чоловіків Північної Америки, після лікування варикоцеле у пацієнтів збільшилася густина сперми (на 14,6 млн/мл) та рухливість сперматозоїдів (на 6,6%). У ході нещодавнього метааналізу досліджень за участю підлітків, що страждали на варикоцеле (Silay M.S., Hoen L., Quadackaers J., 2019), було виявлено, що після проведеного лікування кількість сперматозоїдів у них збільшилась на 25,54 млн/мл, а об’єм яєчка – на 1,52 мл. При цьому постопераційне збільшення тестикулярного об’єму не залежало від ступеня варикоцеле. При проведенні терапії у підлітків старше 14 років об’єм яєчка не збільшувався.
Доповідач зауважив, що лікування варикоцеле у підлітків може бути неефективним із точки зору фертильності. Зокрема, після проведеної терапії у 20% осіб зберігається гормональна дисфункція. Приблизно у половини неплідних пацієнтів із варикоцеле неможливо відновити фертильність. Крім того, не існує клінічно значущих ознак і гормональних показників, які свідчать про ефективність проведеного лікування (Çayan S. et al., 2002; Çayan S., Shavakhabov S., Kadioğlu A., 2009; Samplaski M.K., Jarvi K.A., 2016; Çayan S., Akbay E., 2018).
Вплив терапії варикоцеле на можливість стати батьком вивчений недостатньо. Так, у праці Bogart et al. (2013) не встановлено зв’язку між проведеною терапією варикоцеле та ймовірністю зачати дитину. Проте доповідач із колегами (Çayan S. et al., 2017) провели подібне дослідження, яке виявило, що у хлопчиків після мікрохірургічної варикоцелектомії спостерігалися вищі показники здатності до батьківства, ніж у пацієнтів із контрольної групи. Також у підлітків, які отримали відповідне лікування, пройшло менше часу до моменту зачаття. Отримані дані були статистично значущими (p<0,005), а проведення варикоцелектомії підвищувало ймовірність батьківства у 2,42 раза.
Незважаючи на позитивні результати, отримані після лікування варикоцеле, вчені досі обговорюють доцільність такої терапії. У двох третин підлітків із варикоцеле вивляють нормальні показники спермограми, незалежно від стадії захворювання. При цьому патологічні показники спермограми можуть покращуватись без хірургічного лікування, а нормальні – погіршуватися. Поки не встановлено, чи впливає ступінь варикоцеле на потенційне виникнення подальших порушень. Учені припускають, що в майбутньому для визначення потреби в лікуванні цієї категорії пацієнтів можна буде проводити дослідження за допомогою стимуляційної проби з гонадотропін-рилізинг-гормоном або визначення сироваткового інгібіну В (Chu D.I., Zderic S.A., Shukla A.R., 2017).
Після проведеної терапії варикоцеле підлітки підлягають щорічному контролю, що передбачає фізикальний огляд із визначенням об’єму яєчка та показників спермограми.
Доповідь «Збільшення статевого члена» представив президент Української асоціації андрології та cексуальної медицини, головний науковий співробітник ДНУ «Науково-практичний центр профілактичної та клінічної медицини» ДУС, доктор медичних наук, професор Микола Іванович Бойко. Проблема сьогодні є актуальною, адже в умовах ведення бойових дій травми статевих органів почастішали, і чоловіки більше звертаються до уролога для компенсації цих ушкоджень.
Проблема сьогодні є актуальною, адже в умовах ведення бойових дій травми статевих органів почастішали, і чоловіки більше звертаються до уролога для компенсації цих ушкоджень.
У нормі середня довжина неерегованого статевого члена становить 8,8±1,84 см, у стані ерекції – 13-15,6±1,9 см, а показники окружності – відповідно 9,4 і 11,39 см (Wylie K.R., Eardley I., 2007). Метою збільшення пеніса є поліпшення якості статевих стосунків, а також усунення у чоловіка психологічного дискофморту, пов’язаного з маленьким статевим членом/мікропенісом (пенільна дисморфофобія, синдром малого статевого члена).
Причини істинного зменшення статевого члена:
- мікропеніс;
- хвороба Пейроні;
- кавернозний фіброз;
- наслідки травм, операцій (радикальна простатектомія);
- олеогранульома;
- епіспадія;
- гіпоспадія;
- коротка вуздечка статевого члена.
Причина відносного зменшення статевого члена – прихований статевий член.
Деякі стани, що супроводжуються зменшенням статевого члена, є вродженими (мікропеніс), інші – набутими (наприклад, зменшення статевого члена внаслідок осколкового поранення й подальшого рубцювання). У більшості випадків зменшення статевого члена викликає у пацієнта синдром малого статевого члена, тобто тривожність із приводу його недостатніх розмірів. Чоловіки із цим синдромом прагнуть підвищити зовнішню привабливість, усунути тілесну диспропорцію і підвищити самооцінку. Цей стан часто пов’язаний із «синдромом роздягальні», коли чоловік мимоволі порівнює себе з іншими чоловіками, які перебувають із ним у душовій або сауні. За результатами дослідження M.F. van Driel et al. (1998), до якого було залучено 10 тис. чоловіків, більшість учасників були стурбовані розміром пеніса у спокійному стані, тобто мали «синдром роздягальні».
Серед чоловіків із синдромом малого статевого члена можна визначити такі цільові групи пацієнтів, що прагнуть покращити пропорції свого тіла:
- бодібілдери;
- чоловіки нетрадиційної сексуальної орієнтації;
- метросексуали;
- уродженці Південно-Східної Азії;
- чоловіки «невисокої сексуальної культури»;
- всі інші чоловіки.
Методи корекції малого статевого органа поділяються на консервативні (психологічні, вакуумний, тракційний) та інвазивні (ін’єкційний, графтинг, видовження статевого члена, корпоропластика). При застосуванні консервативних апаратних методів, тобто при носінні вакуумного приладу, можна досягти подовження статевого органа на 1 см; при використанні екстендера – на 2,3 см (Hehemann M.C. et al., 2019).
Хірургічні методи подовження статевого члена включають:
- ліпосакція;
- лігаментотомія, пластика шкіри;
- ковзне подовження;
- пластика шкіри калитки;
- роз’єднуюча техніка за методом S. Perovic.
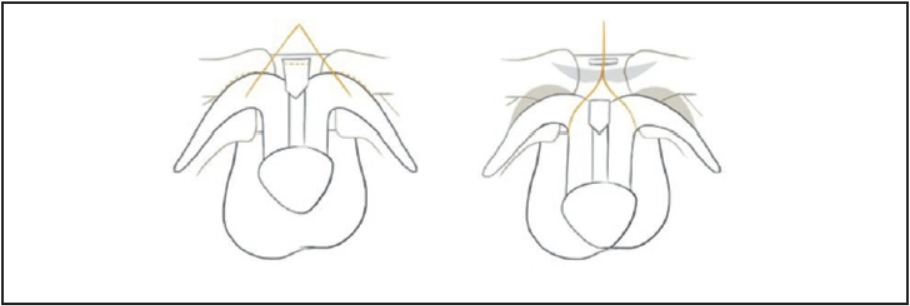
Проводячи ліпосакцію і ліпофілінг лобкової, здухвинної та пупкової ділянок, досягають більшого випинання пеніса назовні. При лігаментотомії розсікають зв’язки статевого члена, у результаті чого його внутрішня частина виходить назовні й, таким чином, збільшується довжина. За допомогою цього методу досягають відносного збільшення довжини пеніса. «Перевернута» пластика за типом «V–Y» полягає у виконанні дорзального V-подібного розрізу, який закривають шкірою для отримання Y-подібної форми, щоб збільшити статевий орган на довжину дорзальної шкіри (рис. 1).
Рис. 1. «Перевернута» пластика за типом «V–Y» (Campbell J., Gillis J., 2017)
Автор доповіді з колегами практикують шкірну пластику за методом CROSS-пластики, у ході якої поперечний розріз закривається поздовжньо (Boiko M., Notsek M., Boiko O., 2022).
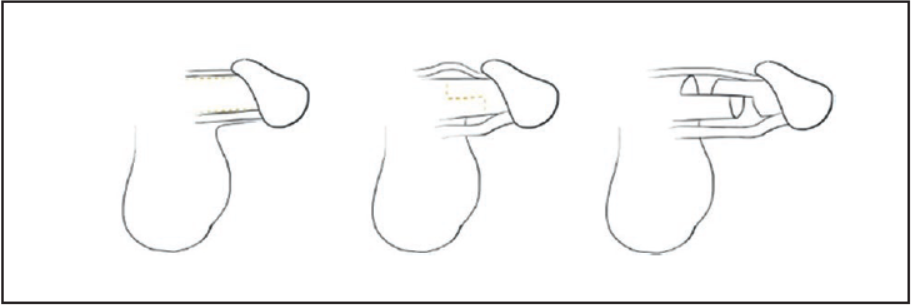
Під час ковзного подовження витягують пеніс, відділяючи судинно-нервовий пучок і губчасте тіло. Потім виконують поздовжні розрізи у положеннях на 3‑й та 9‑й годинах, роблять проксимально-дорзальний і дистально-вентральний розрізи. Застосовують тракцію, завдяки якій дистальна частина статевого члена ковзає від проксимального відділу, межею якого є довжина уретри та судинно-нервових пучків. У дефекти оболонки пеніса, утворені у ході процедури, встановлюють протез (рис. 2).
Рис. 2. Ковзне подовження (Campbell J., Gillis J., 2017)
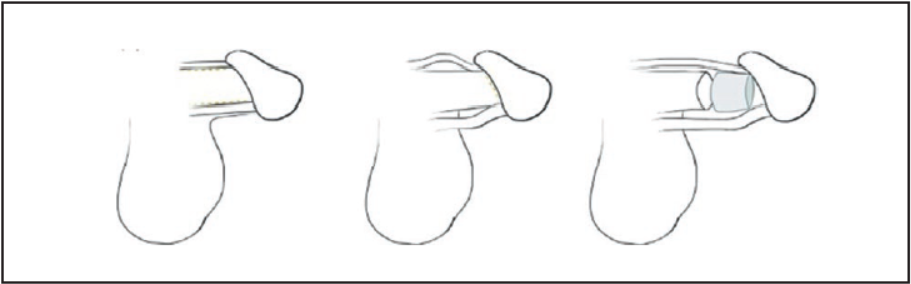
При застосуванні методу S. Perovic статевий член витягують, судинно-нервовий пучок і губчасте тіло відокремлюють від кавернозних тіл. Потім відокремлюють верхівку головки від верхівки кавернозних тіл, внаслідок чого між цими структурами утворюється простір. Між кінчиком кавернозних тіл і верхівкою головки встановлюють трансплантат аутологічного реберного хряща, формуючи перебудований статевий орган (рис. 3).
Рис. 3. Роз’єднуюча техніка за методом S. Perovic (Campbell J., Gillis J., 2017)
Хірургічні засоби, що використовуються для потовщення пеніса:
- синтетичні матеріали, встановлювані у якості вкладки між фасціями статевого члена;
- шкірно-жировий клапоть;
- м’язовий клапоть на ніжці;
- біорозчинна матриця, розсмоктування якої стимулює ріст власного колагену.
- Філери для потовщення пеніса:
- засоби для ліпофілінгу;
- гіалуронова кислота;
- полімолочна кислота;
- поліметилметакрилат;
- декстран.
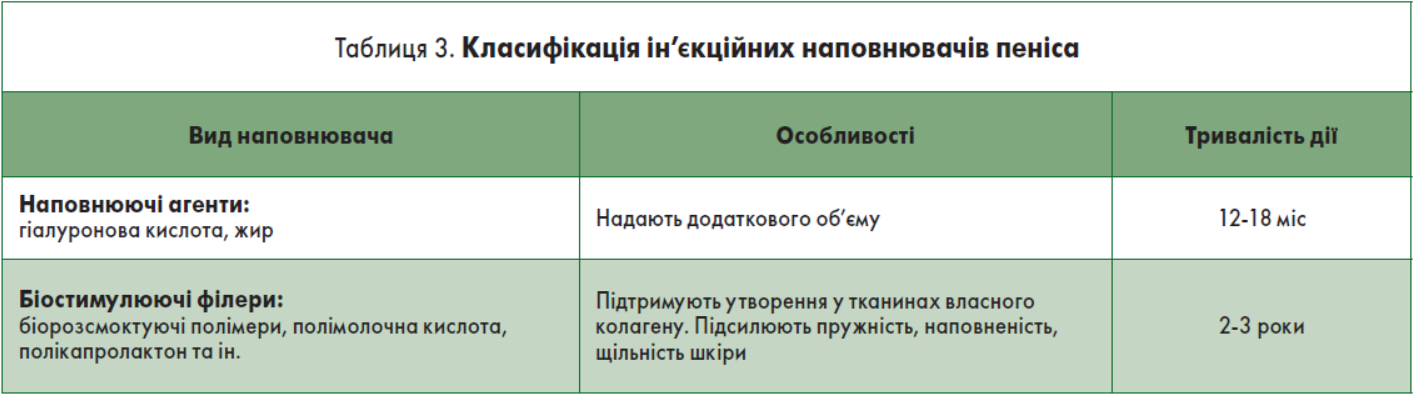
При потовщенні пеніса хірургічними методами можуть виникати наступні ускладення: набряк, серома, некроз і виникнення рубця. Тому потовщення краще проводити ін’єкційним методом, застосовуючи для цього різні види наповнювачів (філерів) (табл. 3).
Філери вводять зазвичай у положенні на 10‑й і 14‑й годинах між фасціями Бака і Дартоса, напрям введення – ретроградно-віяловий. При філерному потовщенні можна досягти збільшення окружності пеніса на 2-4 см і подовження його на 1-1,5 см. Кінцевий результат залежить від розміру статевого члена та кількості введеного філера (Бойко М., Ноцек М., 2021). Окремо можна збільшувати головку на 0,5-1,5 см, вводячи в неї 2-4 мл філера.
За даними доповідача, після застосування філерів практично всі пацієнти задоволені процедурою: про збільшення частоти статевих актів повідомили 75% пацієнтів, а про задоволеність статевим життям – 85% осіб.
Можна виділити наступні переваги філерних ін’єкцій:
- проведення процедури в амбулаторних умовах;
- застосування місцевої анестезії;
- коротка тривалість процедури;
- можливість повторного введення філера;
- відсутність серйозних ускладнень;
- зворотність ефекту за потреби;
- кращий ефект за нижчих витрат на лікування;
- більш тривалий ефект;
- стимуляція росту власних клітин.
Серед можливих ускладнень після введення філерів відзначають болісність, нерівномірний розподіл наповнювача, формування гранульоми, накопичення наповнювача у крайній плоті, гематоми й петехії. Як і при інших хірургічних втручаннях, при операціях зі збільшення статевого члена описані летальні випадки, причиною яких може бути загальна анестезія, що провокує загострення наявних у пацієнта серцевих захворювань, або потрапляння місцевого анестетика у кровоносну судину, внаслідок чого може виникнути зупинка серця. Крім того, філер, особливо жировий, може викликати емболію кровоносних судин. Зрештою, під час процедури можливе випадкове передозування седативних препаратів. Тому застосування філерних ін’єкцій має бути обґрунтованим і виконуватись у спеціалізованих медичних закладах.
Підготувала Анна Сакалош